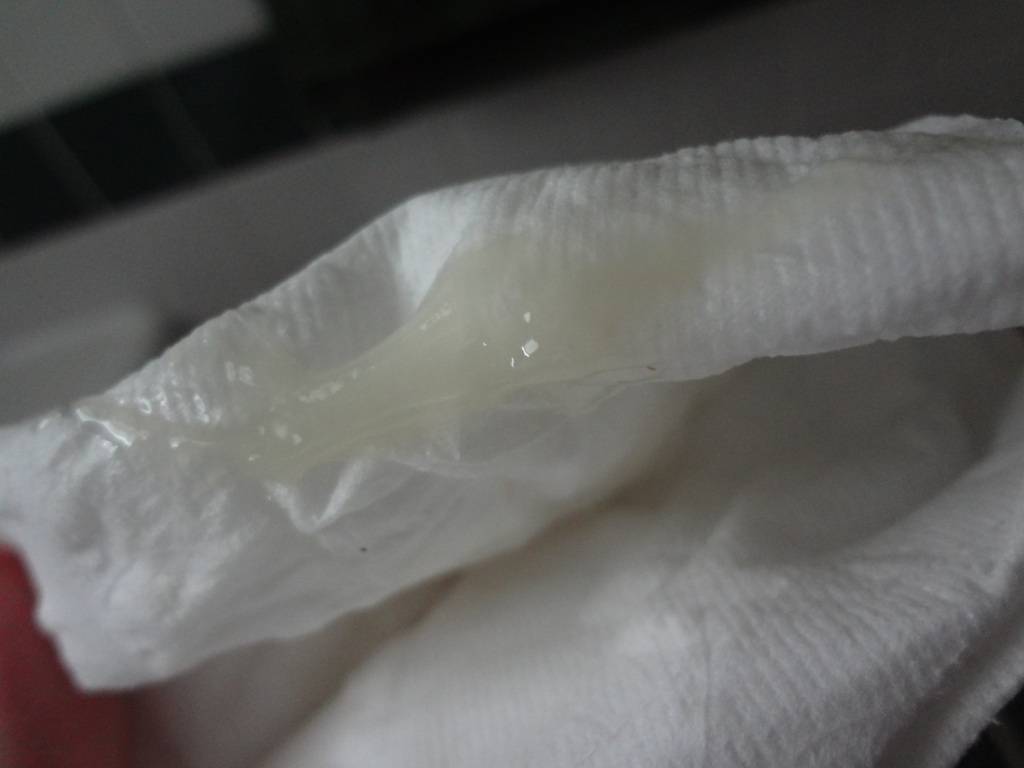
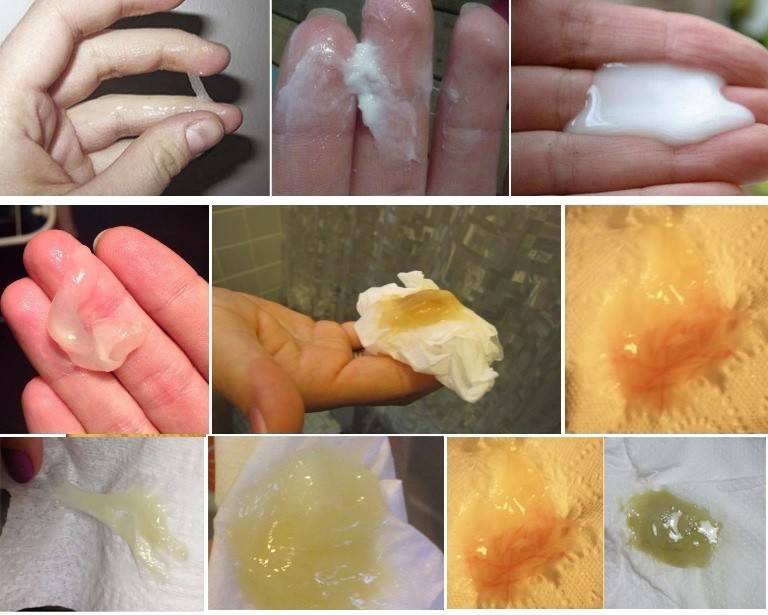
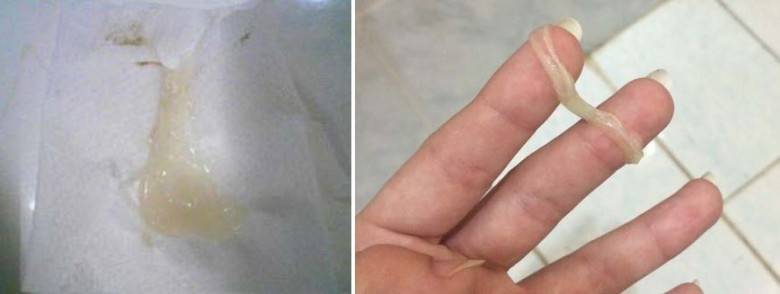
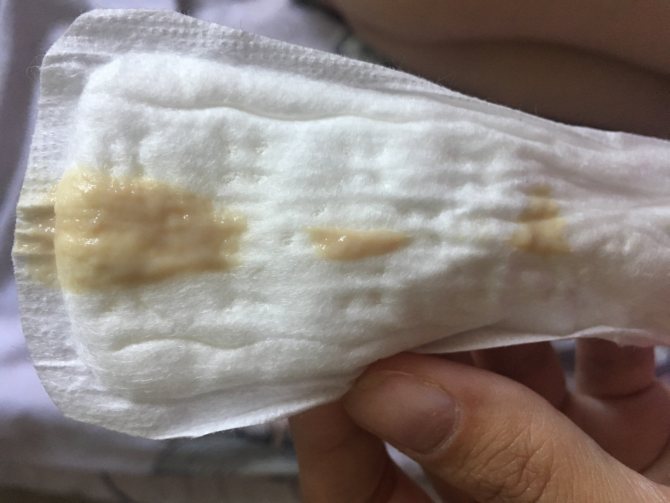
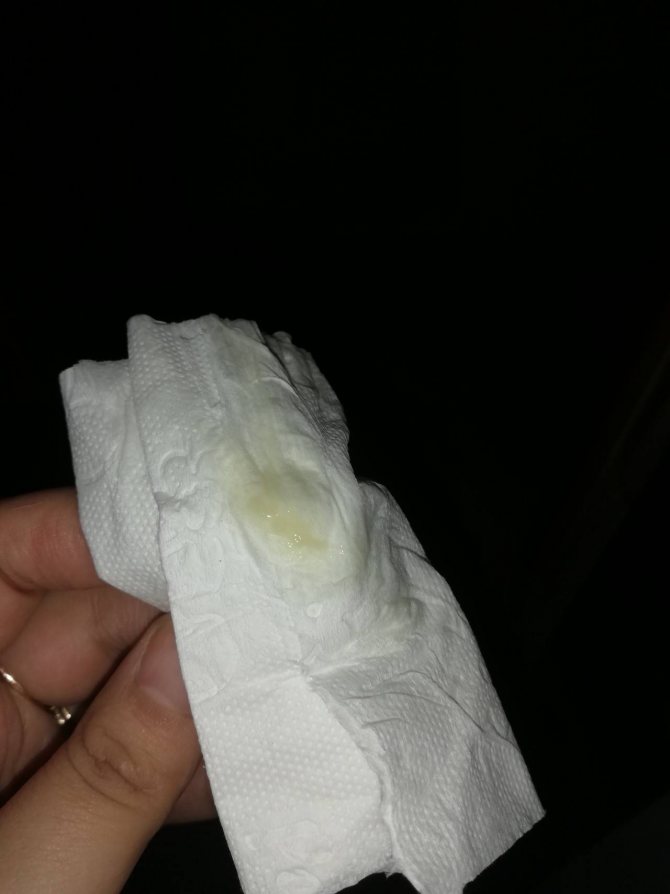
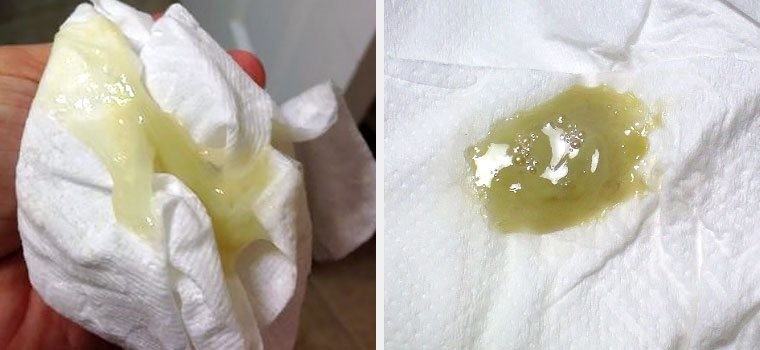
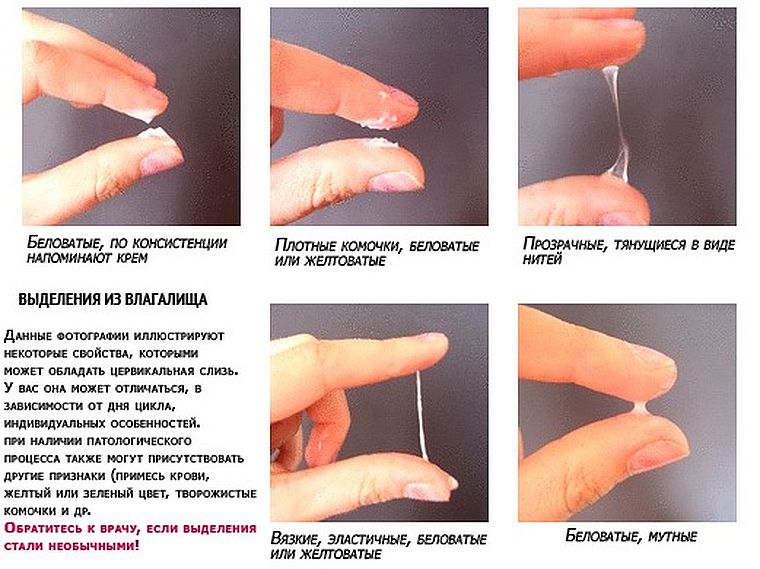
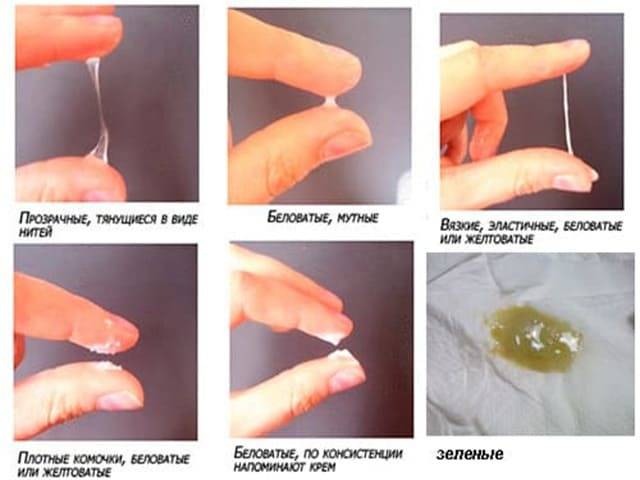
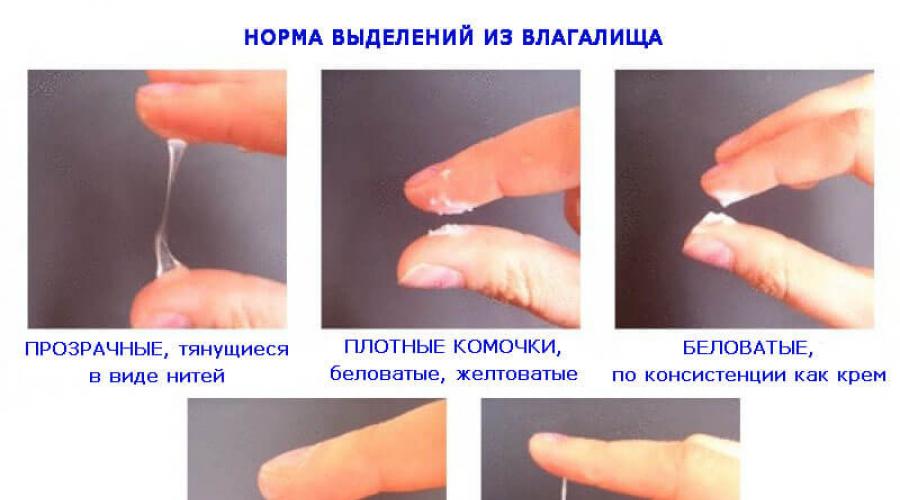
Желтые выделения у беременных на ранних сроках
Бледно-желтые выделения на ранних сроках беременности могут быть вариантом нормы в нескольких случаях:
- Светло желтые выделения. Их появление связано с гормональными изменениями и слущиванием клеток эпителия влагалища. Такие бели на прокладке или белье со временем приобретают желтоватый оттенок.
- Желтовато-бежевый оттенок выделений вызван отдельными разрушающимися эритроцитами. Они могут попасть во влагалище при раздражении слизистой после полового контакта, мытья внутри влагалища, раздражения вызванного применением вагинальных форм лекарств. Если такие выделения продолжаются более 1-го дня, то лучше сообщить об этом врачу.
- Бело-желтые выделения после незащищенного полового акта объясняются с наличием спермы.
- Желтоватые выделения могут появиться после подмывания отварами лекарственных трав или введения во влагалище лекарств (тержинан, макмирор).
Выделений насыщенного желтого цвета быть не должно. Они могут указывать на развитие инфекции. Например, при трихомониазе, возникают желтые пузырящиеся выделения. Иногда желтые бели могут приобретать зеленоватый оттенок и резкий неприятный запах. Как правило, такие выделения сопровождаются и другими признаками воспаления:
- зудом и жжением;
- болезненными ощущениями в половых органах и внизу живота;
- учащенным или болезненным мочеиспусканием;
- общей слабостью и повышением температуры.
При появлении таких симптомов нужно срочно обращаться к врачу.
Когда белые выделения могут быть симптомом патологии?
Главный симптом патологического процесса – изменение нормального цвета выделений. Они могут приобретать зеленый оттенок, стать серыми, розовыми или даже кровянистыми. При этом чувствуется необычный резкий запах. Такие симптомы говорят о воспалении или других патологических процессах, половой системы женщины. Кроме того, спровоцировать такую реакцию организма могут:
- микротравмы и разрыв промежности;
- спринцевания дезинфицирующими растворами;
- опущение стенок влагалища.
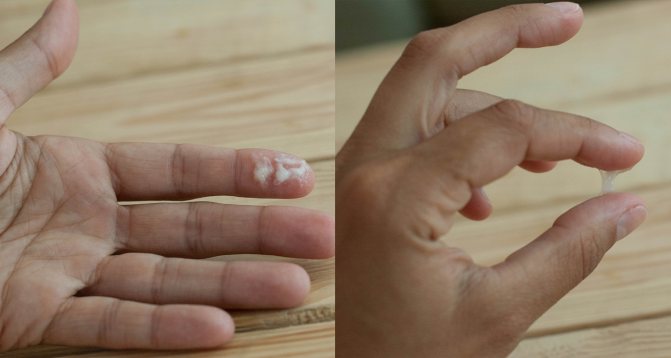
Часто нетипичные выделения сопровождаются нестерпимым зудом. Это явный признак болезни, который должен заставить женщину обратиться к врачу. Часто зуд и жжение половых органов сопровождает молочницу, при которой бели приобретают творожистую консистенцию и кремовый оттенок, со специфическим запахом дрожжей.
Во время трихомониаза (инфекционное заболевание органов мочеполовой системы) слизь становится пенистой, серого или желто-зеленого цвета. Также ощущается дискомфорт, вызванный сильным зудом в половых органах.
Обильные выделения при беременности на ранних сроках
До беременности во влагалище женщины в среднем выделяется до 2-х мл жидкости. После оплодотворения яйцеклетки увеличивается объем крови, проходящей через половые органы. Это приводит к тому, что увеличивается выработка шеечной слизи и влагалищного секрета. Их количество достигает 5 мл в день, что, примерно, соответствует объему одной чайной ложки. Увеличение количества выделений является совершенно нормальным, однако вызывает ощущение повышенной влажности и воспринимается как обильные выделения.
Количество выделений увеличивается после сексуального возбуждения или полового акта, поскольку половые органы дополнительно вырабатывают слизь, которая обеспечивает лубрикацию. Поэтому периодическое увеличение объема слизи не должно волновать беременную.
Для защиты нижнего белья гинекологи рекомендуют пользоваться ежедневными прокладками, которые требуется менять каждые 2-3 часа. От тампонов необходимо отказаться, они могут нарушить состав микрофлоры и вызвать размножение болезнетворных бактерий.
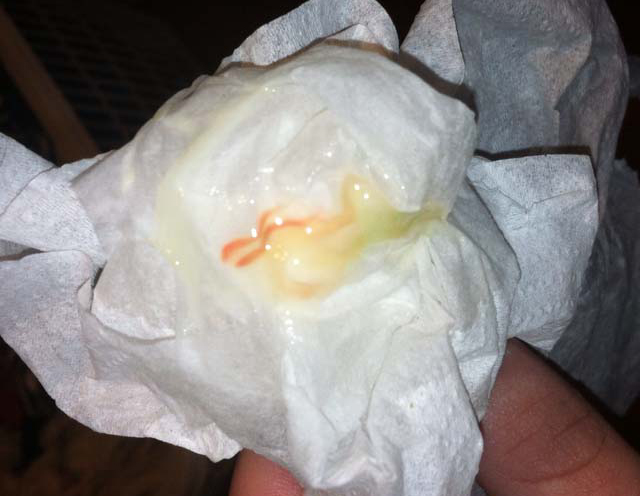
О чем «говорят» кровянистые выделения в начале беременности?
Чем могут быть опасны в начале беременности содержащие кровь выделения? Наибольший риск в этом случае – угроза выкидыша. Причины появления влагалищных выделений весьма различные.
Угроза прерывания беременности
Ваш лечащий врач первым делом должен будет исключить именно эту опасность. При таком риске кровянистые выделения ярко алого цвета, поскольку являются свежей отслойкой плодного яйца. Пациентка чувствует тянущую, ноющую боль в области матки, крестца, поясницы. Если вовремя не начать сохраняющее лечение, самопроизвольный аборт становится абортом в ходу, а это процесс, который остановить уже нельзя. На этой стадии боль имеет характер схваток, поскольку сильно сокращается матка. Количество выделений в разы увеличивается, не исключено возникновение опасного для жизни профузного кровотечения.
Псевдоэрозия шейки матки
Это также весьма распространенная причина подобного рода выделений, которые носят контактный характер и возникают после завершения полового сношения, спринцевания (которое не рекомендуется делать беременным), осмотра гинекологом.
Пузырный занос
Более редкий случай кровянистых выделений – пузырный занос, являющийся следствием того, что ворсинки хориона переродились в кисту, а это приводит к замиранию плодного яйца. Врач при этом должен немедленно выскоблить полость матки для удаления патологии, которая несет угрозу кровотечения и грозит переродиться в злокачественное новообразование – хорионэпителиому.
Кроме того, влагалищные выделения с кровью в первые четыре недели беременности могут являться следствием:
- миоматозных узлов,
- полипов цервикального канала,
- травм в области живота,
- проблем со свертываемостью крови.
Как лечить выделения на ранних сроках беременности
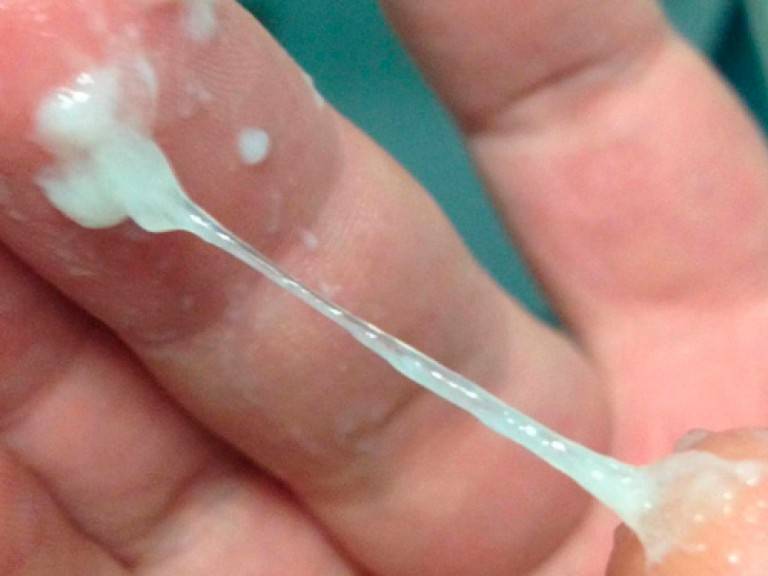
Прозрачные или однородные молочно-белые выделения нуждаются в лечении. В качестве профилактики наружное обмывание половых органов теплой водой с мылом или отварами трав (цветки ромашки, акации, шалфея).
Если характер выделений говорит о наличии заболевания, то нельзя лечиться самостоятельно. Беременным нельзя спринцеваться и проводить любые другие манипуляции внутри влагалища без назначения врача.
В дополнение к лечению, назначенному гинекологом, необходимо соблюдать следующие рекомендации:
- Соблюдать правила личной гигиены. Утром и вечером рекомендовано обмывание половых органов теплой водой с использованием мягкого интим геля, в состав которого входит молочная кислота. Для профилактики занесения во влагалище кишечной палочки, после каждого опорожнения кишечника необходимо обмывать половые органы, направляя поток теплой воды от лобка к анусу.
- Носить белье из натуральных материалов. Тесное синтетическое нижнее белье также может стать причиной усиления выделений и размножения бактерий.
- Не стоит пользоваться ароматизированными прокладками. Они могут вызвать раздражение и усиление выделений. Используйте гигиенические средства без запаха и меняйте их каждые 2-3 часа, иначе они могут стать местом размножения инфекции.
- Ограничить сладкую пищу и острые блюда, содержащие много уксуса и специй. Эти продукты влияют на состояние половых органов и могут спровоцировать развитие молочницы. Из меню беременных желательно исключить кетчуп, майонез, горчицу, соевый соус, копчености выпечку из пшеничной муки, сладости.
Выделения из половых путей на ранних сроках беременности могут быть вариантом нормы, но об их появлении стоит сообщить своему гинекологу. Беременным не стоит самостоятельно диагностировать или проводить лечение – это может быть опасным для плода.
Молочница в период беременности
Молочница или кандидоз влагалища хоть раз, но встречается у каждой женщины и особой опасности не представляет. Это заболевание провоцируется увеличением количества грибковых микроорганизмов во влагалище, причиной чему может быть огромное количество факторов. Молочница поддается простому лечению краткими курсами доступных препаратов. Однако лечение молочницы у беременной женщины тщательно контролируется врачом, поскольку проникновение инфекции вглубь организма чревато угрозой для плода, а список дозволенных препаратов несколько сокращается.
Беременная женщина в большей степени подвержена развитию кандидоза в связи с изменениями кислотности влагалищной среды, перестройкой гормонального фона, ослабеванием иммунной системы. Выделения при беременности, причиной которых является грибок рода Candida, отличаются творожистой консистенцией и кисловатым запахом,обычно сопровождаются зудом и жжением, возрастающими после половых актов или водных процедур. Нередко молочница сопровождает женщину на протяжении всей беременности, не поддаваясь лечению, однако назначение лечения гинеколог осуществляет в следующих случаях:
- невыносимый дискомфорт для женщины;
- осложнения беременности и угроза ее прерывания, внутриутробная задержка развития плода и т.п. на фоне кандидоза;
- приблизительно на 36-й неделе беременности, чтобы предотвратить повышенную чувствительность раздраженной слизистой оболочки в период родов и воспрепятствовать инфицированию плода.
Лечение молочницы назначается и женщине, и ее партнеру. Если последнему допустимы системные противогрибковые препараты как то Дифлазон или Флуконазол, то к женщине применим ряд противопоказаний. В первом триместре необходимо исключить влияние действующего вещества на развитие ребенка, предпочтение отдается препаратам с временным эффектом (например, Пимафуцин). Во втором и третьем триместре допустимы местные комплексные препараты с противогрибковым и пробактериальным действием (например, Клион-Д, Гинопеварил). Ни на каком этапе беременности недопустимо самолечение, поскольку оно может оказаться не только неэффективным, но и не уместным, ведь выделения при беременности от молочницы обывательскому взору легко спутать с возникнувшими по другим причинам.
Правильный уход за сухой кожей интимной зоны
Правильный интимный уход – залог хорошего самочувствия!
- Отдайте предпочтение нижнему белью из натуральных тканей, которое не стесняет движения и не вызывает дискомфорта в течение дня.
- Откажитесь от спринцеваний и использования грубых губок и мочалок в зоне бикини. Сухая кожа вокруг влагалища не переносит агрессивных сред: ежедневного принятия душа с интимным гелем, наносимым руками или мягкой губкой, вполне достаточно для полноценного ухода.
- Если вы используете ежедневные гигиенические средства, не забывайте менять их раз в 3-4 часа и лучше откажитесь от ароматизированных прокладок.
- 1- 2 раза в год проходите осмотр акушера-гинеколога, а в случае появления частых раздражений и других симптомов сухости влагалища не откладывайте визит к врачу и посетите его как можно скорее.
Интимный уход для женщин – основные правила
Увлажненная кожа интимной зоны не только предотвращает дискомфорт, но и противостоит болезнетворным микробам и обладает лучшей эластичностью и устойчивостью к микротравмам.
- Гормональный статус и микробиоценоз влагалища. Доброхотова Ю. Э., Затикян Н. Г. // Акушерство, гинекология, репродукция. – 2008. – 2 (2). С. 7-9.
- Гормональная коррекция резидентной микрофлоры влагалища и шейки матки у женщин с хроническими цервицитами. Долгушин И. И., Долгушина В. Ф., Черных С. Л. // Журн. Микробиологии. – 2001. – 4: С. 100-104.
Микробиоценоз влагалища и его нарушения (этиология, патогенез, клиника, лабораторная диагностика). Клиническая лабораторная диагностика. Назарова Е.К., Гиммельфарб Е.И., Созаева Л.Г. // 2003. – 2: С. 25-32.
Популярные вопросы
Добрый вечер! Ужасная сухость в интимной зоне. Жжение и появились красные пятна болезненные. Поможет ли одно из средств, представленных на сайте?
Здравствуйте! В Вашем случае подойдет гель Гинокомфорт с экстрактом мальвы. Его применение окажет мягкое увлажняющее, репарирующее, противовоспалительное действие. Гель вводится с помощью аппликатора в половые пути. Длительность применения не ограничена.
Здравствуйте! В интимной зоне сухость и зуд, наблюдаются выделения как при молочнице, но в декабре симптомы были те же. Ходила к доктору, сдала мазок, все в порядке. Пока ждала результат, ставила свечи Ливарол. Все, вроде, прошло, а пару дней назад все началось снова! Что это может быть?
Здравствуйте! Порекомендую провести более детальное обследование – посев на неспецифическую микрофлору и мазок на цитологию
Так же обращу ваше внимание на то, что после проведения противовоспалительной терапии свечами не было этапа восстановления микрофлоры в половых путях. На данном этапе до получения результата обследований можно воспользоваться гелем Гинокомфорт с маслом чайного дерева по 1 дозе 1 раз в день на протяжении 7 дней
Это позволит не только снять проявления воспаления, но и восстановит баланс рН среды влагалища и численности лактофлоры в половых путях.
Мне 69 лет. Беспокоит раздражение и сухость влагалища. Один раз пролечилась свечами Триожиналь. Результат был положительный на 1,5 года. Сейчас опять возникла эта проблема. Но теперь эти свечи вызывают сильное жжение. Сегодня я улетаю на море, и боюсь, что не смогу купаться, так как из-за соленой воды проблема усиливается.Посоветуйте, пожалуйста, что мне можно сделать. Спасибо!
Здравствуйте! В период постменопаузы развиваются воспалительные процессы в половых путях на фоне атрофических изменений слизистой, вызванной дефицитом гормонов. Происходит истончение её слоёв, снижается эластичность, уменьшается число лактобактерий. В данной ситуации обязательно проводится исследование: мазок на флору, онкоцитологию. Первым этапом назначаются препараты с противовоспалительной активностью, а вторым этапом уже средства увлажнения, восстановления микрофлоры, а при отсутствии противопоказаний – местные гормоносодержащие свечи. Особенностью лечения в данной возрастной группе является непрерывная поддерживающая терапия. На данном этапе до получения результатов исследования можно воспользоваться гелем Гинокомфорт с экстрактом мальвы, что окажет противовоспалительный и увлажняющий эффекты. Гель применяется по 1 дозе 1 раз в день на протяжении 10- 14 дней.
Мне 42 года, у меня проблема, сухость в интимной зоне изнутри и снаружи. Как мне лечить это?
Здравствуйте! Вам необходимо провести обследование- мазок на флору для исключения воспалительного процесса, который и привел к сухости слизистых. На данном этапе порекомендую воспользоваться гелем Гинокомфорт с экстрактом мальвы. Это позволит увлажнить слизистые наружных половых органов и влагалища. Гель применяется по 1 дозе ежедневно до 14 дней. Вводится с помощью аппликатора.
Когда обратиться к врачу? Что проверяет гинеколог? Как проходит гинекологический осмотр?
Обратиться к гинекологу для проверки нужно, если вы заметили желтые, зеленые или коричневые выделения из влагалища или в случае особенно обильных и раздражающих белесых слизистых выделений.
Гинекологический осмотр, прежде всего, включает в себя подробный анамнез, который учитывает такие факторы, как:
- симптомы;
- любые принимаемые лекарства;
- аллергия;
- хирургические вмешательства;
- доношенные беременности или выкидыши;
- методы контрацепции (если используются);
- характеристики менструального цикла (когда он появился, регулярность, продолжительность и количество кровотечений, было ли оно связано с болью / другими нарушениями);
- наличие заболеваний – диабет, опухоли, преждевременная менопауза или изменения менструального цикла, заболевания щитовидной железы, нарушения свертывания крови, метаболические заболевания, гипертония, болезни сердца;
- любые нарушения сна;
- любые нарушения аппетита;
- привычки – курение сигарет, алкоголь, наркотики;
- вес тела.
Затем женщине предлагается лечь на гинекологическое кресло, оборудованное двумя опорами для ног. Гинеколог проводит:
- наблюдение и пальпацию наружных половых органов;
- внутренний осмотр с помощью зеркала и бимануальной пальпации (вагинальной и абдоминальной);
- трансвагинальное УЗИ.
Благодаря зеркалу и трансвагинальному ультразвуковому исследованию можно выявить большинство причин лейкореи.
Другие возможные тесты, проводимые во время медицинского обследования, включают:
Пап-тест. Это цитологическое исследование, которое позволяет изучить цервикальный материал, взятый гинекологом во время осмотра. Обследование безболезненно и включает использование небольшого шпателя, вводимого во влагалище для сбора клеток и слизи с шейки матки.
Этот материал размазывают на предметных стеклах, а затем анализируют в лаборатории с помощью микроскопа и окрашивания предметных стекол. Это позволяет различать:
- нормальные клетки;
- клетки с доброкачественными изменениями (из-за воспаления и / или инфекций);
- клетки измененные в результате физиологического старения репродуктивной системы (климакс);
- атипичные клетки, свойственные для предраковых поражений, называемые CIN (от цервикальной интраэпителиальной неоплазии), или раковые.
В случае положительного результата мазка Папаниколау (т.е. при подозрении на злокачественные новообразования) показаны дополнительные тесты, такие как исследование вирусной ДНК вируса папилломы человека (ВПЧ ) и кольпоскопия.
Кольпоскопия. Позволяет исследовать шейку матки с помощью специального инструмента – кольпоскопа. Он позволяет наблюдать пораженный участок под увеличением. Введение во влагалище некоторых жидкостей, таких как уксусная кислота или йодированные растворы, позволяет лучше визуализировать любые аномальные клетки.
Во время исследования можно взять небольшие образцы ткани (биопсию) или удалить аномальные части с помощью электроэксцизии.
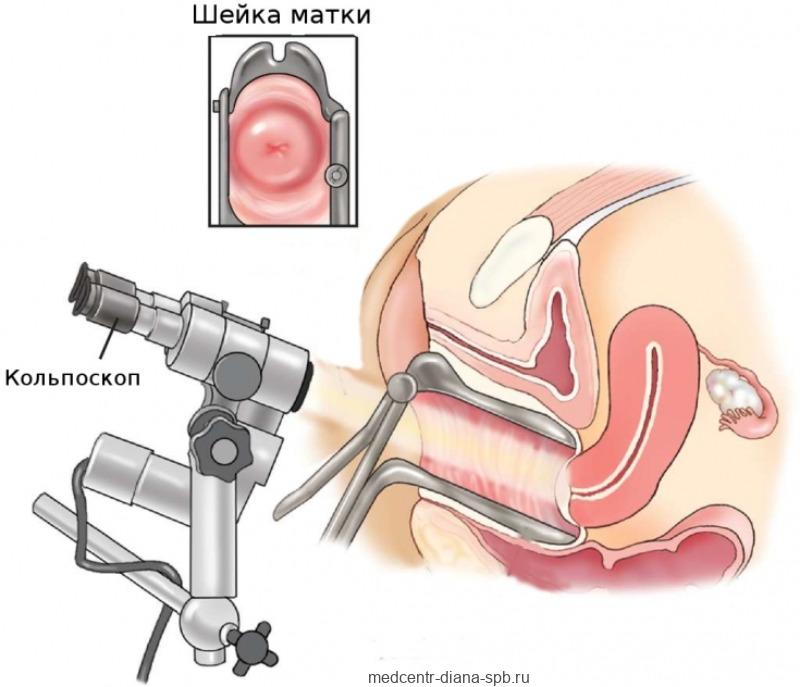 Кольпоскопия
Кольпоскопия
Кюретаж (или кюретаж). Это образец биопсии ткани матки, который отправляется в лабораторию для диагностики исключения возможных злокачественных опухолей.
Гистероскопия. Это эндоскопическое исследование для поиска и возможного удаления небольших маточных образований или небольших пороков развития. Следовательно, есть 2 возможные цели: диагностика и лечение.
Гинеколог осматривает после введения инструмента, называемого гистероскопом, влагалище, тело и шейку матки. В случае полипа (или миомы) матки будут наблюдаться образования:
- обычно небольшие по размеру (от нескольких миллиметров до 2-3 см);
- на ножке или сидячие (с основанием имплантата);
- одиночные или множественные.
КТ и / или магнитно-резонансная томография (МРТ). Может потребоваться в случае подозрительных или сомнительных новообразований.
Если гинеколог подозревает инфекцию, он может назначить:
- Посев вагинального секрета или анализ мочи с антибиограммой для установления стабильной причины и специфического лечения.
- Анализы крови. Могут сигнализировать о наличии продолжающегося воспалительного процесса, увеличивая значение таких индексов, как СОЭ, С-реактивный белок, лейкоциты.
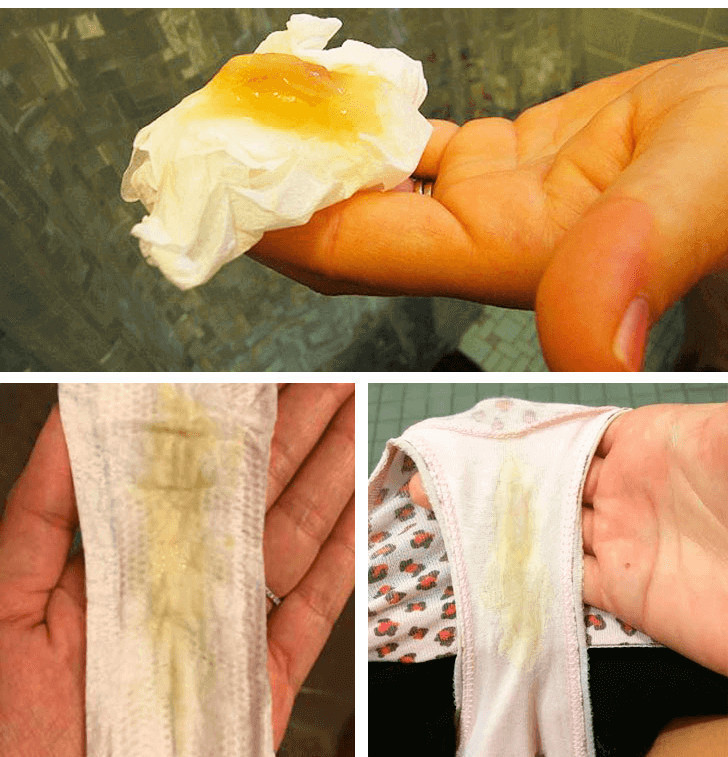
Желтые выделения у беременных на поздних сроках
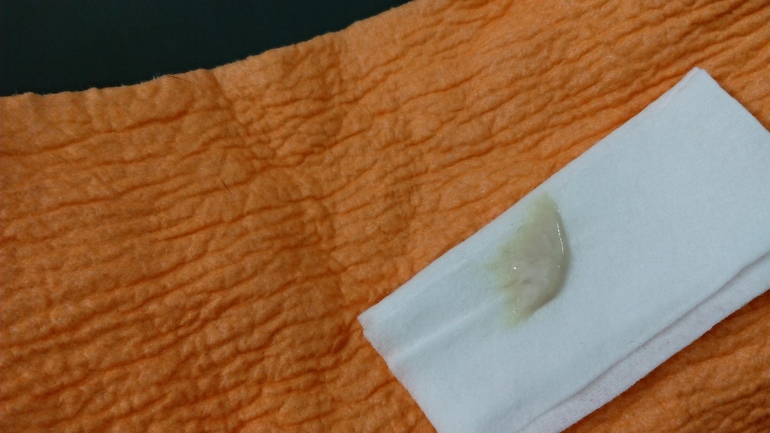
Желтые бели у беременных не всегда являются признаком заболевания. В ряде случаев их появление связано с другими факторами. При инфекции помимо желтых выделений всегда присутствуют и другие симптомы воспаления.
Норма
- Гормональные изменения. Белые выделения, которые приобретают желтоватый оттенок после высыхания – это нормальное явление, вызванное гормональными изменениями. Если не возникает других неприятных симптомов, то нет повода для беспокойства.
- Применение лекарств. Желтоватые выделения могут наблюдаться после приема некоторых лекарственных препаратов в таблетках (фурамаг) или в вагинальной форме (тержинан). После мытья наружных половых органов отварами лекарственных трав (элекасол, ромашка) бели у беременных также могут изменить цвет.
- Половой акт. После секса без презерватива выделения могут приобрести светло-желтый оттенок из-за присутствия спермы. Наутро после полового акта желтовато-бежевые выделения могут говорить о повреждении мелкого сосуда. В норме они должны стать белого цвета через несколько часов.
Патология
- Молочница (вагинальный кандидоз). Размножение грибков рода кандида может возникнуть как результат снижения иммунитета, потребления сладкой или острой пищи, ношения синтетического белья. При этом выделений становится больше, они содержат белые хлопья и имеют кисловатый запах. Выделения разъедают слизистую оболочку влагалища и наружных половых органов, вызывая сильный зуд, который усиливается после намокания слизистой. В некоторых случаях молочница протекает скрыто, не вызывая раздражения.
- Трихомониаз – инфекционное заболевание, передающееся половым путем. Его признаки – желтые пенящиеся выделения, покраснение и зуд слизистой половых органов, боль при половом контакте, рези при мочеиспускании. Через несколько дней слизистая покрывается мелкими эрозиями, образуется гнойный налет.
Любая инфекция, сопровождающаяся желтыми выделениями и симптомами воспаления, требует срочного лечения.
Выделения из сосков на поздних сроках беременности
Под влиянием гормона окситоцина в груди беременных женщин вырабатывается молозиво. Обычно это происходит на 18-20 неделе, но у некоторых этот процесс начинается раньше или позже. В гинекологии нормой считается как выделение молозива во время беременности, так и его отсутствие.
Норма
- Желтоватые полупрозрачные выделения. Из сосков выделяется желтоватая липкая маслянистая жидкость. Ближе к родам ее цвет меняется на белый за счет увеличения количества белка альбумина. Жидкость выделяется каплями при сжатии и стимуляции соска или вытекает из него. В этом случае на белье или одежде появляются желтоватые липкие пятна.
- Распирание в молочных железах. Выработка молозива и продвижение его по млечным каналам может вызвать у женщины необычные ощущения: чувство тяжести, покалывание, зуд.
Количество молозива может увеличиться под влиянием различных физиологических факторов:
- сексуального возбуждения или длительного полового акта;
- стимуляции сосков неудобным бельем;
- стресса;
- перегрева, длительного теплого душа;
- потребления большого количества теплых напитков.
Патология
- гнойные или кровянистые выделения из сосков;
- уплотнения в груди – болезненные, плотные на ощупь, горячие участки – очаги воспаления;
- уплотнения в области сосков – признак закупорки млечного канала;
- резко выраженная асимметрия молочных желез – одна грудь больше другой;
- повышение температуры.
Эти симптомы могут быть признаком закупорки млечного протока, мастопатии или воспаления.
Что нужно знать о неделе беременности
19 неделя – это пятый месяц беременности. К этому времени будущая мама уже успела свыкнуться с мыслью о своем новом статусе. Этот период можно назвать переломным, так как именно с его наступлением бушующие ранее гормоны приходят в норму, исчезает излишняя эмоциональность. А что же в этот период происходит с плодом?
Развитие плода
На 19 неделе беременности рост плода составляет 15–25 сантиметров, а вес порядка 250–300 грамм. Сейчас в ускоренном темпе происходит его развитие:
- Кожа покрывается смазкой, что позволяет ей стать более плотной.
- Почки, щеки и грудь начинает обволакивать подкожный жирок. Он выступает в роли некого источника энергии, который необходим малышу в первые дни жизни.
- Продолжает формироваться нервная система, кора головного мозга увеличивается, возникает связь между нервными клетками. Поэтому и движения плода становятся больше скоординированными, он активно двигается, ищет свои пальцы или кулаки, дабы попробовать их на вкус. Реагирует ребеночек и на громкие звуки.
- Усовершенствуется пищеварительная система. В кишечнике понемногу скапливается меконий (первородный кал) от которого организм младенца избавляется после рождения.
- Почками активно выделяется моча. Она поступает в околоплодную жидкость и выводится из организма вместе с материнской мочой.
- Завершается развитие легких.
Несмотря на то, что развитие малыша происходит быстрыми темпами, и к концу пятого месяца большинство систем и органов сформировано, они могут функционировать, шансов на то, что он выживет при появлении на свет преждевременно совсем мало.
Что происходит с организмом будущей мамы
Живот будущей мамы растет. То же самое происходит и с маткой. К этому времени ее вес увеличивается в среднем до 320 грамм. Матка находится ниже пупка на 1, 3 сантиметра. Ее увеличенные размеры могут стать причиной появления у женщины болезненных ощущений.
В связи с растущим животом на 5 месяце беременности может меняться и походка женщины, а также некоторые привычки. Например, в это время оптимальной позой для сна является положение на боку.
Продолжается выработка меланина. Это может привести к появлению пигментации на коже, потемнению ареол, линии на животе. После того как малыш появится на свет, эти изменения исчезнут.
По форме живота уже можно сделать предположения о том, какого пола родится ребенок. Если он небольшой, аккуратный, немного заострен в области пупка – скорее всего там мальчик. Расплывшийся живот, отсутствующая талия свидетельствуют о большой вероятности рождения девочки. Но это только догадки. Более точное определение пола можно узнать с помощью УЗИ.
С наступлением этого срока беременности женщина может столкнуться с:
- Выделениями из груди (молозиво). Так происходит подготовка организма к грудному вскармливанию;
- Появлением слабости, головокружения. В большинстве случаев это не представляет вреда организму, так как происходит по причине увеличившегося объема крови, и вскоре симптомы исчезнут. Но если они доставляют значительный дискомфорт, следует обратиться к доктору, ведь так может проявляться анемия;
- Появлением отдышки, трудностями с дыханием. Причиной этому является учащенный пульс;
- Увеличившейся потливостью, более частыми позывами к мочеиспусканию – это нормальные физиологические изменения;
- Появлением растяжек. Больше всего подвержены им живот, грудь, бока и бедра.
Многие женщины на 19 неделе беременности ощущают первые шевеления ребеночка. Если же это произошло на несколько недель раньше, то сейчас они становятся более выраженными, происходят чаще.
Сейчас вес беременной отличается от того, с которым она становилась на учет. Прибавка от 3 до 7 килограмм является оптимальной. Еженедельно вес женщины должен увеличиваться не больше, чем на 300 грамм. Если цифра на весах отличается, это не всегда отклонение от нормы. Следует понимать, что в этом вопросе все индивидуально.