Качество разных производителей
Родителями широко обсуждается вопрос о качестве смеси «Нутрилак Премиум 1» в зависимости от производителя. Дело в том, что компания «ИнфаПрим», которая изготавливает данную смесь, имеет филиалы на территории России и Эстонии. Потребители утверждают, что один и тот же товар (молочная смесь «Нутрилак Премиум 1»), в зависимости от страны производителя, может существенно отличаться по внешнему виду, растворимости и вкусовым качествам. Кому-то больше подходит смесь от российского завода, а кому-то — от эстонского. В данном аспекте хочется лишь упомянуть, что все строго индивидуально, и мы не намерены призывать вас покупать смесь определенного производителя. Однако можно посоветовать, как определить страну производитель по коробке. На дне упаковки «Нутрилак Премиум 1» пропечатана черным шрифтом дата производства. При этом у российского завода, помимо этого, дата еще и выбита путем вдавливания на дне коробки. Заметить это непросто, однако если вы ищете именно российского производителя, это основное отличие, вне зависимости от того, что написано на упаковке. У эстонского производителя срок годности просто пропечатан. Мелочь, но, по отзывам большинства мам, эти два производителя создают продукцию, которая, на их взгляд, существенно различается и может индивидуально подойти или не подойти малышу.
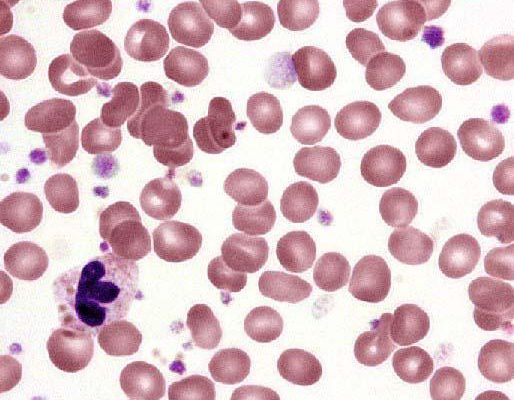
Наследственная тромбоцитопатия
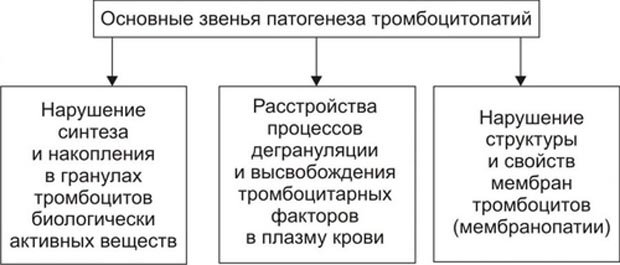
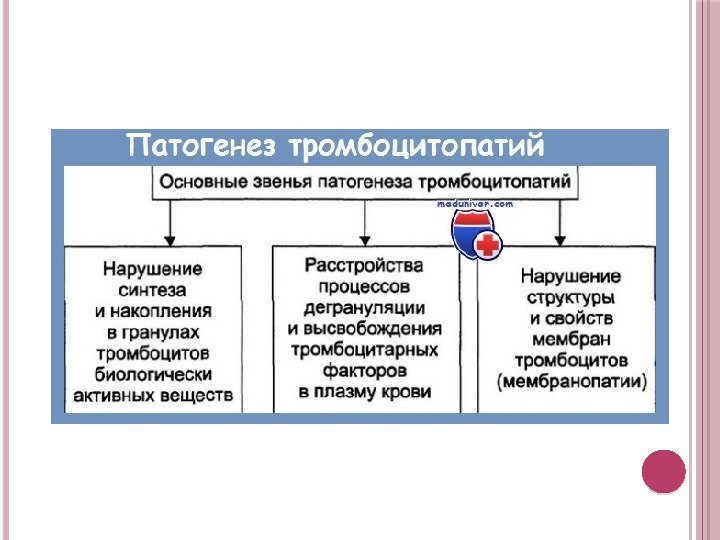
Это группа генетически детерминированных биохимических или структурных аномалий тромбоцитов, которые сопровождаются нарушением их гемостатических функций. Этот вид тромбоцитопатии является наиболее распространенным генетически обусловленным дефектом гемостаза, выявляемым у 60 – 80% больных с рецидивирующей кровоточивостью сосудисто-тромбоцитарного типа и, предположительно, у 5 – 10% населения.
Виды наследственных тромбоцитопатии
В зависимости от вида молекулярных и функциональных нарушений различают следующие виды:
- Патология мембранных белков – рецепторов (гликопротеидов) к коллагену эндотелия, фактору Виллебранда, тромбину или фибриногену – проявляется нарушением адгезии и/или агрегации тромбоцитов;
- Дефекты активации тромбоцитов (синдром «серых» тромбоцитов), вслед ствие недостаточности альфа- и бета-гранул с веществами, участвующими в активации тромбоцитов, коагуляции и формировании тромбоцитарного тромба. Дефект проявляется нарушением активации и агрегации тромбоцитов, замедлением коагуляции, ретракции и образования тромбоцитарного тромба;
- Нарушение метаболизма арахидоновой кислоты – проявляется нарушением синтеза тромбоксана А2 и агрегации тромбоцитов;
- Нарушение мобилизации ионов Са2+ – сопровождается нарушением всех видов агрегации тромбоцитов;
- Дефицит 3-го тромбоцитарного фактора – проявляется нарушением взаимодействия между тромбоцитами и факторами свертывания крови по ретракции кровяного тромба.
Классификация
Тромбоцитопатии проявляются возникновением спонтанных кожно-слизистых кровоизлиний.
Их обнаружение и дифференциация основана на выявлении кровоточивости микроциркуляторного типа с нарушением функциональных свойств, морфологии и биохимических характеристик тромбоцитов.
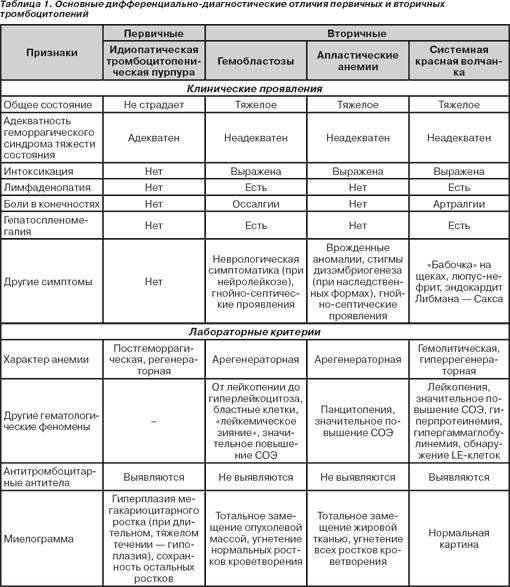
Эти проявления лежат в основе современной классификации тромбоцитопатий. Согласно ей, данные состояния делятся на две большие группы – наследственные и приобретенные.
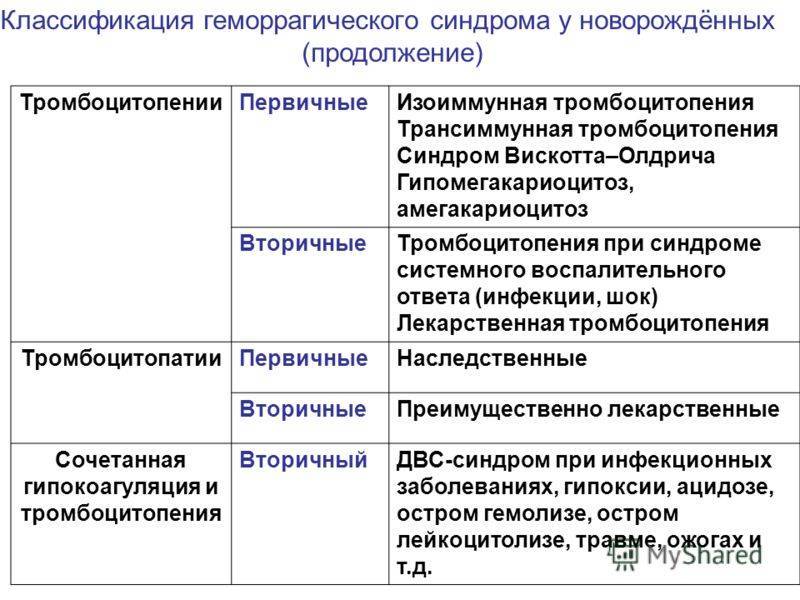
Наследственные тромбоцитопатии
Основные патогенетические группы:

Функционально-морфологические формы:

Тромбоцитопатии, сопровождающиеся тромбоцитопенией:
- малые размеры тромбоцитов;
- нормальные размеры тромбоцитов;
- крупные размеры тромбоцитов.
Успеете скачать всё, что нужно, по демодоступу за 3 дня?
Активировать
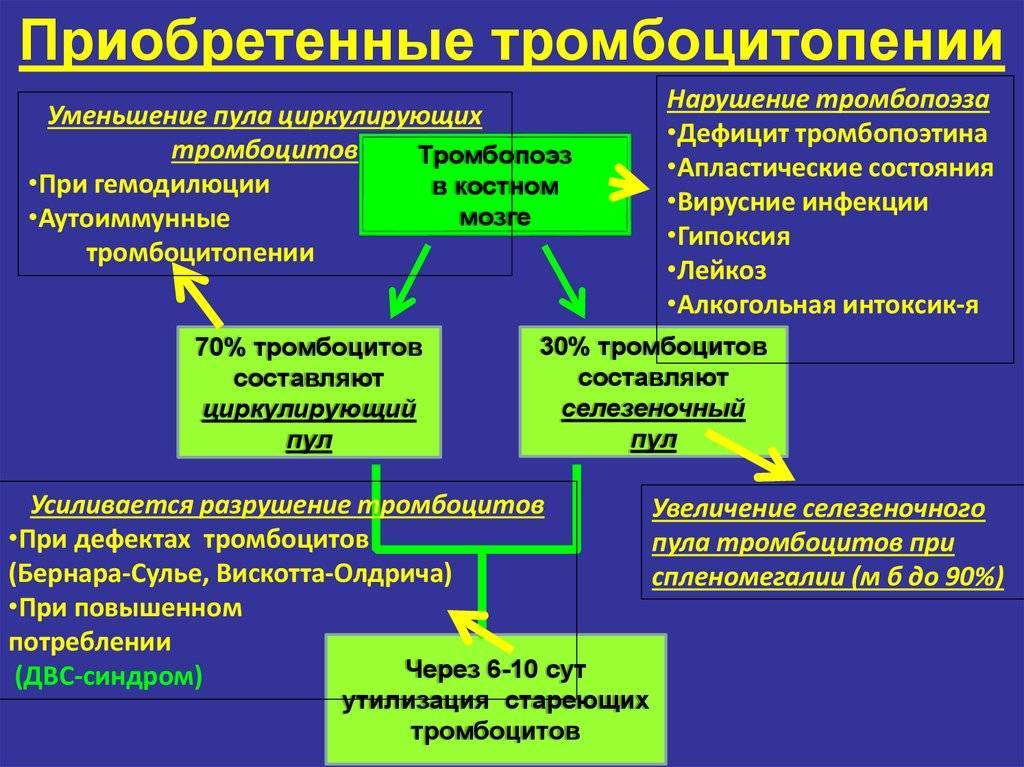
Приобретенные тромбоцитопатии
- при гемобластозах;
- при миелопролиферативных заболеваниях и эссенциальной тромбоцитемии;
- при В12-дефицитной анемии;
- при уремии;
- при миеломной болезни, болезни Вальденстрема, гаммапатиях;
- при циррозах, опухолях и паразитарных заболеваниях печени;
- при цинге;
- при гормональных нарушениях;
- лекарственные и токсигенные тромбоцитопении (код по МКБ-10 – D69);
- при лучевой болезни;
- при массивных гемотрансфузиях и инфузиях реополиглюкина;
- при больших тромбозах и гигантских ангиомах.
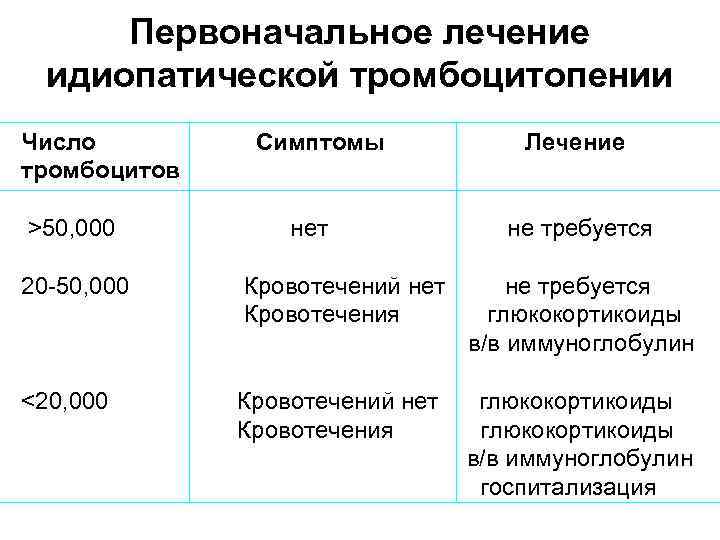
Дифференциальная диагностика идиопатической тромбоцитопенической пурпуры, смотрите в Системе Консилиум
 Скачать документ сейчас
Скачать документ сейчас
56.2. ТРОМБОЦИТОПАТИИ
Термин “тромбоцитопатия” объединяет все нарушения гемостаза, обусловленные качественной неполноценностью или дисфункцией тромбоцитов. Выделяют врождённые (наследственные) и приобретённые тромбоцитопатии.
ЭПИДЕМИОЛОГИЯ
Распространённость наследственных тромбоцитопатий составляет приблизительно 3-5 на 100 000 населения. Приобретённые нарушения функции тромбоцитов наблюдают значительно чаще, причём заболеваемость в последние годы увеличивается, что в первую очередь связано с бесконтрольным применением ЛС, особенно при попытках самолечения.
ЭТИОЛОГИЯ И ПАТОГЕНЕЗ
Врождённые тромбоцитопатии связаны с генетически обусловленными нарушениями адгезии, агрегации или дегрануляции тромбоцитов вслед ствие дефектов гликопротеидов мембраны, цитоплазменных ферментов и пр. Содержание тромбоцитов в крови при некоторых формах (тромбастения Глянцманна) нормальное, при других (синдромы Бернара-Сулье, Вискотта-Олдрича, Мая-Хегглина и пр.) – пониженное, главным образом в связи с уменьшением продолжительности жизни дефектных тромбоцитов.
Основные причины приобретённых тромбоцитопатий следующие.
• Нарушения адгезии/агрегации тромбоцитов и снижение доступности тромбоцитарного фактора 3 при уремии, циррозе печени, опухолях и паразитарных заболеваниях.
• Повышенное потребление и структурные повреждения тромбоцитов при заболеваниях, сопровождающихся развитием ДВС-синдрома.
• Блокада рецепторов тромбоцитов протеинами при парапротеинемических гемобластозах.
• Приём ЛС. Механизмы нарушения функций тромбоцитов под действием ЛС многообразны и недостаточно изучены. Чаще всего дисфункцию тромбоцитов вызывают НПВП, особенно ацетилсалициловая кислота (ингибируют синтез тромбоксана А2), антибактериальные препараты (ампициллин, карбенициллин, нитрофураны), антидепрессанты (амитриптилин, имипрамин), адреноблокаторы (дигидроэрготамин, фентоламин, пропранолол), антигистаминные препараты, декстраны, нитраты, блокаторы кальциевых каналов, витамин Е, а также этанол.
КЛИНИЧЕСКАЯ КАРТИНА И ДИАГНОСТИКА
Основное клиническое проявление тромбоцитопатий – геморрагический синдром, протекающий как тромбоцитопенический (кожные кровоизлияния в виде петехий и экхимозов, чаще на конечностях, туловище, кровоточивость слизистых оболочек ротовой полости, носа, половых путей).
Для некоторых врождённых тромбоцитопатий также характерны сопутствующие симптомы, не связанные с нарушением гемостаза, – нарушения пигментации кожи при болезни Херманского-Пудлака, аномалии скелета при синдроме TAR (Thrombocytopenia-Absent Radius – тромбоцитопения и отсутствие лучевой кости), патология лейкоцитов при аномалии Мая-Хегглина, иммунодефицит при болезни Вискотта-Олдрича.
• При тромбастении Глянцманна (тип A: *273800, дефекты генов GP2B, GP3A, ρ или ℜ; тип B: *173470, дефекты генов ITGB3, GP3A, ℜ) нарушается преимущественно агрегация тромбоцитов вследствие аномалии гликопротеина IIb/IIIa, характерно увеличение времени капиллярного кровотечения по Дьюку, отсутствие или резкое ослабление ретракции кровяного сгустка при нормальном или почти нормальном содержании тромбоцитов в крови. Клинические проявления – петехии и экхимозы на коже, повторные носовые и маточные кровотечения, кровотечения после порезов, экстракции зубов. Геморрагический синдром более выражен в детском и юношеском возрасте и у женщин.
• При синдроме Бернара-Сулье (тип А: GP1BA, 231200, ρ; тип B: GP1BB, 138720, полигенное наследование; тип C: GP9, 173515) нарушается адгезия тромбоцитов к коллагену вследствие отсутствия гликопротеина Ib, обеспечивающего взаимодействие между фактором фон Виллебранда и мембраной тромбоцита. В крови выявляют гигантские тромбоциты, процентное содержание которых коррелирует с тяжестью геморрагического синдрома.
Причины повышенного метанефрина в суточной моче
Если результаты общего анализа мочи показали, что в организме обнаружено завышенное количество метанефрина, то присутствует высокая вероятность того, что в эндокринных железах образовалась злокачественная опухоль. Однако заключается такой диагноз лишь у 2 человек из 10, поэтому паниковать раньше времени не стоит. 
В таком случае потребуется пройти повторное обследование с учетом всех норм, которые укажут, как сдавать анализ. Если повышенный показатель был получен вновь, пациент должен посетить лечащего врача и пройти курс точной диагностики злокачественных опухолей.
После получения должной консультации больному будет назначен курс оздоровления, который прекратит прогресс патологии и поспособствует возвращению функций организма в нормальное состояние.
Если через некоторое время после начала лечения количество метанефрина не снизилось, потребуется рассмотреть иные меры противодействия. Постоянное увеличение норметанефрина свидетельствует о заболеваниях, которые поражают гипоталамус и о проблемах с сердцем и другими внутренними органами.
Метанефрины в моче повышены
- Опухоли нейрохромаффиновой ткани (параганглиома, нейробластома, феохромоцитома, симтоганглиобластома и т.д.);
- Значительный стресс (физический и эмоциональный);
- Приступы стенокардии, сердечная недостаточность, инфаркт миокарда;
- Гепатиты (воспалительные и инфекционные процессы в печени) и цирроз (изменение размеров и структуры печени);
- Гипертоническая болезнь в острой фазе;
- Язвенная болезнь в период обострения;
- Гипоталамический синдром (нарушение управления симпатоадреналовой системы);
- Сильная никотиновая и/или алкогольная зависимость;
- Лечение препаратами: ингибиторы МАО, бушпирон, инсулин, производные гидразина, антидепрессанты, леводопа и др.
Симптоматика
Синдром Марфана проявляется разнообразными клиническими признаками, что связано с присутствием соединительнотканных волокон в различных структурах организма. У больных появляются признаки поражения костей и суставов, зрительного анализатора, сердца, сосудов, нервов, легких, кожного покрова.
Симптомы дисфункциональных расстройств внутренних органов возникают на фоне сильной усталости и быстрой утомляемости после незначительных физических нагрузок, миалгии, вялости, мышечной гипотонии, приступообразной цефалгии. По мере роста и развития организма человека черты заболевания становятся более выраженными.
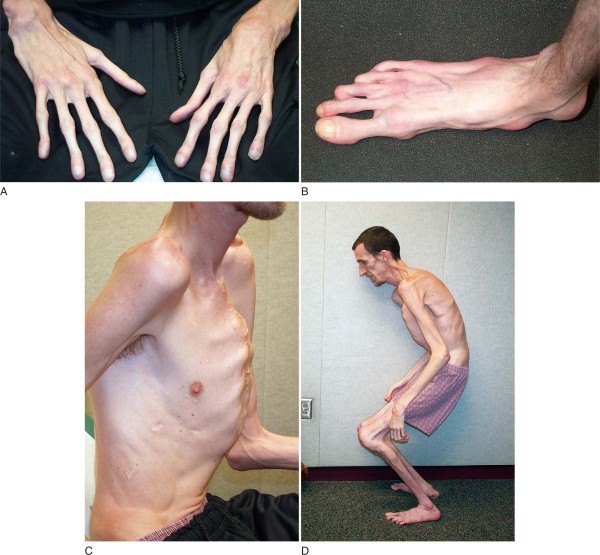
Скелет
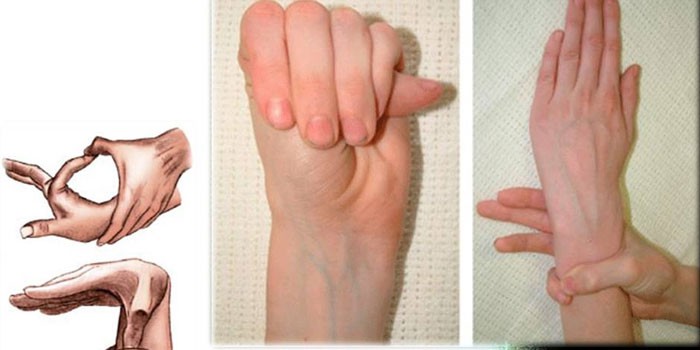
Клинические признаки синдрома Марфана, обусловленные поражением костей, мышц и связок:
- короткое туловище и длинные ноги,
- молоткообразные пальцы стопы,
- паучьи пальцы кисти,
- худощавое телосложение,
- гипотонус мышц,
- удлиненное и узковатое лицо,
- глубокая посадка глаз,
- отсутствие зазоров между зубами,
- большой нос,
- микрогнатия,
- недоразвитые скулы,
- большие и низко расположенные уши,
- «готическое» небо,
- прогения,
- гиперподвижность суставов,
- деформированная грудная клетка в виде воронки или киля птицы,
- искривление позвоночника,
- смещение вышележащего позвонка относительно нижележащего,
- уплощение сводов стопы,
- продавливание вертлужной впадины.
Сердце и сосуды
Поражение сердечной мышцы при синдроме Марфана определяет его исход. Обычно возникают дефекты в структуре аорты, легочного ствола, развиваются пороки развития клапанов сердца:
- дилатация предсердий и желудочков,
- мешкообразное расширение ограниченного участка аортальной стенки,
- пролабирование двустворчатого клапана,
- миксоматоз сердца,
- кардиомиопатия,
- разрыв хорд митрального клапана,
- кальциноз аортального клапана,
- различные виды аритмии — мерцательная, экстрасистолия,
- воспаление внутренней оболочки сердца — эндокарда,
- кардиалгия с иррадиацией в спину, ключицу, руку, плечо,
- похолодание конечностей,
- затрудненное дыхание,
- сердечные шумы,
- на ЭКГ — признаки ИБС.
Глаза
У лиц с синдромом Марфана развивается патология зрения:
- миопия,
- смещение хрусталика в сторону,
- уплощение роговой оболочки глаза и ее утолщение,
- недоразвитие радужки и ресничной мышцы,
страбизм,
- катаракта,
- асимметричность зрачков,
- глаукома,
- астигматизм,
- дальнозоркость,
- колобома глаза,
- спазмирование сосудов сетчатки и высокий риск ее отслойки.
Прочие органы
- ишемические и геморрагические инсульты,
- субарахноидальное кровотечение,
- выпячивание оболочек спинного мозга.
Ослабление и растяжение дурального мешка проявляется болью в пояснице, ногах, тазу и другими неврологическими признаками, цефалгией.
- скопление воздуха между висцеральным и париетальным листками плевры,
- эмфизема легких,
- удлинение и перерастяжение альвеол,
- ночное апноэ,
- рак легких.
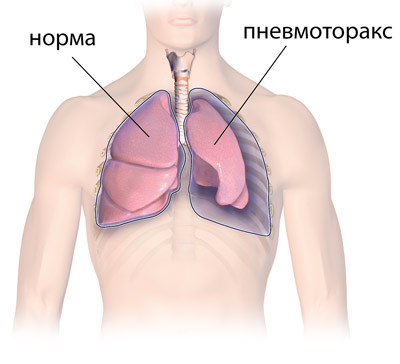
Поражение кожи, мягких тканей, внутренних органов:
- смещение почки в каудальном направлении,
- цистоцеле,
- пролапс матки,
- кисты и новообразования в печени и почках,
- варикоз,
- стрии на коже,
- грыжи.
Больные с синдромом Марфана легко возбудимы, гиперактивны, чрезмерно эмоциональны, часто плаксивы и разражительны. Они имеют неординарные способности и высокий уровень интеллекта.
«Готическое» небо и микрогнатия приводят к возникновению речевых нарушений. При поражении скелета и суставов появляются артралгии и миалгии, развивается ранний остеоартрит.
Синдром Марфана проявляется по-разному у лиц, обращающихся за медицинской помощью. У одних выявляются ярко выраженные признаки патологии, у других симптоматика бывает стертой. Прогрессирование синдрома происходит по мере взросления человека. Клинические проявления определяются локализацией и интенсивностью поражения органов и систем.
Фармакодинамика
Фармакологическое действие – иммуностимулирующее. Повышает содержание в организме антител. При в/в инфузии биодоступность составляет 100%. Между плазмой и внесосудистым пространством происходит перераспределение препарата, причем равновесие достигается приблизительно через 7 дней. У лиц с нормальным содержанием IgG в сыворотке крови период биологического полувыведения составляет в среднем 21 день, в то время как у пациентов с первичной гипо- или агаммаглобулинемией — 32 дня. Содержит широкий спектр опсонизирующих и нейтрализующих антител против бактерий, вирусов и других возбудителей. У больных, страдающих первичными или вторичными синдромами иммунодефицита, обеспечивает восполнение недостающих антител класса IgG, что снижает риск инфекции.
Описание
Норметанефрин мочи. Продукты метаболизма гормона норадреналина надпочечников. Повышенная экскреция является признаком катехоламино-секретирующей опухоли. Анализ назначен для диагностики и оценки эффективности терапии феохромоцитомы, нейробластомы, параганглиомы. Он показан для обнаружения новообразований инструментальными методами (ультразвук, МРТ) с высоким кровяным давлением, которое трудно поддается лечению. Исследование подвергается суточной моче, тест проводится ВЭЖХ. Контрольные значения — 105-354 мг / сут. Подготовка окончательных данных занимает до 7 дней.
56.3. КОАГУЛОПАТИИ
Коагулопатии (нарушения свёртывания крови) могут быть наследственными и приобретёнными.
• Наиболее распространённые наследственные коагулопатии – гемофилии и болезнь фон Виллебранда, на них приходится до 96% случаев всех врождённых нарушений свёртывания крови (гемофилия A – 68-78%, гемофилия B – 6-13%, болезнь фон Виллебранда – 9-18%). Значительно реже наблюдают дефицит факторов XI, VII и V (2-3%). Все остальные формы относятся к клинической казуистике, в структуре наследственных коагулопатий на них приходится менее 1%.
• Приобретённые коагулопатии могут быть связаны с дефицитом витамина К, заболеваниями печени, приёмом непрямых антикоагулянтов, появлением в крови патологических ингибиторов свёртывания. Коагулопатия, наряду с другими нарушениями гемостаза, также развивается в рамках ДВС-синдрома.
ГЕМОФИЛИИ И БОЛЕЗНЬ ФОН ВИЛЛЕБРАНДА
Гемофилия – наследственная коагулопатия, связанная с дефицитом фактора VIII (гемофилия А) или IX (гемофилия В). Болезнь фон Виллебранда обусловлена наследственным дефицитом одноимённого фактора.
ЭПИДЕМИОЛОГИЯ
Частота гемофилии А составляет 1 на 10 000 новорождённых мальчиков, гемофилии В – 1 на 50 000. Болезнь фон Виллебранда наблюдают значительно чаще, заболеваемость составляет 1 случай на 30 000 населения.
ЭТИОЛОГИЯ И ПАТОГЕНЕЗ
Патологические гены, обусловливающие развитие гемофилии A (306700, Xq28, дефекты генов F8C) и B (болезнь Кристмаса, 306900, Xq27.1-q27.2, дефекты генов F9, HEMB), располагаются на хромосоме Х, поэтому заболевание регистрируют почти исключительно у мужчин. В 70-85% случаев гемофилии А и в 90% гемофилии В положителен семейный анамнез. До 30% случаев гемофилии А связаны со спорадическими мутациями.
Факторы VIII и IX принимают участие в трансформации протромбина в тромбин, при их дефиците нарушается формирование тромба в местах повреждения сосудов, что клинически проявляется гематомным типом кровоточивости.
Вопрос – ответ
Юлия
Здравствуйте. Подскажите, пожалуйста, можно ли в вашем центре сделать УЗИ малого таза? и какова стоимость?
• Ответ
Здравствуйте,Юлия! УЗИ органов малого таза одним датчиком стоит 700 руб., двумя датчиками – 900 руб. Запись по тел: 28-05-05; 27-27-12 http://familydoctor48.ru/ceny_na_ultrazvukovuju_diagnostiku
Елена
Здравствуйте, на 18 неделе беременности колличество околоплодных вод 95 миллилитров. Это мало? Сколько должно быть миллилитров вод в норме на 18 недели беременности. Спасибо!
• Ответ
Здравствуйте, Елена! Заочно ответить на ваш вопрос не предствляется возможным, так как только после полного сбора информации врач может дать заключение. Здоровья Вам и малышу!
История
Симптомы ИТП впервые упоминаются в трудах Гиппократа. В 1735 г болезнь описал П. Верльгоф, наблюдавший случаи спонтанного выздоровления. В XIX веке было установлено, что причиной геморрагического синдрома при ИТП является снижение количества тромбоцитов в крови. Иммунный генез ИТП был установлен в ходе эксперимента Вильяма Гаррингтона и Джеймса Холлингсворта в Сент-Луис в 1950 г. Американский врач Гаррингтон перелил себе 500 мл крови больного ИТП, после чего наблюдал снижение уровня тромбоцитов в собственной крови, которое персистировало в течение 5 дней. Биопсия костного мозга Гаррингтона показала нормальный уровень мегакариоцитов. В 1916 г польский врач Пол Кацнельсон описал случай достижения ремиссии ИТП у молодой женщины после спленэктомии. С середины XX века в терапии ИТП начали применяться глюкокортикостероиды.
Причины и симптомы
Арахноидальные кисты задней черепной ямки могут быть первичными и вторичными:
Первичные — формируются в период беременности. При воздействии негативных факторов из за которых происходит расстройство развития и может начать формироваться киста задней черепной ямки у плода.
К негативным воздействиям относят:
- наличие вредных привычек у матери;
- прием медикаментов;
- несогласованных с врачом или перебой дозировки;
- облучение;
- травмирование во время родов.
 Сразу после рождения могут проявиться симптомы. И киста у новорожденного приводит к серьезным нарушениям: задержке развития, ухудшениям зрительной, слуховой функции.
Сразу после рождения могут проявиться симптомы. И киста у новорожденного приводит к серьезным нарушениям: задержке развития, ухудшениям зрительной, слуховой функции.
Симптомы формирования кисты у ребенка:
- Общая слабость в конечностях.
- Набухание родничка.
- Беспокойство, плохой сон, беспричинный плач.
- Отсутствие фокусировки взгляда.
- Срыгивания фонтаном после кормления.
- Судороги.
- Дискоординация.
Вторичные — приобретенная форма является следствием серьезных воспалительных заболеваний головного и спинного мозга, заболевания Марфана. В большей степени диагностируется у взрослых.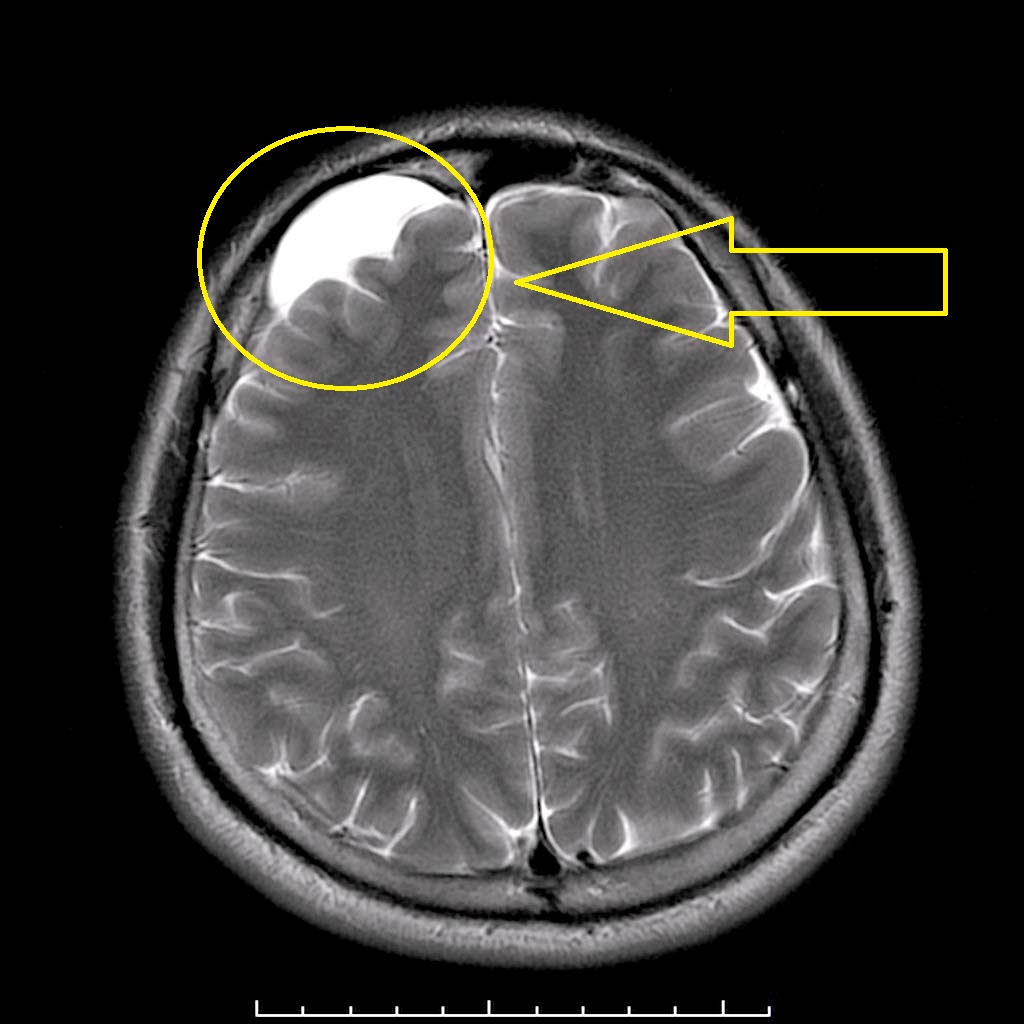
Она развивается вследствие:
- ЧМТ;
- менингоэнцефалита;
- церебрального кровоизлияния;
- ишемического инсульта.
Симптомы в первом и во втором случае примерно одинаковы:
- Рост внутричерепного давления.
- Головные боли.
- Тошнота.
- Рвота.
- Хроническая усталость.
- Судороги.
В зависимости от размера симптоматика может нарастать:
- Нарушения координации и равновесия.
- Появление галлюцинаций.
- Ощущение тяжести в голове.
- Ощущение давления на глазные яблоки.
- Нарушения речи.
- Потеря сознания.
Необходимо обратить внимание на то, что перечисленные причины образования кисты задней черепной ямки могут простимулировать рост уже имеющегося новообразования
Выявление патологии.
 Основной метод диагностики, который позволяет получить всю необходимую информацию о новообразовании – МРТ. При небольшом размере, отсутствии жалоб со стороны пациента можно не принимать никаких мер.
Основной метод диагностики, который позволяет получить всю необходимую информацию о новообразовании – МРТ. При небольшом размере, отсутствии жалоб со стороны пациента можно не принимать никаких мер.
Обязательным является постоянное отслеживание динамики состояния – при кистозном расширении может понадобиться хирургическое вмешательство.
Применяются:
- Лабораторные исследования крови для определения уровня холестерина и свертываемости крови, определения инфекций и воспалений.
- Доплерография сосудов мозга.
- Компьютерная томография.
- Ангиографическое обследование с применением контрастного вещества. (Метод позволяет с точностью отграничить доброкачественные образования от злокачественных.)
Дополнительно исследуют работу сердца, так как одной из причин нарушения кровообращения в головном мозге могут быть патологии сердечно-сосудистой системы
также важно постоянно осуществлять контроль артериального давления
Методы терапии.
Лечение необходимо не во всех случаях обнаружения кисты зчя, однако когда наблюдается ее быстрый рост и давление на окружающие ткани головного мозга, что приводит к развитию разнообразных нарушений, могут использоваться методы медикаментозного либо хирургического лечения.
При наличии ретроцеребеллярной кисты в задней черепной ямке медикаментозное лечение включает:
- Противовирусные средства.
- Иммуномодуляторы.
- Препараты для рассасывания спаек.
- Медикаменты, направленные на улучшение кровоснабжения.
Для устранения спаек применяется Карипатин. С целью нормализации обменных процессов используют Актовегин.
При нарастающей симптоматике и увеличивающейся в размерах кисте в задней черепной ямке назначают проведение операции. Наименее рискованным методом лечения является эндоскопия — Это малоинвазивная техника, которая подразумевает создание небольшого отверстия в черепной коробке, через которое удаляют кисту. Метод хороший, однако при труднодоступной локализации опухоли применить его невозможно.
Наименее рискованным методом лечения является эндоскопия — Это малоинвазивная техника, которая подразумевает создание небольшого отверстия в черепной коробке, через которое удаляют кисту. Метод хороший, однако при труднодоступной локализации опухоли применить его невозможно.
При шунтировании — в кисту вводится специальная трубка, через которую осуществляется отток жидкости в брюшную полость. При использовании данного метода существует вероятность занесения инфекции и засорения шунта.
Трепанация — является наиболее эффективным способом, так как позволяет полностью удалить образование, независимо оттого, в какой области оно локализовано.
Идеальная смесь?
Признаки того, подходит смесь ребенку или нет
| Подходит | Не подходит | Срочно надо обратиться к врачу |
|
|
|
При возникновении любых, даже незначительных негативных проявлений, следует обратиться за помощью к доктору. Он сможет установить причины нарушений и принять меры.
Аллергия на смесь – как определить?
В случае появления у малыша кожной сыпи, следует обратиться к ведущему малыша педиатру для уточнения, действительно ли сыпь аллергической природы. Затем вместе с доктором необходимо исключить контактный дерматит (возможная аллергическая реакция на крем, памперсы, детский стиральный порошок), возникающий исключительно в месте соприкосновения кожи малыша с провоцирующим аллергеном. После это исключается аллергия на продукты и на лекарственные препараты. По окончанию всех вышеописанных манипуляций можно начинать думать о том, что находящийся на искусственном вскармливании ребенок, скорее всего реагирует на белки коровьего молока.
Как проявляется аллергия на смесь у ребенка: это диарея, энтерит, запор, рвота, срыгивание, кишечные колики, одышка, дерматиты, сыпь на коже
Лечение народными средствами
Если лечение тромбоцитопении проводится по схеме, назначенной врачом, то после консультации со специалистом можно попробовать улучшить общее состояние организма народными средствами
Однако важно понимать, что лечение тромбоцитопении народными средствами ни при каких обстоятельствах не должно заменять терапию, назначенную врачом
Применять можно такие народные методы:
- Настой вербены. 5 г вербены залить стаканом кипятка. Настаивать полчаса. Пить по стакану в стуки в течение месяца.
- Кунжутное масло. Каждый день следует потреблять по 10 г масла, добавляя его в салат или потребляя отдельно от пищи.
- Крапива двудомная. 10 г сухого сырья залить стаканом кипятка и кипятить 10 минут. Пить 3 раза в день по 20 мл.
- Отвар кровохлебки. Эффективное средство для остановки кровотечений. 2 ст. л. средства залить стаканом воды и кипятить 15 минут. Через 3 часа процедить, Пить за 20 минут до еды по 3 ст. л.
- Травяной сбор. Смешать по 30 г цветков тысячелистника и пастушьей сумки. 1 ст. л. этой смеси залить 0,5 л кипятка и настаивать несколько часов. Пить по полстакана три раза в день перед едой.
- Отвар шиповника. 50 г плодов шиповника залить 0,5 л воды, варить 5 минут. Перелить в термос и настаивать на протяжении ночи. Пить вместо чая, добавляя мед.
- Калиновая кора. 2 ст. л. сухого сырья залить 300 мл воды, варить полчаса. Процедить, добавить воды, чтобы получился первоначальный объем. Пить 4 раза в день по 2 ст. л.
- Сухофрукты. Необходимо измельчить по 200 г кураги, инжира, изюма, чернослива. Добавить в смесь 200 г меда и сок 2 лимонов. Выложить смесь в небольшие баночки, хранить их в холодильнике. По утрам принимать по 1 ст. л. средства.
- Сок из свеклы. Свежий свекольный сок смешать с равным количеством сока огурца и моркови. Принимать по стакану такого средства утром, после чего через час позавтракать.
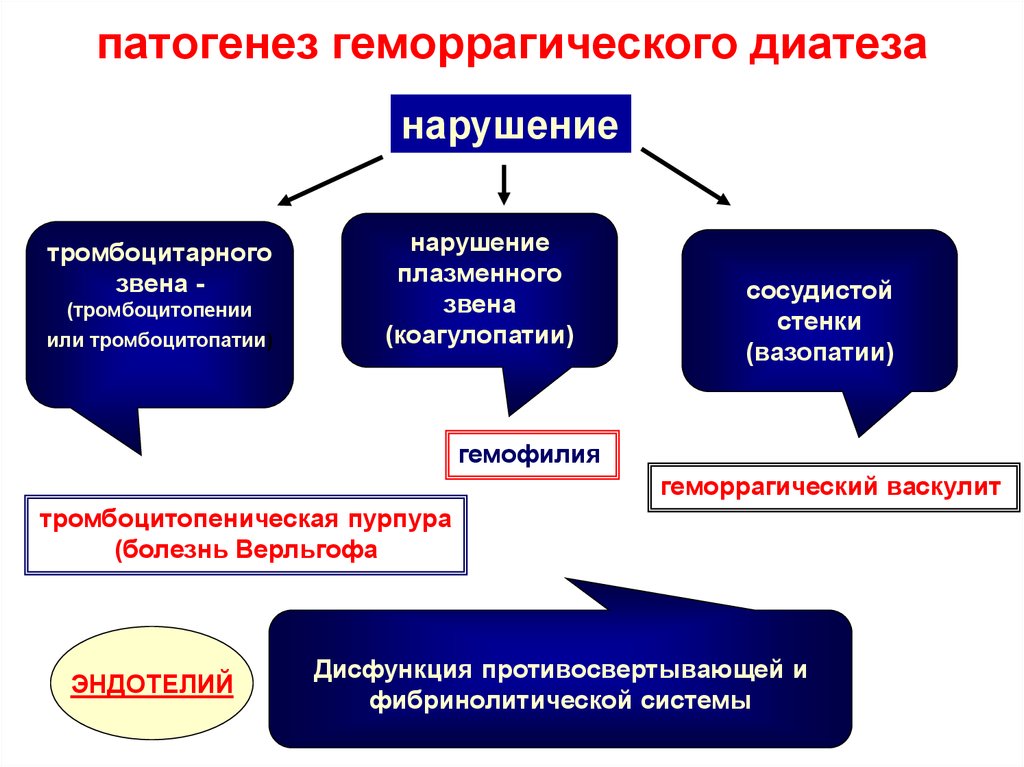
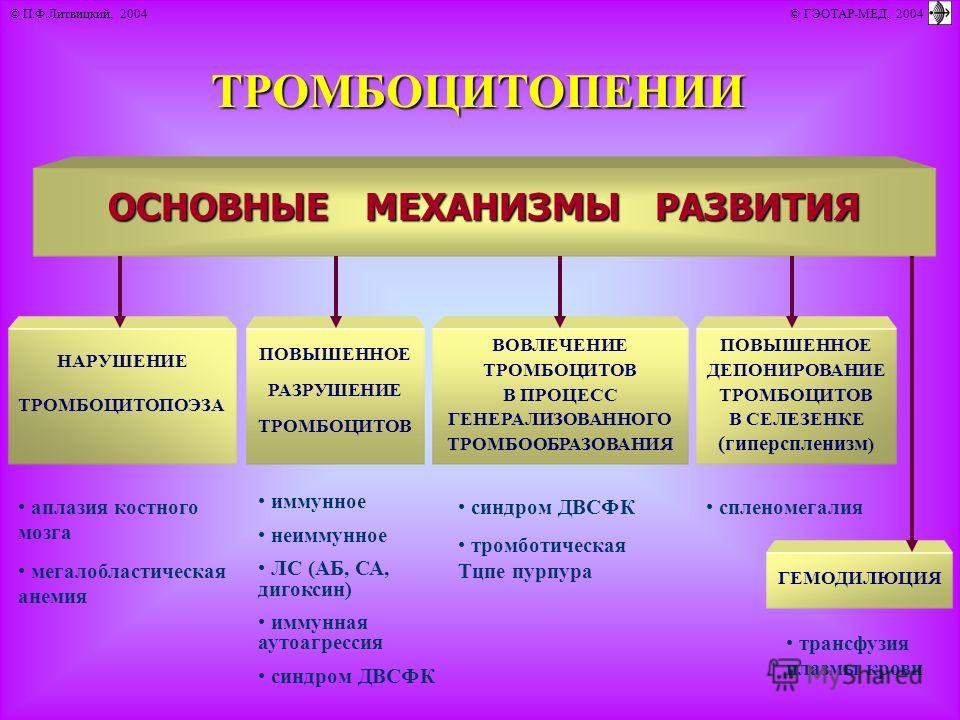
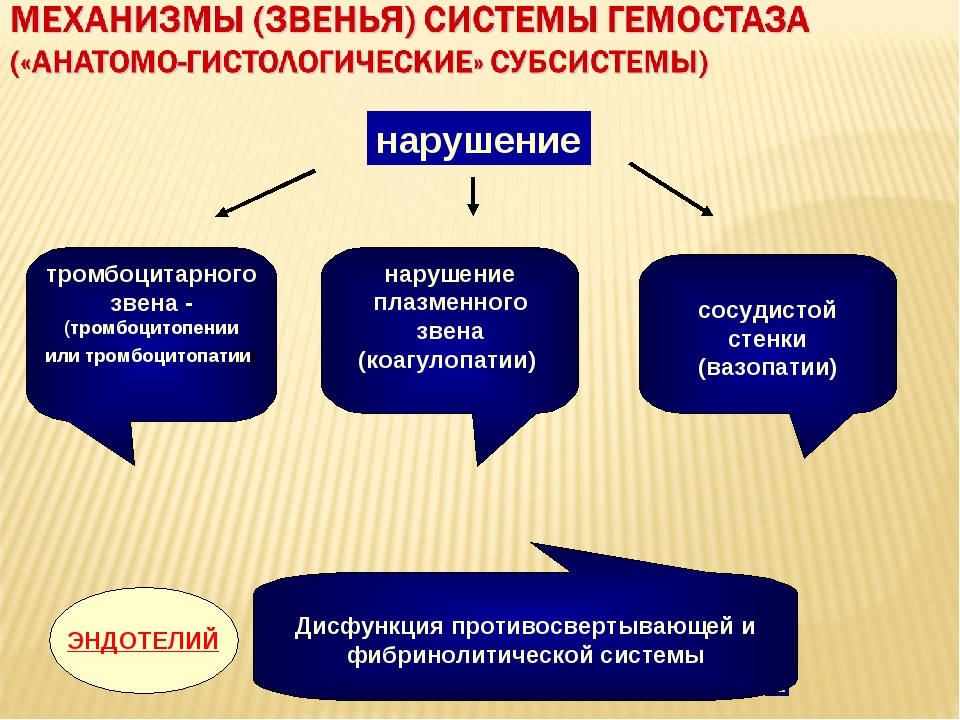
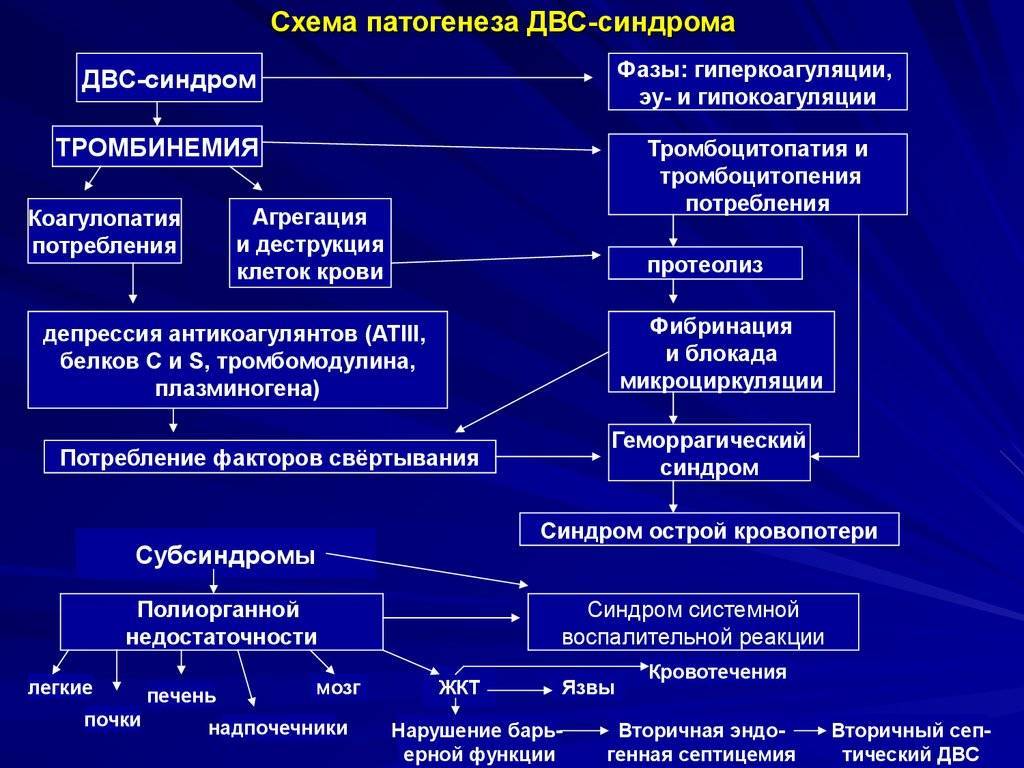
Cочетанное нарушение и тромбоцитарного и коагуляционного звена гемостаза (смешанный (синячково-гематомный) тип кровоточивости)
Этиология:
- Болезнь Виллебранда (коагулопатия – нарушение функции VIII фактора, тромбоцитопатия – нарушение агрегации тробмоцитов)
- ДВС-синдром (коагулопатия потребления – снижение всех факторов свертывания, гипофибриногенемия, активация истощение фибринолиза, тромбоцитопения, тромбоцитопатия потребления)
Геморрагический синдром:
Петехиальная сыпь, экхимозы, кровотечения из слизистых (носовые, десневые), послеоперационные, послеродовые кровотечения.
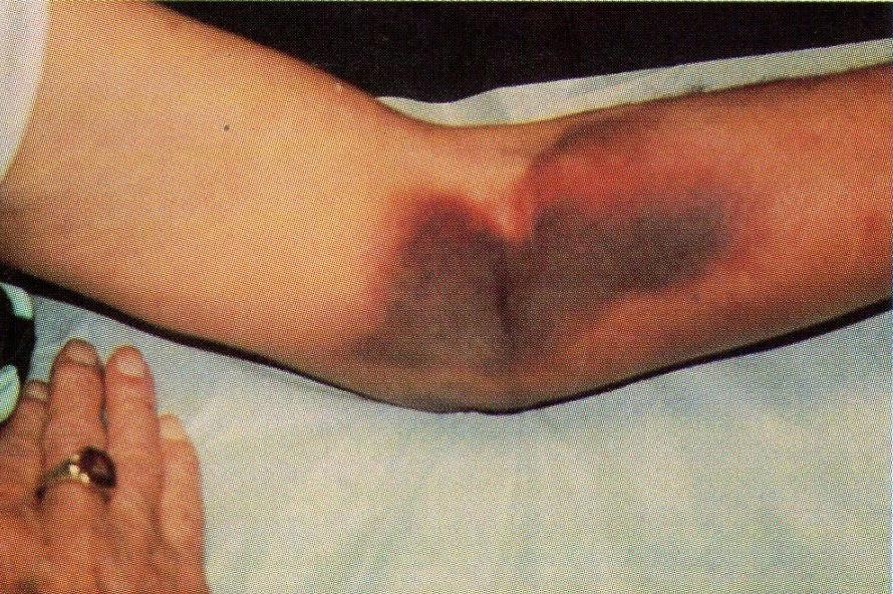
Болезнь Виллебранда
Эпидемиология:
Частота 1/10000 чел. – клинической формы.
Частота мутаций гена 1-2% населения.
Этиология – нарушение функционирование генов 12, 22 пары хромосом.
Классификация:
- I тип – количественный дефект VWF (75-80%).
- II тип – качественный дефект VWF (15%).
- III тип – сочетанный дефицит в плазме, тромбоцитах, эндотелии (5%).
- Синдром Виллебранда – повышение чувствительности тромбоцитов к VWF.
- Приобретенная болезнь Виллебранда – при аутоиммунных, лимфопролиферативных заболеваниях, аортальном стенозе.
Диагностика:
- определение VIII;
- ристоцетин индуцированная агрегация тробмоцитов;
- определение VWF.
Лечение:
- фактор VIII плазматический, cодержащий VWF1 МЕ – 2% фактора VIII, 1,5% VWF;
- фактор VIII рекомбинантный (при ингибиторной форме);
- десмопрессин (синтетический аналог вазопрессина) – 0,3 мкг/кг в/в медленно;
- транексамовая кислота внутрь 250 мг 2 – 4 р/день;
- этамзилат (дицинон) 250 мг 3 – 4 р/день.
ДВС
- Гиперкоагуляционная стадия
- Гипокоагуляционная стадия
- Тромбоцитопения < 100 тыс
- Увеличение РФМК, ПДФ, D-димер
- Увеличение ПВ > чем на 3 сек
- Уменьшение фибриногена < 1 г/л
- Активация коагуляции – увеличение ТАТ (тромбин-антитромбиновый комплекс)
- Активация фибринолиза – увеличение ПАП (плазмин-антиплазминовый комплекс)
Лечение:
- трансфузионная терапия – СЗП не менее 1-2 литров ежедневно под контролем коагулограммы, количества тробмоцитов;
- гепарин 1000 ед/час постоянная инфузия под контролем АЧТВ;
- трансфузия тромбоконцентрата при тробмоцитах ниже 20 тыс. или геморрагическом синдроме;
- устранение причины ДВС.
Как правильно выбрать смесь
Если у вас есть возможность кормить грудным молоком, не вводите докорм и начинайте прикорм рано. Молочные смеси и слишком ранний прикорм негативно скажутся на развитии и самочувствии грудничка. Как уже говорилось, грудное вскармливание – идеальная профилактика заболеваний и инфекций.
Когда нет возможности сохранить грудное вскармливание, кормящие мамы вводят докорм
Важно правильно выбрать смесь. Перед выбором он поможет выбрать подходящий молочный продукт для вашего малыша
При выборе нужно обращать внимание на возраст грудничка, состав и вид смеси
Для детей до полугода выбирают адаптированные составы, которые должны обязательно включать полинасыщенные жирные кислоты, йод и таурин, нуклеотиды. При аллергии и других заболеваниях врач назначает лечение при помощи специальных смесей, о которых было сказано выше. После 4-6 месяцев можно включать в питание кисломолочные смеси, которые по составу и свойствам похожи на кисломолочные продукты. Поэтому они больше подходят для прикорма, а не для докорма.
Правильное питание кормящей мамы не только влияет на самочувствие и развитие грудничка, но и положительно влияет на лактацию.
В первый месяц, а при наличии аллергии у родителей – в первые два-три месяца, необходимо соблюдать гипоаллергенную диету. Аллергия часто возникает из-за генетической предрасположенности. Причем аллергическая реакция и ребенка может быть совсем на другой объект, нежели у мамы или папы.
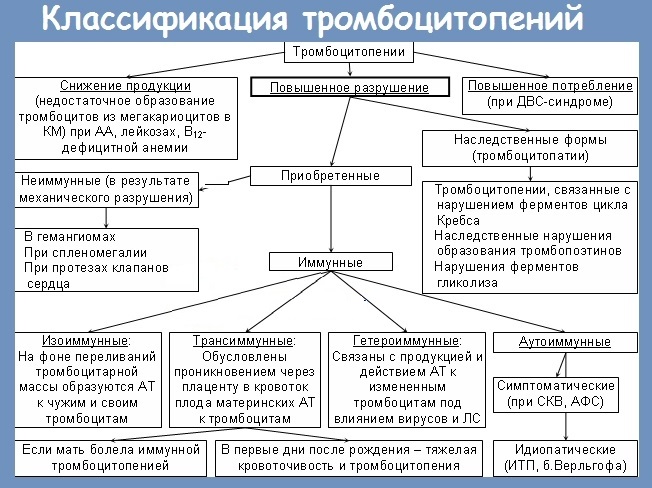
Тромбоцитопатии
Класификация:
- Наследственные;
- Приобретенные (дефицит В-12, цинге, уремии, болезнях печени, ДВС-синдроме, массивных трансфузиях, нарушении образования при МДС, МПЗ, блокада парапротеинами и др.).
Диагноз:
- петехиально-пятнистый тип кровоточивости;
- нормальные показатели ПВ, АЧТВ, ТВ, фибриногена;
- нормальное или сниженное количество тромбоцитов (> 20 тыс);
- агрегация тромбоцитов нарушена.
Классификация наследсвенных тромбоцитопатий
Патология рецепторов:
- к коллагену;
- к фактору Виллебранда (синдром Бернара Сулье);
- к фибриногену (тромбастения Гланцмана).
Деффекты активации тробмоцитов:
- синдром «серых тромбоцитов»;
- дефицит пулов хранения: изолированный изолироанный дефицит α, δ гранул или в сочетании с соматической патологией – Чедиака-Хигаси, Вискота-Олдрича, TAR-синдром и др.).
- Деффекты прокоагулянтной активности тромбоцитов.
- Деффекты образования и созревания тромбоцитов – наследственные тромбоцитопении.
Дифференциальный диагноз наследственных тромбоцитопатий
| Заболевание | АДФ | Коллаген | Ристоцетин |
| Дефект рецептора к коллагену | N | -/↓ | N |
| Дефект рецептора к фактору Виллебранда (синдром Бернара-Сулье) | N | N | -/↓ |
| Дефект рецептора к фибриногену (синдром Гланцмана) | – | – | N |
| Деффект пулов хранения | -/↓ | -/↓ | N |
Лечение тромбоцитопатий
Цель:
Купирование геморрагического криза;
Профилактика рецидивов кровоточивости.
Терапия:
- Местная (тампонада с раствором ε-аминокапроновой к-ты, средства усиливающие сократительную способность матки и др.);
- Общая гемостатическая терапия (аминометилбензойная (Амбен) к-та, дицинон, препараты кальция, АТФ, рибоксин, витамины А, С, Р);
- Организация режима, диеты.
Факторы влияния на результаты исследования
Основным фактором, который способен повлиять на результаты диагностики, считается неправильный сбор и хранение биологического материала. Если пациент не проводил гигиену половых органов перед каждым опорожнением или хранил урину в теплом месте, на открытых солнечных лучах, результат может быть ложным.
Помимо этого, многие не соблюдают правила, предполагающие отказ от курения и спиртных напитков, кофе, поэтому показатели не являются точными и не могут служить поводом для постановки диагноза. Больные с хроническими патологиями дыхательной системы, например, бронхиальной астмой, вынуждены принимать лекарства на основе теофеллина. Это также может повлиять на результат.
Помимо этого, к факторам, влияющий на показатели, можно отнести чрезмерную физическую нагрузку накануне сбора материала, а также сильный стресс. Все эти причины могут привести к получению ложных результатов.