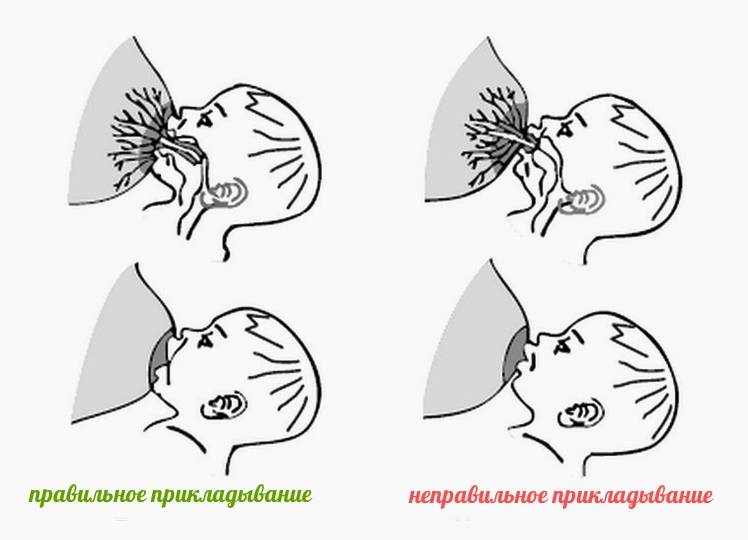
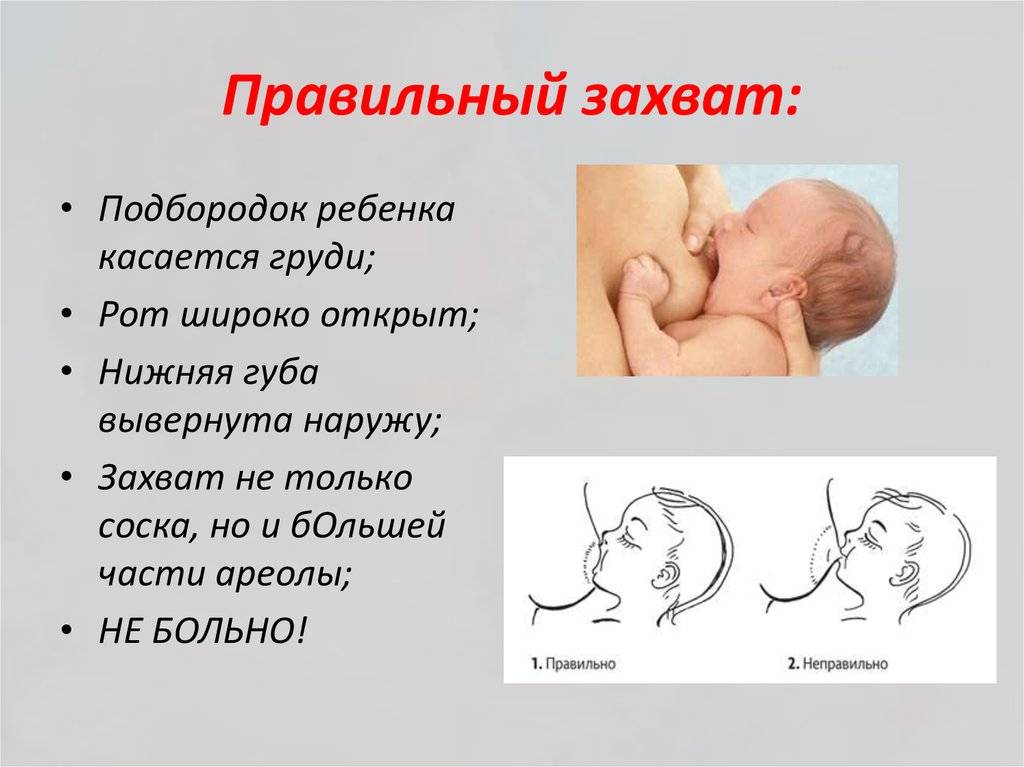
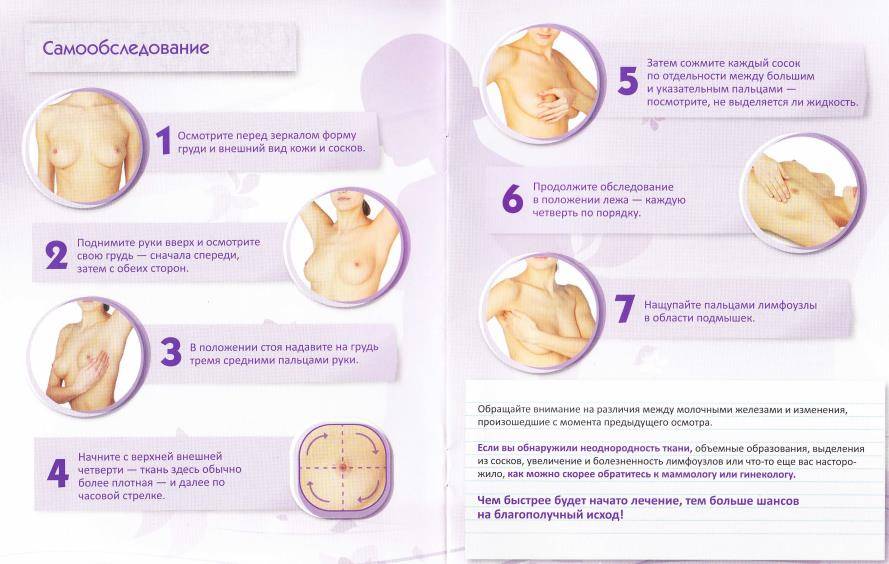
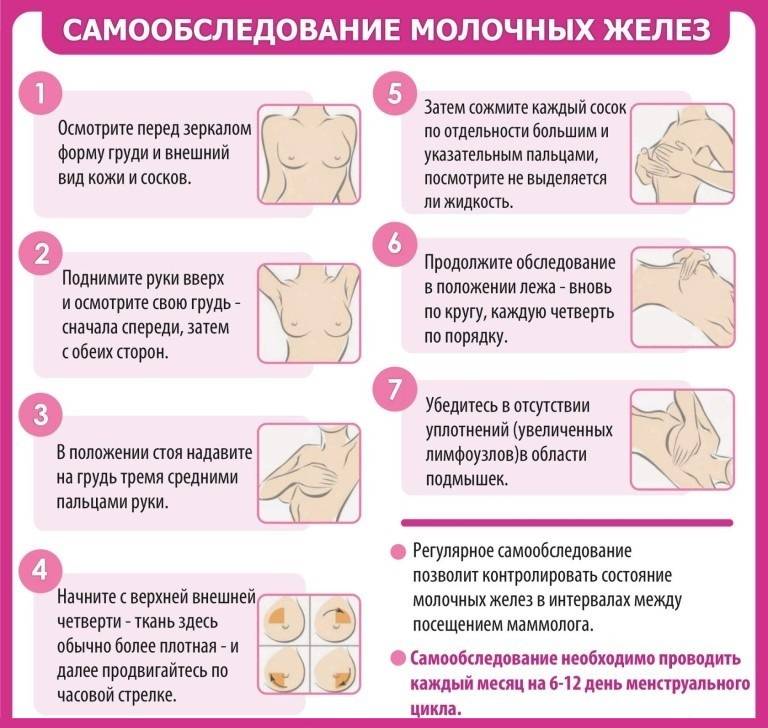
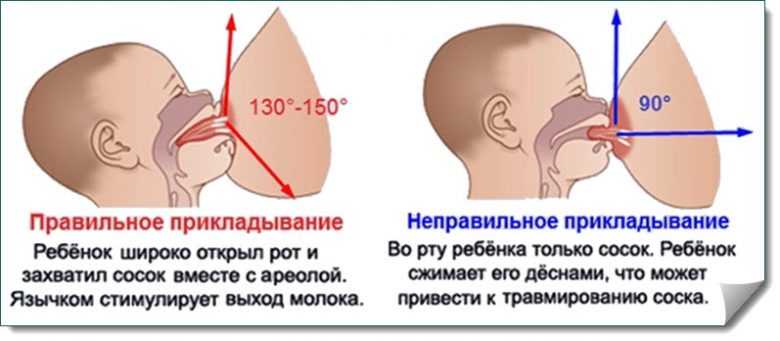
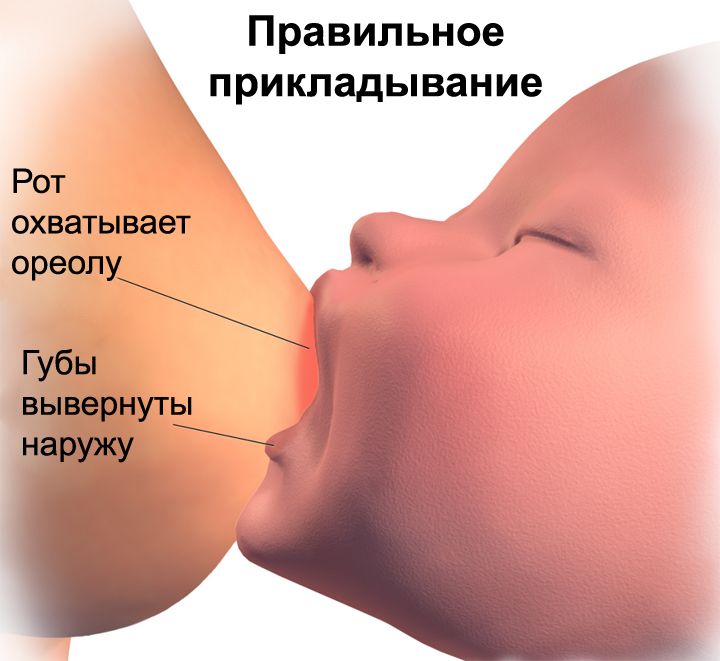
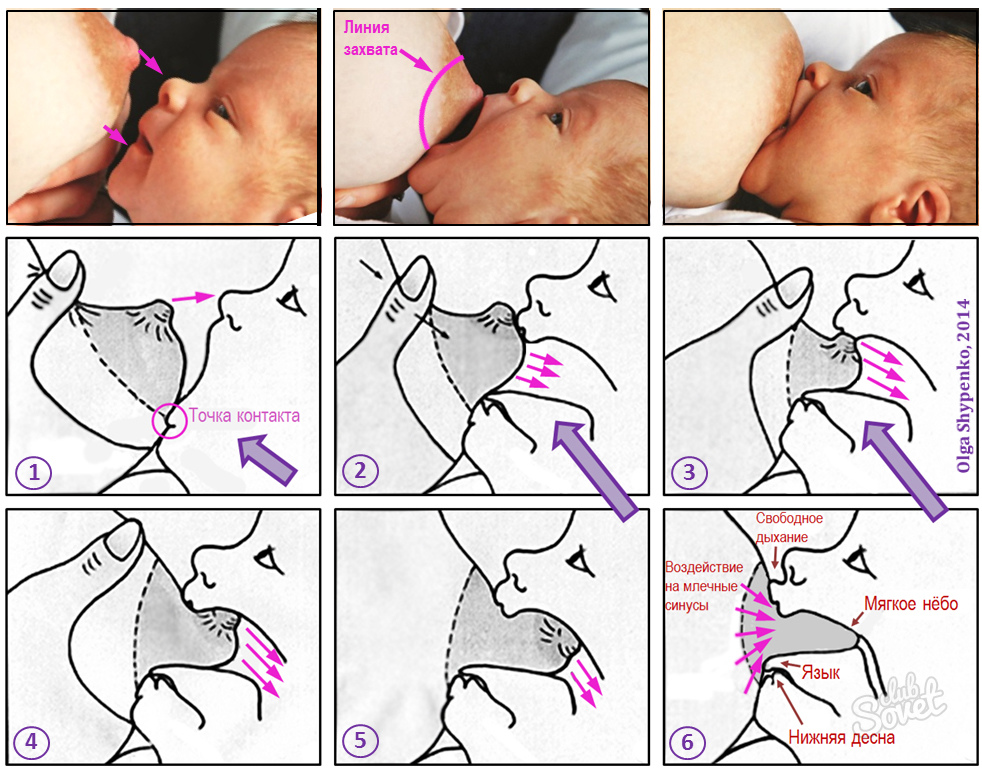
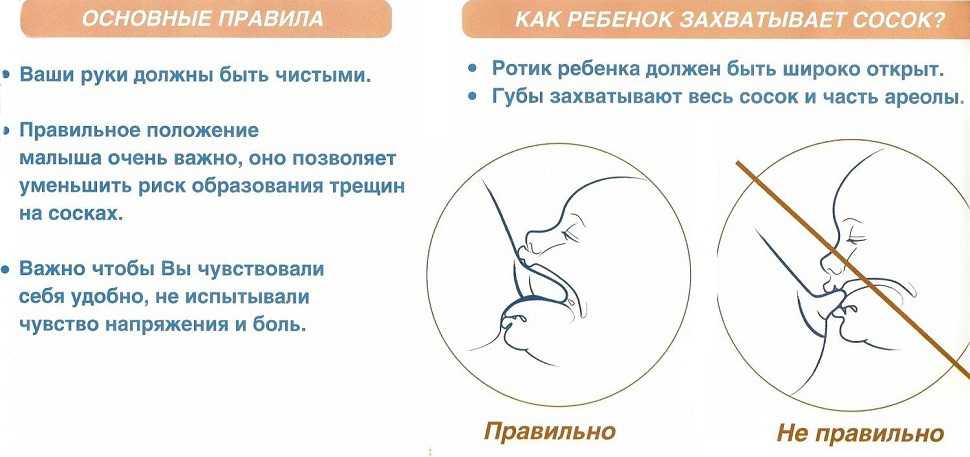
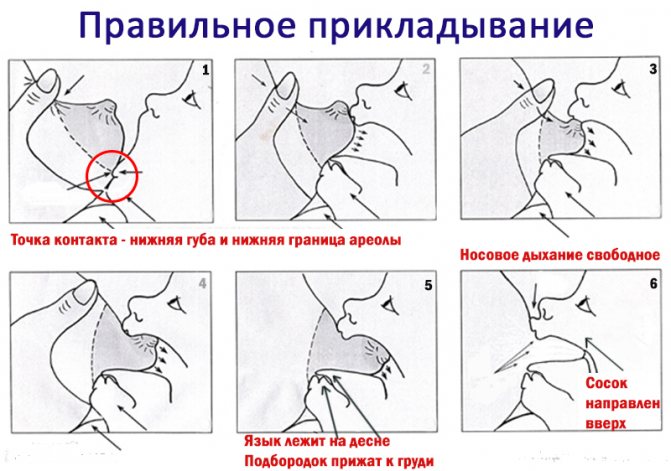
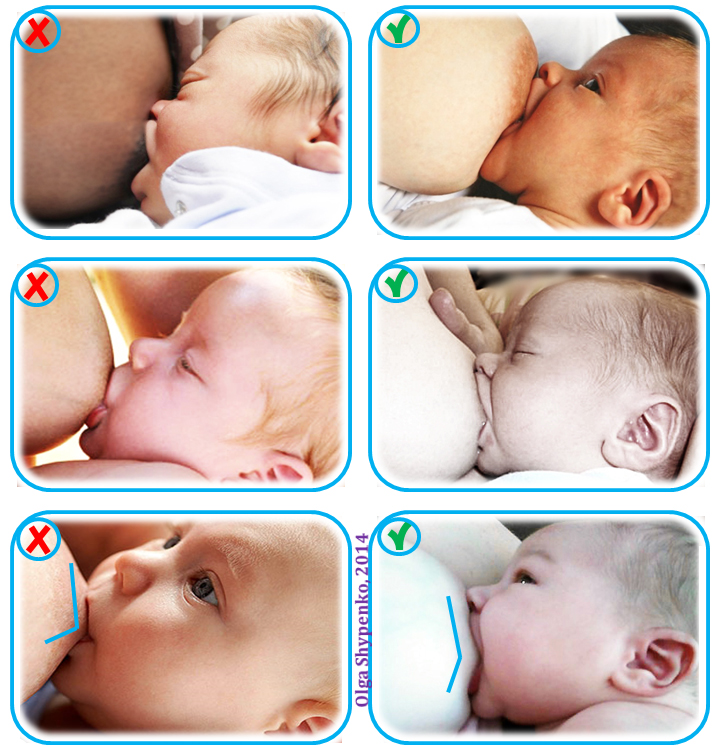
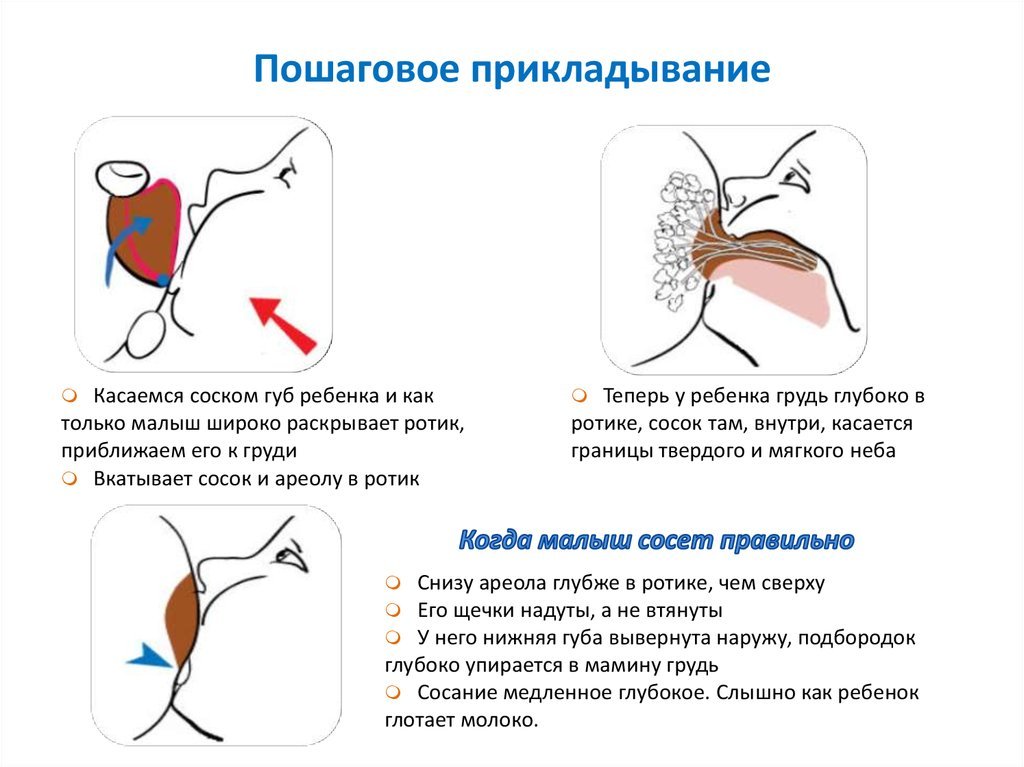
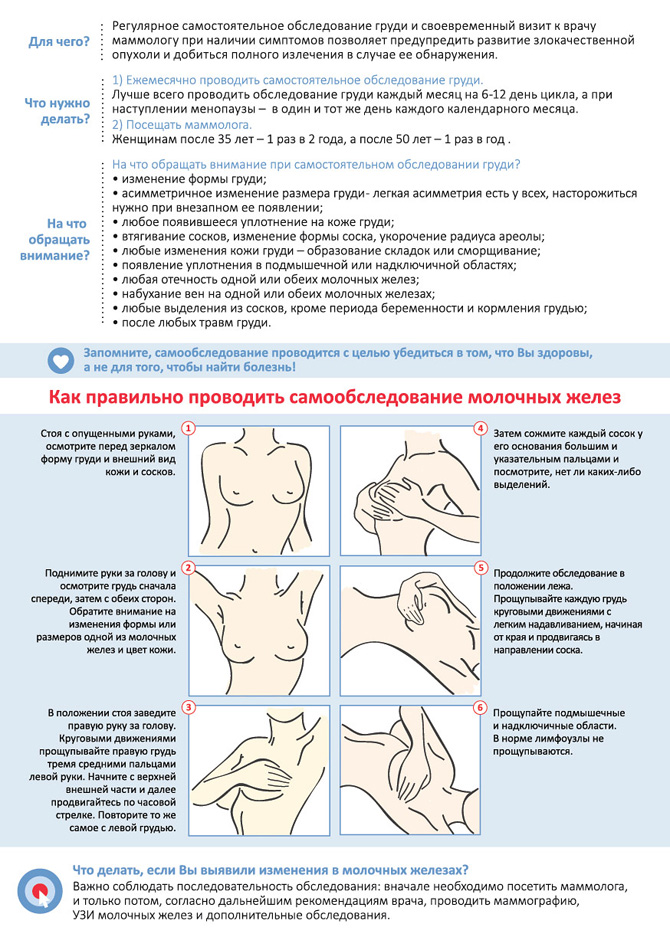
При каких заболеваниях встречается этот симптом?
Причины выделений из сосков бывают разными:
- Фиброзно-кистозная мастопатия — состояние, при котором нарушается структура ткани молочной железы, в ней разрастается соединительная ткань и/или кисты. При этом возникает уплотнение в груди, боль и жжение, прозрачные, белые, желтоватые или зеленоватые выделения. Симптомы усиливаются во второй половине менструального цикла, особенно перед месячными.
- Галакторея — самопроизвольное истечение молока из женских молочных желез. Оно может быть вызвано гипотиреозом (снижением производства гормонов щитовидной железы), опухолями гипофиза (пролактиномами), приемом некоторых лекарственных средств (гормоны, контрацептивы, психотропные средства) и фитопрепаратов (фенхель, анис).
- Мастит — воспалительный процесс, при котором в молочной железе скапливается гной. При этом выделения также содержат примеси гноя. Чаще всего мастит развивается у кормящих мам на фоне лактостаза — застоя молока в груди. Симптомы воспаления обычно выражены ярко: грудь опухает, краснеет, беспокоят сильные боли.
- Дуктэктазия — патологическое расширение (эктазия) протоков молочной железы. Чаще всего это состояние развивается незадолго до менопаузы. В протоках, которые находятся рядом с соском, возникает воспаление, нарушается их проходимость. Если присоединяется инфекция, появляются выделения из сосков зеленого цвета.
- Внутрипротоковая папиллома — доброкачественное новообразование, которое представляет собой вырост внутри протока молочной железы. Иногда папилломы воспаляются, и это приводит к появлению густых, вязких выделений с примесью крови.
2.Могут ли возникать уплотнения в груди у мужчин?
Да. У мужчин может происходить увеличение груди, часто с образованием комка под соском. Иногда это происходит только в одной груди, но чаще всего заболевание затрагивает обе. Эта доброкачественная опухоль груди у мужчин носит название гинекомастия. Гинекомастия может появиться, в том числе, после приема некоторых лекарств.
Что делать, если в груди обнаружены комки, уплотнения?
В любом случае, при обнаружении каких-то изменений в груди следует обратиться к врачу. Хороший специалист должен осмотреть Вас, если вы заметите:
- Область, которая визуально отличается от любой другой области в обеих железах;
- Уплотнение в груди или около груди, которое сохраняется через менструальный цикл;
- Изменение размера, формы или контуров груди;
- Небольшие, как горошинки, уплотнения в груди;
- Мраморовидные области под кожей груди;
- Изменение чувствительности или внешнего вида кожи на груди или соске – сморщенность, чешуйки, шелушение или воспаление;
- Выделения из сосков, в том числе кровянистые;
- Покраснение кожи груди или соска.
Наиболее распространенные причины появления выделений из сосков
Во многих случаях выделения из одного или обоих сосков могут являться разновидностью нормы и быть индивидуальной особенностью пациентки. Они могут появляться только при нажатии: избегайте сдавливать соски – само по себе это может быть причиной появления выделений. Через некоторое время этот симптом исчезнет сам собой.
Впрочем, кровянистые и черные выделения из сосков могут свидетельствовать и о наличии какой-либо патологии в организме женщины:
у пациенток в возрасте старше 40 лет причиной может быть так называемая эктазия одного или обоих молочных протоков. Это патологическое состояние – воспаление протока с его последующим заполнением густой субстанцией, которая может иметь пугающий зеленоватый или черноватый оттенок. У пациентки болит грудь, также ее беспокоят обильные выделения из сосков. Необходимо срочно обратиться к маммологу для лечения, ведь в особо запущенных случаях эктазия может спровоцировать необходимость проведения операции;
у пациенток с присутствием в организме ВПЧ спровоцировать появление кровянистых выделений из сосков может внутрипротоковая папиллома. Это доброкачественное новообразование, которое также может привести к появлению уплотнения в области соска – оно прощупывается при его пальпации
Пациентка также может обращать внимание на загрязнения, которые появляются на внутренней стороне чашки бюстгальтера. Для постановки диагноза в этом случае наиболее эффективно УЗИ молочной железы;
гормональный сбой, спровоцированный чрезмерным вырабатыванием организмом пролактина, может привести к появлению выделений из сосков желтоватого и коричневатого оттенка;
кровянистые выделения могут быть следствием травмы молочной железы – например, ее ушиба;
гнойные выделения из груди – яркий симптом такого заболевания, как мастит;
мастопатия часто сопровождается не только болью в груди, но и выделениями из сосков
Кроме того, до обследования нельзя полностью исключить вероятность наличия у пациентки злокачественной опухоли груди. Поэтому при появлении выделений из сосков необходимо срочно записаться на прием маммолога! Он выяснит причину развития этого тревожного симптома и в случае наличия патологии назначит лечение – консервативное или хирургическое.
Как лечить?
Когда болит небо, лечение должно не просто устранять симптоматику, но и бороться с самой причиной патологии. Именно поэтому прежде, чем начать терапию, нужно установить точный диагноз. Для этого рекомендовано посетить врача, при необходимости сдать анализы и сделать рентгенограмму.
Сразу после диагностики специалист назначает лечение:
Если речь идет об инфекционном поражении слизистой, то целесообразно использовать антибактериальные препараты. Их также назначают при механических травмах. Обычно подобные лекарства выпускают в форме раствора или спрея. Речь идет о таких медикаментах, как Мирамистин, Декасан, Ротокан, Хлоргексидин. Роль антисептика могут выполнять также отвары трав: ромашки, коры, дуба, шалфея.
Когда болит небо из-за кандидоза, то стоит обратиться за помощью к противогрибковым средствами. Причем врач обычно назначает как системный препарат в виде таблеток, так и наружный гель.
Неврологические патологии и воспаление в височно-челюстном суставе лечат с помощью антибиотиков, физиотерапии, специальных компрессов.
При термическом ожоге нужно как можно скорее прополоскать рот теплой водой. Для профилактики присоединения инфекции можно также воспользоваться гелем Метрогил. Если же речь идет о химическом ожоге, то заниматься самолечением и медлить нельзя. В этом случае необходимо срочно вызывать скорую помощь.
Причины появления
Основная причина возникновения просянки на лице – это избыточное образование клетками кератина. Предположительно, в коже появляется множество новых клеток, выделяющих кератин, а отшелушивание старых происходит все реже. Избыток кератина превращается в сгусток, который затем становится кистой.
Причин у этого может быть множество. Так, милиумы может вызывать:
гормональный дисбаланс;
нарушение метаболических процессов;
гиперкератоз;
патологии щитовидной железы;
негативное длительное воздействие солнечных лучей;
болезни пищеварительных органов;
неправильное питание, регулярное употребления жирной и жареной пищи в больших количествах, практически полное отсутствие в рационе клетчатки, недостаток важных витаминов и т.д.;
заболевания поджелудочной железы и надпочечников, приводящие к гормональным сбоям.
К слову, гормональный дисбаланс – частая причина появления просянки не только у взрослых, но и у детей, в частности, у новорожденных. Во время родов организм ребенка переживает гормональный криз, вследствие чего и появляются милиумы. Но если у взрослых без удаления они не проходят, то у малышей исчезают примерно через месяц после появления на свет.
Лечение
Подозрения на зоб возникают если пациент жалуется на нарушения веса, сердцебиение, нарушение сна, нервозность и другие симптомы. но эти симптомы могут указывать и на другие заболевания. Для точного диагноза проводится обследование пациента.
Диагностика
Для диагностики зоба используются следующие методы:
- Визуальный осмотр шеи пациента. Железу видно только при 2 степени зоба.
- Ощупывание щитовидной железы:
- при нулевой степени зоба щитовидная железа находится в нормальном состоянии;
- при первом степени зоба щитовидная железа не видна, но прощупывается ее диффузное увеличение.
- УЗИ. Позволяет точнее определить узлы даже небольшого размера в щитовидной железе.
- КТ. Используется для диагностики загрудинного зоба и при большом размере щитовидной железы.
- Анализ крови на содержание гормонов щитовидной железы.
- Пункция щитовидной железы для биопсии. Как правило, делается при узлах более 1 сантиметра и при подозрении на недоброкачественность процесса. Позволяет определить тип опухоли.
После диагностики зоба и получения точных данных о заболевании назначается медикаментозная терапия или операция.
Терапия
При тиреотоксикозе, когда щитовидная железа вырабатывает повышенное количество тиреоидных гормонов, назначают зобогенные препараты, снижающие выработку гормонов.
При гипотиреозе, когда щитовидная железа вырабатывает недостаточное количество тиреоидных гормонов, назначают синтетические эндокринными лекарствами, восполняющие недостаток гормонов в организме.
Некоторые виды зоба лечатся радиойодтерапией. Эта процедура предполагает введения радиоактивного йода, который накапливается в клетках щитовидной железы и подвергает излучению всю железу, уничтожая опухолевые клетки и клетки железы. Радиойодтерапия, как правило, используется при лечении тиреотоксикоза, сопровождающего диффузный токсический зоб и аденомы.
Операция
Хирургическое удаление зоба назначается при:
- При давлении зоба на окружающие ткани организма;
- При подозрении на злокачественную опухоль щитовидной железы;
- При деформации шеи, мешающей пациенту нормально жить;
- При невозможности использовать радиойодтерапию.
В зависимости от состояния пациента и вида заболевания может быть осуществлено удаление одной доли щитовидной железы – гемитиреоидэктомия, или удаление 2 долей щитовидной железы – субтотальная резекция. При полном удалении хирург оставляет части тканей щитовидной железы, масса которых равна менее 6 граммов от изначального веса долей. Редко удалению подлежит абсолютно все ткани щитовидной железа – тиреоидэктомия.
Операция может быть:
- Обычной с большим разрезом, через который хирург, получает доступ к органу;
- Эндоскопической, с небольшими разрезами, через которые вводятся эндоскопические инструменты.
Способ операции выбирает хирург в зависимости от состояния пациента.
Вы можете записаться на диагностику и лечение зоба в нашу клинику Л-Мед, позвонив по телефону +7 (4872) 49-57-57 или через онлайн форму на сайте.
Диагностика болезни
При выраженных симптомах острой стадии эрозии поставить диагноз просто. Врачу достаточно провести осмотр груди и пальпацию области соска. Жалобы женщины указывают на конкретную патологию. Сложности возникают, когда болезнь протекает в невыраженной (хронической) форме. Тогда проводят дополнительную дифференциальную диагностику:
- Маммография – это исследование тканей груди позволяет выявить структурные изменения. Снимки груди делают в нескольких проекциях. Маммография может проводиться при помощи рентгеновских лучей, УЗИ, МРТ, оптического оборудования.
- Биопсия – на анализ берут небольшой участок тканей соска и прилежащих к нему тканей молочной железы. Полученный биоптат направляют на гистологический анализ.
- Микроскопия и посев соскоба – методы позволяют обнаружить и идентифицировать инфекции. Образцы соскоба исследуют под микроскопом или высаживают на питательную среду. Это позволяет определить патогенных возбудителей.
- Общий анализ крови – при эрозии сосков в крови выявляются факторы воспаления и аллергии. О воспалении говорит повышение уровня лейкоцитов и СОЭ. На аллергию указывает повышение эозинофилов.
- Определение уровня иммуноглобулинов – при любой форме экземы, у женщины отмечается повышение уровня IgE. Этот фактор указывает на склонность к аллергии.
- Анализ крови на гистамин – выброс гистамина в кровь происходит на фоне стресса и аллергии. Повышение уровня этого фактора указывает на развитие аллергического дерматоза.
- Микроскопия мазка – это исследование проводят для дифференциации экземы и рака Педжета. При онкологии в образце обнаруживаются злокачественные клетки.
Формы заболевания
| Форма эрозии | Симптомы | Особенности течения |
| Острая форма | Зуд;изменение окраски кожи;пузырьковая сыпь;мацерация тканей;боль. | Женщина отмечает резкое покраснение, болезненность и зуд в области ареолы. На коже появляются множественные маленькие пузырьки и эрозии с четкими границами. Дно эрозий имеет ярко-красный цвет. Поражения начинают мокнуть, разъедая кожу. Пациентка чувствует интенсивную боль и пощипывание. |
| Подострая форма | Подсыхание тканей;умеренная боль;зуд в ночное время;растрескивание кожи. | На этой стадии симптомы острого воспаления стихают. Ткани подсыхают, образуются корочки и чешуйки. Боль и зуд снижают интенсивность. На коже ареолы могут появляться микротрещины. |
| Хроническая форма | Истончение кожи;сухость тканей соска;шелушение;трещины;незначительный дискомфорт. | При переходе болезни в хроническую форму, эрозии высыхают, а кожа соска истончается. Боль и зуд стихают. Иногда сохраняется повышенная чувствительность соска. На тканях часто образуются глубокие трещины. |
Про операции
— Имеет ли значение расположение опухоли для принятия решения, удалять ли грудь полностью? И если опухоль расположена около соска, это показание к радикальной мастэктомии?
— Сегодня реконструктивно-пластическая хирургия развита настолько великолепно, что расположение опухоли в молочной железе не имеет такого принципиального значения, как раньше. Если опухоль находится в зоне соска, можно выполнить подкожную мастэктомию без сохранения сосково-ареолярного комплекса, то есть сохранить кожно-жировой запас тканей, чтобы затем восстановить грудь. В случаях, когда после операции кожи осталось недостаточно, устанавливается экспандер, который растягивает кожу до необходимого размера. Потом экспандер извлекается и устанавливается грудной имплант. Возможно использование собственных тканей пациента.
— Возможна ли органосохраняющая операция при мультицентричном (несколько очагов) раке молочной железы?
— Ранее считалось, что невозможно сохранять молочную железу, даже при рядом расположенных опухолях. В настоящее время подходы изменились. Так, ведущие международные специалисты в области диагностики и лечения резектабельного РМЖ (Международная панель экспертов Sant Gallen) считают, что можно сохранить грудь при мультифокальном и мультицентрическом росте опухолей. Главное, чтобы были чистыми края резекции. Я выполняю такие органосохраняющие операции при мультицентрическом росте опухолей и даже при рядом расположенных микрокальцинатах патологического типа. Операции проходят успешно, рецидивов заболевания нет.
 Фото: pixabay.com
Фото: pixabay.com
— В каких случаях возможны органосохраняющие операции?
— При 0-й и 1-й стадиях РМЖ органосохраняющие операции — это стандарт хирургического лечения во всем мире
Поэтому так важно проходить маммографию вовремя, чтобы диагностировать заболевание на ранних стадиях. Более того, при отсутствии данных за поражение регионарных лимфатических узлов полную лимфаденэктомию делать не нужно
Выполняется минимальная операция — биопсия сигнального лимфатического узла. Если сторожевые лимфатические узлы, которые первыми реагируют на появление опухоли в молочной железе, не поражены, то остальные лимфатические узлы удалять во время операции не нужно.
В каждом конкретном случае все решается индивидуально. Для принятия решения проводятся морфологические и рентгенологические исследования. Главный критерий — чистый край резекции во время операции.
— Какие реконструктивные операции и кому делают после полного удаления груди?
— Проводятся различные виды операций: устанавливаются искусственные импланты либо используются собственные ткани пациента. Одна из возможностей коррекции груди — фетграфтинг — использование жировой ткани пациента.
Возможна одномоментная реконструктивная операция, когда удаляется грудь и тут же восстанавливается. Но если после удаления опухоли необходимо проведение послеоперационного облучения, тогда предпочтительнее выполнить отсроченную реконструкцию. Вид и объем операции врач определяет в каждом конкретном случае индивидуально. Обязательно учитывается желание пациента.
— Можно ли делать уколы ботокса после радикального лечения рака молочной железы?
— Можно. Нет доказательств того, что ботокс может явиться причиной возникновения РМЖ.
 Фото: burst.shopify.com
Фото: burst.shopify.com
— После лечения РМЖ какие контрольные анализы и исследования нужно проходить и с какой периодичностью?
— После окончания специального лечения в течение первых двух лет женщины наблюдаются каждые 3 месяца, с 3-го по 5-й год — 1 раз в 6 месяцев, затем 1 раз в год пожизненно. Наблюдение осуществляется в областных и межрайонных онкологических диспансерах по месту жительства.
При каждом посещении необходимы осмотр онкологом, гинекологом, УЗИ молочных желез и регионарных зон.
При назначении тамоксифена перед началом его приема необходимо выполнить эндовагинальное УЗИ. Контроль за состоянием эндометрия осуществляется раз в 6 месяцев.
УЗИ органов брюшной полости и таза выполняется раз в 6 месяцев в течение первых 2-х лет, затем раз в год.
Рентгенологическое исследование органов грудной клетки, маммография необходимо выполнять раз в год.
Женщинам, принимающим ингибиторы ароматазы с целью контроля за плотностью костной ткани, рекомендуется раз в 2 года выполнять денситометрию.
В случае появления признаков развития лимфедемы необходима консультация врача-реабилитолога.
Как производится постановка диагноза при выделениях из сосков?
На приеме специалист соберет анамнез заболевания. Он обязательно расспросит пациентку о том, как давно ее беспокоят выделения, а также сопровождаются ли они болезненными ощущениями в груди. Объем отделяемого, его цвет, наличие других беспокоящих симптомов – в том числе, повышения температуры, нарушений зрения и т.д
– все это имеет важное значение для постановки диагноза!
После сбора анамнеза врач переходит к осмотру молочной железы пациентки. Для подтверждения или опровержения предварительно поставленного диагноза также может потребоваться проведение ряда инструментальных и лабораторных исследований – маммографии, анализов крови и т.д. Исследование протоков в нашей частной клинике в Рязани производится путем дуктографии.
После постановки диагноза маммолог подбирает схему лечения обнаруженной патологии. Это может быть антибиотикотерапия в случае воспаления, противовирусное лечение для пациенток с ВПЧ, корректирование гормонального фона пациентки в том случае, если в ее организме он нарушен. В случае, если все эти методы лечения малоэффективны, врач назначает проведение хирургического вмешательства.
Болезнь Педжета (рак соска)
Этот тип рака кожи развивается в околососковой области и на соске. Заболевание имеет высокую степень злокачественности и очень рано дает метастазы. Причины появления опухоли до конца не известны, но выявлено, что ее провоцируют кожные заболевания в области соска, трещины и папилломы.
Различают несколько типов этой формы рака:
- Острый экзематоид – на околососковой слизистой возникает мелкая сыпь, которая может изъязвляться. Заболевание протекает остро, с болью и воспалением.
- Хронический экзематоид – эта форма имеет стертое течение. В околососковой зоне появляются корочки, при снятии которых обнаруживается мокнущая поверхность.
- Псориатический – на ареоле образуются участки, покрытые корками и чешуйками. Больную беспокоит зуд.
- Язвенная – возле соска появляется язва с плотным основанием, увеличивающаяся в размере.
- Опухолевая – выглядит как плотное образование. При распаде возникают кровоточащие язвы.
- Пигментный рак – при этом типе заболевания на ареоле появляется большое коричневое пятно неправильной формы. Патологический очаг постепенно увеличивается, переходя на кожу железы.
У больных раком Педжета наблюдаются увеличение лимфоузлов, ухудшение общего состояния, постоянное незначительное повышение температуры, слабость, потеря веса и аппетита. Из железы могут выделяться гной или кровянистая жидкость.
Поскольку заболевание очень быстро развивается и прогрессирует, самое главное – вовремя его выявить и начать лечение.
Первичная или истинная мышечная слабость
Эта мышечная слабость проявляется, как неспособность выполнить то движение, которое человек хочет выполнить с помощью мышц с первого раза. Существует объективное снижение мышечной силы и сила не увеличивается независимо от стараний.То есть мышца не работает должным образом -это является ненормальным.
Когда возникает этот вид мышечной слабости, то мышцы выглядят спавшими, меньшими в объеме. Такое может произойти, например, после перенесенного инсульта. Такая же визуальная картина возникает при мышечной дистрофии. Оба состояния приводят к ослаблению мышц, которые не могут выполнять обычную нагрузку.И это реальное изменение мышечной силы.