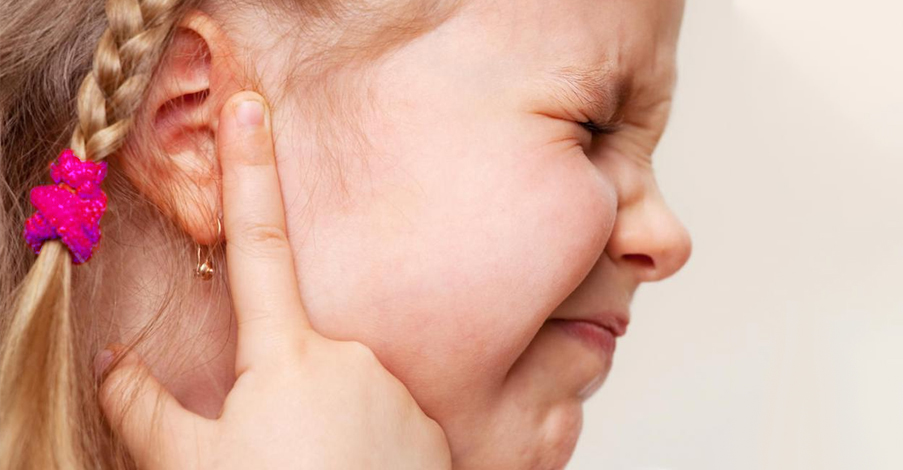
Профилактика ушных заболеваний
Если у ребенка часто болят уши, то это явление имеет, скорее, возрастной характер — со временем боли могут прекратиться, но обследование у детского лора лучше не откладывать.
Основными мерами профилактики ушных заболеваний являются:
тщательная и регулярная чистка ушной полости специальными палочками;
удаление лишней влаги из ушной полости после принятия ванны;
своевременное лечение простудных заболеваний;
соблюдение мер предосторожности во избежание попадания в ухо посторонних предметов;
в холодное время года обязательно носить шапку;
не слушать слишком долго музыку в наушниках.
При любых проявлениях заболевания ушной раковины срочно обращайтесь к врачу.
Причины развития гайморита
Острый гайморит могут спровоцировать следующие факторы:
- простудные заболевания;
- вирусные инфекции: ОРВИ, корь, грипп и др.;
- аллергические реакции;
- повреждения и травмы носа;
- недолеченные зубы, корни зубов, входящие в полость гайморовой пазухи, воспаления дёсен.
В медицине принято выделять два способа проникновения инфекции в верхнечелюстные пазухи: когда инфекция проникает из слизистой носовой полости в гайморову пазуху или когда инфекция током крови и общим воспалением развивается непосредственно в гайморовой пазухе.
Спровоцировать гайморит (помимо бактерий) могут факторы, препятствующие нормальной циркуляции воздуха и выходу слизистых масс из пазух. К ним относят:
- искривлённую перегородку носа;
- аденоиды;
- кисту;
- полипозные образования;
- и др.
К нарушению процесса выхода слизистых масс из пазух и дальнейшему лечению могут также привести неблагоприятные условия окружающей среды — пыль, загазованность, работа на вредном производстве.
Обзор
Простудные заболевания или ОРЗ (ОРВИ) — это большая группа острых инфекций дыхательных путей, которые имеют схожий механизм передачи и развития заболевания.
ОРЗ — аббревиатура от «острое респираторное заболевание» — может быть вызвано вирусами, бактериями и другими микроорганизмами, ОРВИ — острое респираторное вирусное заболевание. Так как на практике очень сложно определить, какой вид возбудителя вызвал симптомы простуды, обычно ставят диагноз ОРЗ (ОРВИ), а некоторые врачи, учитывая, что 90% всех простудных заболеваний вызваны вирусами, пишут просто ОРВИ.
Грипп тоже относится к респираторным (дыхательным) заболеваниям. Однако принято рассматривать его отдельно, как одно из самых тяжелых ОРВИ. В этой статье речь пойдет главным образом о легких простудных заболеваниях, про грипп можно почитать здесь. Кроме того, простудой на губах часто называют проявления простого герпеса. Об этом заболевании читайте подробнее в статье «Герпес на губах».
Симптомами простуды также сопровождаются кишечные инфекции, вызванные ротавирусом (чаще у детей) и норовирусом (у взрослых).
Простуда — очень распространенное заболевание, которое обычно не представляет серьезной угрозы здоровью и проходит самостоятельно в течение недели или двух. Однако на протяжение этого периода и за несколько дней до появления первых симптомов человек является источником инфекции для окружающих, поэтому во время болезни желательно оставаться дома.
Заразиться простудой можно:
- вдыхая мельчайшие капельки жидкости, которые содержат возбудителей инфекции — они попадают в воздух, когда больной человек чихает или кашляет;
- касаясь объектов, загрязненных выделениями, в том числе кожи больного человека, руками, а затем — своего лица, рта, носа или глаз.
Легче всего простуда распространяется среди людей, которые находятся в постоянном тесном контакте, например, в семье, в группе детей детского сада или школы. Чаще вспышки заболеваемости отмечаются в зимнее время года, хотя причины сезонности до конца не ясны.
Возбудителей простуды очень много, поэтому бывают случаи повторных заболеваний, когда вслед за первым ОРЗ следует другое, вызванное иной инфекцией и т. д. Наиболее частыми возбудителями ОРЗ (кроме гриппа) являются:
- аденовирусы, энтеровирусы, реовирусы, риновирусы, коронавирусы, вирусы герпеса, вирусы парагриппа, респераторно-синцитиальный вирус и другие;
- бактерии: стрептококки, стафилококки, менингококки, гемофильная палочка, легионеллы, пневмококки и др.
- хламидии, микоплазмы, а также группы вышеуказанных инфекционных агентов.
Диагностика
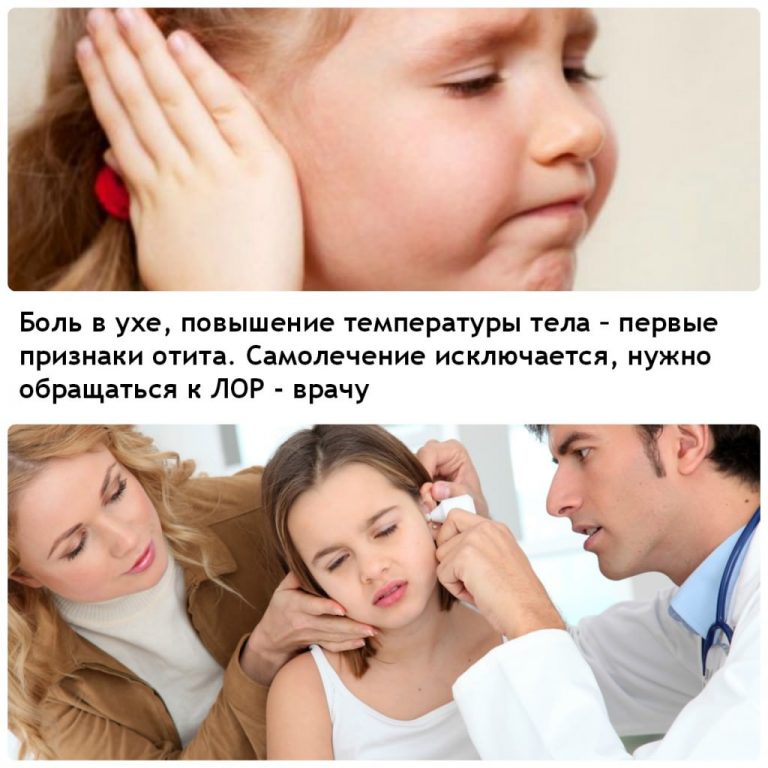
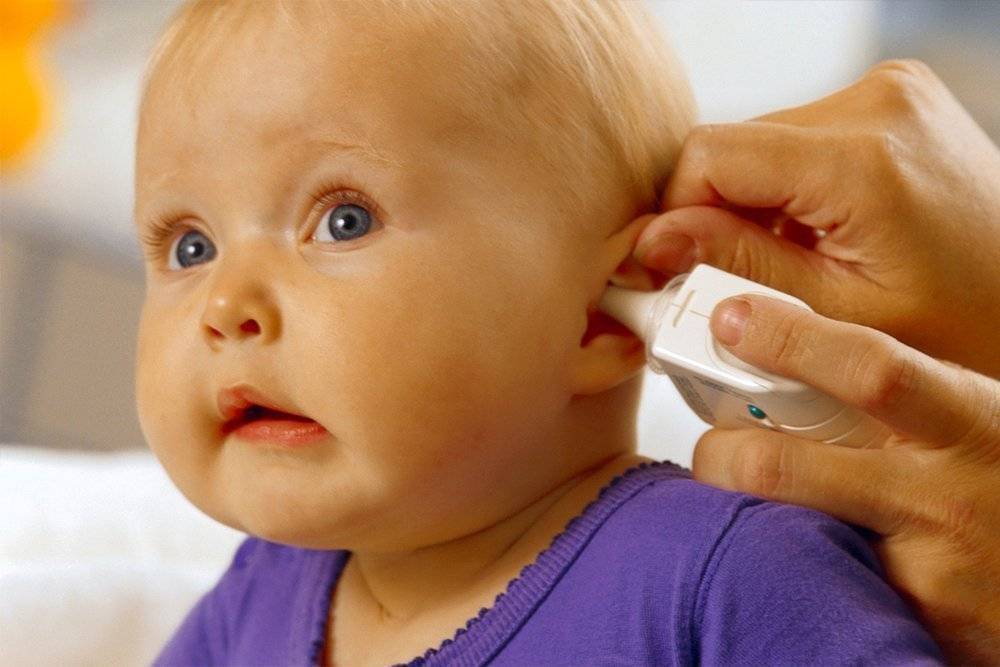
При малейшем дискомфорте слухового аппарата необходимо незамедлительно отвести ребёнка к ЛОРу. При самодиагностике невозможно определить динамику протекания деструктивных процессов и вид возбудителя.
В клинике отоларинголог может назначить следующие методы обследования.
- Анализы крови: общий – динамика протекания процессов, наличие аллергических реакций: биохимический – баланс нутриентов, степень активности биологически активных белков, в том числе, глобулинов; серологический – количественный показатель вируса.
- Бактериальный посев: выявление возбудителя бактериальной природы, степень резистентности к антибиотикам.
- УЗИ органов слуха: размеры анатомических составляющих уха, визуальный осмотр слухового прохода, полостей.
- КТ внутреннего уха: определение плотности образований, количества и консистенции гноя.
Другие методы применяются для диагностики сопутствующих заболеваний, не вызывающих болей непосредственно в слуховом аппарате, осложнений. Зачастую, для постановки правильного диагноза достаточно сбора анамнеза. Но, общий и биохимический анализы крови обязательны для выявления скрытых процессов, патологий, противопоказаний к медпрепаратам. Сбор материала на общий анализ может проводиться на протяжении курса лечения.
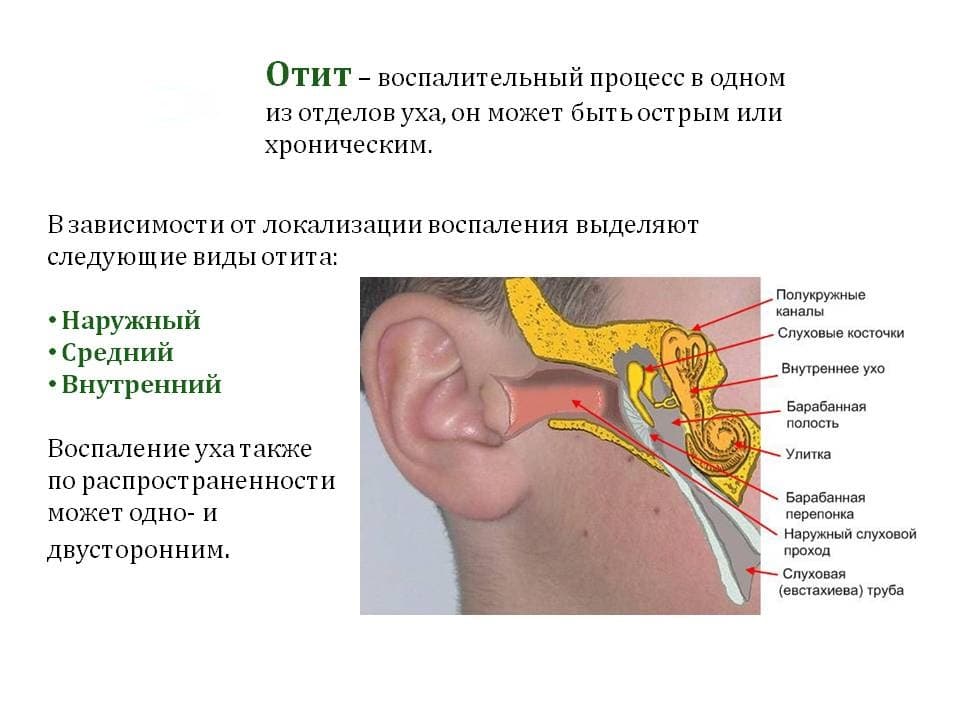
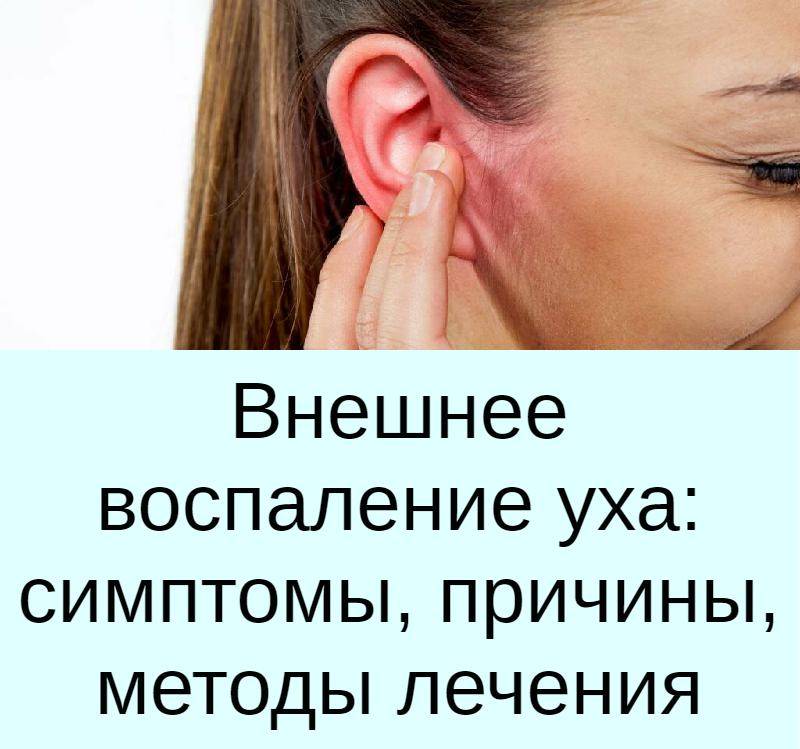
Что такое острый отит?
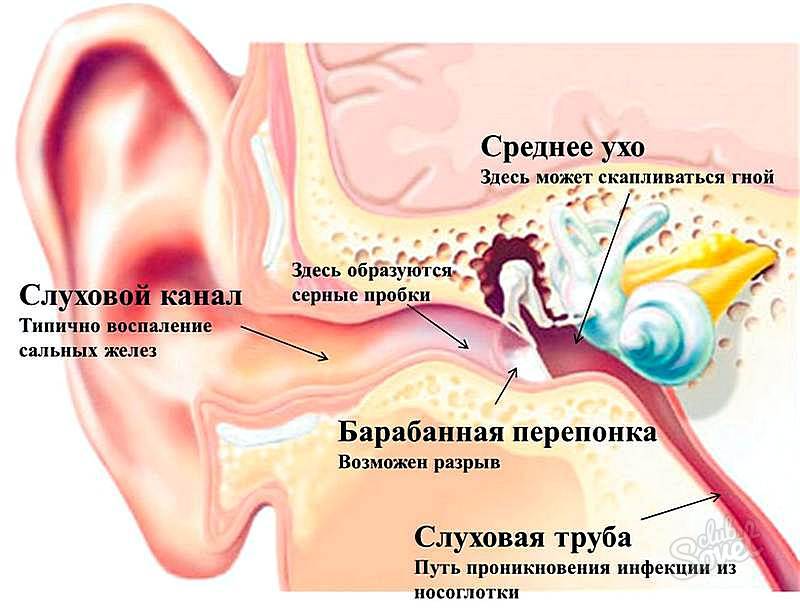
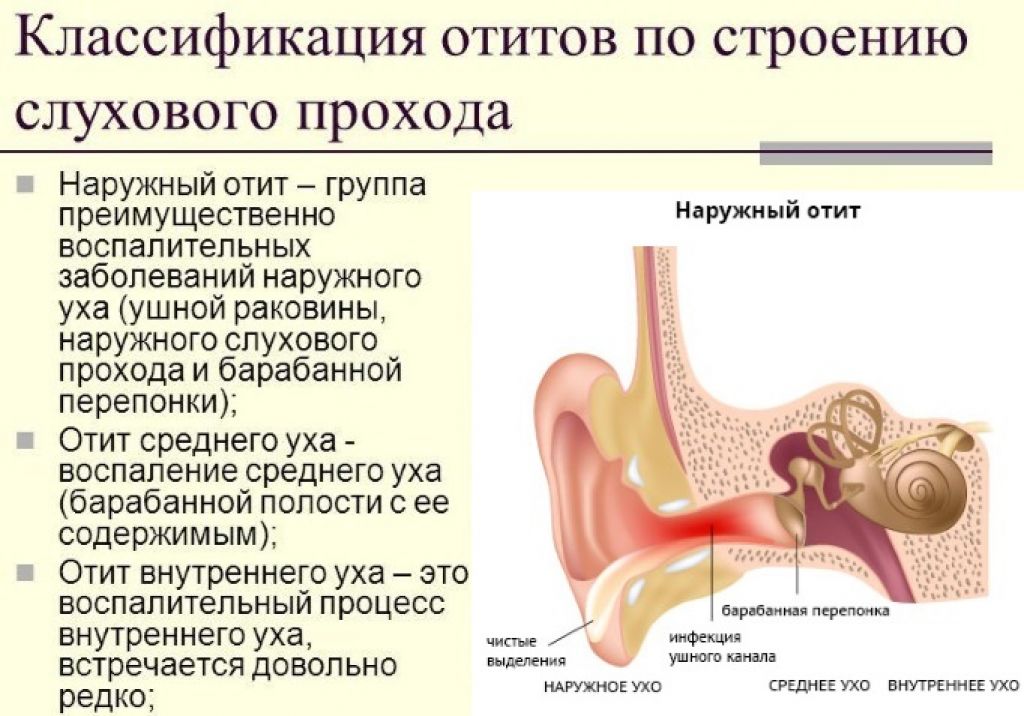
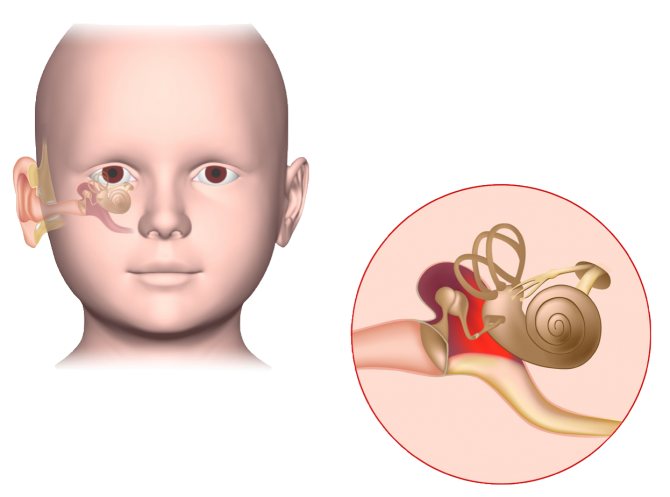
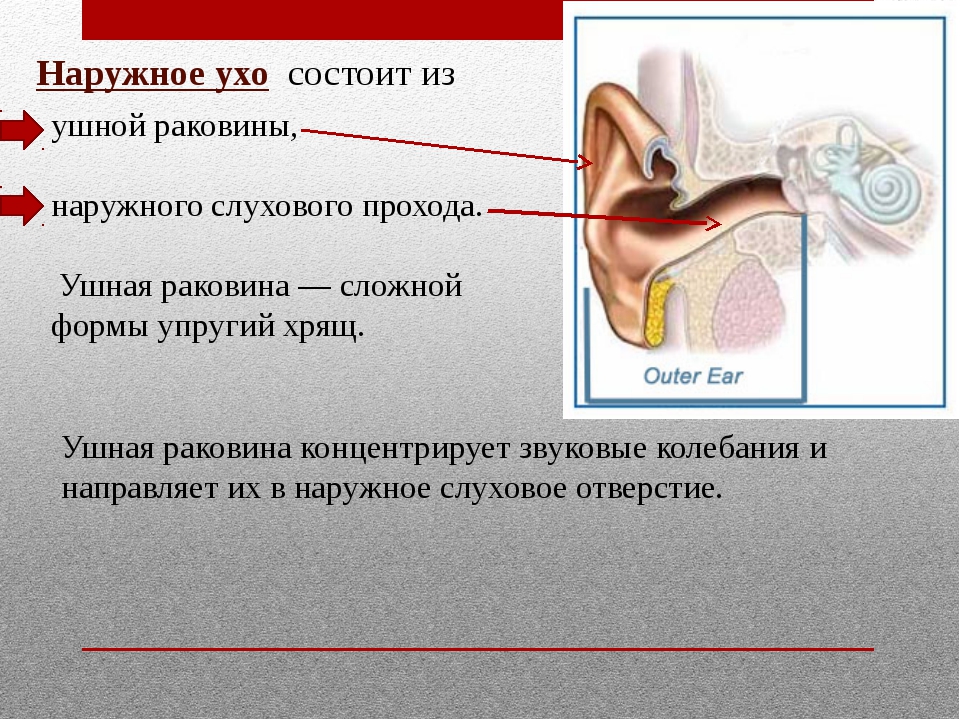
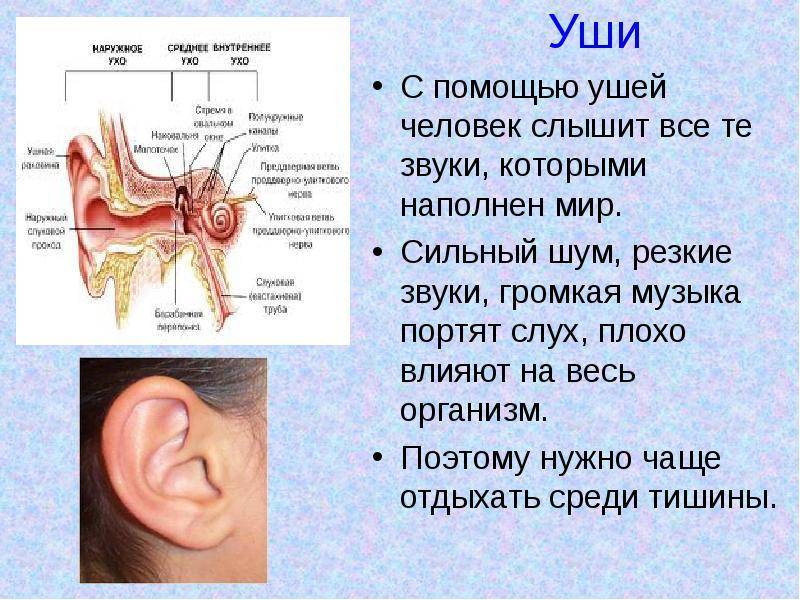
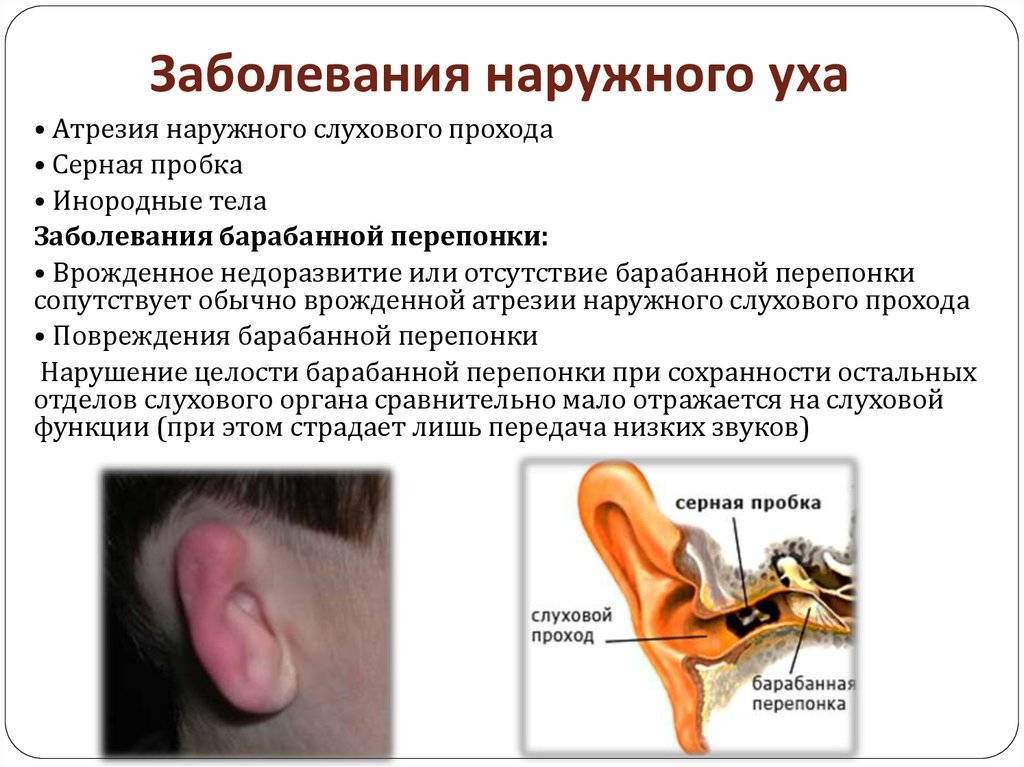
Человеческое ухо — это сложная система. Его условно разделяют на три важных отдела: наружное, среднее и внутреннее ухо.
Воспалиться может любая часть органа слуха. Соответственно, выделяют наружный, средний и внутренний отиты. В восьмидесяти процентах случаев мы имеем дело с проявлением острого отита среднего уха.
Острому отиту подвержены люди всех возрастов. Но чаще всего заболевают дети.
Факторов, провоцирующих заболевание, достаточно много:
- перенесённые воспаления лор-органов;
- повреждения уха;
- попадание в ухо посторонних предметов;
- частое попадание воды в ушной проход;
- неправильная чистка ушей;
- переохлаждение;
- слабый иммунитет;
- аллергические реакции;
- особенности анатомического строения органа слуха у детей (в детском возрасте слуховая труба короче, соответственно инфекции из носоглотки легче попасть в барабанную полость уха).
https://vk.com/video_ext.php
Острая форма заболевания, как видно из названия, начинается стремительно и протекает с яркими симптомами.
Боль в ухе при заболеваниях других органов
- Мастоидит – воспаление сосцевидного отростка – вызывает интенсивную пульсирующую боль в ухе, отек тканей за ушной раковиной, снижение слуха, гипертермию.
- При артрозе и артрите височнонижнечелюстного сустава пациента беспокоят стреляющие боли в ухе, которые усиливаются при жевании, звук хруста в области виска, со временем возможны нарушение слуха, дефект прикуса.
- Паротит – воспаление слюнной железы, расположенной впереди ушной раковины, сопровождается острыми болями в ухе, усиливающимися при глотании и жевании, припухлостью тканей.
- Воспаление околоушных лимфоузлов (лимфаденит) развиваются при проникновении в них инфекции из больных зубов либо из других очагов воспаления.
- Воспалительные заболевания носоглотки и синусов, злокачественные процессы в гортани и полости рта часто сопровождаются болью в ухе при глотании.
- , пульпиты. Поскольку орган слуха, как и зубы, иннервируются ветвями тройничного нерва, поражение зубов и челюсти могут сопровождаться болями в области уха.
- Атипичная форма инфаркта, когда единственной субъективной жалобой пациента является боль в ухе.
Причины возникновения симптома
Наиболее частой патологией, при которой возникает острая боль у ребенка в ухе, является отит – воспаление слизистой оболочки органа. Патология развивается при проникновении в слуховой проход болезнетворных бактерий. Они размножаются в стенке уха, что приводит к появлению сильного отека и боли.
Другими причинами возникновения неприятных ощущений могут быть:
- Попадание в слуховой проход инородного тела, проникновение насекомого;
- Травматическое повреждение – удар, укус или ожог уха;
- Грибковое поражение слизистой;
- Вирусная инфекция уха;
- Патологические процессы, поражающие слуховой нерв;
- Синуситы, фарингиты, патологии зубов (боль иррадиирует в область уха);
- Повышение или понижение артериального давления.
Для того чтобы определить причину, по которой сильно болит ухо у ребенка, необходимо обратить внимание на другие симптомы. Повышение температуры, слабость, головная боль указывают на инфекционный процесс – отит
При головокружениях, обмороках, общей слабости, сопровождающихся болью в ухе, нужно измерить артериальное давление. Появление зуда в области уха – это симптом грибковой инфекции. Если у малыша возникает насморк, заложенность носа, то стоит заподозрить наличие синусита.

Лечение в нашей клинике.
Дорогие друзья! Пожалуйста, не забывайте, что не обратившись своевременно за помощью, вы запустите болезнь и можете спровоцировать хронизацию воспалительного процесса. Если вовремя не заняться проблемой хронического или острого отита, могут возникнуть серьёзные осложнения (например, абсцесс мозга, менингит или энцефалит).
Наш профиль — лечение ЛОР-заболеваний, и отит — одно из них. Наша клиника известна своими авторскими методами лечения. Мы работаем на самом современном оборудовании, а наши врачи- выпускники лучших медицинских вузов страны с большим опытом работы.
Пожалуйста, приходитек нам! Мы поможем вам эффективно справиться с вашей проблемой и обязательно расскажем, какие меры стоит предпринять для профилактики отита, чтобы избежать неприятных симптомов в дальнейшем.
Всегда будем рады вам помочь! Пожалуйста, обращайтесь!
Рекомендации по проведению терапии
Лечащим врачом определяется индивидуальный «коридор», в пределах которого должна находиться свертываемость именно у Вас. Этот коридор определяется Вашим исходным заболеванием и особенностями Вашего организма.
Важно, чтобы Вы осознали, что выход за пределы «коридора» как в ту, так и в другую сторону, очень опасен.
Если свертываемость будет выше определенного Вам предела, растет риск тромбозов.
Если свертываемость падает ниже Вашего предела, повышается риск кровотечений. Независимо от того, какой антикоагулянт Вам назначен, необходимо регулярно (не реже 1 раза в 2-4 недели) проверять свертываемость крови, и в зависимости от результатов теста будет корректироваться доза принимаемого Вами препарата
Независимо от того, какой антикоагулянт Вам назначен, необходимо регулярно (не реже 1 раза в 2-4 недели) проверять свертываемость крови, и в зависимости от результатов теста будет корректироваться доза принимаемого Вами препарата.
При приеме антикоагулянтов какой-либо специальной диеты обычно не рекомендуется. Однако нужно учитывать, что изменение поступления с пищей витамина К может изменять действие препаратов. Не стоит исключать продукты, содержащие витамин К, из рациона, но рекомендуется потреблять их в постоянном количестве ()
Полная суточная доза варфарина должна приниматься в один прием (доза фенилина разбивается на 2 приема), в одно и то же время. Препарат принимается внутрь. При необходимости таблетку или её часть можно разжевать и запить водой.
Для наступления полного эффекта от приема варфарина требуется 4-5 дней (у фенилина этот срок короче: около 2 дней). Столько же продолжается действие принятой дозы препарата.
Желательно рассчитать недельную суммарную дозу препарата, это позволит пить ровное число таблеток, не дробя их (точную схему может посоветовать только Ваш лечащий врач).
- Никогда не принимайте препарат в большей дозе, либо более часто, чем предписано!
- Нет двух одинаковых людей, предписанная именно Вам доза зависит от вашего заболевания и от реакции вашего организма на препарат.
- Независимо от того, какой антикоагулянт Вам назначен, необходимо регулярно проверять свертываемость крови, и в зависимости от результатов теста будет корректироваться доза принимаемого Вами препарата.
- Сообщите всем врачам, стоматологам, фармацевтам и другим медицинским работникам, которые оказывают Вам помощь, о том, что Вы принимаете антикоагулянты. Желательно носить при себе “Карточку пациента, принимающего антикоагулянты” и медальон с указанием того, что Вы принимаете антикоагулянты!
- Не принимайте аспирин или препараты, содержащие аспирин, не посоветовавшись с врачом. Употребление лекарств этой группы совместно с антикоагулянтами может вызвать кровотечение. Обсудите с лечащим врачом, какой препарат Вы можете принимать в качестве обезболивающего (некоторые клиники рекомендуют ацетаминофен (Парацетамол).
- Не принимайте никаких дополнительных препаратов, влияющих на свертываемость крови, не посоветовавшись с врачом (о влиянии лекарственных препаратов на действие антикоагулянтов смотри в Приложении 1).
- Алкоголь может влиять на показатели свертываемости. Малые дозы, вероятно, не нанесут вреда, но в больших дозах и при резкой смене режима потребления он значительно повышает риск кровотечения.
- Многие растительные препараты влияют на восприимчивость к антикоагулянтам, это относится к Гинко Билоба, чесноку, коэнзиму Q10, клюкве и другим. Посоветуйтесь с врачом прежде, чем начать их прием.
- Если Вы беременны, планируете беременность или кормите грудью, обсудите это с вашим лечащим врачом! Прием антикоагулянтов может отрицательно сказаться на развитии ребенка, поэтому во время беременности, вероятно, потребуется переход на другие препараты (например, уколы гепарина).
Пункция при гайморите
Если все консервативные методы лечения гайморита не помогают, ЛОР-врач предложит сделать прокол верхнечелюстной пазухи. Эта мера необходима, поскольку скопившийся в пазухе гной, как мы уже знаем, может привести к тяжёлым последствиям вплоть до воспаления мозга.
В ходе процедуры оториноларинголог высвобождает гнойное содержимое пазух и вводит в пазуху лекарство. Прокола бояться не надо — перед процедурой проводится обезболивание: ЛОР-врач вводит в носовой проход пациента, сидящего в кресле, ватный тампон, смоченный в растворе лидокаина. Это совершенно безопасно и не требует подготовки пациента.
Как только анестезия подействует, оториноларинголог, используя иглу Куликовского, аккуратно вводит её в пазуху через носовую полость. С помощью шприца гнойное содержимое отсасывается наружу. Как только гнойные массы полностью извлечены, проводится промывание. В течение нескольких дней после процедуры пазуху нужно продолжать промывать.
Медикаментозное лечение
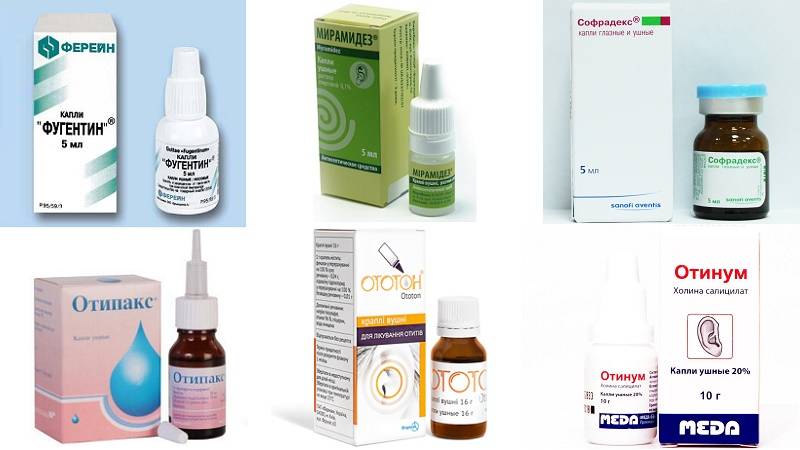
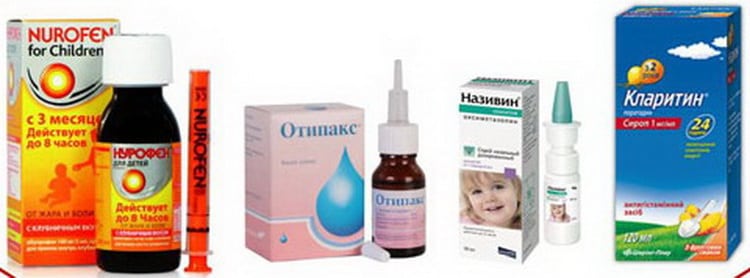
Специалист определит, почему возникала боль в ухе у ребенка, что делать с этим симптомом и какое лечение назначать. При наличии отита обязательным компонентом лечения являются антибактериальные средства. Без них устранить инфекцию невозможно. Ребенок должен пропить курс препаратов продолжительностью 7-10 дней, чтобы полностью исчезли боли в ухе. Наиболее часто детям назначаются следующие средства:
- Отофа;
- Гаразон;
- Софрадекс.
А Вы знали? Дополнительно можно использовать обезболивающие капли, например, Ремо-Вакс.
При наличии грибковых процессов в ушной полости ребенку назначаются ежедневные промывания. Для избавления от инфекции в домашних условиях можно использовать эфирные масла или мазь Вишневского. Эти средства имеют выраженный антисептический эффект, который позволяет им быстро уничтожать патогенные грибки.
Кто виноват?
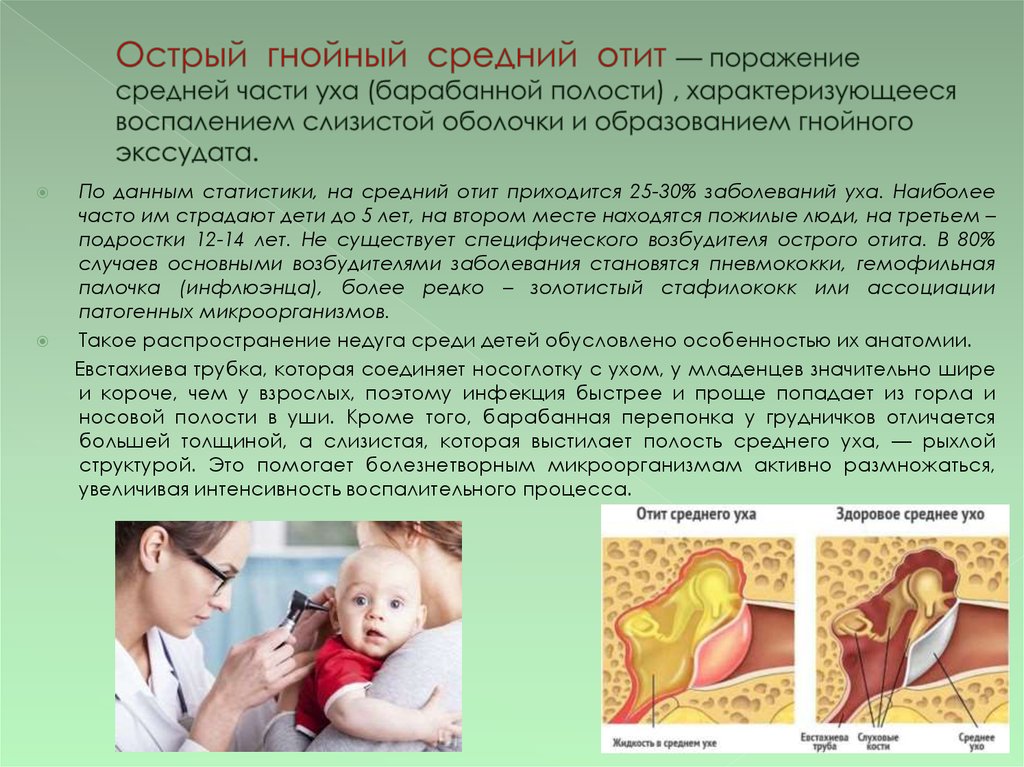
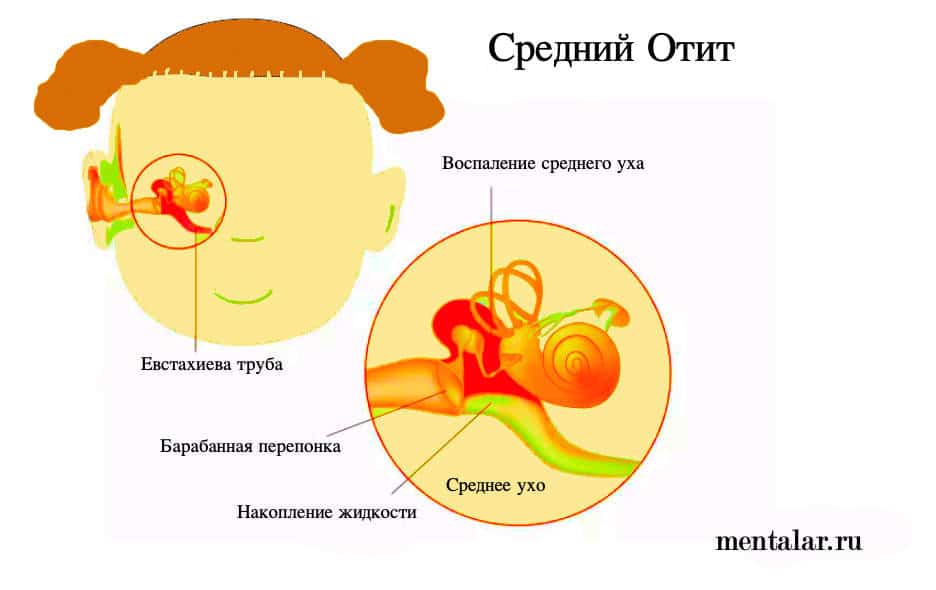
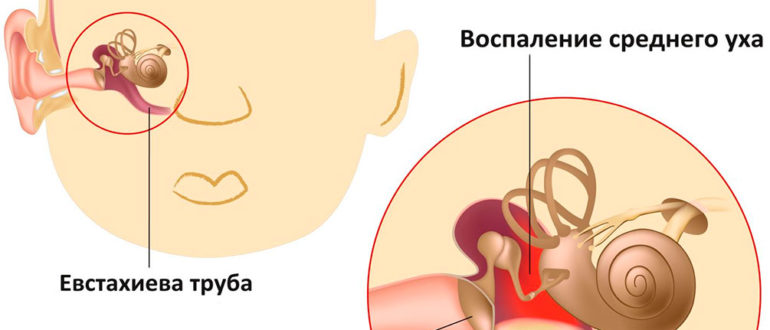
Средний отит развивается на фоне бактериальной (реже вирусной) инфекции. Наиболее частой причиной его развития является агрессивная стрептококковая или стафилококковая флора. Чаще всего она инфекция проникает в полость уха через евстахиеву трубу, уравновешивающую давление между ухом и носовой полостью. Поэтому очень часто отит – это исход насморка.
Обязательным условием для развития среднего отита является существенное снижение местного иммунитета в детском организме, более подвержены воспалениям уха дети:
- страдающие рахитом (см. симптомы и лечение рахита у грудных детей)
- анемией
- недостатком веса
- хроническими патологиями лор-органов
- экссудативными диатезами
- крайние формы иммунодефицит принимает при сахарном диабете, СПИДе и лейкозах.
Лечение отита – основные принципы
Сухое тепло. Использование сухого тепла при отите возможно только в первые часы заболевания – когда боль только появилась! Здесь могут помочь грелка, нагретые мешочки с солью или песком. Большого противовопалительного действия эта мера не имеет, однако помогает облегчить боль в ухе. Температура грелки должна быть не более 50-55 градусов. Но не нужно греть больное ухо в более поздние сроки. Потому, что к этому времени средний отит может перейти в гнойную стадию, когда в полости среднего уха появится воспалительная жидкость. Её нагревание может привести к усилению боли и прогрессированию воспаления.
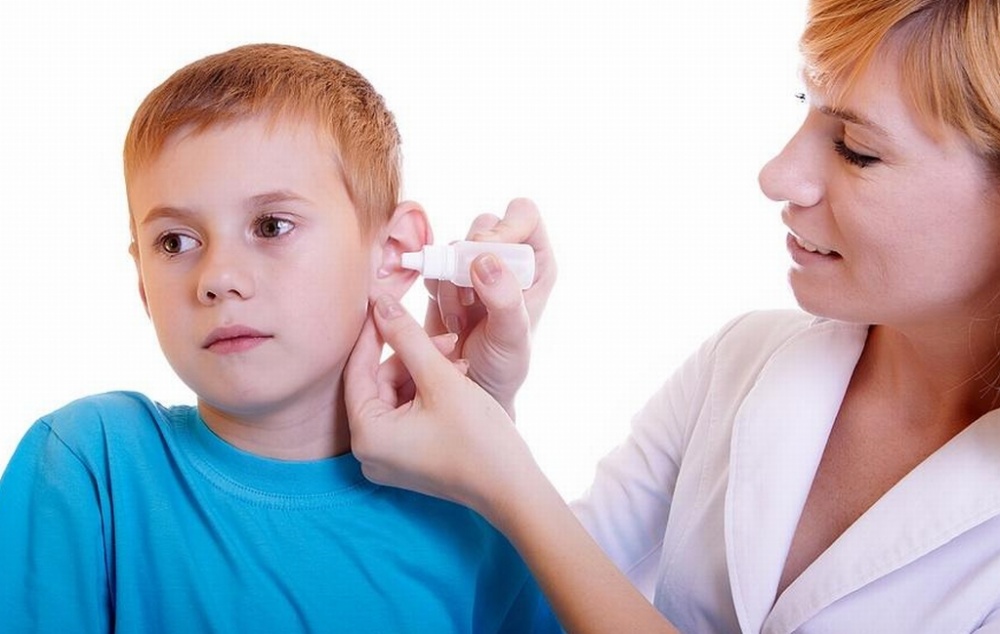
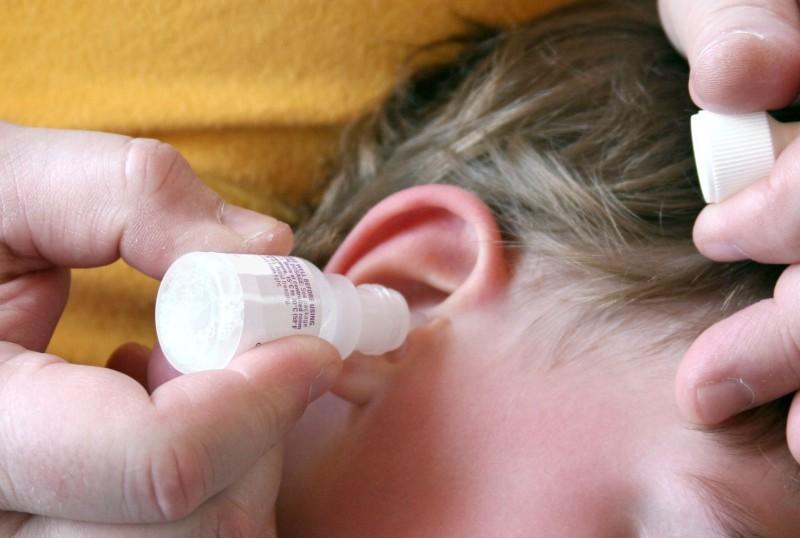
Любые капли в ухо (тот же нагретый отипакс, который также уменьшит боль) можно закапывать только в том случае, если родители точно знают, что барабанная перепонка у ребенка цела и невредима. Её состояние также может уточнить педиатр с помощью отоскопии. Появление любых жидких (или густых, а особенно – желтых) выделений из уха может быть признаком гнойного процесса и расплавления барабанной перепонки – в этом случае введение в ухо любых жидкостей противопоказано!
Закапывая капли в ухо, нужно положить ребенка на здоровый бок, слегка оттянуть кончик ушной раковины назад и вверх для выпрямления слухового прохода, закапать 3-4 капли лекарства и попросить ребенка полежать так 10-15 минут. Перед вставанием после закапывания капель, в ухо нужно ввести небольшой ватный тампон.
Сосудосуживающие капли в нос – они не только уменьшат боль в ухе (за счет уменьшения отека слизистой), но и будут способствовать стиханию воспаления. Уменьшая отек носоглотки, эти капли восстанавливают проходимость евстахиевой трубы, которая связывает полость уха с носоглоткой, по которой происходит отток воспалительной жидкости из барабанной полости. Все это уменьшает боль в ушах и облегчает состояние ребенка.
Антибиотики. Антибактериальная терапия назначается врачами при подтвержденном среднем отите практически всегда. Чем это обусловлено, мы сказали выше, говоря об осложнениях среднего отита. Лучше, если антибиотики назначит ЛОР-врач и совершенно необходимо, чтобы курс лечения был пройден полностью. Иначе воспаление в полости уха может остаться, стать хроническим, а также привести к неприятным осложнениям.
Жаропонижающие и противовоспалительные препараты
Детям для уменьшения боли в ушах (особенно это важно маленьким детям, так как боль в ушах не дает им полноценно питаться, особенно если они находятся на грудном вскармливании) и повышенной температуры детям дают препараты ибупрофена и парацетамола
В тяжелых случаях лечение среднего отита проводится в стационаре. Иногда для оттока гноя ЛОР-врач может сделать парацентез – разрез барабанной перепонки, по которому гной быстро уходит из полости уха и уменьшается боль и воспаление. Затем такой разрез благополучно зарастает сам (если лечение уха проводится под контролем врача).
Если в барабанной перепонке на фоне отита образовалось отверстие, то в течение года ухо стоит поберечь – нельзя купаться и нырять, и явно не стоит, чтобы вода попадала в это ухо даже при принятии душа или умывании.
Почему маленькие дети чаще болеют средним отитом?
У маленьких детей средний отит бывает намного чаще, чем у более взрослых людей тоже из-за евстахиевой трубы. До определенного возраста этот канал достаточно короткий и при этом широкий – то есть инфекции достичь по нему среднего уха намного проще. Дополнительно к этому негативную роль у ребенка могут сыграть аденоиды, которые, во-первых, являются источником инфекции, а, во-вторых, мешают нормальной работе евстахиевой трубы. И именно по частоте отитов у ребенка зачастую судят о необходимости убирать аденоиды хирургическим способом. Также отиты намного чаще бывают у детей с различными нарушениями работы иммунной системы, их частота даже является одним из критериев диагноза иммунодефицита. Поэтому иммунограмма и консультация грамотного специалиста на предмет удаления аденоидов при частых отитах – это объективная необходимость.
Вносят свою лепту в развитие отитов и хронические заболевания носоглотки – синуситы, фарингиты, тонзиллиты, а также склонность к аллергическим заболеваниям, когда на фоне любой инфекции будет выражен аллергический компонент, вызывающий отек тканей. Отек вызовет повышение давления в полости среднего уха, а, следовательно, и боль в нем.
При воспалении среднего уха главным проявлением будет боль в ушах – иногда очень интенсивная, из-за которой ребенок не может спать или даже спокойно сидеть и лежать. Часто боль при среднем отите «стреляет». При среднем отите выражено повышение температуры, слабость, снижен аппетита, снижен слух, «заложены» уши. Из уха здесь могут быть выделения, напоминающие гной. Маленькие дети, которые сами ещё не смогут точно описать свои ощущения, при среднем отите кричат и плачут, держатся за уши, трясут головой, отказываются от груди.
Так как средний отит в большинстве случаев является осложнением инфекционного заболевания органов носоглотки, то появляется он на фоне других неприятных симптомов – насморка, заложенности носа, боли в горле, кашля и, как правило, уже после них. Но обычных методов лечения, с помощью которых лечится то же ОРЗ, при отите будет уже недостаточно.
Важно! Если ребенку поставлен диагноз ОТИТ (даже на фоне ОРЗ), и врачом был выписан антибиотик, то отказываться от антибактериальной терапии означает – подвергнуть риску не только слух ребенка в дальнейшем, но иногда и его жизнь. Осложнениями среднего отита могут стать мастоидит (воспаление височной кости, что потребует большой и травматичной операции), внутримозговые абсцессы, сепсис, потеря слуха
Прободение барабанной перепонки, которое также может быть при таком отите – наиболее «легкое» из осложнений, хотя тоже весьма серьезно.
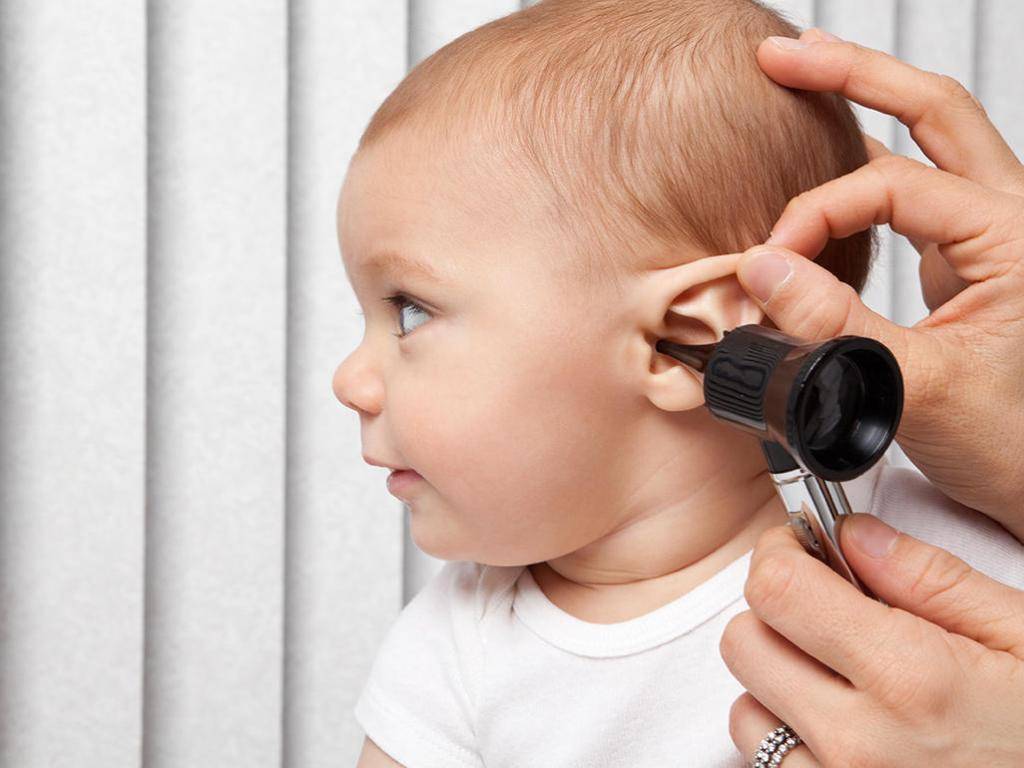
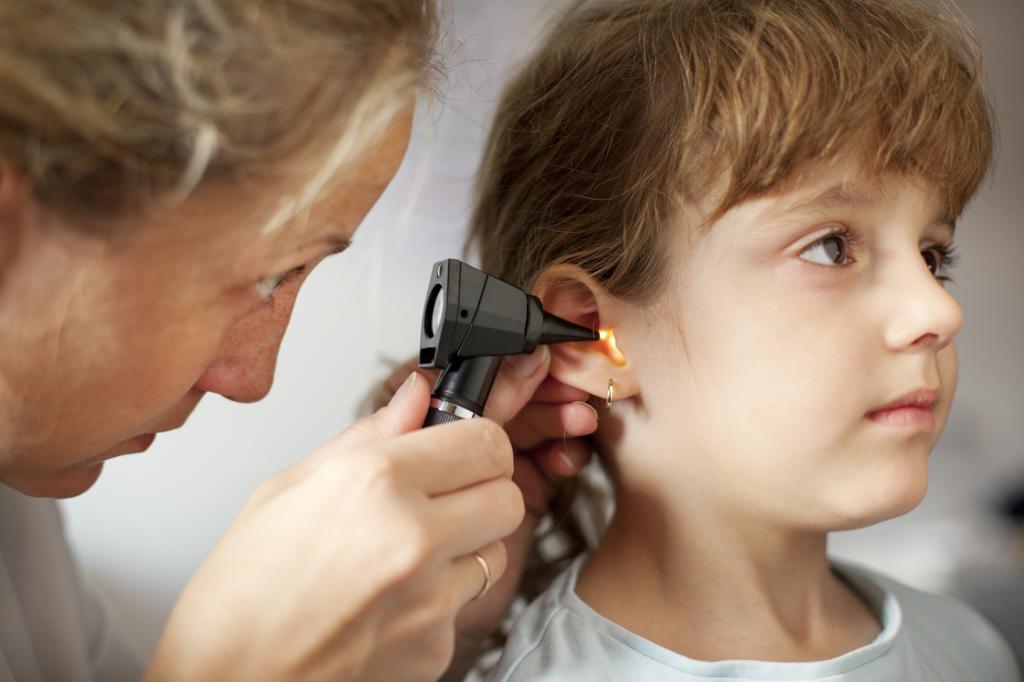
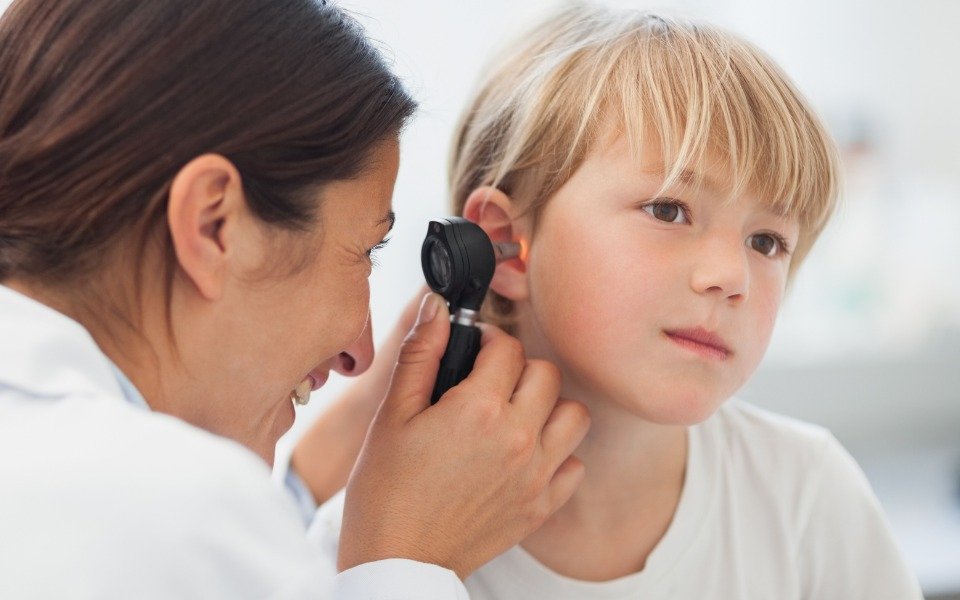
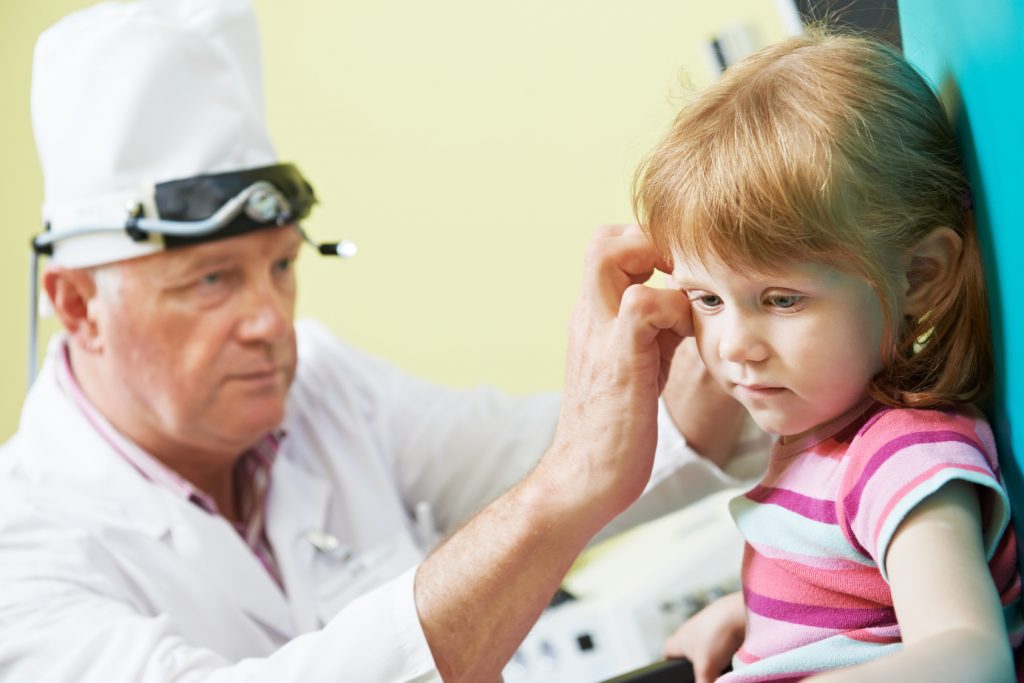
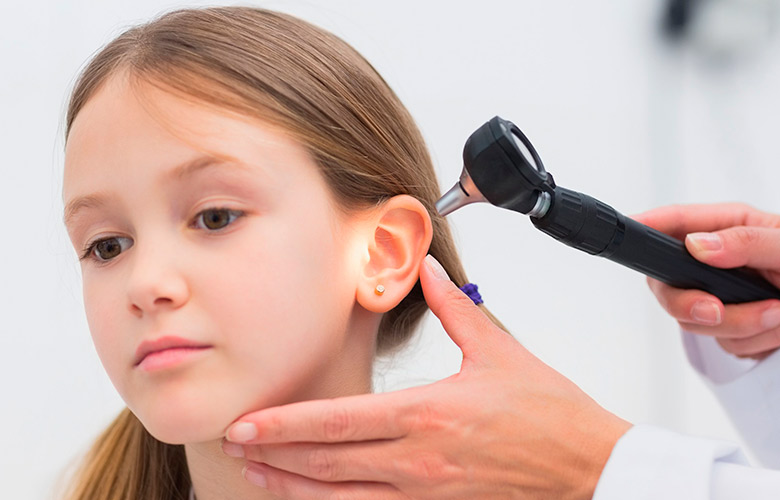
Несколько лет назад все участковые педиатры Екатеринбурга получили в свое распоряжение специальные приборы – отоскопы, которые должны помочь им в осмотре ушей у детей (в том числе, и при вызове не дом), включая барабанную перепонку. Поэтому в том случае, если у родителей есть подозрения на то, что ребенок испытывает дискомфорт в ушах, то об этом обязательно нужно сказать педиатру и попросить его провести отоскопию – это совершенно безболезненный метод, который от ребенка и родителей потребует только посидеть спокойно в течение пары минут.
Есть ещё один важный момент – боль в ушах появляется ПОСЛЕ начала воспаления в полости уха и исчезает ДО его стихания, поэтому лечение отита нужно продолжать уже после уменьшения или даже полного прекращения боли в ухе.
Факторы риска
- Возраст. Дети в возрасте от 6 месяцев до 2 лет более восприимчивы к ушным инфекциям из-за размеров и формы их слуховых труб, и из-за слабо развитой иммунной системы.
- Детский коллектив. У детей, находящихся в детских коллективах, чаще возникают простуды и инфекции уха, чем у детей, которые остаются дома, потому что они подвержены большему количеству инфекций, таких как простуда.
- Детское питание. Младенцы, которые пьют из бутылки, особенно в положении лежа, имеют больше шансов к развитию ушной инфекции, чем младенцы, которых кормят грудью.
- Сезонные факторы. Ушные инфекции чаще всего встречаются в течение осени и зимы, когда простуда и грипп распространены. Люди с сезонными аллергиями имеют больший риск ушных инфекций во время сезонных обострений.
- Загрязненный воздух. Воздействие табачного дыма или высокий уровень загрязнения воздуха может увеличить риск инфекции ушей.
Если болит здоровое ухо
Да, бывает и такое – из-за того, что область головы и уха в частности очень хорошо снабжена нервными окончаниями. Болью в ушах себя может проявить невралгия тройничного нерва, боль в зубах (в том числе, при их прорезывании), воспаление лимфатических узлов, эпидемический паротит, травмы черепа и челюстей и другие заболевания в органах, расположенных рядом с ушами. Эти боли маскируют истинное заболевание и являются хорошей проверкой для знаний и навыков врача, который занимается лечением ребенка.
Небольшую боль в ушах могут вызвать взлеты и посадки на самолете, быстрый подъем на лифте, подъем по горным серпантинам на машине, длительное пребывание на холоде или слишком энергичное сморкание. Здесь ребенку помогут следующие методы: зевота, проглатывание слюны, а также повторное произношение слова «пароход» с активным выдохом на слоге «хо», во время которого можно зажать пальцами ноздри ребенка.
Ещё раз хотим обратить внимание родителей на то, что боль в ушах – это коварный симптом, судить только по нему о выраженности воспаления в ушах нельзя, и нельзя полностью отменять лечение, если эта боль прошла!














![Почему болят уши у ребенка? - [решение и лечение]](https://detkisuper.ru/wp-content/uploads/b/0/9/b09c9b17dbab007f8146240c3b07693c.jpeg)
![Боль в ухе у ребенка – что делать? [причины и лечение]](https://detkisuper.ru/wp-content/uploads/4/4/7/4472285bb09be6e60184768acc71a1d2.jpeg)