УЗИ при варикоцеле
В ходе ультразвуковой диагностики мошонки, может быть обнаружено варикоцеле на ранней стадии развития. Процесс обследования проводится в отдельном кабинете на соответствующем оборудовании с использованием одноразового стерильного инструмента. Процедура не занимает много времени и длится не более 20 минут.
Порядок проведения:
- пациент снимает с себя нижнюю одежду и принимает горизонтальное положение на специальной кушетке;
- половой член отводится в сторону и прижимается руками к телу;
- на кожный покров наносится специальный гель, способствующий лучшему проникновению звуковых волн;
- врач приступает к обследованию, водя сканером по исследуемым органам.
Общая продолжительность УЗИ никак не влияет на точность конечных результатов. Все полученные показатели фиксируются на мониторе и заносятся в протокол обследования.
При подозрении на варикоцеле, будет занесена соответствующая пометка. После диагностики требуется повторная консультация у уролога, с целью расшифровки диагноза и последующего составления курса терапии.
Каковы причины развития варикоцеле?
В норме венозная кровь оттекает от левого яичка вверх по венам гроздьевидного сплетения и далее по внутренней семенной вене, которая впадает в левую почечную вену. Есть и другие пути оттока венозной крови от яичка, но они в возникновении варикоцеле участвуют мало.
Основная причина развития варикоцеле – возвратный ток крови по левой внутренней семенной вене (рефлюкс) из левой почечной вены. Это происходит вследствие недостаточности клапанов внутренней семенной вены и повышения давления в левой почечной вене.
Другая важная причина – врожденная слабость венозных стенок, сопровождающаяся расширением извитостью (варикозом) вен.
Приобретенное варикоцеле может быть следствием занятий тяжелой атлетикой и бодибидингом. Это связано с резким повышением давления в животе и нарушением клапанной функции вен в процессе тренировок.
Редкая причина развития варикоцеле – опухоль забрюшинного пространства, приводящая к появлению возвратного тока крови по внутренней семенной вене.
Техника проведения
Операция клипирования яичковой вены при варикоцеле проводится через три небольших прокола на передней брюшной стенке. Процесс занимает около 10-15 минут. Пациенту делают общий наркоз и вводят интубационную трубку в дыхательные пути.
Применение лапароскопического метода позволяет интраоперационно оценить число ветвей внутренней яичковой вены и пересечь их, сохранив артерию для исключения рецидива патологии.
- Основной инструмент хирургического метода лечения – лапароскоп с многократным увеличением на одном конце и окуляром на противоположном.
- Для введения инструментов в проколы брюшной полости используются специальные полые трубки – троакары.
- Прокол над пупком для введения углекислого газа делается с помощью иглы Вереша. Расширенное пространство позволяет легче маневрировать инструментами для защиты от повреждений соседних органов.
- Мелкие клипсы на вену накладываются специальными клипаторами.
- Проколы сшиваются иглой с нитью.
В операционной, где врач выполняет лапароскопическое клипирование яичковой вены, установлен монитор, на который передается изображение с оптики лапароскопа. Камера позволяет хирургу получить реальную картинку брюшной полости для определения участка с узловым венозным скоплением, выделения вены и ее перевязки.
Операция выполняется в течение 60-ти минут, после чего пациент находится 3 дня в стационаре под контролем специалиста. При отсутствии осложнений больного выписывают для амбулаторного лечения дома под наблюдением лечащего врача.
Лапароскопическое клипирование не проводится при остром, гнойном воспалении, опухолях брюшной полости, малого таза.
Какие могут быть осложнения хирургического лечения варикоцеле?
1. Лимфостаз, возникает в раннем послеоперационном периоде, его причиной считают перевязку и повреждение лимфотических сосудов. Это осложнение встречается достаточно часто, отечность и болезненность мошонки появляются уже на первые сутки после операции, использование пациентом суспензория в течение 4-5 дней после операции способствует исчезновению лимфостаза. Полное исчезновение отечности происходит в течение 2-х недель после операции.
2. Гипотрофия и/или атрофия яичка самое грозное осложнение оперативного лечения. Уменьшение в объеме яичка, вплоть до атрофии, данное осложнение может возникнуть при случайной перевязке семенной артерии. Встречается достаточно редко при использовании микрохирургического метода лечения (менее 1%).
3. Боли. Исчезновение или уменьшение болевого симптома наблюдают у большинства пациентов (в 90% случаев) после операции. Однако приблизительно в 3-5% случаев в послеоперационном периоде возникают боли в области яичка и по ходу семенного канатика, которые могут сохраняться в течение длительного периода времени, иногда годами.
4. Гидроцеле. Частота гидроцеле после вмешательства по поводу варикоцеле варьирует от 0,5 до 9% и зависит от метода хирургического лечения. Это осложнение обычно появляется через 6-24 месяца после операции, но может возникать и в первые месяцы. Основной причиной гидроцеле после операции считают пересечение лимфотических сосудов. Так как при микрохирургической методике лимфатические сосуды сохраняются данное осложнение встречается реже чем в 1% случаев.
5. Рецидив варикоцеле. Частота повторного возникновения варикоцеле после операции у детей варьирует от 1% до 20%, также как и гидроцеле зависит от метода хирургического лечения. У взрослых мужчин оно возникает значительно ниже в 2-9% случаев, поэтому многие урологи рекомендуют оперативное лечение варикоцеле после полового созревания. Большая часть рецидивов приходится на операцию Иваниссевича, при использовании других методик они возникают реже. При использовании лапроскопического метода – 2,4%, микрохирургического метода менее 2-х%. Повторное развитие варикоцеле у взрослых в большинстве случаев связано с техническими погрешностями во время операции.
Плюсы и минусы разных способов лечения варикоцеле
27.02.201516:28
Заведующий отделением урологии Дьяков Степан НиколаевичСразу стоит отметить, что консервативных методов лечения варикоцеле не существует. Если есть патологическое расширение вен, то лекарственными препаратами это не исправить. В этой заметке мы рассмотрим только особенности различных операций проводимых для лечения варикоцеле. Более подробно о том, что это такое, почему возникает, как влияет на репродуктивную функцию и т.д. можно прочитать в статье на нашем сайте1. Традиционные операции (операции Иванисевича/Паломо). На сегодняшний день используются все реже. Заключаются в перевязке яичковой вены/перевязке яичковых вены и артерии. Разрез делается в нижней части живота. Плюсы:+ технически несложная и непродолжительная операция.Минусы:– высокая частота рецидивов;- большая вероятность развития водянки левого яичка;- большой разрез.2. Эндоваскулярное склерозирование – введение склерозирующих веществ во внутреннюю семенную вену, за счет чего достигается «слипание» стенок вены. Склерозирующие вещества доставляются по катетеру под контролем рентгена. Катетер помещают в венозную систему с помощью прокола кожи и правой бедренной вены.Плюсы: + нет разреза;+ нет риска повреждений артерии и лимфатических сосудов.Минусы:– лучевая нагрузка от использования рентгена;- большая длительность манипуляции. 3. Лапароскопическая операция позволяет заблокировать ветви внутренней яичковой вены и при этом сохранить артерию. Операция проводится через небольшие надрезы с помощью микровидеокамеры и специальных инструментов.Плюсы: + низкая вероятность рецидивов.Минусы:– необходимость интубационного наркоза (с искусственной вентиляцией легких); – риск повреждения внутренних органов и внутреннего кровотечения;- вероятность возникновения спаек.4. Операция Мармара (микрохирургическая варикоцелэктомия). Проводится в нашем . На данный момент этот вид операции считается золотым стандартом в лечении варикоцеле. Небольшой разрез выполняется ниже наружного отверстия пахового канала. Во время операции используются микро-хирургические очки и микрохирургический инструментарий, что позволяет максимально точно выделить все варикозно расширенные вены и сохранить яичковую артерию и лимфатические сосуды.Плюсы:+ маленький, незаметный под бельем разрез;+ не требует госпитализации;+ может быть проведена под местным обезболиванием или внутривенным наркозом («легкий» наркоз, отходит через 15-20 минут, через 1,5-2 часа после операции, пациент может ехать домой).Минусы:– в некоторых случаях, при сильной разветвленности вен, операция может быть достаточно длительной.
Просмотров:8047
Когда нужно проводить операцию при варикоцеле
Проведение операции Мармара рекомендовано при следующих показателях:
- Плохая спермограмма, которая может стать причиной бесплодия. На практике операции проводят всем мужчинам, которые имеют варикоцеле даже 1 степени, если пара хочет ребенка.
- Боли в области мошонки, которые имеют тянущий характер и усиливаются со временем. Тяжесть и дискомфорт в яичке, увеличивающиеся при ходьбе и физической нагрузке.
- Набухшие вены, которые легко прощупываются, что говорит о последней стадии патологии.
Варикоцеле легкой степени не влияет на качество жизни, не сопровождается болью, не вызывает атрофию яичек, поэтому не всегда требуется хирургическое вмешательство. На момент диагностики патологии качество спермы не всегда оказывается нарушенным, поэтому мужчина может зачать ребенка. Лечение требуется на стадиях, когда уже есть проблемы с генеративной функцией, мужчина хочет сохранить фертильность в будущем, даже если на момент спермограммы проблем не было выявлено.
Варикоцеле причины
Варикоцеле не вызывает болей, и лишь изредка может проявляться ноющими или тянущими ощущениями в яичке. В этом и заключается коварство этого заболевания, потому что убедить пациента, у которого ничего не болит, лечь под нож бывает непросто (хотя сегодня это, конечно, скорее не нож, а микрохирургический инструмент). А оперироваться необходимо, потому что из-за варикозного расширения вен семенного канатика возникает застой крови в яичке, страдает его кровоснабжение и повышается локальная температура. Все эти факторы, действуя исподволь и незаметно, приводят к нарушению процесса образования и созревания сперматозоидов, а в далеко зашедших случаях — к уменьшению размеров и атрофии яичка. Чем раньше провести лечение варикоцеле, тем больше шансов предотвратить негативные последствия для организма мужчины.
У пациентов с варикоцеле нередко обнаруживаются патологические изменения в спермограмме. Наиболее часто встречается олигозооспермия (уменьшение концентрации сперматозоидов менее 15 млн в мл), астенозооспермия (снижение концентрации прогрессивно подвижных сперматозоидов до 32% и менее), тератозооспермия (большое количество патологических форм сперматозоидов, превышающее 96%). Для варикоцеле характерно повреждение и фрагментация ДНК сперматозоидов.
Несколькими исследованиями последних лет подтверждена взаимосвязь между варикоцеле и снижением уровня тестостерона, эректильной дисфункцией. Так, в 2011 г. группа индийских ученых во главе с Сатиа Срини (Sathya Srini V.) опубликовала результаты лечения 200 пациентов с гипогонадизмом и эректильной дисфункцией в сочетании с варикоцеле. Часть этих пациентов получала гормоно-заместительную терапию, другая часть подверглась хирургическому лечению варикоцеле. У 78 % пациентов, подвергшихся операции по устранению варикоцеле, достигнута нормализация уровня тестостерона с улучшением эректильной функции. Схожие результаты были продемонстрированы польским урологом Д. Падуч. В его исследовании бесплодных мужчин с варикоцеле и гипогонадизмом, у 76% после хирургического лечения варикоцеле достигнута нормализация тестостерона и улучшение половой функции.
Послеоперационный период:
По окончании операции пациент размещается в комфортабельной палате стационара, где под контролем анестезиологов и среднего медицинского персонала он находится до полного пробуждения от наркоза. Мы стремимся максимально сократить время пребывания в стационаре, поэтому пациент может быть выписан из клиники в день операции или на следующий день.
Дальнейшее наблюдение проводятся в амбулаторном режиме. При необходимости в послеоперационном периоде врач-уролог назначит обезболивающие препараты и антибиотики, рекомендует ношение специального белья. Швы снимаются на 7-8-е сутки. На период лечения оформляется больничный лист. После операции пациент получает подробные врачебные рекомендации по объему физических нагрузок, регулярности наблюдения у уролога и контролю сперматогенеза.
Все операции выполняются в операционном блоке нашей клиники. В ходе операции применяется микрохирургическое оборудование и инструментарий ведущих производителей медицинской техники.
Лечение варикоцеле
Варикоцеле лечится только оперативным способом (задача – изолировать пострадавшую вену и перенаправить поток крови в здоровые вены). Консервативных методик лечения варикоцеле, к сожалению, не существует. Операция при варикоцеле назначается по показаниям.
Показания к операции при варикоцеле требуется в следующих случаях:
- сильные боли в паху, мошонке;
- видные невооруженным глазом венозные сплетения в мошонке;
- уменьшение размера яичка при половом созревании;
- ухудшение показателей спермограммы;
- бесплодие у мужчин из-за изменения качества и подвижности сперматозоидов.
Методы лечения варикоцеле
Лечение варикоцеле проводится следующими способами:
- классическая операция варикоцеле по Иванисевичу;
- эндоскопическое вмешательство;
- микрохирургическая реваскуляризация яичка;
- операция Мармара.
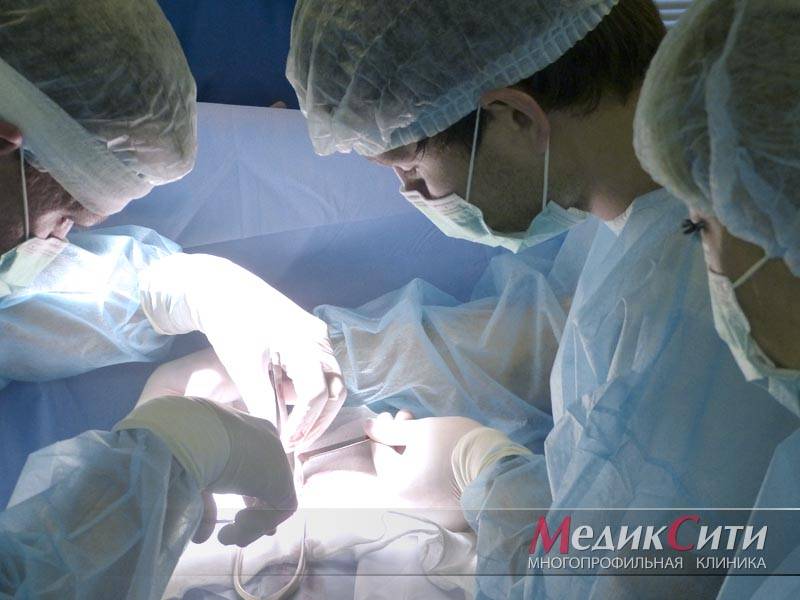
1
Хирургическая операция при варикоцеле

2
Хирургическая операция при варикоцеле

3
Хирургическая операция при варикоцеле
Открытая операция по Иванисевичу
Хирург делает разрез в повздошной области, рассекает кожу, клетчатку, сухожилия, мышцы и только потом перевязывает вены, ведущие к яичку. Для такой операции требуется серьезный наркоз и длительный период восстановления.
Эндоскопическое вмешательство
Врач делает прокол в области пупка и вставляет в разрез мини-камеру. В другие 2 прокола вставляются мини-ножницы и зажимы, с помощью которых происходит выделение артерий и вен яичка. 10-кратное увеличение позволяет провести операцию практически ювелирно. Из минусов операции – наличие трех проколов.
Микрохирургическая реваскуляризация яичка
При микрохирургической реваскуляции происходит замена варикозной вены яичка на здоровую надчревную вену, что приводит к нормализации кровотока. Операция при варикоцеле проводится с помощью специального микроскопа.
Операция Мармара
Суть операции заключается в том, что врач делает миниатюрный разрез длиной в 1 см в основании пениса. Чтобы найти необходимую вену, урологу понадобится сделать только один небольшой разрез. При помощи микроскопа врач имеет возможность аккуратно перевязать вены, сохраняя целостность артерий, нервных окончаний, лимфоузлов.
Преимущество этого вида операции варикоцеле
Операция считается достаточно малоинвазивной, через четыре часа пациент уже может отправляться домой. Полное восстановление после операции Мармара наступает через 2 суток, однако требуется воздерживаться от сексуальных контактов в течение недели.
Отзывы о лечении варикоцеле с помощью операции Мармара говорят о том, что у мужчин могут возобновиться репродуктивные функции. Еще одним плюсом является то, что после операции при варикоцеле больные могут навсегда избавиться от боли и дискомфорта.
Какие методы хирургического лечения применяются в настоящее время?
- Операция Иванисевича – один из наиболее распространенных методов лечения. Перевязка ветвей семенной вены из пахового доступа. Эффективность 85-95%. Недостатки – сравнительно невысокая эффективность высокий процент водянки оболочек яичка после операции от 3 до 30% и риск повреждения яичковой артерии.
- Микрохирургическое иссечение и перевязка вен – операции Мармара, Гольдштейна (современные модификации операции Иванисевича) –относятся к эффективных способов хирургического лечения варикоцеле. Позволяет получить более 95% положительных результатов лечения и значительно снизить риск развития водянки яичка и лимфостаза по сравнению с операцией Иванисевича. Недостатки – большая продолжительность операции и риск повреждения артерии яичка.
- Антеградная склеротерапия из микрохирургического доступа. Комбинированный метод лечения. 90-97% положительных результатов, минимальная травматичность лечения из всех хирургических методов и более высокая эффективность по сравнению с эндоваскулярным леченим.
- Операция Паломо-Ерохина – перевязка внутренней семенной вены с контрастированием лимфатических сосудов яичка. Наиболее простая и достаточно эффективная методика, широко применявшаяся в России до 2000 года. Предполагает прокрашивание лимфатических сосудов яичка, для предупреждения их повреждения. При рецидивах варикоцеле позволяет снизить риск водянки яичка. Часто при выполнении этой операции для профилактики рецидива варикоцеле перевязывается внутренняя семенная артерия, что снижает артериальный приток к яичку, и составляет один из недостатков метода. Другой минус состоит во введении красящего вещества иглой непосредственно в ткань яичка. Эффективность 90-95% при перевязке яичковой артерии и 80-85 % без перевязки артерии.
- Лапароскопическое лечение варикоцеле – наложение клипс на внутреннюю семенную вену при лапароскопии. Современная модификация операции Паломо. Результаты лечения аналогичны. Эффективность 85-95%. Гидроцеле 4-16%. Это наиболее рискованная процедура из-за риска повреждений органов брюшной полости. Кроме того более сложный и длительный наркоз, более продолжительное хирургическое вмешательство (вместе с наркозом 30-60 минут в процедуру) у опытных специалистов. Все это снижает ценность метода.
- Эндоваскулярное склерозирование – ангиографическое введение склерозирующих веществ во внутренюю семенную вену без открытой операции – внутрисосудистая манипуляция вызыающая слипание стенок вены (эндоваскулярная окклюзия, склеропластика, эндосклерозирование и др.). Метод выполняется у подростков и взрослых под местной анестезией и позволяет получить около 80% положительных результатов лечения. Склерозирующие вещества доставляются во внутреннюю яичковую вену по катетеру, который помещают в венозную систему чрезкожно (перкутанно) путем пункции (прокола) кожи и правой бедренной вены. Далее катетер под контролем рентгеноскопии проводят в нижнюю полую и левую почечную вены.
Неудачи эндоваскулярных вмешательств встречаются в 15-20% наблюдений и связаны в первую очередь с анатомическими препятствиями при продвижении катетера во внутреннюю семенную вену вызванными индивидуальными особенностями венозных сосудов. Применение окклюзирующих эмболов приводит к появлению риска их миграции в легочные артерии, хотя ввиду малого размера, они не создают серьезных проблем. - Шунтирующие операции – предполагают создание шунта – обходного пути оттока крови от яичка, минуя левую почечную вену. Семенную вену вшивают в бедренную, подвздошную или гипогастральную вену. Эти операции сложны и не всегда эффективны из-за риска тромбоза шунта, возникающего вследствие низкого градиента давления между сшиваемыми венами и слабого кровотока.
Что такое эмболизация варикоцеле
Эмболизация варикоцеле – это эндоваскулярная операция, малоинвазивное вмешательство, которое выполняется через сосуды. Провести такую процедуру могут только специализированные сосудистые хирурги. В отличие от хирургических способов лечения варикоцеле, эмболизация выполняется под местной анестезией.
Эмболизация варикоцеле без учета стоимости эмболизируещего материала – 65 000 – 120 000 руб.
Эмболизация варикоцеле югулярным доступом без учета стоимости эмболизируещего материала – 75 000 – 135 000 руб.
30-40 минут
(продолжительность процедуры)
1-2 дня в стационаре
Показания
- варикоцеле любой степени тяжести
- нарушение фертильности (нарушение сперматогенеза)
- субъективные жалобы на боли (дискомфорт) в области яичка
- уменьшение размеров яичка
Противопоказания
- воспалительные или инфекционные заболевания – острые или хронические в период обострения
- индивидуальные анатомические особенности
- непереносимость рентгенконтрастных препаратов
- коагулопатия
- выраженное снижение азотовыделительной функции почек (уровень креатинина выше 300 мкмоль/л)
Всегда ли нужно лечить и как?
Лечение варикозного расширения вен семенного канатика – только оперативное. Других эффективных методов нет. Всегда ли оно показано? Если у мужчины нет проблем со сперматогенезом и его никак не беспокоят неприятные проявления заболевания, то можно ограничиться наблюдением у врача-уролога.
Показания к хирургическому лечению:
- выявленные патологии сперматогенеза,
- уменьшение объемов яичка на стороне поражения,
- выраженные болевые ощущения.
Назначению операции обязательно предшествует обследование мужчины. Оно включает:
- прием уролога с осмотром пациента и изучением анамнеза,
- УЗ-исследование органов мошонки,
- спермограмму.
Существует несколько способов хирургического вмешательства для устранения варикоцеле: методы Яковенко, Иванисевича, лапароскопическая варикоцелэктомия и операция по Мармару. Последняя признана золотым стандартом оперативной урологии.
Микрохирургическая субингвинальная варикоцелэктомия по Мармару
Операция названа по имени врача, предложившего этот метод лечения варикоцеле. Она представляет собой малоинвазивное вмешательство с минимальным риском травм и осложнений. Щадящий характер и небольшой объем вмешательства – главные преимущества метода.
Как проходит операция по Мармару?
Подготовка к варикоцелэктомии аналогична подготовке к другим хирургическим вмешательствам. Подробные инструкции и направление на необходимые анализы пациент получает от уролога.
Что происходит непосредственно в операционной? С помощью микрохирургических инструментов врач делает маленький, не более 3 сантиметров, разрез в районе пахового кольца. Разрез делается под наружным отверстием пахового канала, рядом с корнем полового члена. Во время манипуляции врач использует специальные микрохирургические очки. Благодаря этому специалист видит в деталях все элементы семенного канатика. Визуальный контроль позволяет устранить расширенные вены, не задев яичковую артерию, нервы, лимфатические сосуды, семявыносящий проток.
Операция не требует госпитализации, проводится под местным обезболиванием или внутривенным легким наркозом.
После операции
Уже через несколько часов после вмешательства мужчина может покинуть клинику. Восстановление после микрохирургического вмешательства занимает от 3 до 5 дней. То есть, через считанные дни мужчина возвращается к обычному образу жизни.
Риск осложнений вроде водянки яичка и пр. после операции по Мармару близок к нулю. Особенно когда вмешательство проведено высококвалифицированным хирургом-урологом.
Плюсы и минусы субингвинальной варикоцелэктомииПо сравнению с другими методами хирургического лечения варикоцеле субингвинальная варикоцелэктомия обладает следующими преимуществами:
- малый объем вмешательства,
- нет необходимости в госпитализации,
- низкий риск рецидива,
- низкая вероятность осложнений,
- практически незаметный разрез.
Минусов у операции меньше, чем у других методов, но они все-таки есть. Во-первых, при тяжелой степени варикоцеле даже такая передовая операция может оказаться неэффективной. Во-вторых, сперматогенез после успешной операции восстанавливается не сразу.
Лечение бесплодия – варикоцелэктомия или ЭКО?
В некоторых случаях наши специалисты рекомендуют пациентам с бесплодием в результате варикоцеле не операцию Мармара, а сразу ЭКО. Вопрос для каждой пары решается в индивидуальном порядке.
В целом ЭКО перед (или вместо) варикоцелэктомии показано, если:
- по оценке уролога и репродуктолога шансы на восстановление мужской фертильности невелики;
- супруги не могут ждать, пока восстановится репродуктивная функция мужчины (например, в силу возраста женщины);
- варикоцеле – лишь одна из причин бесплодия в паре.







