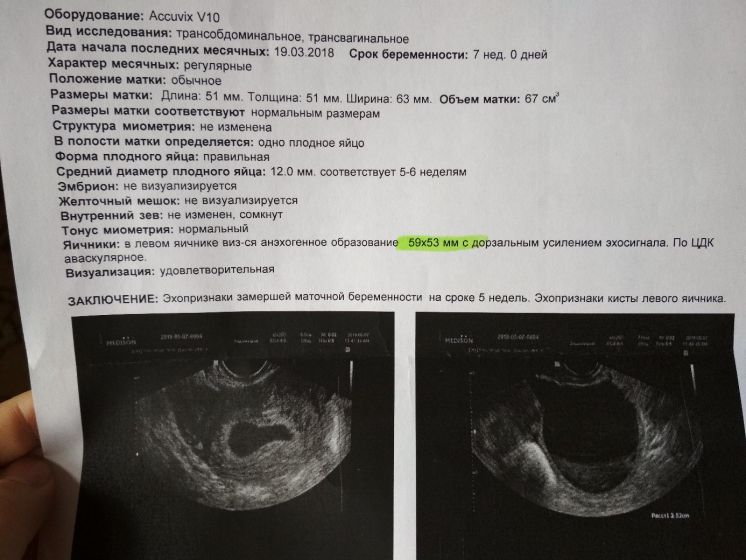
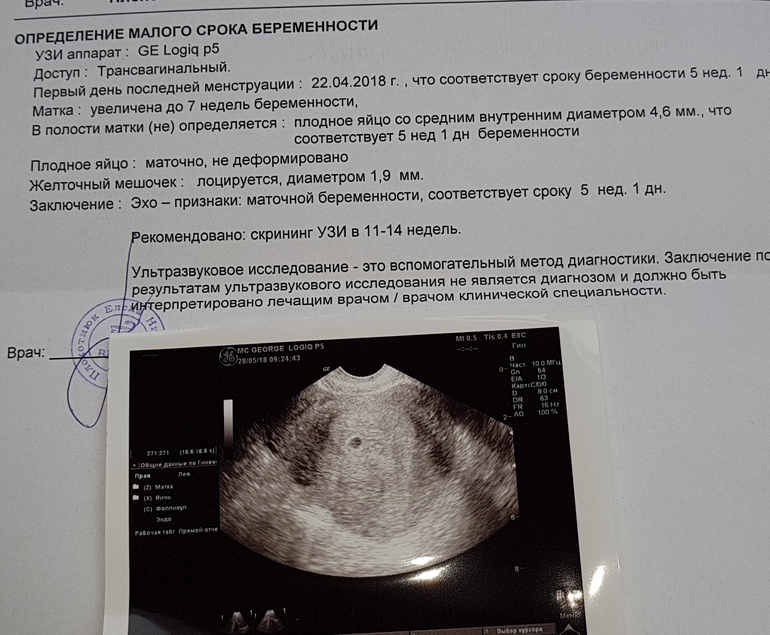
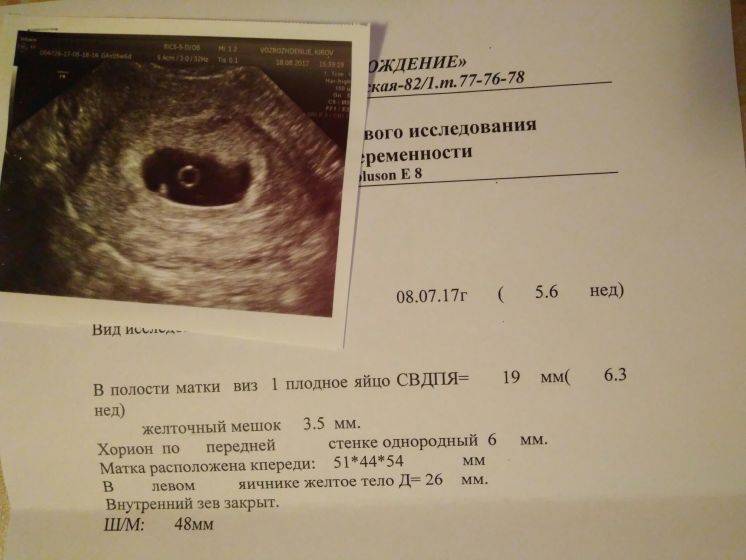
УЗИ сердца
Некоторые ошибочно полагают, что проблемы с главным органом кровеносной системы присущи людям пожилого или среднего возраста. Это опасное заблуждение может дорого стоить и самому малышу, и его родителям. УЗИ сердца, или эхокардиография — это один из самых верных методов при диагностике сердечно-сосудистой патологии. При проведении данного исследования специалист может подтвердить или опровергнуть наличие врожденного порока сердца в самом раннем возрасте, когда организм ребенка находится в стадии активного роста и развития, что дает возможность выиграть драгоценное время и сразу обратиться за помощью к кардиологу.

pixabay.com  / 
Как подготовиться к обследованию?
На результаты УЗИ на раннем сроке может повлиять недостаточное количество жидкости, через которую ультразвуковые волны проходят лучше. Именно поэтому перед походом к врачу будущей маме рекомендуется выпить около полулитра воды, тем самым наполнив свой мочевой пузырь.
На более поздних сроках беременности в полости матки будет достаточно амниотической жидкости, которая и будет служить идеальной средой для проведения УЗ-волн.

Пока эмбрион совсем крошечный, исказить реальную картину происходящего может любой фактор. Так, переполненный каловыми массами кишечник, кишечник, петли которого раздулись от газов, может сдавливать органы малого таза женщины.
Из рациона лучше исключить горох, белокачанную капусту, сдобную выпечку, ржаной хлеб, сладости, газированные напитки. В день обследования кишечник следует опорожнить, а за 2-3 часа до УЗИ принять препарат, который «схлопывает» пузырьки кишечных газов, не допуская вздутия. К таким средствам, разрешенным для беременных, можно отнести «» или «Симетикон».


С собой на первое УЗИ нужно взять обменную карту, если она уже заведена, паспорт, полис обязательного медицинского страхования, чистую пеленку, которую можно будет постелить на кушетку или гинекологическое кресло, а также сменную обувь. Голодать, идти на УЗИ натощак необходимости нет.
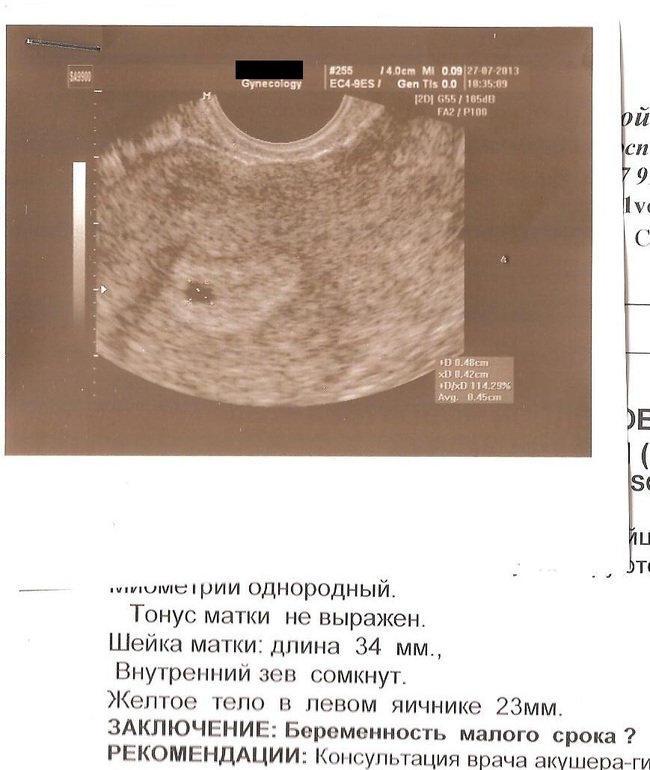
Как развивается плодное яйцо в норме?
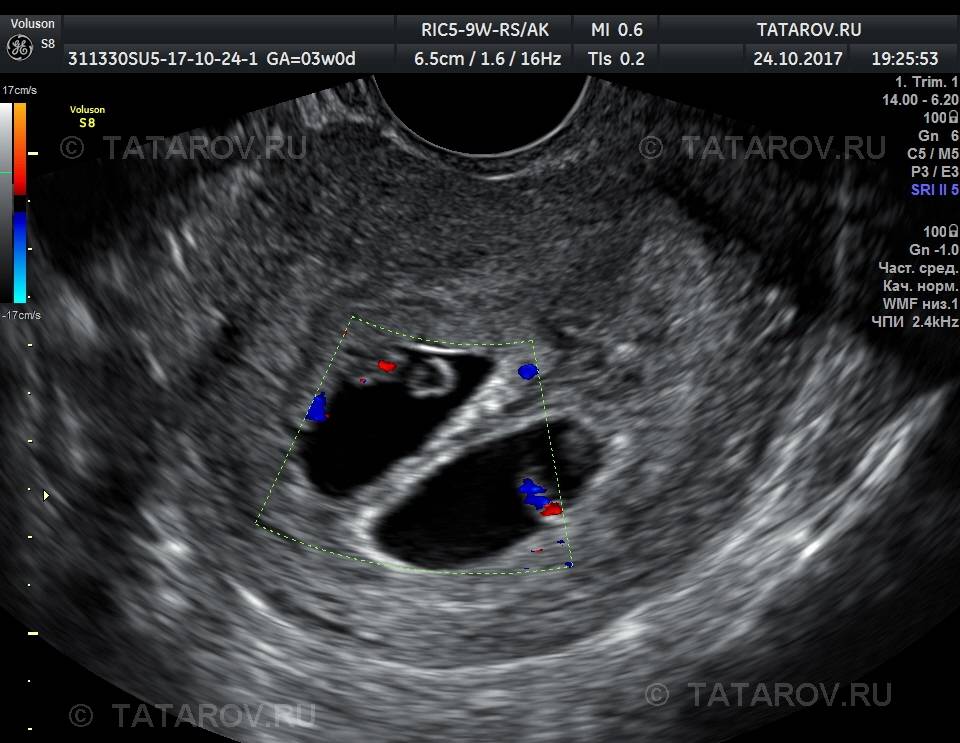
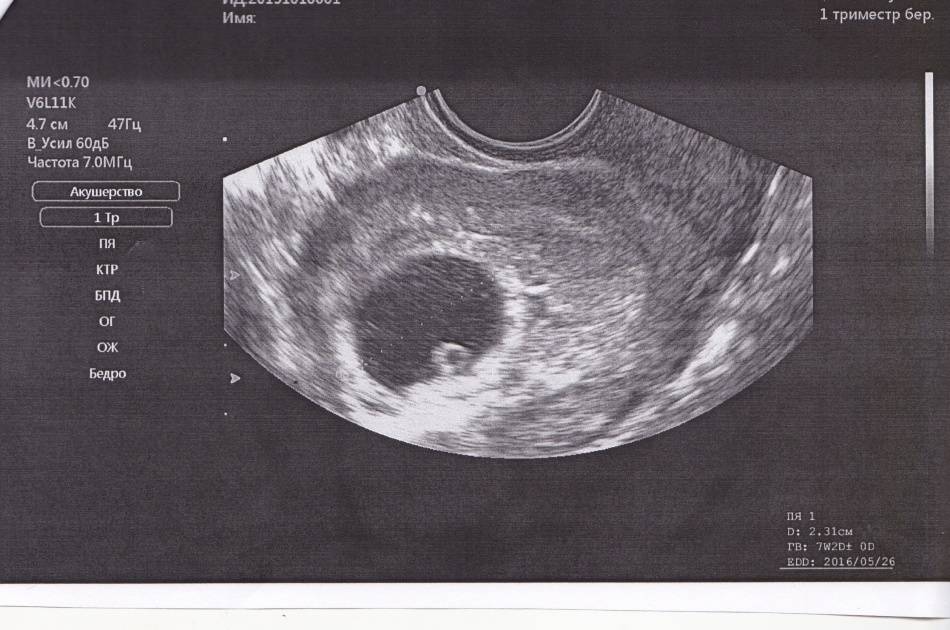
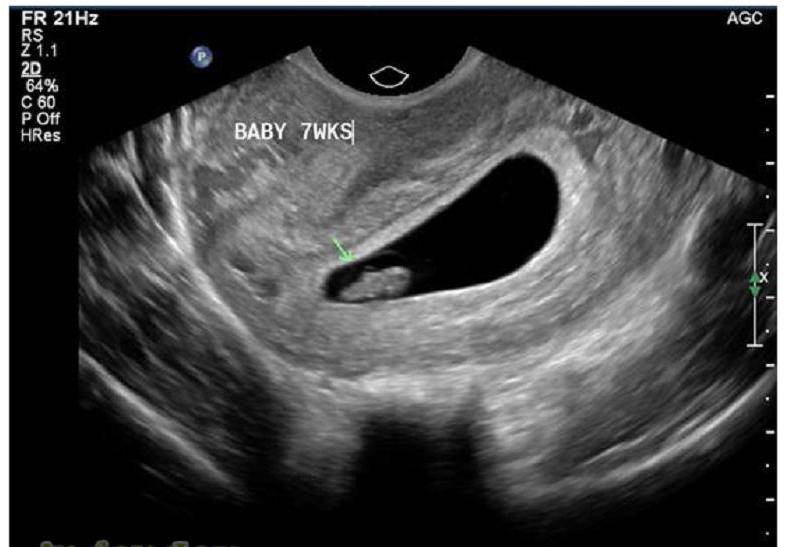
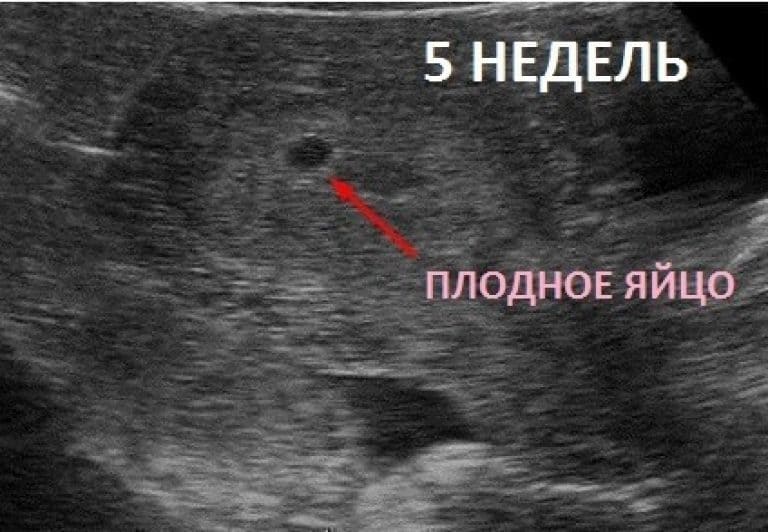
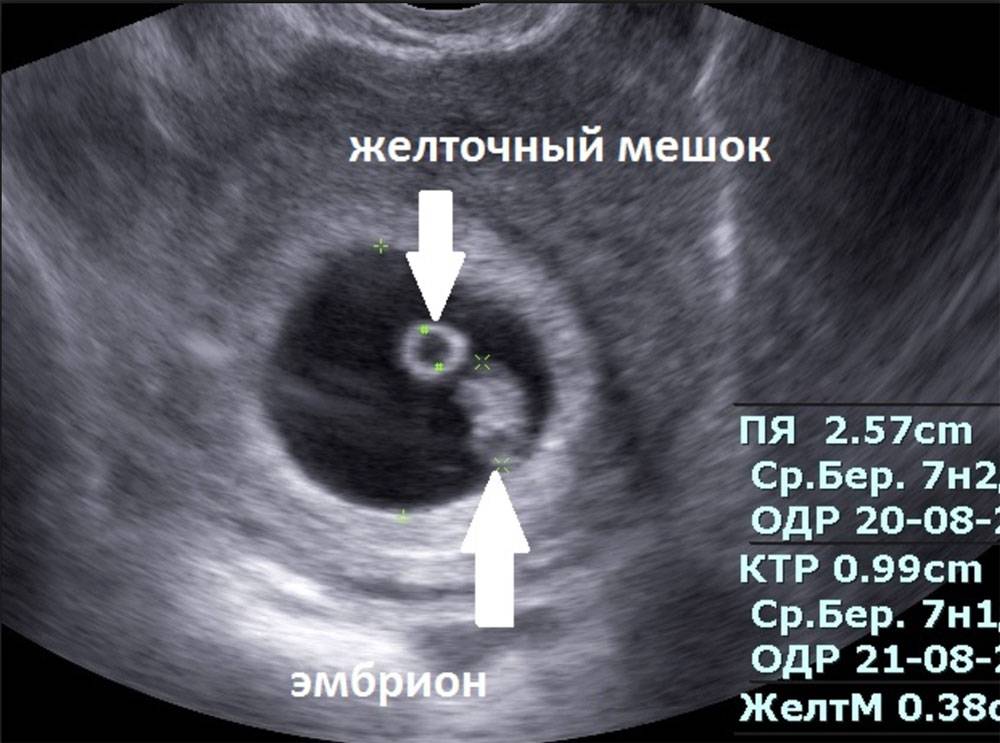
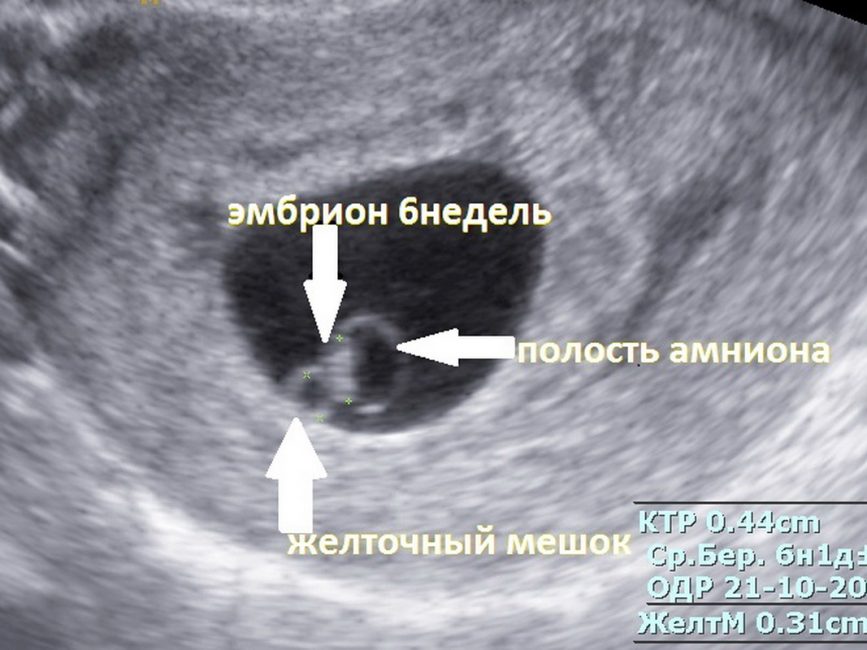
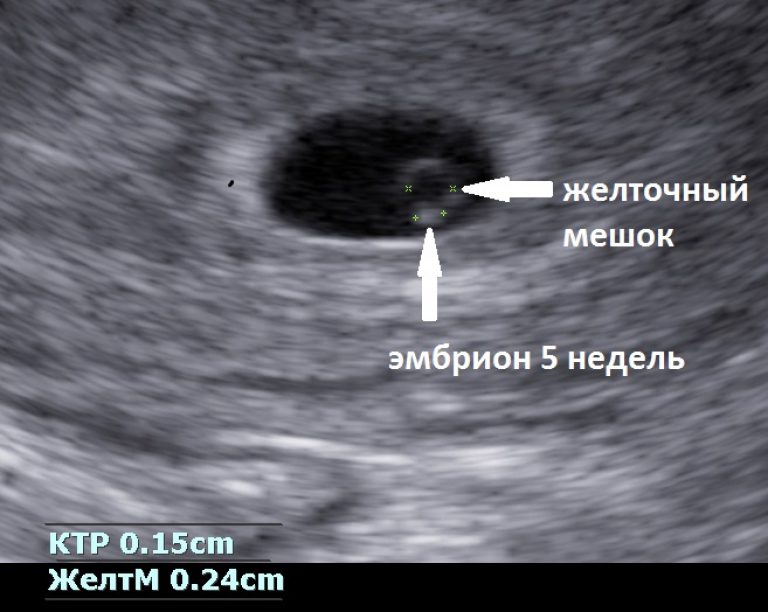
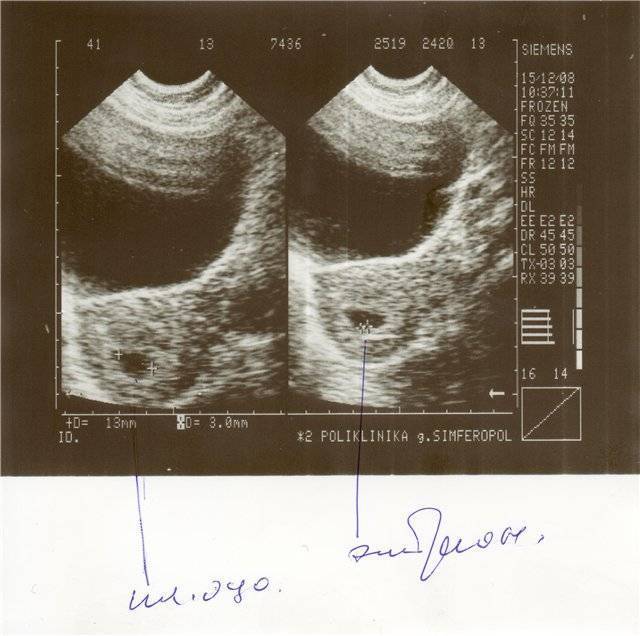
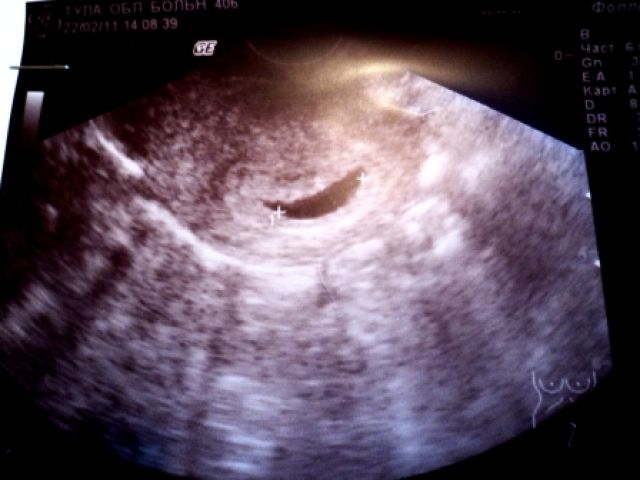
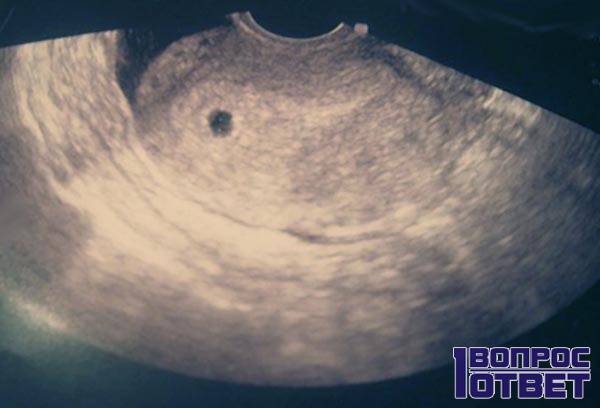
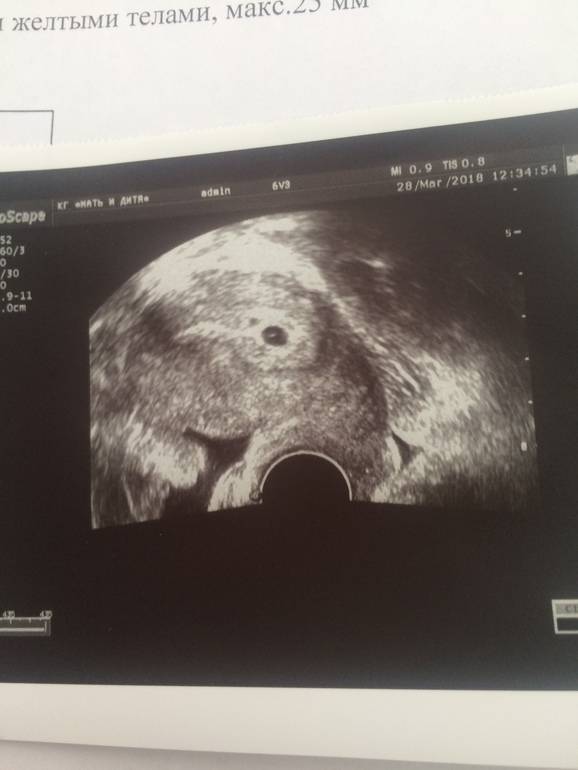
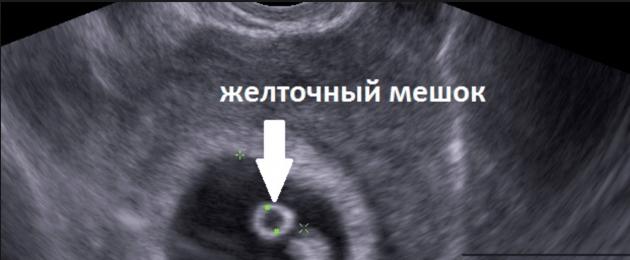
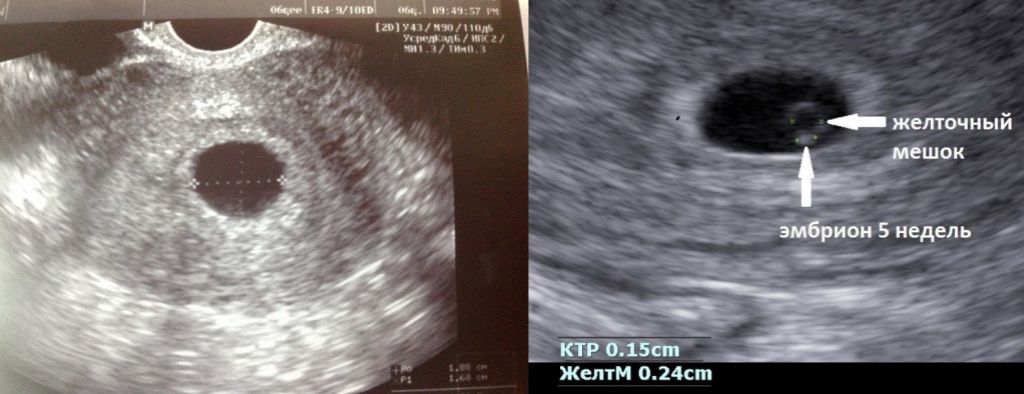
В срок от третьей до восьмой неделе беременности плодное яйцо выглядит как овал или окружность. При пяти или шести неделях беременности в его полости виден пузырёк, образованный желточным мешком, который обеспечивает плодное яйцо питанием. Оно имеет размеры от полутора до двух с половиной сантиметров. Здесь же виден зародыш, который расположен рядом с плодным яйцом и смотрится как полоска длиной около пяти сантиметров. В этом сроке можно во время ультразвукового исследования зафиксировать сердцебиение крохи. Сердечко сокращается с частотой 140 – 225 ударов в минуту. Если плодное яйцо 1 сантиметр, то оно плохо развивается. Проходит процесс дифферинциации клеток, они определяют, какая за какой орган будет отвечать в последующем. У плода в этот период начинает формироваться нервная трубка. К седьмой неделе зародыш открепляется от поверхности плодного яйца и формой напоминает букву С. В плодном яйце уже видна сформировавшаяся пуповина. В этот срок специалист может разглядеть головку, туловище и зачатки конечностей.
Диагностика беременности
В современной медицине есть два основных метода для диагностики беременности на ранних этапах. После первых дней задержки менструации, анализ на уровень ХГЧ (хорионический гонадотропин человека) помогает установить наличие или отсутствие беременности.
ХГЧ — это гормон, начинающий вырабатываться сразу после имплантации плодного яйца стенке матки. Для диагностики можно использовать как простой тест на беременность, так и лабораторный анализ. Последний метод помогает не просто получить результат о наличии или отсутствии беременности, но и установить точный срок.
 Также весьма распространенный способ диагностики — это ультразвуковое исследование. УЗИ помогает собрать необходимую информацию о нюансах протекания беременности: развитии эмбриона, сроке, возможных патологиях и отклонениях и т.д. Также мониторинг дает представление о размерах плодного яйца. Многочисленные исследования позволили установить то, какой диаметр характерен для каждого триместра беременности.
Также весьма распространенный способ диагностики — это ультразвуковое исследование. УЗИ помогает собрать необходимую информацию о нюансах протекания беременности: развитии эмбриона, сроке, возможных патологиях и отклонениях и т.д. Также мониторинг дает представление о размерах плодного яйца. Многочисленные исследования позволили установить то, какой диаметр характерен для каждого триместра беременности.
Однако часто на первых неделях встречаются ошибки при установлении срока и величины плодного яйца. Например, если плодное яйцо 3 мм, срок установить очень сложно.
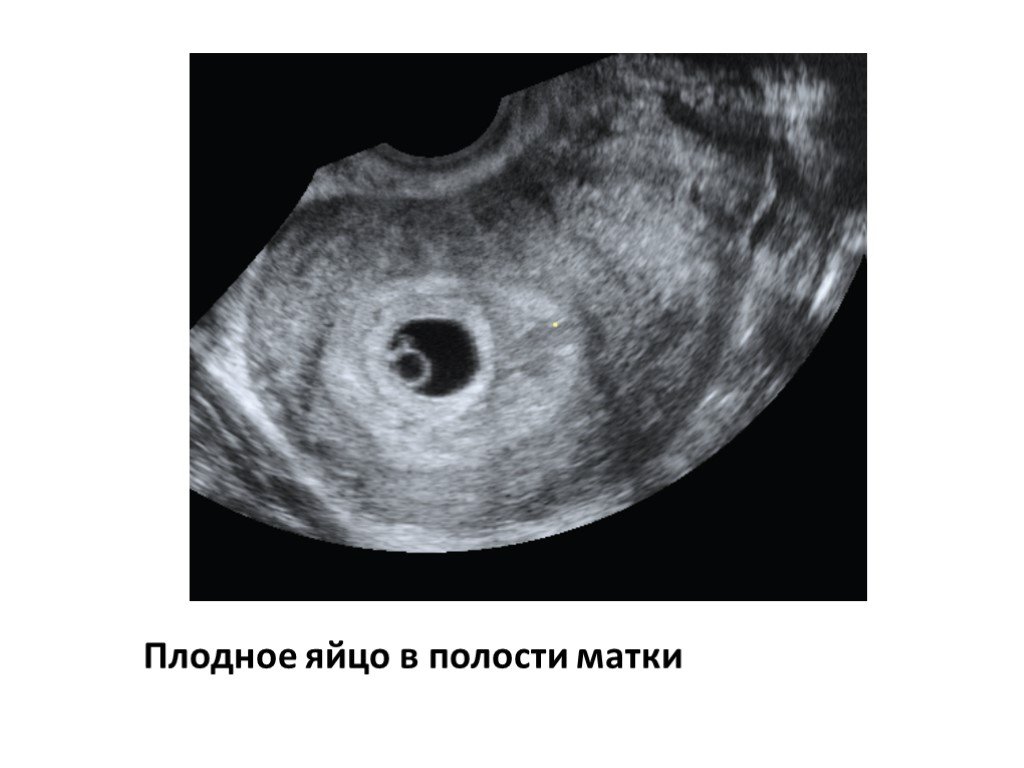
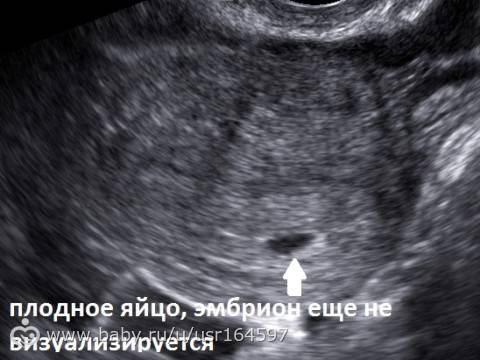
Увидеть плодное яйцо на мониторе УЗИ-аппарата можно не раньше, чем спустя неделю после задержки. В этот период оно занимает уже ¼ всего пространства матки и хорошо визуализируется. Что касается эмбриона, то на таком раннем сроке его еще не видно.
Из-за неточности определения размеров на ультразвуковом исследовании, многие специалисты советуют проводить тест на ХГЧ. Стоит учесть, что по окончанию первого триместра колебания в росте гормона меняются, а исследование становится менее информативным.
С каждой последующей неделей, плод становится все более крупным. Таким образом, УЗИ-мониторинг приобретает большую эффективность и позволяет следить за процессом более детально. Уже через 20 дней плодное яйцо занимает 1/3 полости матки. На 10-й неделе у плода можно рассмотреть руки, ноги, головку и туловище.
Что смотрят на 3 скрининге
Комплекс обследований включает общие анализы крови и мочи, а также:
• биохимический анализ крови;
• коагулограмму;
• анализ крови на опасные для плода заболевания матери — ВИЧ, сифилис и гепатит;
• определение в крови антител к токсоплазме и вирусу краснухи;
• анализ выделений половых органов на гонококк и грибки кандида.
Столь значительный спектр лабораторных анализов позволяет уточнить отсутствие заболеваний у матери, которые могут привести к осложнениям в родах или стать причиной инфицирования младенца. Общий анализ крови служит маркером отсутствия системных воспалений и показателем нормального уровня гемоглобина, который важен для обеспечения крохи кислородом и предупреждения гипоксии плода.
По анализу мочи уточняют наличие в ней белка, что служит главным симптомом развития грозного осложнения беременности — преэклампсии. На биохимическом анализе определяют целый спектр важных значений крови, которые свидетельствуют о правильной работе внутренних органов женщины.
Анализ на антитела к вирусным заболеваниям выполняют, чтобы исключить риск тяжелых патологий плода, которые могут развиваться, если беременная женщина заразится краснухой или токсоплазмозом. А повторное обследование на ВИЧ, гепатит и сифилис — необходимая «подстраховка» для здоровья будущего крохи, так как при выявлении этих заболеваний у матери потребуется специальный протокол ведения родов.
Коагулограмму выполняют для контроля параметров крови женщины. В ходе исследования уточняют, насколько быстро кровь сворачивается, и соответствуют ли эти показатели норме. Нормы третьего скрининга позволяют исключить кровотечение в родах.
pixabay.com  / jarmoluk
Расшифровка и нормы
На первом УЗИ смотрят следующие параметры плода:
- СВД — средний внутренний диаметр плодного яйца;
- КТР — копчико-теменной размер;
- ТВП — толщину воротникового пространства;
- длину костей носа.
Небольшие расхождения результатов УЗИ с установленными нормами далеко не всегда говорят о развитии патологии у ребенка.
СВД
Согласно протоколу исследования в первом триместре беременности, именно по размеру среднего внутреннего диаметра плодного яйца определяют состояние ребёнка и срок гестации. Это связано с тем, что до 9–10 недели вынашивания эмбрион слишком мал для того, чтобы можно было измерить другие показатели.
СВД увеличивается прямопро порционально сроку беременности ежедневно, поэтому этот показатель считается очень точным для установления предполагаемой даты родов.
Расшифровывать нормы СВД нужно следующим образом:
| СВД (в милимметрах) | Срок гестации (количество недель + дни) |
| 6 | 5 + 3 |
| 7 | 5 + 3 |
| 8 | 5 + 4 |
| 9 | 5 + 5 |
| 10 | 5 + 6 |
| 11 | 6 |
| 12 | 6 + 1 |
| 13 | 6 + 2 |
| 14 | 6 + 3 |
| 15 | 6 + 4 |
| 16 | 6 + 5 |
| 17 | 6 + 5 |
| 18 | 6 + 6 |
| 19 | 7 |
| 20 | 7 + 1 |
| 21 | 7 + 2 |
| 22 | 7 + 3 |
| 23 | 7 + 4 |
| 24 | 7 + 5 |
| 25 | 7 + 5 |
| 26 | 7 + 6 |
| 27 | 8 |
| 28 | 8 + 1 |
| 29 | 8 + 2 |
| 30 | 8 + 3 |
| 31 | 8 + 3 |
| 32 | 8 + 4 |
| 33 | 8 + 5 |
| 34 | 8 + 6 |
| 35 | 9 |
| 36 | 9 + 1 |
| 37 | 9 + 1 |
| 38 | 9 + 2 |
| 39 | 9 + 3 |
| 40 | 9 + 4 |
| 41 | 9 + 4 |
| 42 | 9 + 5 |
| 43 | 9 + 6 |
| 44 | 9 + 7 |
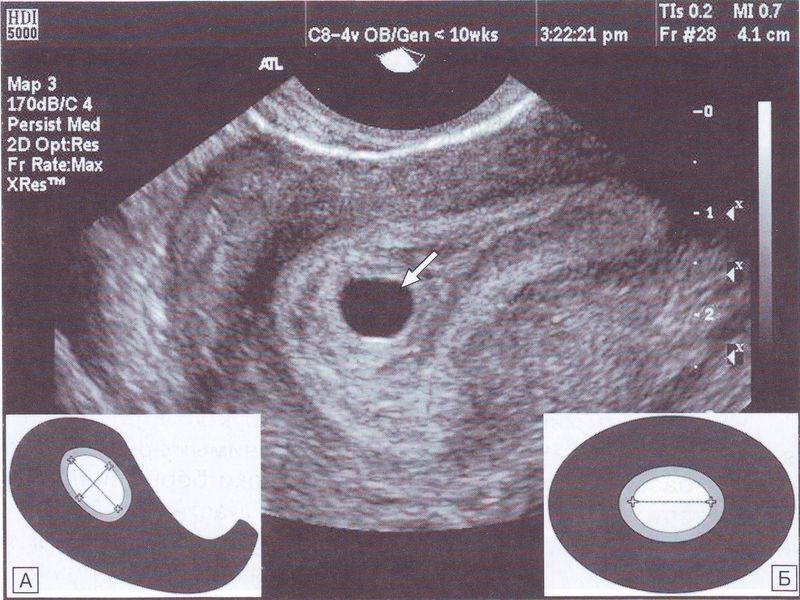
КТР
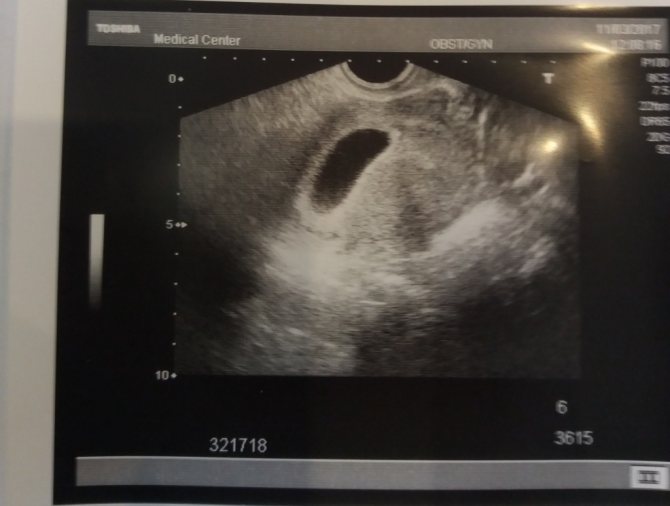
КТР определяется сонологом на основании измерения расстояния от верха головы темени до копчика. При помощи этого показателя в конце первого триместра устанавливают точный срок беременности и предполагаемую дату родов.
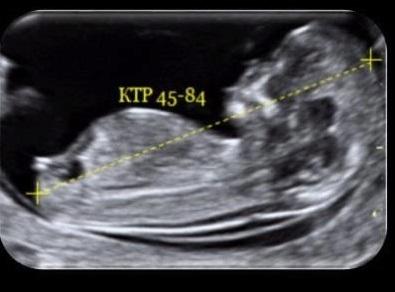
Измерение КТР на УЗИ
Нормы копчико-теменного размера (усредненные референтные значения):
| Срок гестации (акушерские недели) | Норма КТР |
| 7 | 10 |
| 8 | 15 |
| 9 | 22 |
| 10 | 31 |
| 11 | 42 |
| 12 | 51 |
| 13 | 63 |
| 14 | 76 |
Заниженные показатели КТР могут быть связаны с:
- поздней овуляцией (имплантанция состоялась несколько позже, нежели предполагает беременная);
- с инфекциями (в том числе внутриутробными);
- с патологиями в развитии плода.
Завышенные показатели КТР могут указывать на:
- формирование крупного плода;
- неточность определения овуляции (срока беременности).
ТВП
Воротниковая зона — это область с лимфатической жидкостью между кожными покровами плода и тканями задней части шеи. Некоторые патологии, вызываемые генетическими нарушениями, способствуют отечности ребенка, но определить её на ранних сроках беременности можно лишь в этой части тела.
Таблица норм толщины воротникового пространства
| Срок беременности (акушерские недели) | ТВП (мм) |
| 10–11 | 1,5 (возможно до 2,2) |
| 11–12 | 1,6 (возможно до 2,4) |
| 12–13 | 1,7 (возможно до 2,5) |
| 13–14 | 1,8 (возможно до 2,7) |
Согласно данным Международной организации здоровья, у детей с генетическими заболеваниями показатели ТВП составляли 3 мм лишь у единиц. Только значительное превышение нормы (от 3 до 8 мм) может указывать на серьезную патологию.
Длина костей носа
Наличие и размеры носовой косточки являются главными маркерами в определении хромосомных патологий. Ориентироваться на этот показатель можно уже с 11-й недели беременности. Если носовая косточка не просматривается, это может говорить о наличии синдрома Дауна. В случае когда её длина меньше нормы, это указывает на синдром Патау.
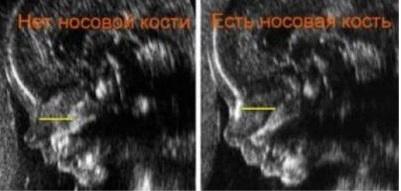
Размеры длины костей носа в зависимости от срока гестации:
| Срок беременности (акушерские недели) | Норма (мм) |
| 10–11 | Измерение не всегда возможно, но кость должна просматриваться |
| 12–13 | 3,1 |
| 14–15 | 3,8 |
Во сколько недель делают первое УЗИ при беременности
Плановые исследования плода обязательны. Их делают в средине или конце каждого триместра. Сроки проведения первого УЗ-скрининга зависят от самочувствия будущей матери вначале гестации.
В 1 триместре по графику УЗ-скрининг назначают в конце третьего акушерского месяца (1 мес. равен 28 дням). То есть, плановое первое УЗИ при беременности делают в 12 или 13 гестационных недель. Гинеколог дату вычисляет по месячным от начала последней менструации. По факту же оплодотворение происходит на 14―16 суток позже (со дня овуляции). Поэтому разница между сроком гестации и истинной длительностью беременности составляет две недели.
На сроке до 2.5 месяцев делают внеплановое первое УЗИ при беременности. Это промежуток с 25 дня от начала месячных до 12 недели гестации.
На ранних сроках незапланированное УЗИ делают в случае:
- осложнений гестации (скачки давления, другое ухудшение самочувствия);
- признаков срыва беременности (боль, кровотечение);
- симптомов замирания плода (тошнота, температура);
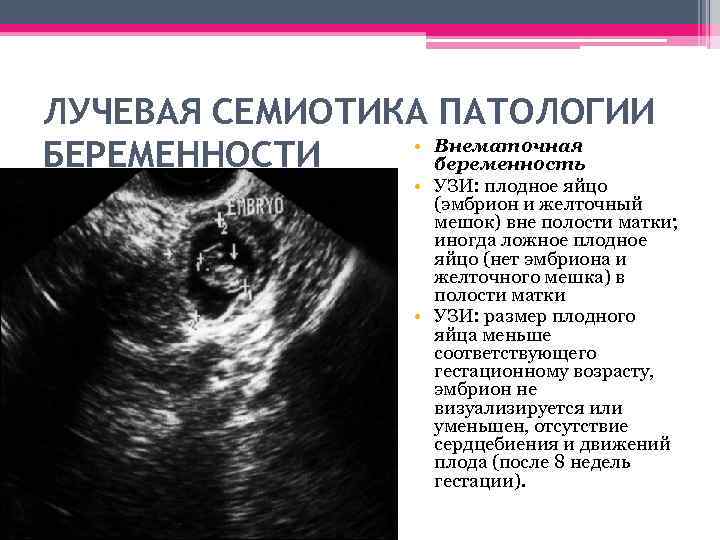
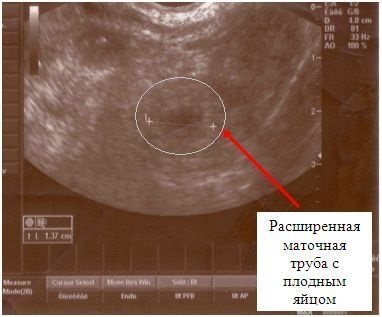
- внематочной беременности (болит с одной стороны, не действуют болеутоляющие);
- женщина входит в группу риска (вероятность врожденного порока, выкидыша, другое);
- выявления инфекции, мочеполовой болезни или онкологии.
УЗИ при подозрении внематочной беременности можно делать через 1.5―2 недели после овуляции. Оплодотворенное яйцо увеличивается быстро. Если оно осталось внутри фаллопиевой трубы, спустя несколько суток боли яйцевод разрывается. При несвоевременной медицинской помощи женщина умрет от кровопотери.
Смотрите мастер-класс по первому скринингу:
Что может показать УЗИ четвертой недели
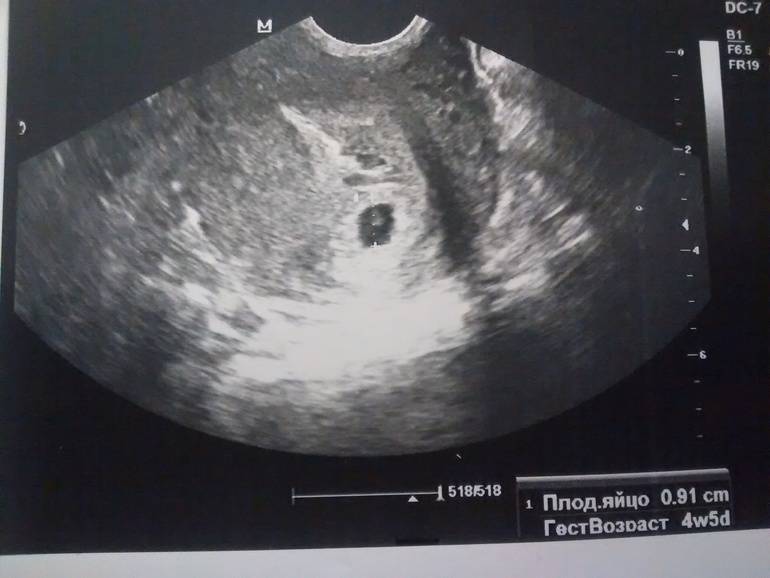
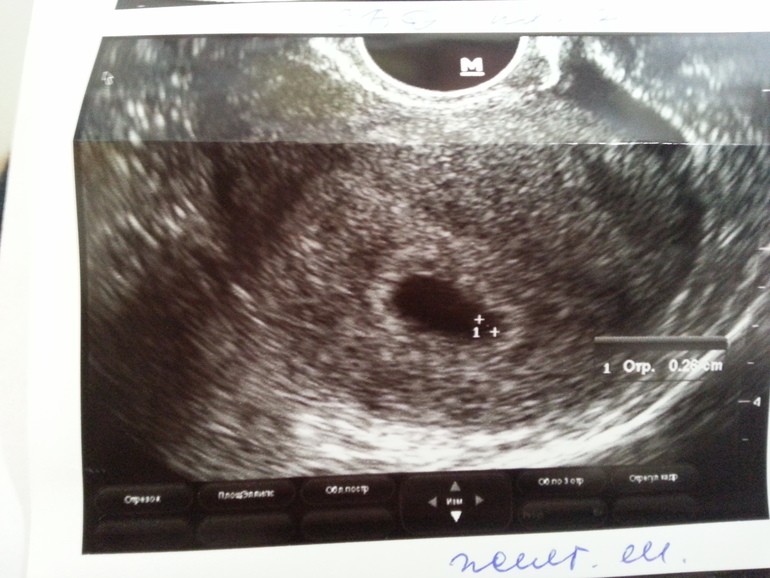
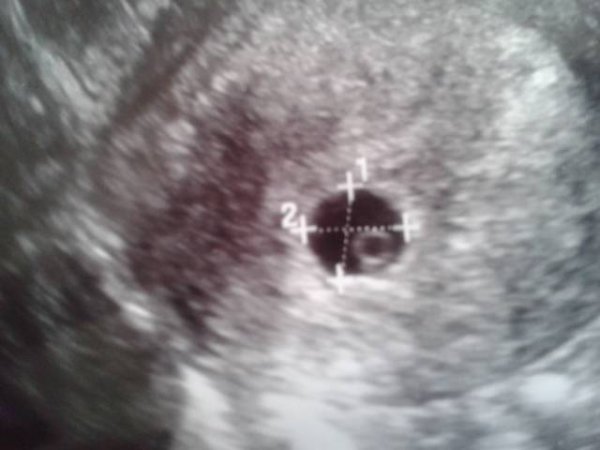
- Наличие беременности. На этом сроке плодный мешок хорошо визуализируется в полости матки. При задержке 1 или 2 дня, размер плодного яйца —1-3 мм.
- Точное определение срока беременности. В ранний период можно определить точный срок беременности ( плюс — минус 2 – 3 дня) при измерении у эмбриона копчико-теменного размера. Но сделать это можно только в 6 недель. В 4 недели узнать срок беременности врач может, измерив размеры плодного мешка.
- Локализация плодного яйца. Если яйцо в матке — беременность нормальная. Вне матки, например, в трубах, внематочная беременность. При этом наличие плодного мешка в матке не исключает и внематочную беременность. У каждой 10 000-й пациентки встречается одновременно нормальная беременность и внематочная.
- Количество плодов. УЗИ выявляет многоплодие в начале 5-й недели. Многоплодная беременность дает осложнения в 10 раз чаще, одноплодная. Поэтому нужно проводить УЗИ чаще.
- Жизнеспособность эмбриона. Отсчитав 3 недели и 4 дня от момента зачатия, уже можно увидеть сердцебиение. А вот двигаться эмбрион начинает в 5-6 недель.
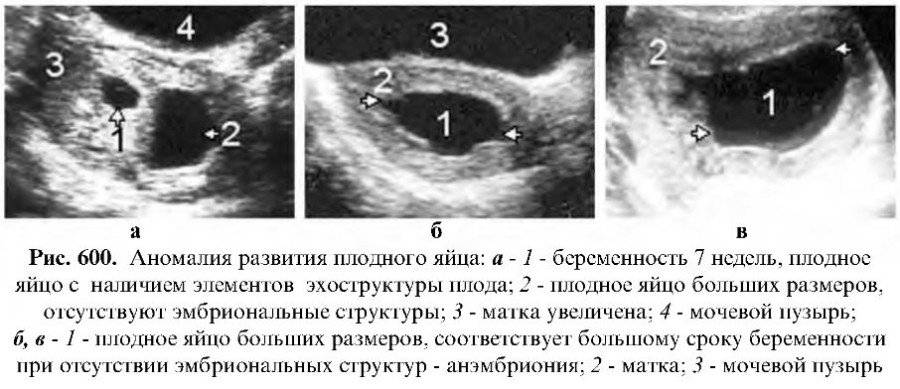
- Патологии раннего срока. Например, можно увидеть пузырный занос.
- Ложная беременность. Так называют образования в малом тазу, напоминающее беременность. За беременность можно принять кисты яичников, опухоли и крупные фибромиомы матки. Эти образования гормонально активны, поэтому могут давать положительные результаты при анализах на ХГЧ. Такие образования могут развиться параллельно с беременностью, мешая развитию плода уже на раннем сроке.
- Угроза выкидыша. При наличии выделений, мазни, нужно немедленно оценить, сердцебиение эмбриона. УЗИ покажет и отслойку плаценты. Своевременная консультация гинеколога поможет сохранить беременность.
- Расположение хориона. Из него развивается плацента.
Обязательное первое УЗИ
Безусловно, никто не имеет права запретить будущей маме пройти УЗИ внепланово, заранее либо отказаться от него вовсе. Направление для осуществления процедуры в 12 недель носит лишь рекомендательный характер. Однако специалисты все же советуют прибегнуть к ультразвуку на 11-14 недели при условии отсутствия каких-либо патологий. Так как на данном этапе развития беременности возможно установление точного гестационного возраста эмбриона, диагностирование возможных аномалий и патологий. Например, во время проведения первой ультразвуковой диагностики существует возможность определения толщины воротникового пространства, являющегося маркером распространенной хромосомной патологии – синдрома Дауна.
Вместе с тем, дать однозначный ответ относительно прохождения обязательного первого УЗИ при беременности, фактически не возможно. Так как каждая беременность индивидуальна и протекает по-своему. Выписать направление на конкретную, рекомендованную дату может лишь врач сопровождающий беременность. При этом специалистом учитывается состояние пациентки, целесообразность прохождения ультразвукового исследования на той или иной стадии, показание к ее прохождению внепланово.
Не редко, среди мамочек ведутся разговоры относительно вреда УЗИ при беременности, особенно если речь идет о ранних стадиях. Специалисты разъясняют, что подобная информация и предположение относительно наступления негативных последствий для здоровья после ультразвука, абсолютно беспочвенны.
Однако установить вероятность внематочной беременности вполне реально. Кроме этого, ультразвук позволит выявить мнимую беременность, которую диагностируют сами пациентки при наличии задержки менструального цикла, часто возникающей на фоне сбоя гормонального цикла. Спустя еще 4 недели врач сможет точно определить срок беременности и предполагаемую дату родов. И самое главное, диагностировать возможные патологии плода, что позволит избежать негативных последствий при дальнейшем протекании беременности и родах. Поэтому, игнорировать подобную процедуру не следует, особенно на ранних сроках.
Что видно на УЗИ
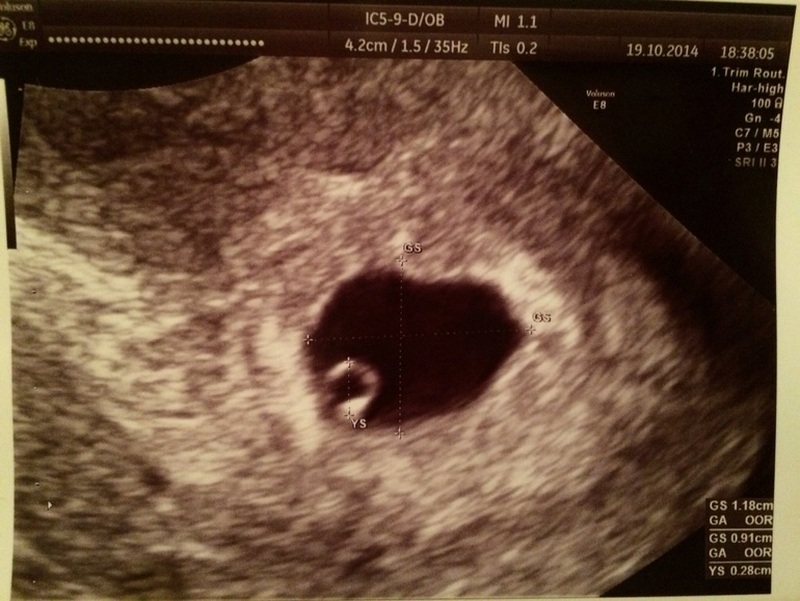
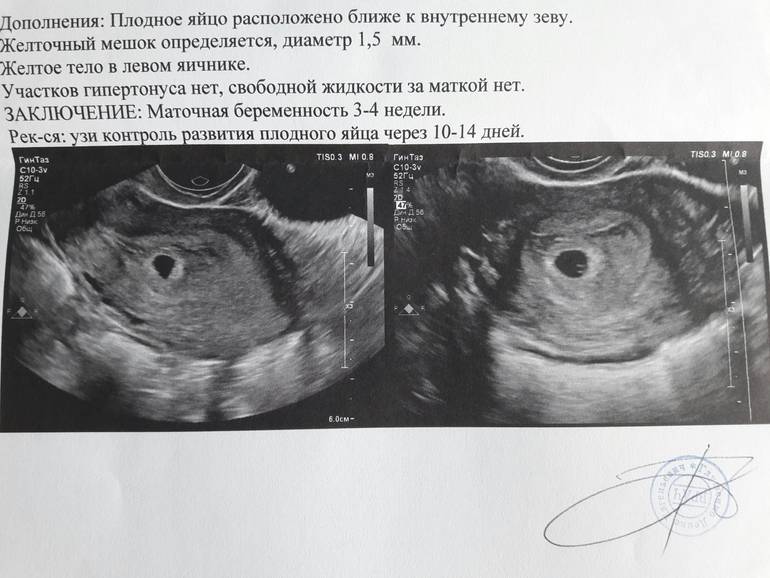
На 4 недели беременности на мониторе покажется крошечное плодное яйцо (бластоциста) в виде мелкого анэхогенного округлого образования до 5 мм в полости матки.
Детальный осмотр позволяет увидеть желточный мешок в виде кольцевидного гиперэхогенного образования до 3 мм в диаметре. Именно он в процессе развития будет поставщиком питательных веществ растущему плоду. В матке врач наблюдает диффузную дилатацию кровеносных сосудов. Это физиологическая реакция на прогрессирующий рост потребностей эмбриона в питательных веществах и кислороде.
В яичнике просматривается функционирующее жёлтое тело, продуцирующее гормон беременности – прогестерон. При дуплексном картировании видно снижение индекса резистентности в артериальных сосудах жёлтого тела. Наблюдается увеличение размеров матки и интенсивности эхоструктуры.
Развитие и строение
Рост плодного яйца начинается с момента зачатия. Оплодотворенная яйцеклетка начинает движение по маточной трубе, во время которого происходит дробление клеток. Проделывая путь до матки, оплодотворенному дробящемуся яйцу необходимы питательные вещества и кислород, поэтому спустя неделю сверху начинает образовываться хорион, который впоследствии трансформируется в плаценту.
Поверхность хориона имеет ворсинки, которые помогают формированию прикрепиться к матке. В дальнейшем эти ворсинки содержаться только в месте имплантации образования в стенку матки. Остальная часть структуры теряет ворсинки и остается гладкой. Хорион обеспечивает плод всеми жизненно важными функциями, одна из которых — защита от инфекций.
Спустя двадцать дней после менструации на аппаратном обследовании можно разглядеть желточный мешок, который призван обеспечить плод питательными элементами. Наличие желточного мешка в плодном яйце не гарантирует нормальную беременность, однако если его нет, то это указывает на патологию. Внутри оболочки, окружающей зародыш, имеется амнион – полый мешок, вырабатывающий оптимальную среду и околоплодные воды для развития ребенка.
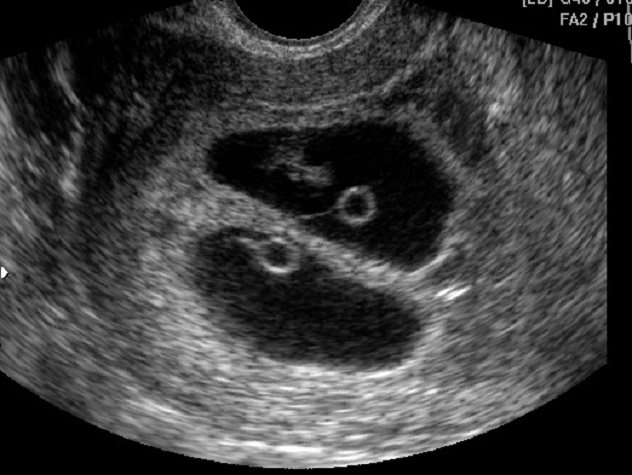
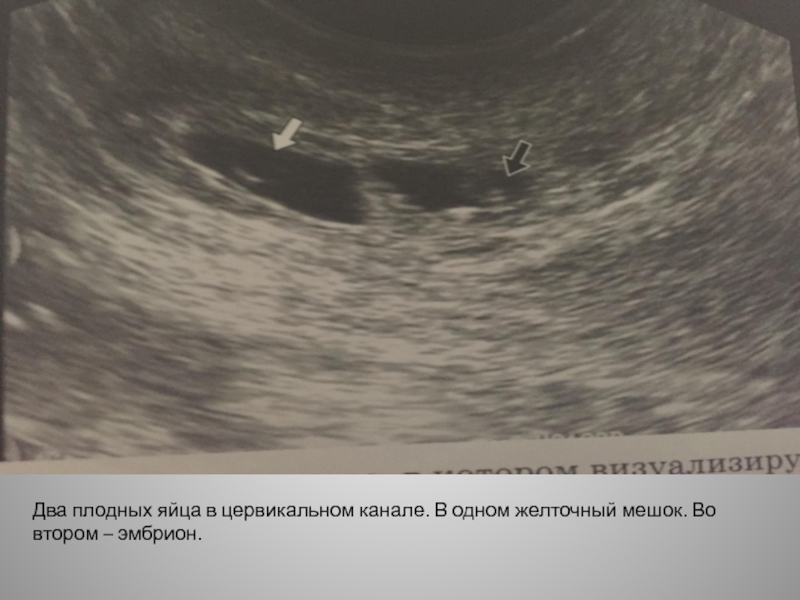
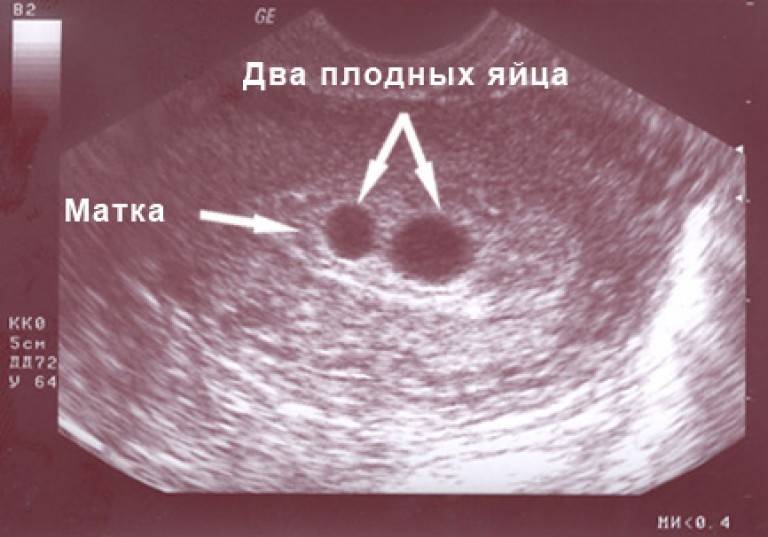
Нередко во время обследования врач-узист может обнаружить второе плодное яйцо. В этом случае женщину можно поздравить, так как у нее будет рождение двойни. Такая беременность развивается, когда происходит одновременное оплодотворение двух яйцеклеток или развитие двух зигот из одного и того же яйца.
Если женщина ожидает двойню, то плодное яйцо в момент деления может сформировать одну или две плаценты.
Если момент прикрепления яйца к матке происходит после 8-13 суток от дня оплодотворения, то формируются 2 плода и одна плацента на двоих. Это значит, что оба плода будут развиваться в одном плодном пузыре. Если же деление происходит ранее этого срока, то каждый эмбрион будет развиваться в своем плодном яйце.
Сроки проведения УЗИ плода
На каких сроках (триместрах) беременности делают УЗИ — один из основных вопросов, интересующих будущих родителей.
Согласно приказу Министерства здравоохранения Российской Федерации №457 от 28 декабря 2000 года, в обязательное обследование беременных женщин наряду с проведением биохимического скрининга (анализ крови на содержание специфических белков) входит УЗИ, которое проводится на сроке 11-13 недель, а также 2 морфологических УЗИ во втором и третьем триместрах. Всего за период беременности проводится трехкратное скрининговое УЗ-обследование.
Плановые УЗИ плода по неделям беременности делают в следующие сроки:
- скрининг 1 триместра — в 11-13 недель;
- скрининг 2 триместра — в 20-24 недель;
- скрининг 3 триместра — в 32-34 недели.
Дополнительные (внеплановые) УЗ-исследования могут проводиться по рекомендации врача на любом сроке беременности. Это не должно пугать пациентку, поскольку УЗИ не оказывает вредной нагрузки на организм. Повторные процедуры могут назначаться для уточнения диагноза либо, при обнаружении той или иной патологии беременности, для принятия необходимых мер по улучшению состояния здоровья женщины и плода.
Первое УЗИ плода помогает установить точный срок беременности, получить данные о размере и количестве эмбрионов, услышать сердцебиение плода, оценить степень его развития, обнаружить возможные отклонения.
Частота сердечных сокращений, формирование носовой кости, толщина воротниковой области и копчико-теменной размер (КТР) — крайне важные параметры, по которым судят о формировании плода. Существенные отклонения от норм вкупе с соответствующими результатами лабораторных анализов будут указывать на наличие патологии беременности.
Важно! Расшифровкой скрининга должен заниматься профессионал. Только так вы можете быть уверены, что никакая патология беременности не осталась незамеченной
Попытки самостоятельно оценить результаты УЗИ не дадут объективной картины происходящего и лишь добавят тревог в и без того эмоционально сложный для будущих родителей период.
На втором УЗИ при беременности врач-гинеколог проверяет, соответствуют ли размеры плода текущему этапу беременности. Оцениваются длина конечностей ребенка, размеры его головы, внутренних органов, объемы груди и живота и т.д
Не менее важно в этот период проследить, нормально ли развиваются внутренние органы, позвоночник, сердечно-сосудистая система
Также во время УЗИ-скрининга 2 триместра оценивается состояние стенок и шейки матки, придатков, расположение, толщина и структура плаценты, число сосудов в пуповине.
1
УЗИ плода
2
УЗИ плода
3
УЗИ плода
Третье УЗИ плода — ключевое. На этом этапе врач тщательно анализирует соответствие анатомического и функционального состояния плода нормам скрининга для данного периода беременности. Чрезвычайно важным является выявление поздних пороков развития.
Если результаты скрининга 3 триместра показывают некоторую задержку в развитии плода, пациентке назначается дополнительная диагностика (оценка кровотока в сосудах матки, эмбриона и пуповины). Также доктор анализирует состояния системы «матка-плацента-плод»
Пристальное внимание при этом уделяется плаценте — зоне ее прикрепления, степени зрелости и толщине
Определение пола ребенка при третьем плановом скрининге по точности достигает 90%.
Более подробную информацию о пренатальных скринингах вы можете прочитать здесь.
Внеплановые УЗИ при беременности проводятся, если:
- пациентка испытывает боли внизу живота;
- перенесла инфекционное заболевание;
- не ощущает шевеления плода после 20-й недели;
- имеет кровянистые и иные выделения;
- началась преждевременная родовая деятельность;
- появились схватки на сроке 36-40 недель;
- имеются другие осложнения беременности.
Делают ли 3 скрининг при нежелании женщины
Выполнение медицинских обследований при беременности — дело добровольное. Но выполнение рекомендаций врача и следование протоколу скринингов многократно повышает шансы пройти этот непростой период в жизни каждой женщины без осложнений, выносить и родить здорового младенца.
Окончательное решение об этом врач принимает на основании полученных данных о положении плаценты, количестве и качестве околоплодных вод, вероятности риска позднего токсикоза. Если состояние беременной женщины вызывает опасения, специалист порекомендует госпитализацию. И последние недели беременности будущая мама проведет под наблюдением врачей, чтобы здоровый малыш родился в срок.
Беременна или нет? Нет! Причина 5: ложная (мнимая) беременность
Это состояние возникает у дам, страстно желающих иметь ребенка, или наоборот, когда женщина панически боится оказаться в положении. Иногда психологическое влияние оказывает рождение малыша у близкой подруги или родственницы. С этим явлением не раз сталкивались царственные особы, которым не удавалось произвести на свет наследников престола. Последней жертвой ложной беременности стала Александра — жена Николая II, у которой долго не рождался сын.
Женщина внушает себе мысль о беременности, и у нее возникает токсикоз, увеличивается грудь и прекращаются месячные. Самовнушение бывает настолько сильным, что организм каким-то неведомым образом начинает вырабатывать ХГЧ и на тесте появляется слабая вторая полоска.
Самое сложное для врача – убедить женщину, что беременности нет. Иногда для этого приходится прибегать к помощи психолога. Некоторые пациентки успокаиваются только после многократного прохождения УЗИ и нескольких сеансов гипноза.
Прошли времена, когда женщин госпитализировали с ложными схватками, сопровождающими мнимую беременность и разросшимися пузырными заносами. Родоразрешение по поводу доношенной внематочной брюшной беременности тоже стали уникальными. Ультразвук, диагностирующий отсутствие эмбриона в матке, избавил женщин от опасных осложнений.