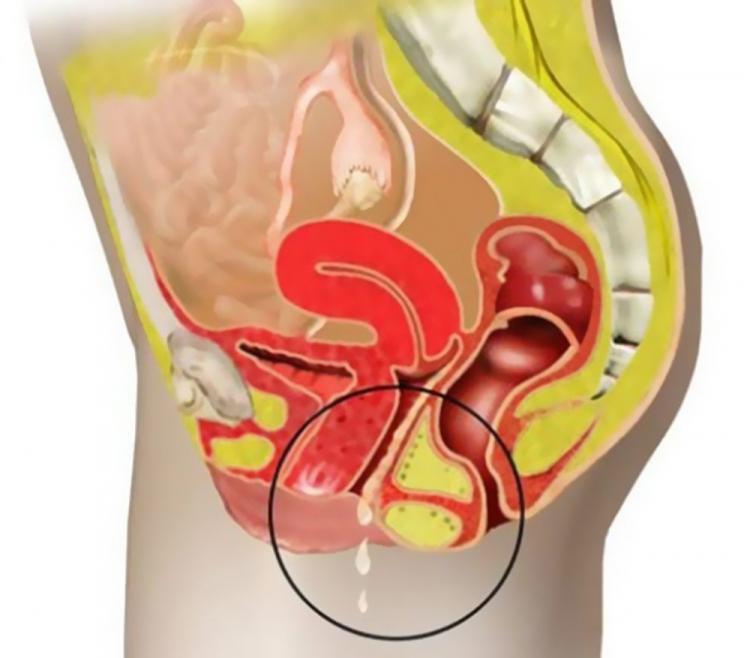
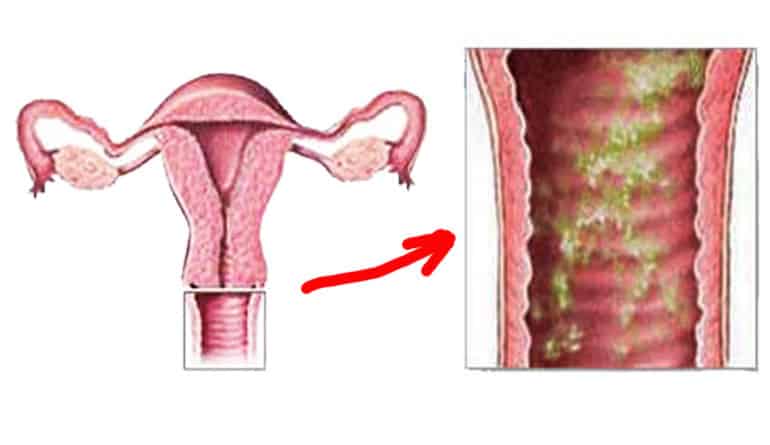
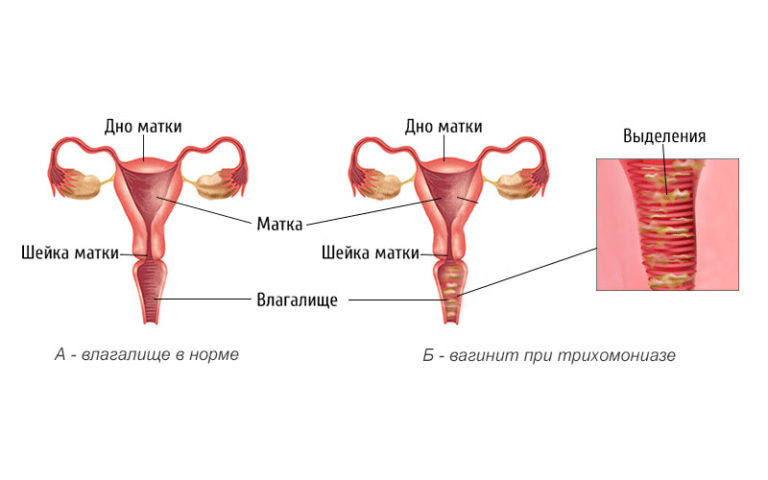
Симптомы заболевания
В результате размножения и жизнедеятельности болезнетворные микроорганизмы выделяют много токсинов. Для их выведения железы половых органов начинают работать активнее, что приводит к появлению обильных выделений (их цвет определяется конкретным возбудителем, он может быть зеленоватым, желтоватым). Они раздражают наружные половые органы, поэтому кольпит или вагинит сопровождается воспалением вульвы.
К другим симптомам относят:
Раздражение, отек, покраснение половых органов;
Боль в нижней части живота;
Сильный зуд, жжение, усиливающиеся при ходьбе, мочеиспускании;
Болезненность мочеиспускания и частые позывы;
Появление беловатого, желтоватого налета на стенках влагалища.
При отсутствии лечения отечная и рыхлая слизистая оболочка может начать изъязвляться (появляются небольшие эрозии), что приводит к появлению дополнительных признаков: кровяных сгустков, нарастании болевых ощущений.
В редких случаях симптомов может не наблюдаться вовсе, а кольпит выявляет специалист на плановом приеме по беременности. Отказываться от лечения в таком случае не стоит.
Признаки кольпита у пожилых женщин
Каждая женщина в период постменопаузы знает о характерных проявлениях данного состояния – сухость, жжение и зуд половых органов, а также целый комплекс гормональных симптомов. На фоне общих изменений в организме пациентки часто даже не подозревают о наличии у них воспалительного процесса влагалища.
Характерные признаки старческого кольпита:
- дискомфорт в области половых органов – упомянутые выше зуд и жжение. Сопровождаются еще и сухостью слизистых оболочек и умеренной болезненностью в области влагалища;
- гиперемия тканей – слизистые оболочки половых органов, в том числе и наружных, приобретают красный цвет, сигнализируя о распространении воспаления;
- необычные выделения – характер и консистенция выделений зависит от инфекционного возбудителя, который стал причиной вагинита, однако нередко отмечаются обильные творожистые, гнилостные и слизистые выделения с примесью крови;
- боль при мочеиспускании и во время секса – болезненность вызывает любая физическая нагрузка и контакт половых органов с жидкой средой.
Возрастной вагинит вызывает также общую слабость и раздражительность представительницы прекрасного пола, однако эти признаки теряются на фоне общих климактерических проявлений.
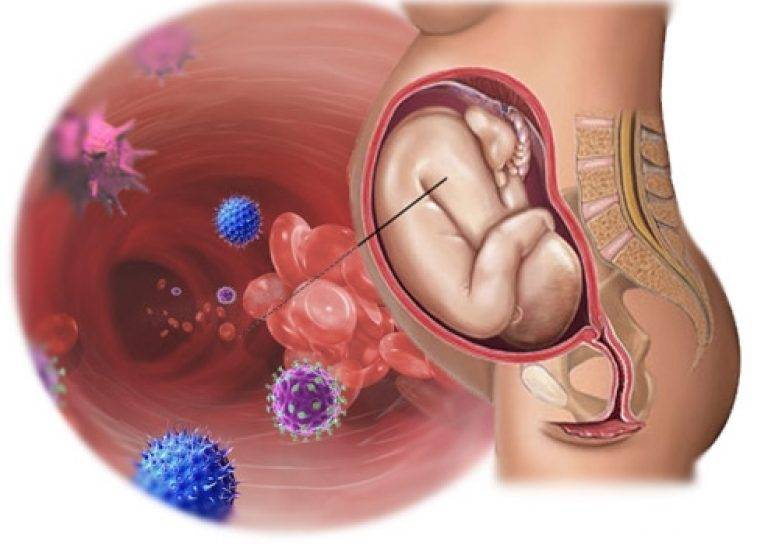
Кольпит при беременности
Воспаление влагалища при вынашивании ребенка — нередкая патология, при которой на фоне изменения гормонального фона создаются идеальные условия для размножения микроорганизмов.
Процесс во время беременности обычно острый, так как условно-патогенная и патогенная микрофлоры развиваются очень активно на фоне снижения защитных механизмов. Причина:
Иммунитет беременной угнетается для вынашивания ребенка.
Изменение кислотности влагалища с кислотного на щелочное.
Развитию заболевания способствуют:
аллергия;
срывы диеты;
травма слизистой;
прием антибиотиков;
ношение синтетического белья;
хроническая эндокринная патология;
инфекции, передающиеся половым путем.
Заболевание характеризуется обильными выделениями, особенно если вагинит трихомонадный. Их продуцируют железы, активизирующиеся для выведения токсинов. Выделения раздражают наружные половые органы, и кольпит сопровождается воспалением вульвы и значительным зудом.
Правда, симптоматика есть далеко не всегда. Болезнь может выявить гинеколог во время регулярного осмотра беременной на фоне кажущегося благополучия. Несмотря на отсутствие боли и воспаления, отказываться от лечения не стоит.
Кольпит: симптомы и лечение у беременных
У беременных вагинит протекает с более интенсивными болями, чем у небеременных. Это тупые, ноющие болевые ощущения, которые очень пугают женщину. Они сходны с теми, что бывают при угрозе выкидыша.
Также высока вероятность инфицирования мочевого пузыря и почек, а также других органов малого таза. Это может стать большой угрозой для плода. Поэтому необходимо сразу же обращаться на прием к ведущему беременность специалисту, чтобы исключить последствия для ребенка.
Врач порекомендует лечение, которое не навредит малышу и поможет восстановить женское здоровье
Особенно это важно непосредственно перед родами. Санация половых путей — лучшая профилактика осложнений после родов, а также заражения ребенка
Диагностика болезни включает в себя проведение анализов на ЗППП, взятие мазков, осмотр влагалища. Лечение длится 7-10 дней. Врач подберет щадящие препараты, чтобы не навредить.
Диагностика кольпита
Диагностика заключается в двух видах обследования:
- Визуальный осмотр. Врач осматривает наружные половые органы, исследует влагалище, определяет вид выделений. Также с помощью зеркал, расширителя и кольпоскопа исследуется внутренняя поверхность влагалища. Проводится взятие мазков на микрофлору.
- Лабораторно-клиническое исследование мазков. Под микроскопом проводится изучение микрофлоры с целью выявления болезнетворных бактерий, грибков и вирусов. Бактериологический посев помогает определить чувствительность микрофлоры к антибиотикам. Дополнительно берётся мазок на цитологию.
- Если есть подозрение на более серьёзное заболевание, пациент сдаёт анализ крови на RW, ВИЧ, а также посев на гонококк. В случае обнаружения ИППП женщина проходит кольпоскопию.
Лечение кольпита
Лечение зависит от причины заболевания. Если кольпит вызван инфекционными агентами, проводится антибиотикотерапия и местное лечение с последующим восстановлением нормальной микрофлоры влагалища. Если причины кольпита лежат в нарушении гормонального статуса, то параллельно с лечением воспаления проводят терапию, направленную на восстановление нормальной гормональной регуляции. Лечение молочницы основано на назначении противогрибковых препаратов. В тех случаях, когда заболевание вызвано микроорганизмами, передающимися половым путем, необходимо обследование и лечение партнера в обязательном порядке. Нельзя принимать антибиотики без предварительного анализа причины кольпита. Неправильно назначенный антибиотик может принести больше вреда, чем пользы. Лечение следует вести под наблюдением врача, так как только при наблюдении можно адекватно оценить эффективность проводимой терапии и определить продолжительность лечения.
в акушерстве и гинекологи мы работаем по таким направлениям как:
- Ведение беременности с ранних сроков до родов
- Женская консультация
- TORCH инфекции (торч-инфекции)
- Антифосфолипидный синдром
- Базальная температура
- Беременность
- Ветрянка при беременности
- Планирование беременности
- Лекарства при беременности
- Внематочная беременность
- Восстановление промежности после родов
- Выделения у женщин из влагалища, выделения при беременности
- Выкидыш (самопроизвольный аборт)
- Рецидивирующее невынашивание беременности
- Генитальный герпес во время беременности
- Задержка месячных
- Замершая беременность
- Инфекции мочевыводящих путей у беременных
- Интимная пластика без операции
- Календарь беременности
- Лактация
- Многоводие у беременных
- Овуляция
- Определение пола ребенка
- Отеки при беременности
- Первые признаки беременности: симптомы беременности
- Прерывание беременности
- Пренатальный скрининг (двойной и тройной тест)
- Резус конфликт при беременности
- Тест на беременность
- Токсикоз при беременности
- Узи-диагностика синдрома Дауна и других хромосомных аномалий
Лечим такие проблемы:
- Аденомиоз
- Андексит
- Бактериальный вагиноз
- Бели
- Боли внизу живота
- Боль при мочеиспускании
- Боли при месячных: если в месячные болит
- Бесплодие
- Бесплодие при метаболическом синдроме: бесплодие у женщин с избыточной массой тела
- Необъясненное бесплодие
- Вагинальное кровотечение
- Вагинит
- Вирус папилломы человека (ВПЧ)
- Восстановление проходимости маточных труб
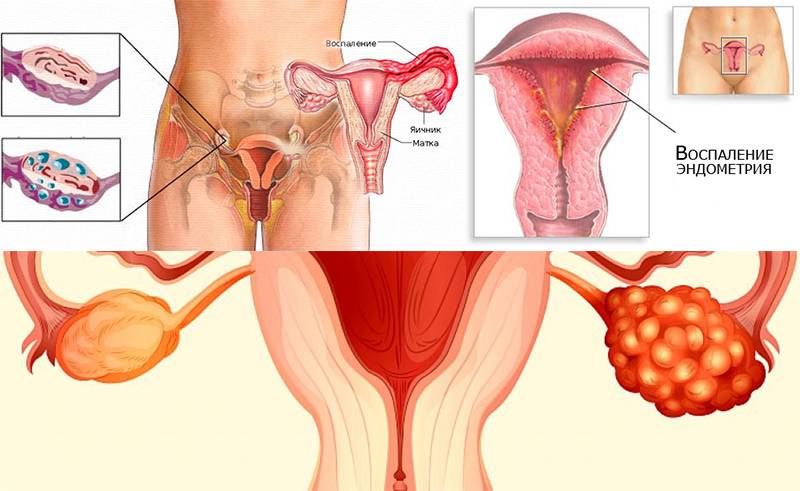
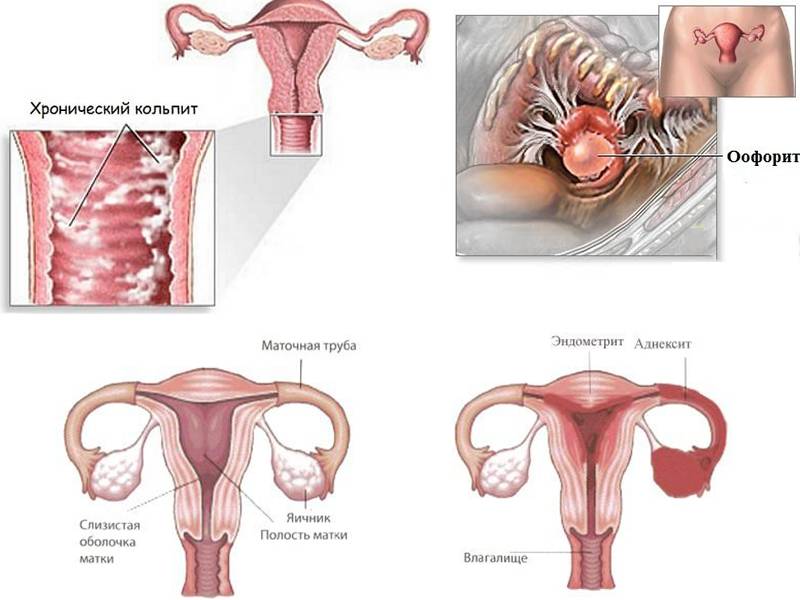
- Воспаление придатков
- Воспаление шейки матки
- Генитальный герпес
- Гиперплазия эндометрия
- Гарднереллез
- Дисплазия шейки матки
- ИППП
- О схемах лечения ЗППП
- Зуд половых органов
- Кондиломы
- Киста яичника
- Климакс
- Кровь в моче (гематурия)
- Кольпит
- Мастопатия
- Маточное кровотечение
- Месячные (менструация)
- Миома матки
- Микоплазмоз
- Молочница
- Папилломавирус
- Поликистоз яичников
- Полипы
- Противозачаточные средства
- ПМС – предменструальный синдром
- Рак матки
- Рак шейки матки
- Ранний климакс (ранняя менопауза)
- Синдром поликистозных яичников
- Спираль (внутриматочная спираль)
- Трихомониаз
- Уреаплазмоз
- Хламидиоз
- Цервицит
- Цистит
- Частое мочеиспускание
- Эрозия шейки матки
- Эндометрит
- Эндометриоз
- Эндоцервицит
Оперативная гинекология:
- Диагностическая гистероскопия (офисная)
- Хирургическая гистерорезектоскопия
- Диагностическая лапароскопия
- Лапароскопическая пластика маточных труб
- Лапароскопическая миомэктомия
- Лапароскопическое лечение внематочной беременност
- Лапароскопическое лечение эндометриоза
- Лапароскопическое лечение пролапса органов малого таза
- Лапароскопическое удаление кисты яичника
- Лапароскопическое лечение поликистоза яичников (дриллинг)
- Пластика малых половых губ
- Пластика влагалища после родов
- Хирургическое лечение недержания мочи
- Хирургическое лечение бартолинита (киста, абсцесс бартолиниевой железы)
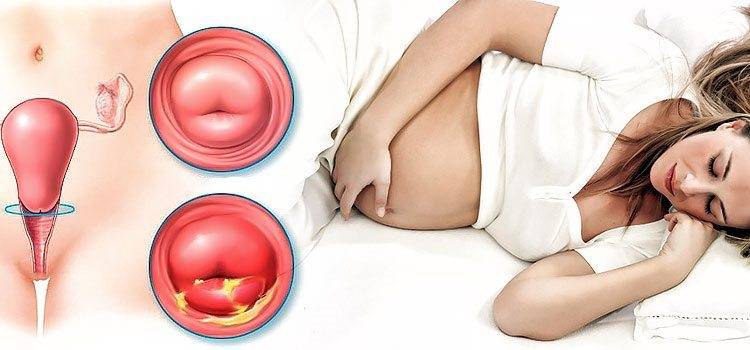
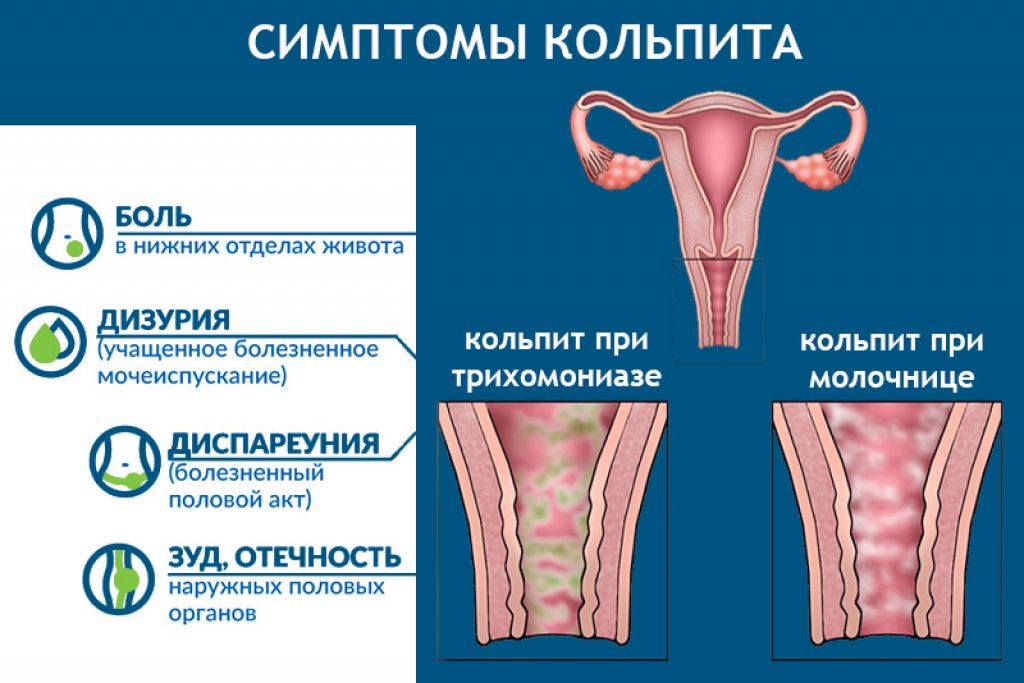
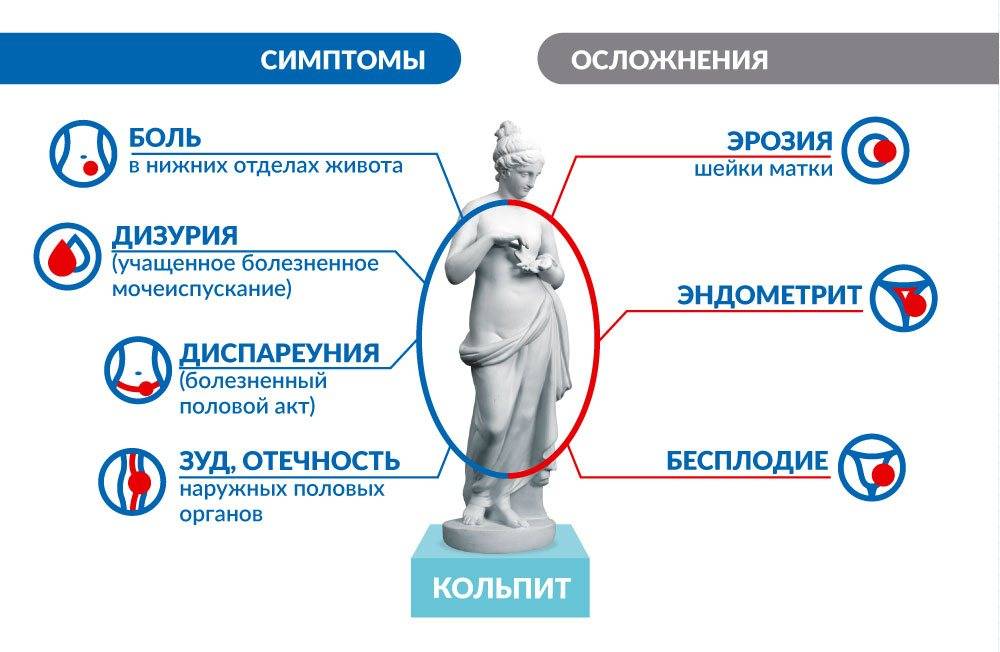
Симптомы кольпита
Симптомы воспалительного процесса в слизистой оболочке влагалища:
- нехарактерные выделения — более обильные, с нетипичным цветом и запахом (кисловатым, нерезким). Иногда наблюдаются пенистые, творожистые, гнойные выделения, что обуславливают конкретные микроорганизмы, провоцирующие воспаление. Кровяные вкрапления могут иметь место при атрофическом кольпите;
- отек, покраснение гениталий;
- чувство зуда, раздражение в интимной зоне;
- повышенная возбудимость, утомляемость, нервозность, связанные с физическим дискомфортом;
- возможны боли внизу живота, особенно при ведении половой жизни, актах дефекации, мочеиспускания;
- частые позывы к мочеиспусканию при малых объемах мочи, в редких случаях (как правило, у женщин в период климакса) — недержание при напряжении брюшной мускулатуры;
- длительный субфебрилитет (температура 37-37,5С).
Местное лечение вульвита инфекционной этиологии
Существует широкий выбор средств, применяемых для лечения вульвита. В качестве местных средств применяют антисептики, спринцевания, вагинальные свечи и сидячие ванночки.
Сидячие ванночки со слабым раствором марганцовки, Фурацилина или Хлорофилипта очищают, дезодорируют кожу и убивают микробы. Спринцевания с Хлоргексидином, Бензалконием способствуют устранению инфекции во влагалище при вульвовагинитах. Сидячие ванночки с настоем ромашки, календулы, череды обладают противовоспалительными свойствами и снимают зуд и жжение.
Вагинальные суппозитории с препаратами йода, Метронидазолом, противогрибковыми препаратами также ликвидируют основную причину заболевания — инфекцию.
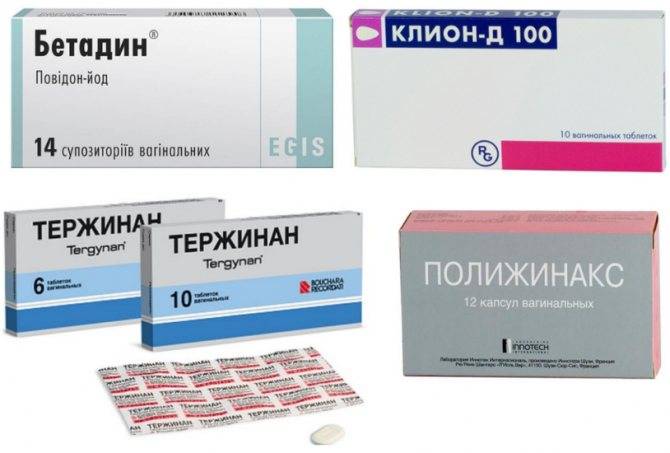
Лечение специфического кольпита: лекарства
При лечении специфического кольпита устраняется в первую очередь половая инфекция, вызвавшая воспаление стенок влагалища.
Заболевание | Лекарственный препарат |
Gardenelëz | Гиналгин (метродиназол+хлорхиналдол), Клион-Д (метродиназол+миконазол нитрата), Тержинан (мератин-комби+микожинакс) |
Трихомониаз | Свечи Метронидазол, Фазижин, Трихомонацид, Нео-Пенотран |
Дрожжевые грибки | Свечи Нистатин, Натамицин, Пимафукорт, Клотримазол, Канестен |
Генитальный герпес | Крема Ацикловир, мазь Бонафтон, аэрозоль Эпиген, интерфероны Полудан, Виферон, Гепон, противовирусные препараты мазь мегосин, Алпизарин |
Затем женщина восстанавливает естественную микрофлору с помощью препаратов Бифидумбактерин, Бификол, Вагилак, Лактобактерин. Чтобы усилить иммунитет, пациентке рекомендуют пропить курс витаминов Мультитабс, Витрус, Центрум, Рибофлавина, аскорбиновой кислоты.
Маленьким девочкам сложнее вылечить кольпит вследствие низких защитных способностей влагалища. Детям рекомендуют ванночки с антисептиками, специальные присыпки, мази.
Эффективна при лечении кольпита и физиотерапия. При острой стадии заболевания пациенту рекомендуют:
- Воздействие высокочастотным электромагнитным полем с мощностью тока 20-30 Вт по 10 минут ежедневно на протяжении 5-8 дней. Процедура снимает воспаление, уничтожает болезнетворные бактерии, ускоряет заживление тканей.
- Ультрафиолетовое излучение, курс из 6 сеансов 2 раза в день
При хронической стадии врачи применяют:
- Цинк-электрофорез по Келлату силой тока 10 мА по 10 минут 1 раз в неделю на протяжении 6-8 недель;
- Сантиметроволновая терапия, которая проникает в ткани на глубину до 4 см;
- Лазерное облучение вульвы по 5-10 минут каждый день на протяжении 10 дней;
- Ультрафонофорез (воздействие лекарственным препаратом под током).
Диагностика
Заболевание выявляется при гинекологическом осмотре. Врач видит воспалённую слизистую половых путей, которая может быть покрыта язвочками, мелкими кровоизлияниями и пленками. При хронической форме болезни симптомы могут быть слабовыраженными или вообще отсутствовать.
Для детального осмотра шейки матки, которая часто поражается вместе со слизистой влагалища, назначается кольпоскопия. Во время процедуры могут обнаружиться воспаление шейки – цервицит, эрозии шейки матки и другие патологии.
Для выяснения причины кольпита берутся мазки на флору, в которых выявляются микроорганизмы, вызывающие воспалительный процесс. Исследуются образцы, взятые из цервикального канала шейки матки, влагалища и уретры. Проводится исследование чувствительности выявленных микроорганизмов к антибактериальным средствам. Это обследование показывает, какие лекарства можно назначить больной при кольпите.
Наиболее полную информацию обо всей патогенной флоре можно получить, сдав анализ Фемофлор. Этот метод выявляет даже микроорганизмы, которые невозможно или сложно обнаружить с помощью обычного мазка.
Для исключения воспалительных процессов в малом тазу проводится УЗИ матки, показывающее воспаление матки, придатков, мочевого пузыря.
При подозрении на кольпит, вызванный гормональными проблемами, сдаётся кровь на гормоны.
Причины дрожжевого кольпита
Причины дрожжевого кольпита имеют не только физиологическую, но и психологическую природу. Заболевание может развиться как на фоне ослабления иммунитета, заражения от партнёра, в том числе после орального секса, так и в результате постоянных стрессов, дискомфорта от ношения неудобного, некачественного нижнего белья.
Чтобы «подхватить» молочницу, необходимы определённые условия, ведь даже ослабленный организм способен бороться с инфекцией своими силами. Следующие факторы на порядок повышают риск дрожжеподобного кольпита:
- длительное лечение антибиотиками, химиотерапия – подавляют здоровую микрофлору;
- приём гормонов – снижает кислотность влагалищного секрета;
- повреждение слизистого слоя, устилающего влагалище – способствует прямому инфицированию;
- заболевания ЖКТ – снижается количество лактобактерий.
Активизации грибка у женщин способствует недостаточная гигиена или неправильное использование прокладок, если же имеются тяжёлые хронические патологии – сахарный диабет, анемия, пиелонефрит, ВИЧ, то заболевание может стать постоянным «спутником» на долгие годы. При беременности гормональный дисбаланс усиливается, поэтому создаётся благоприятная среда для увеличения колоний грибка Кандида.
Чтобы подобрать эффективные лекарственные препараты, проводится комплексное диагностическое обследование, в задачу которого входит установление основной причины дрожжевого кольпита.
Диагностика кольпита
Основой эффективного лечения кольпита считается правильно поставленный диагноз. Диагноз ставится на основе результатов опроса пациентки, гинекологического осмотра, а также аппаратных и лабораторных исследований. При остром кольпите, во время влагалищного обследования с помощью зеркал, гинеколог сразу обнаруживает покраснение и отечность слизистой влагалища. В задней части влагалища выявляются слизисто-гнойные выделения.
При грибковой форме вагинита на покрасневших стенках влагалища обнаруживается белый налет, при удалении которого слизистая начинает кровоточить. Соскобы и мазки из мочеиспускательного канала, шейки матки и влагалища для дальнейшей диагностики берутся врачом после предварительной обработки половых органов специальным лекарственным препаратом. Лабораторные анализы позволят определить стадию и форму болезни, а также вид и характер возбудителя.
Тактика лечения вагинита определяется врачом персонально в каждой ситуации. При это доктор учитывает симптомы воспаления, возраст пациентки, ее физиологические особенности и потребности организма, а также причины и стадию болезни.
Когда обратиться к врачу
По некоторым оценкам, почти половина женщин в постменопаузе испытывает мочеполовой синдром менопаузы, хотя обращаются за лечением немногие. Женщины смиряются с симптомами или стесняются обсуждать их с гинекологом. А зря! Эта патология устраняется без хирургического вмешательства.
Запишитесь на прием к специалисту, если вы испытываете болезненные симптомы при половом акте, которые не разрешаются с помощью вагинального увлажнителя или смазки на водной основе. Также вам нужен гинеколог, если присутствуют вагинальные симптомы, такие как необычное кровотечение, выделения, жжение или болезненность.
Профилактика кольпита
Главная задача при предупреждении кольпита заключается в нейтрализации провоцирующих факторов, которые способствуют проникновению патогенных микроорганизмов во влагалище. Для этого женщине следует соблюдать следующие правила:
- Своевременно лечить гинекологические патологии, ослабляющие функции яичников;
- Не использовать противозачаточные гели, содержащие спермициды, которые вызывают изменения во влагалищной микрофлоре;
- Укреплять иммунитет путем приема комплекса микроэлементов и витаминов;
- Избегать парфюмерных добавок в средствах интимной гигиены;
- Ежедневно менять нижнее белье;
- Не пользоваться прокладками из некачественных материалов (в такой среде бактерии быстрее развиваются);
- Носить удобную, просторную одежду.
3.Симптомы и диагностика
Типичными и практически облигатными (обязательными, синдромообразующими) симптомами выступают зуд, «сухое» раздражение, жжение, болезненность полового акта и общая диспареуния, аномальные выделения (нередко с кровянистыми примесями), дискомфорт и тянущие боли в надлобковой области.
Диагностика, как правило, не сопряжена с особыми сложностями. Собирается анамнез, производится стандартный гинекологический осмотр, визуально оценивается состояние тканей, дополнительно назначается батарея лабораторных анализов (кровь, моча, бакпосев, гисто- и цитологические исследования, прояснение гормональной картины, рН-метрия и т.д.). Необходимости в назначении высокотехнологичных визуализирующих методов обычно не возникает.
Симптомы у женщины
Острый кольпит
- Обильные выделения (слизистые, слизисто-гнойные, кровянистые),неприятно пахнущие, иногда зловонные
- Зуд, дискомфорт и жжение, которые провоцируются выделениями, попадающими на кожу и слизистую
- Отек и покраснение слизистых влагалища и вульвы
- Болезненностьв нижней части живота и в области гениталий, иногда распирание и давление
- Болезненное мочеиспускание
Хронический кольпит
Симптоматика при хроническом кольпите слабо выражена, наблюдается незначительная болезненность и дискомфорт, общее самочувствие не нарушается. Иногда может снижаться либидо.
Основные признаки патологии:
- Неприятно пахнущие вагинальные выделения, разной консистенции
- Зуд и жжение в области гениталий
- Тянущие боли и дискомфорт внизу живота
- Дискомфорт во время сексуального контакта и мочеиспускания
Симптомы могут исчезать самостоятельно, а затем опять возвращаться
Подготовка к встрече с гинекологом
Что нужно сделать, чтобы как следует подготовиться к консультации:
- Составить список признаков и симптомов, которые вы испытываете. Включите даже те, которые могут показаться не связанными с гинекологией.
- Записать ключевую личную информацию. Включить любые серьезные стрессы или недавние изменения в жизни.
- Составить список всех лекарств, которые принимаете. Нужно включить рецептурные и безрецептурные препараты, витамины и добавки и записать дозы. Многие препараты запрещены при гормональном лечении.
Вот некоторые основные вопросы, которые можно задать лечащему врачу:
- Какова вероятная причина неприятных симптомов?
- Каковы другие возможные причины этих симптомов?
- Какие анализы нужно сдать обязательно?
- Это неприятное состояние временное или хроническое?
- Какой лучший курс действий выбрать?
- Какие альтернативы первичному (безрецептурному) подходу рекомендуются?
- У меня есть другие проблемы со здоровьем. Как совместить лечение?
- Есть ли какие-то ограничения, которым я должна следовать?
- Нужно ли обратиться ещё к какому-то специалисту?
Биоценоз влагалища — защитная половая система
В первой фазе менструального цикла:
- Вырабатываются в достаточном количестве эстрогены (женские половые гормоны). Под их влиянием усиливается рост клеток слизистой влагалища, в которых много гликогена — идеального питания для лактобактерий (полезных живых микроорганизмов).
- Во влагалище образуется больше слизи — создается механическое препятствие для проникновения бактерий.
Во второй фазе менструального цикла:
- Больше вырабатывается прогестерона, который усиливает отшелушивание верхнего слоя клеток слизистой оболочки влагалища.
- Лактобактерии (палочки Дедерлейна) покрывают стенки влагалища, препятствуя прикреплению и размножению болезнетворных микроорганизмов. Кроме того, лактобактерии расщепляют гликоген до молочной кислоты — создается кислая среда.
уреаплазма
Диагностика кольпита
Основными задачами при формулировке диагноза является:
- определение границ воспалительного процесса;
- обнаружение сопутствующих воспалительных процессов в других органах репродуктивной системы (шейка матки, матка, придатки матки);
- определение возбудителя болезни в случае инфекционных кольпитов;
- анализ дисбактериоза, который сопровождает кольпиты;
- определение устойчивости микробов, вызвавших кольпит, к различным антибиотикам;
- проверка гормонального фона (уровня эстрогенов в крови);
- определение характера структурных изменений в слизистой оболочке, если таковые имеются;
- обнаружение хронических заболеваний и определение их влияния на появление кольпита.
Для сбора информации при кольпитах используются следующие диагностические процедуры:
- стандартный гинекологический осмотр;
- кольпоскопия;
- УЗИ;
- ректальный осмотр;
- цитологический анализ;
- бактериологический анализ;
- аминотест;
- общий анализ крови и биохимический анализ крови;
- общий анализ мочи и биохимический анализ мочи;
- анализ крови на гормоны.
УЗИ
ультразвуковое исследованиекиста яичникаабсцессыобычно, прямая кишкаВ зависимости от локализации патологических процессов могут быть назначены следующие варианты УЗИ:
- УЗИ брюшной полости для оценки работы внутренних органов;
- УЗИ малого таза для обнаружения патологических процессов в данной области (эндометриты, кисты яичников, новообразования, и др.);
- УЗИ через полость влагалища, при котором датчик будет введен непосредственно во влагалище для получения более четкой картинки;
- УЗИ через полость прямой кишки.
Ректальное обследование
фистулы, о которых было сказано вышеДля обследования полости прямой кишки применяют следующие методы:
- Пальцевое обследование. При этом врач вводит в прямую кишку указательный палец, тщательно прощупывая стенки органа. В ходе данного осмотра могут быть обнаружены уплотнения или абсцессы в стенке кишки. Это даст косвенную информацию о возможных причинах развития кольпита.
- Колоноскопия. Колоноскопия заключается во введении в прямую кишку специальной камеры, закрепленной на гибком кабеле. Это позволяет тщательно осмотреть стенки не только прямой кишки, но и выше расположенных отделов толстого кишечника.
- Ректороманоскопия. Ректороманоскопия заключается во введении в прямую кишку ректороманоскопа – полой металлической трубки, облегчающей осмотр стенок органа.
Бактериологический анализ
воспаление, захватывающее только небольшую поверхность на стенке влагалищаПолученный от пациентки материал может быть исследован различными способами:
- Бактериоскопия. Данный анализ подразумевает окраску бактерий специальными красителями и изучение под микроскопом. Опытный врач по форме и окраске микроорганизмов может определить их вид и сделать заключение о причине воспаления. Обычно, это условно-патогенный микроорганизм, который размножился из-за дисбаланса микрофлоры.
- Культуральное исследование. Культуральное исследование – это посев микробов на питательные среды, которые стимулируют их рост. Через некоторое время (обычно 12 – 48 часов) на питательной среде появляются характерные колонии. По их форме опытный врач также может сказать, какой конкретно микроорганизм их образовал. Данный анализ длится несколько дольше, однако он позволяет получить бактерии возбудителя болезни в чистом виде.
- Антибиотикограмма. Антибиотикограмма – это исследование чувствительности микроорганизмов к различным противомикробным препаратам. Для ее проведения требуется выделение чистой культуры возбудителя болезни. Данный анализ дает важнейшую информацию, необходимую для назначения антибактериальной терапии. Аналогичное исследование проводят и в случае кольпитов грибкового происхождения. Получение результатов антибиотикограммы может длиться несколько дней, поэтому ее назначают далеко не всем пациенткам. Данный анализ показан лишь женщинам с хроническими кольпитами, которые не поддаются лечению стандартными антибиотиками и требуют индивидуального подбора препаратов.
Диагностика кольпита у беременных
Подтвердить кольпит врач может после проведения осмотра оболочки влагалища с помощью зеркал и опроса беременной. Обязательным инструментом диагностики выступает забор мазков для лабораторного исследования из влагалища и шейки матки. Такой анализ позволяет установить тип возбудителя воспаления и правильно подобрать терапию.
В некоторых случаях целесообразно убедиться в отсутствии ИППП: взять мазки на бактериальный посев. Анализ позволяет определить возбудитель и его чувствительность к антибиотикам.
Важно убедиться в том, что заболевание не сказалось на состоянии плода. Для этого проводится УЗИ: с его помощью врач может убедиться в отсутствии угрозы прерывания беременности, задержки развития ребенка, плацентарной недостаточности
Кольпоскопия проводится по показаниям, например, при постоянно рецидивирующем кольпите, появлении структурных изменений слизистой оболочки или соответствующих рисках.
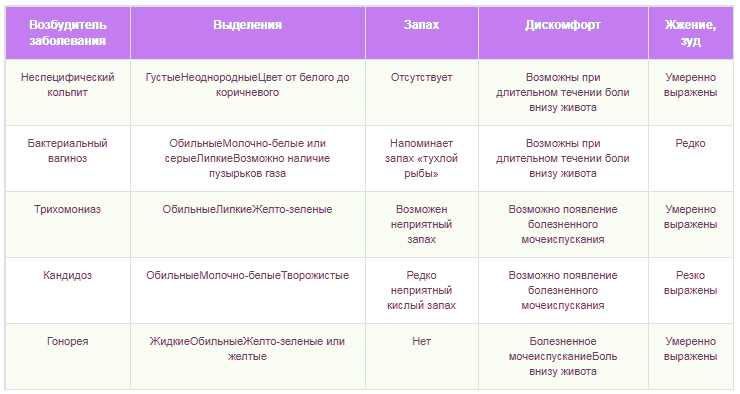
Симптомы кольпита
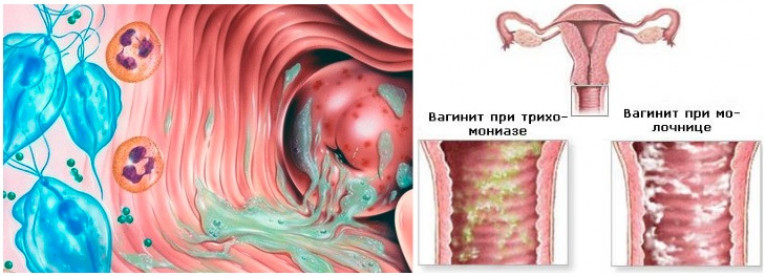
Характерный симптом кольпита – обильные бели. При неспецифическом вагините слизистые выделения имеют беловатый оттенок, при специфическом, вызванном ИППП, в них появляется гной, консистенция становится более густой.
В зависимости от тяжести и характера протекания различают несколько видов и форм кольпита, которые проявляются следующими симптомами.
| Вид кольпита | Тип | Возбудитель | Симптомы | ||
|---|---|---|---|---|---|
| Выделения | Запах | Боль | |||
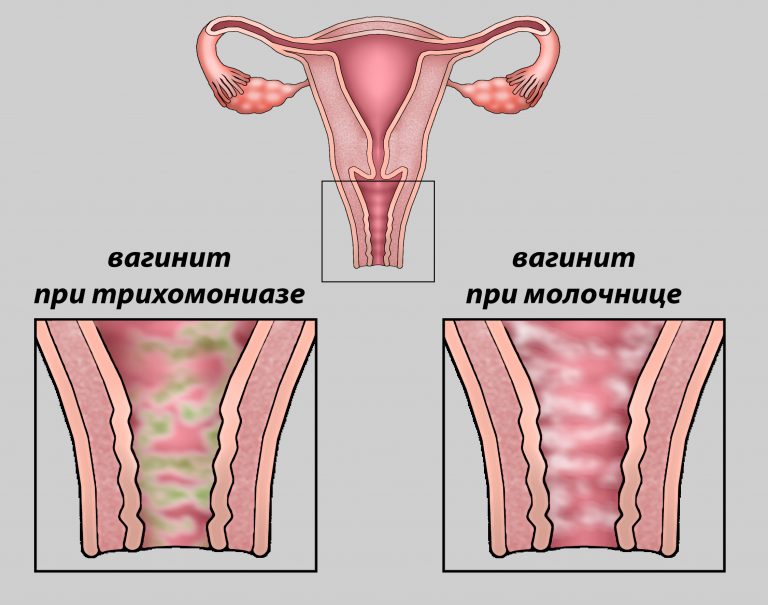
| Кандидозный (молочница) | Специфический | Грибок Candida | Творожистые Отсутствуют | Кислый | Отсутствует Появляется жжение, сухость, мучительный зуд и боль |
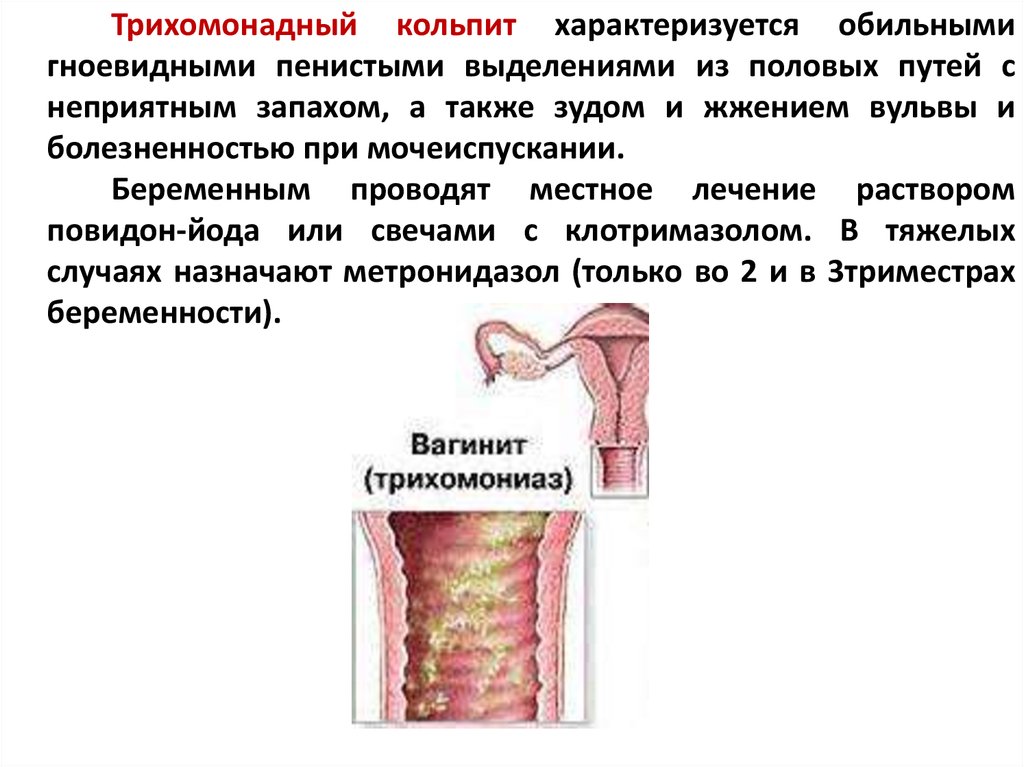
| Трихомонадный | Специфический | Trichomonas vaginalis | Жидкие, пенистые | Запах «тухлой» рыбы | Зуд, резь во время мочеиспускания |
| Атрофический | Специфический | Условно-патогенные, патогенные бактерии | Скудные, молочно-белые, иногда с пузырьками газа | Отсутствует или слабо выражен | Покраснение воспаленнность, сухость влагалища |
| Бактериальный | Неспецифический | Стафилококки, стрептококки, кишечная палочка | Обильные, слизисто-гнойные с кровянистыми прожилками | От слабого до гнилостного | Жжение, чувство распирания в малом тазу |
Протекая на протяжении большого периода времени, кольпит переходит от одной формы к другой:
- острая – около 2-х недель;
- подострая – до 2-х месяцев;
- хроническая – дольше 2-х месяцев.
Острый вагинит проявляется очень тяжело и обычно осложняется цервицитом или эндометритом. Воспаление охватывает не только влагалище, но и верхние отделы половых путей. Выделения раздражают слизистую, вызывают зуд, боли, которые делают секс невозможным.
Без должного лечения кольпит из острой формы перетекает в подострую, которая характеризуется снижением симптоматики, а затем в хроническую. Рецидивы заболевания могут произойти во время беременности, ОРВИ. О том, что инфекция продолжает «жить» в организме, проявляясь белями и слабым зудом в области вульвы.
Диагностика
При признаках кольпита необходимо обратиться к гинекологу. Врач проводит осмотр влагалища при помощи зеркал. Признаком воспаления является покраснение, утолщение и отек слизистых, налет из серозных и гнойных пленок. При соскабливании слизистая травмируется, начинает кровоточить.
Пациентке с признаками вагинита назначается кольпоскопия. Эту процедуру выполняют с помощью оптического прибора, который называется кольпоскопом. Он помогает провести осмотр под многократным увеличением, что помогает увидеть очаги воспаления, которые пока еще незаметны невооруженным глазом. Благодаря кольпоскопии врач определяет характер патологических изменений влагалища и шейки матки.
Для определения возбудителя вагинита берут мазок из влагалища, канала шейки матки. Исследование биоматериала под микроскопом позволит выявить содержание лактобактерий, посторонней микрофлоры. Чаще всего в результате обследования выявляется, что причиной воспалительного процесса стала комбинация нескольких патогенных микроорганизмов.
Быстрым и точным методом диагностики является ПРЦ-тест. Его достоверность достигает практически 100%. Результаты тестирования можно получить в день обращения. Это намного быстрее по сравнению с традиционным бакпосевом.
При подозрении на сопутствующую патологию пациентке назначают ультразвуковую диагностику органов малого таза. Кроме этого, при вагините проводят общеклинические анализы крови и мочи, берут кровь на сифилис и ВИЧ-инфекцию.
Профилактика и прогноз кольпита
Чтобы болезнь не перешла в хроническую форму, при первых симптомах кольпита лечение должны пройти оба партнёра. Желательно исключить случайные половые связи, предохраняться с помощью презерватива, соблюдать правила интимной гигиены.
Хронические формы лечатся, но этот период может растянуться на несколько месяцев. Болезнь опасна осложнением беременности, воспалением в придатках, матке или яичниках, поэтому главной задачей профилактики является поддержание здоровой микрофлоры влагалища.
Чтобы записаться на прием или получить консультацию, звоните по круглосуточному номеру
+7 (495) 150-36-41
или заполните форму
Запись на прием
Как развивается цервицит
Для того, чтобы понимать механизм возникновения воспаления шейки матки, нужно представлять ее строение. Шейка матки выступает во влагалище, образуя влагалищную часть шейки матки, которая покрыта слизистой с многослойным плоским эпителием. Эпителий это покровные клетки. Плоский эпителий влагалищной части шейки матки в районе наружного зева канала шейки матки переходит в призматический эпителий. Призматическим эпителием выстлан канал шейки матки – эндоцервикс. Знание таких особенностей помогает понять, каким образом те или иные микроорганизмы поражают нижний отдел половой системы женщин. Среди возбудителей заболеваний, передающихся половым путем и неспецифических бактерий существуют те, которые могут размножаться и проявлять свои патогенные свойства только на плоском эпителии- например трихомонады, и те, которые поражают преимущественно призматический эпителий- например хламидии. Таким образом существует определенная тропность (стремление) микроорганизм а к тем или иным участкам шейки матки. Например при трихомониазе воспаление ограничивается только влагалищной частью шейки матки, а при хламидиозе – каналом шейки матки. Попадая во влагалище, микроорганизмы оказываются рядом с шейкой матки. Как правило при цервиците в той или иной степени всегда присутствует и кольпит. В зависимости от типа микроорганизма превалируют либо симптомы воспаления шейки и кольпита, либо симптомы эндоцервицита.