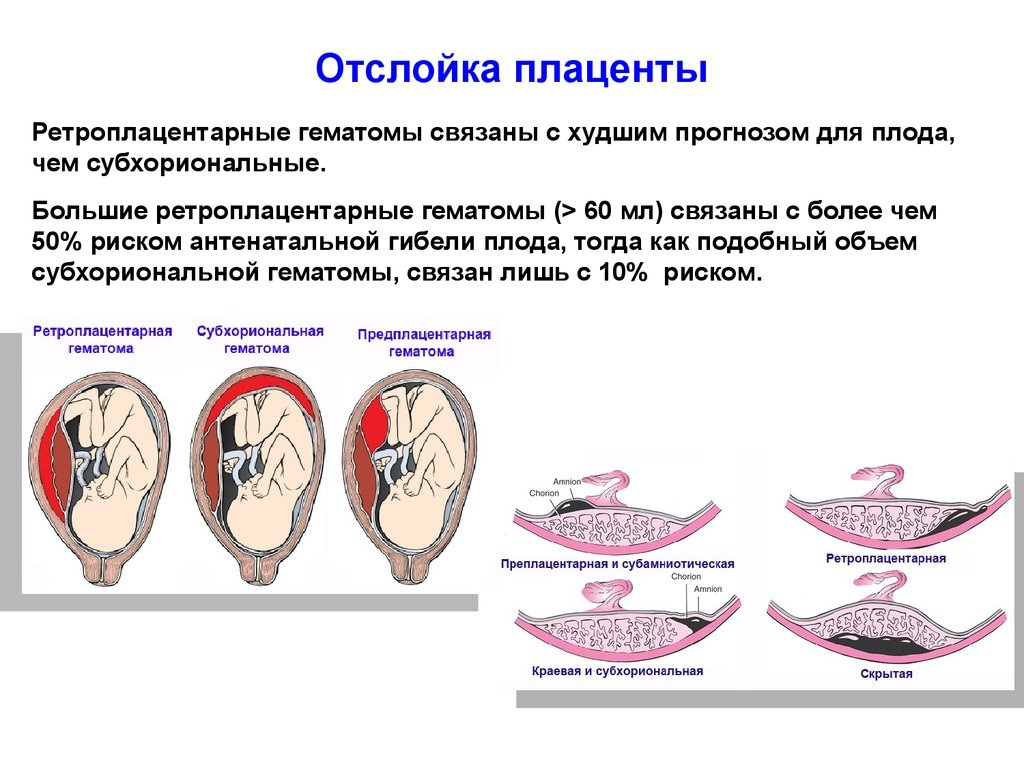
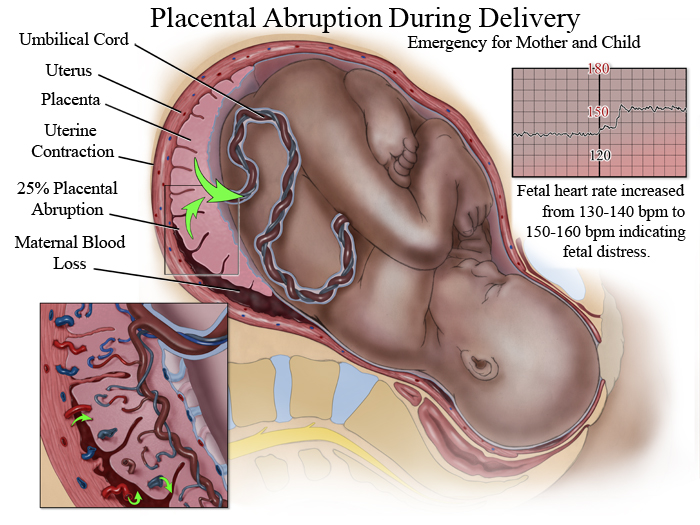
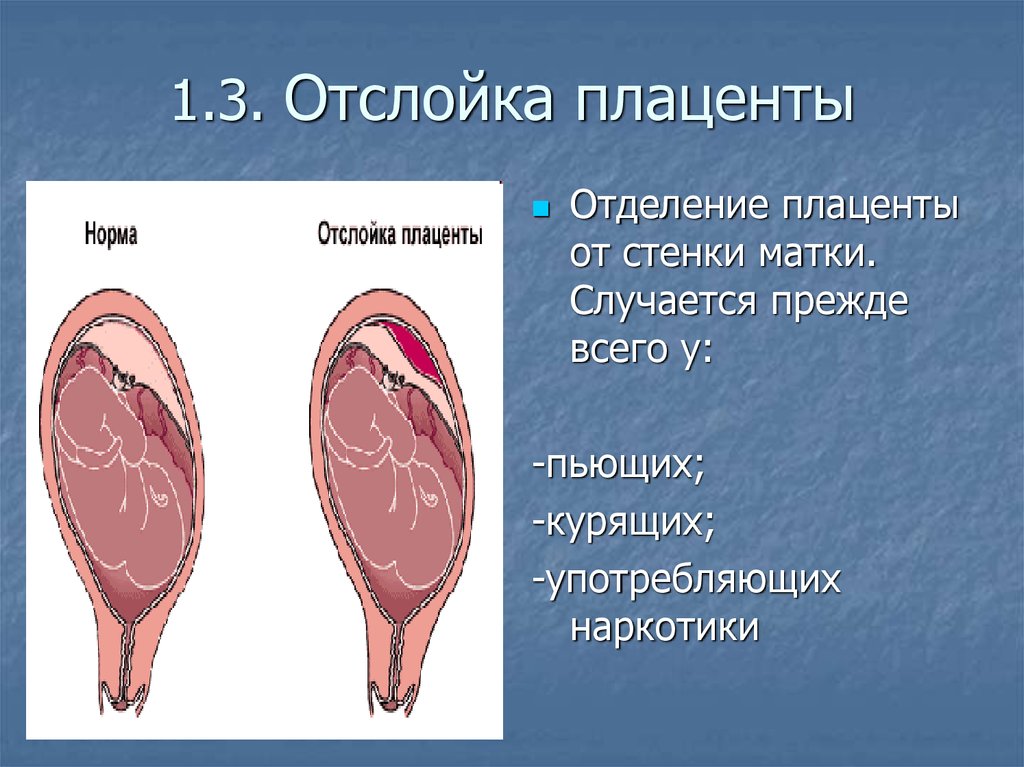
Функции плаценты
Плацента считается временным органом. Формирование ее начинается только тогда, когда оплодотворенная спермием яйцеклетка имплантировалась в матку (на 10-13-е сутки после момента зачатия). Окончание формирования органа приходится на 16-18-ю неделю, когда зародыш начинает питаться гематотрофно (на ранних сроках это гистотрофное питание). На этом сроке формируется гематоплацентарный барьер, и плацента уже может полностью реализовать свою функцию.
Плацента также известна под народным названием «детское место» или послед. В процессе родов начинаются схватки, после чего плацента отделяется. Этот орган все 9 месяцев связывает организм матери и эмбриона. Функции детского места:
газообмен
Плод не может дышать сам, у него на ранних сроках даже легкие до конца не развиты. Потому кислород поступает в тельце малыша из организма его мамы. В маленьком тельце происходит газообмен, и выделяется углекислый газ. И этот газ поступает в кровь будущей мамы. Так плод дышит.
питание
Между ворсинками плаценты и стенкой матки пролегает межворсинчатое пространство. Туда поступает материнская кровь со всеми питательными веществами, которые есть в организме женщины. И плод таким образом «кушает» через плаценту.
выделительная
Когда малыш развивается, формируются метаболиты. Это креатин, креатинин, мочевина. Плацента их выводит.
гормональная
Поскольку эндокринная железа в теле малыша не развита, плацента «рулит процессом» вместо нее
Она вырабатывает гормоны, что важно для формирования плода. Наверняка вы слышали о том, что есть такой гормон беременных как хорионический гонадотропин
Он стимулирует функционирование последа и делает так, что желтое тело вырабатывает прогестерон.
В гестационном периоде молочные железы развиваются, в том числе, под влиянием лактогена, продуцируемого плацентой. Он нужен для того, чтобы в периоде лактации своевременно и в достаточном количестве выделялось молоко. Лактация зависит и от пролактина. Эстрогены и прогестерон стимулируют рост слизистого слоя матки и мешают новым созреваниям яйцеклетки состояться, пока в животе еще развивается ребеночек. Также плацента производит релаксин и серотонин и пр.
защитная
Плацента дает возможность антителам из организма матери попасть в организм плода. Потому у малыша ко многим болезням (которыми болела его мама ранее) формируется иммунитет. Также плацента предупреждает конфликт между организмом эмбриона и женщины, которая его вынашивает. Но помните, что те лекарства, что вы принимаете во время беременности, попадут к плоду. То же самое касается никотина, этилового спирта и наркотических веществ. Попадают через плаценту к плоду и вирусы.
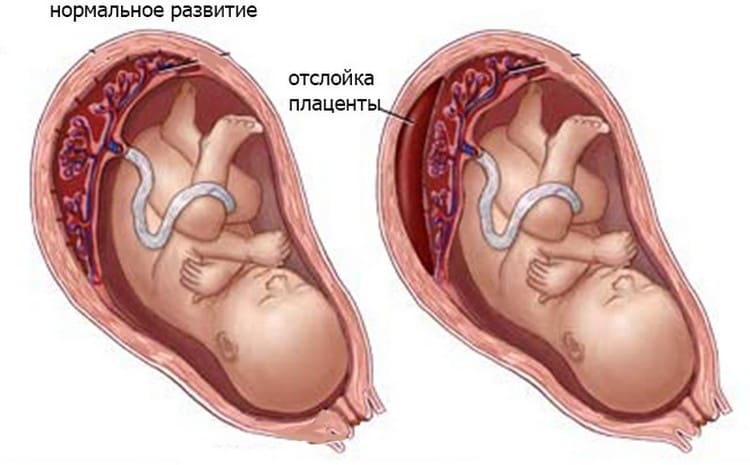
Причины возникновения осложнения
Одной из основных причин преждевременной отслойки плаценты считают васкулопатии. Это патологические процессы в сосудах, которые нарушают маточно-плацентарный кровоток и возникают через другие соматические заболевания:
- материнскую тромбофилию;
- гипертонию;
- ожирение;
- пиелонефрит;
- сахарный диабет и другие.
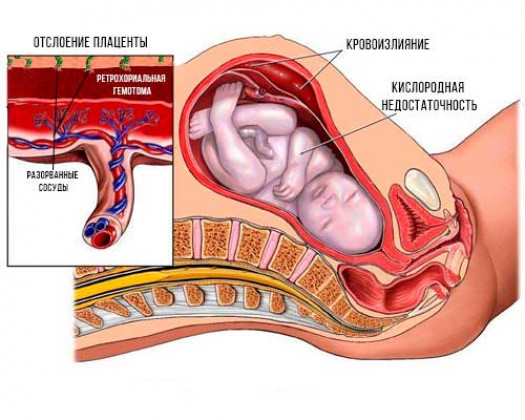
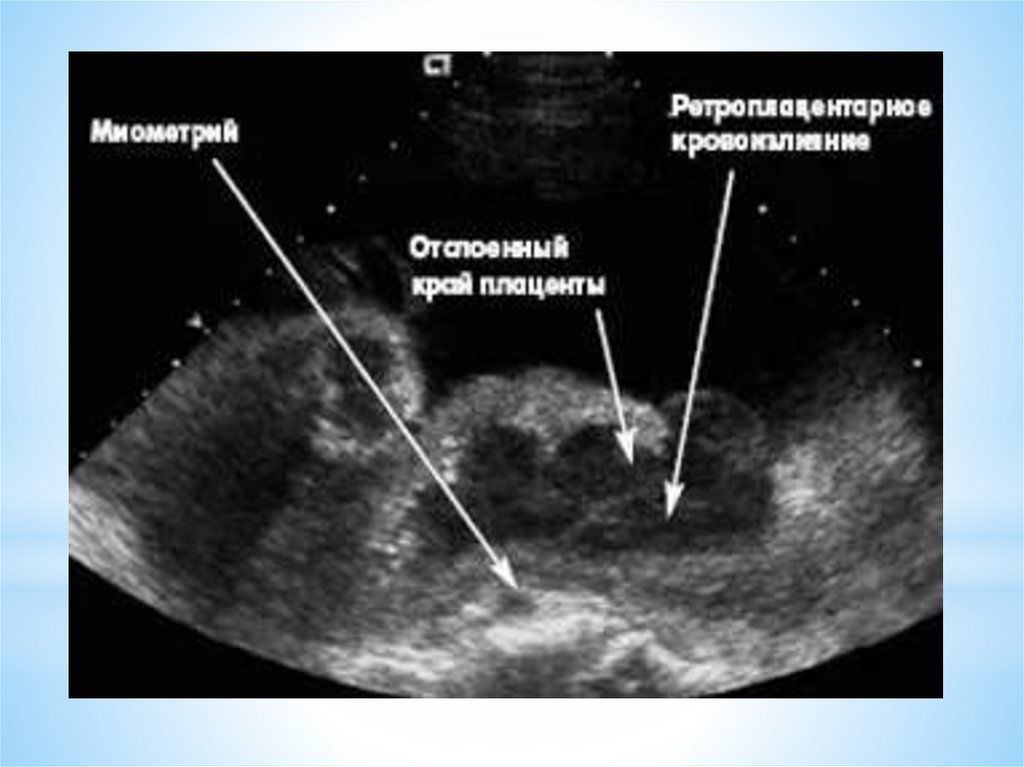
Сосуды становятся хрупкими, повышается их проницаемость для крови. Поэтому в плаценте возникают множественные инфаркты (отмирание части клеток через недостаточное кровообращение) и тромбозы. Нарушается контакт временного органа со стенкой матки. На этом месте формируется позади плацентарная гематома, которая способствует отслоению плаценты.
Также считается, что причиной отслойки плаценты может быть токсикоз (гестоз). Во время сильного токсикоза появляются отеки, повышается давление, в моче обнаруживается белок. Иногда возникают судороги.
По другим исследованиям отслойка плаценты возможна при хронической маточно-плацентарной недостаточности, которая связана с патологическими процессами в женском органе (эндометрит, миома, анатомические аномалии матки и т.д.). Итак существует несколько причин, которые могут привести к осложнению беременности.
К факторам риска отслойки плаценты относят:
- преждевременная отслойка плаценты в предыдущей беременности;
- преэклампсии;
- травмы живота (падение, ДТП, домашнее насилие);
- многоплодную беременность,
- многоводие;
- короткую пуповину;
- возраст матери более 40 лет;
- курение матери;
- химическую зависимость (применение наркотиков);
- длительный преждевременный разрыв плодных оболочек (внутриматочная инфекция);
- пороки развития матки;
- быстрое изменение маточного объема (преждевременное отхождение околоплодных вод, рождение первого ребенка из двойни).
Факторов риска очень много, поэтому важно беречь свое здоровье и прислушиваться к самочувствию
Белые, творожистые, обильные выделения
Весьма часто беременные женщины болеют урогенитальным кандидозом, более известным как молочница. Недуг может возникнуть в любой период вынашивания плода, часто случаются рецидивы вылеченного заболевания. Но начало урогенитального кандидоза – в первую неделю после зачатия. Чем же вызван факт частой диагностики молочницы у беременных?
Развитию болезни способствуют два фактора. Прежде всего, непосредственно после того, как оплодотворенная яйцеклетка прикрепляется к стенке матки, ослабляются защитные силы женского организма. Такая иммуносупрессия (снижение иммунитета) необходима, чтобы избежать отторжение плода, который является чужеродным агентом.
Следующая причина частой молочницы – то, что при наступлении беременности организмом будущей матери активно продуцируются эстрогены. Они же способствуют увеличению выработки влагалищных белей, нужных для самоочистки половой системы от патогенных микроорганизмов. При этом вместе с болезнетворной микрофлорой активно выводятся полезные молочнокислые бактерии, которые отвечают за защиту от грибковых заболеваний. Выделения из влагалища, как результат, становятся похожими на творожистые белые комочки, значительно усиливаются и приобретают кисловатый запах.
Симптомы низкого расположения плаценты
Опасность данной патологии в том, что она практически никак себя не проявляет. Обычно признаки того, что с плацентой не всё в порядке, являются следствием уже запущенных и необратимых процессов — например, её отслоения. Это могут быть:
- тянущие боли, чувство тяжести в области живота;
- кровянистые выделения при низком расположении плаценты — тревожный сигнал того, что необходимо вызывать скорую помощь;
- замирание плода в утробе на продолжительное время или же, наоборот, его слишком бурная активность — это вызвано гипоксией;
- на УЗИ при такой патологии в 50% случаев является неправильное предлежание плода;
- в 30% случаев женщины мучаются сильным токсикозом.
Сама беременная не может заподозрить у себя низкое расположение плаценты. Это можно увидеть только на плановых УЗИ, которые необходимо проходить всем обязательно. После ультразвукового обследования смогут не только уточнить или опровергнуть диагноз, но и определить вид патологии.
Кислородное голодание плода при патологиях беременности
Хронические заболевания могут спровоцировать осложнения течения беременности, поэтому женщины, страдающие гипертонией, анемией или другим системным заболеванием, нуждаются в особенно внимательном отношении врача. Они должны строго соблюдать рекомендации специалиста и как можно раньше встать на учет в женской консультации.
Но и у здоровой, на первый взгляд, будущей мамы беременность может протекать не так, как хотелось бы. Невыявленные ранее заболевания сосудов могут привести к образованию тромбов во время вынашивания ребенка. Серьезными и тяжелыми осложнениями беременности являются:
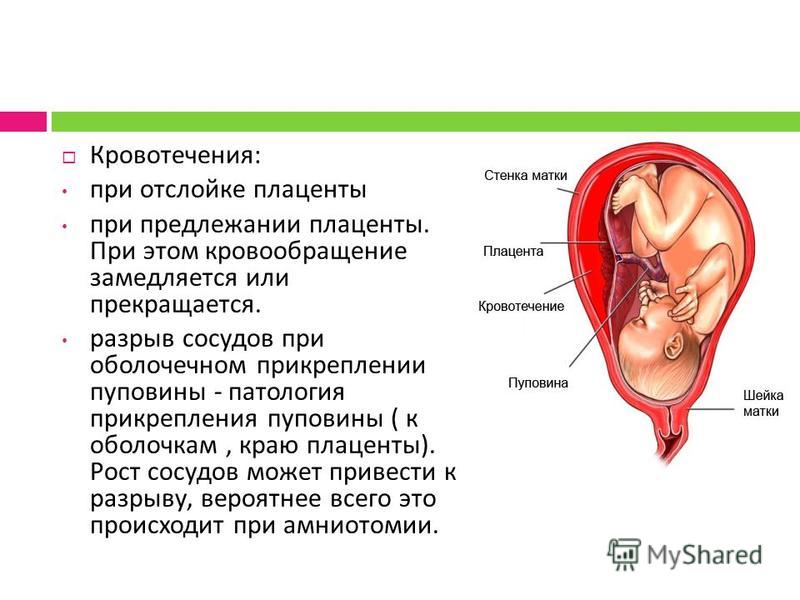
- отслойка плаценты, при которой часть сосудов, питающих плаценту, «отключается» и начинается кровотечение;
- предлежание плаценты — ее патологически низкое расположение, нарушающее кровоснабжение матки. Чем ниже расположена плацента, тем более тонкими становятся стенки матки и тем меньше сосудов питает плаценту и плод в ней;
- преэклампсия — патологическое состояние, вызывающее резкое повышение артериального давления у женщины, что может привести к опасным последствиям, вплоть до гибели матери.
Все эти состояния требуют обязательного медицинского контроля. Они опасны не только асфиксией плода, но и создают прямую угрозу жизни женщины. Лечение матери при их диагностике проводится строго в условиях стационара. А при выявлении преэклампсии врач порекомендует комплекс обязательных мер, которые снизят риск перехода легкой степени патологии в среднюю и тяжелую, а также уменьшат выраженность кислородного голодания плода.
pixabay.com  / 
Как делают амниоцентез?
Эта инвазивная процедура осуществляется с помощью шприца, соединенного с длинной полой иглой. Ею осуществляется прокол брюшной стенки, матки и околоплодной оболочки, после чего через нее шприцом “вытягивается” образец амниотической жидкости или, наоборот, впрыскивается медикаментозный раствор.
Процедура проводится двумя способами:
- Методом «свободной руки». Пункция осуществляется под контролем УЗИ, с помощью которого уточняется область введения иглы. Она выбирается таким образом, чтобы в этом месте отсутствовала плацента или ее стенка имеет минимальную толщину. Это позволяет избежать возможных осложнений и снизить риск нанесения повреждений плоду.
- С применением адаптера. Отличием этого способа является сопряжение иглы с УЗИ-датчиком, с помощью которого сначала рассчитывается траектория ее движения в зависимости от введения в том или ином месте. При этом врач, осуществляющий процедуру, имеет возможность наблюдать саму иглу и ее траекторию, тем самым выбирая наиболее оптимальный маршрут ее продвижения. Однако, даже в этом случае операция требует от хирурга высокой квалификации и опыта.
Общая продолжительность процедуры вместе с подготовкой примерно 5 минут. Из них 1 минута тратится на прокол, а оставшееся время осуществляется забор околоплодных вод и выведение иглы. В течение 2 часов после операции пациентка отдыхает и находится под наблюдением врача во избежание возможных осложнений. Для уменьшения болезненных ощущений во время прокола возможно использование местной анестезии. Однако врачи рекомендуют обходиться без нее – боль от анестезирующего укола ничуть не уступает таковой у самой операции. К тому же анестетик может вызвать индивидуальную непереносимость.
Виды расположения плаценты
Обычно плацента крепится на задней стенке матки ближе к ее дну. Стоит заметить, что матка – сосуд перевернутый, и дно у нее расположено сверху. Это самый оптимальный вариант расположения плаценты. Однако так получается не всегда. В некоторых случаях плацента крепится к передней стенке. Что так же не является патологией.
Низкое расположение плаценты при беременности гораздо опаснее. Если плацента расположена низко, она подвергается более сильному давлению со стороны плода, да и при любом внешнем воздействии риск повреждения плаценты или ее отслоения возрастает. Кроме того, на поздних сроках активно двигающийся ребенок тоже может повредить плаценту, или же пережать пуповину.
Низким называется такое расположение плаценты, когда между ее нижним краем и зевом матки менее 6 см.
Если плацента расположена низко, но по задней стенке матки, то скорее всего, ситуация выправится самостоятельно, и плацента мигрирует в более высокое положение. Передняя стенка имеет большую склонность к растяжению, и миграция для нее также характерна, однако направление миграции противоположно: обычно плацента движется наоборот, вниз, к шейке матки.
Еще более сложной и опасной патологией расположения плаценты является ее частичное или полное предлежание. Предлежанием называется такое состояние, когда плацента частично или полностью заслоняет зев матки.
Патологическая анатомия
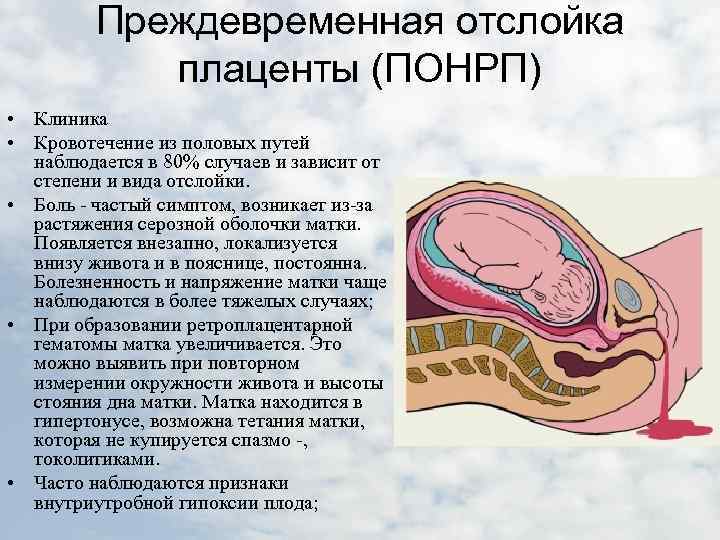
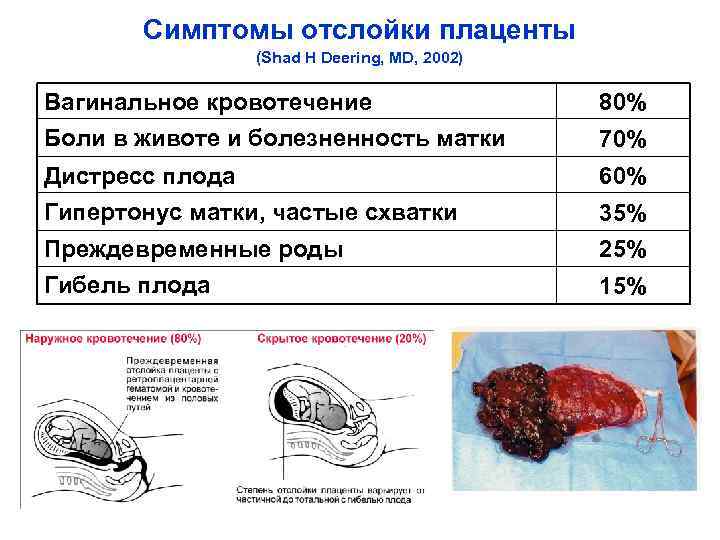
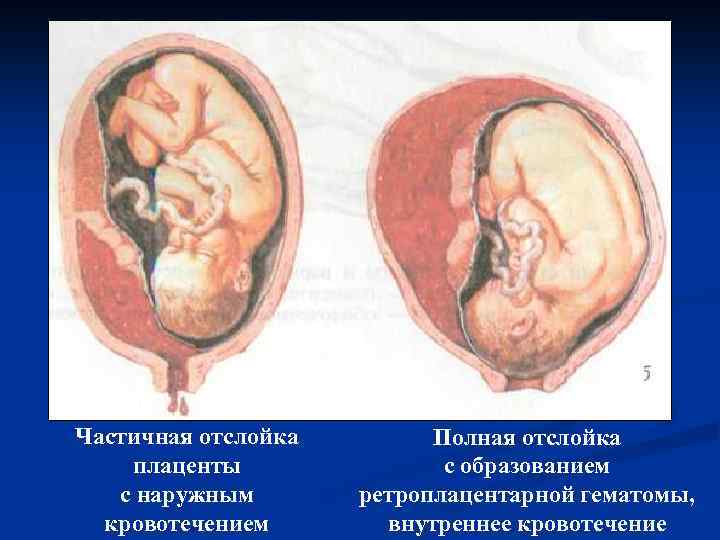
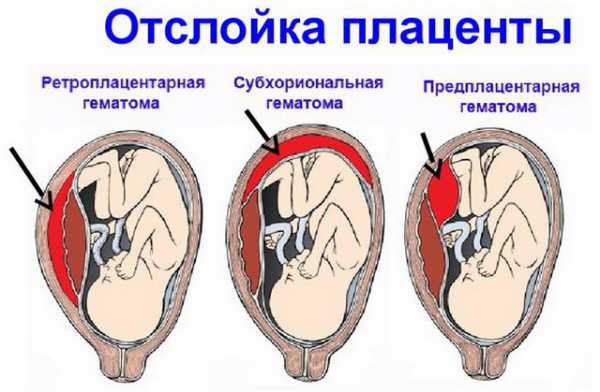
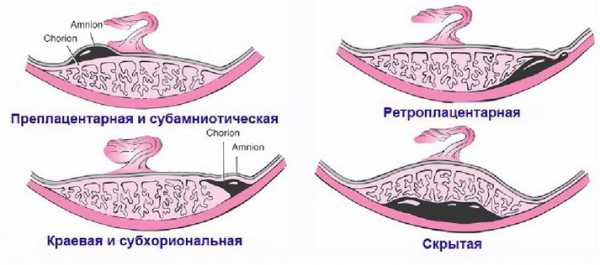
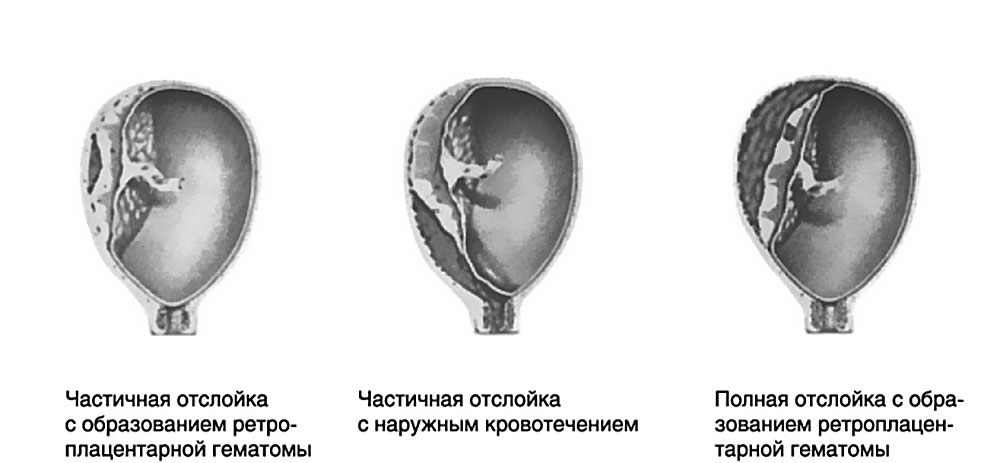
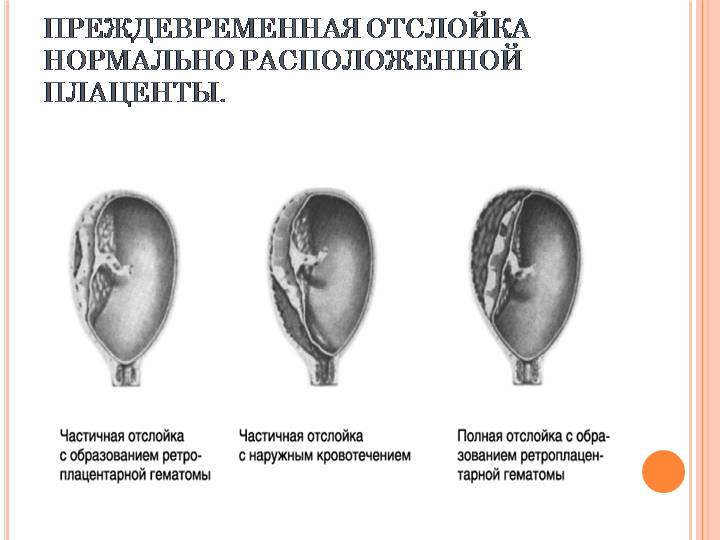
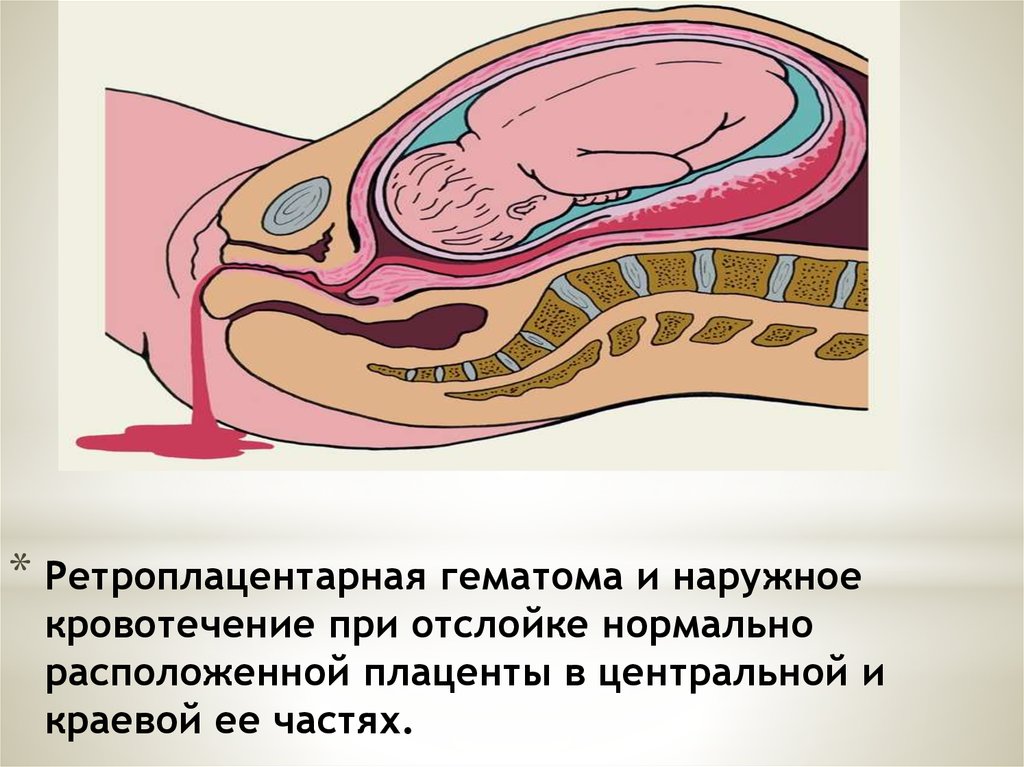
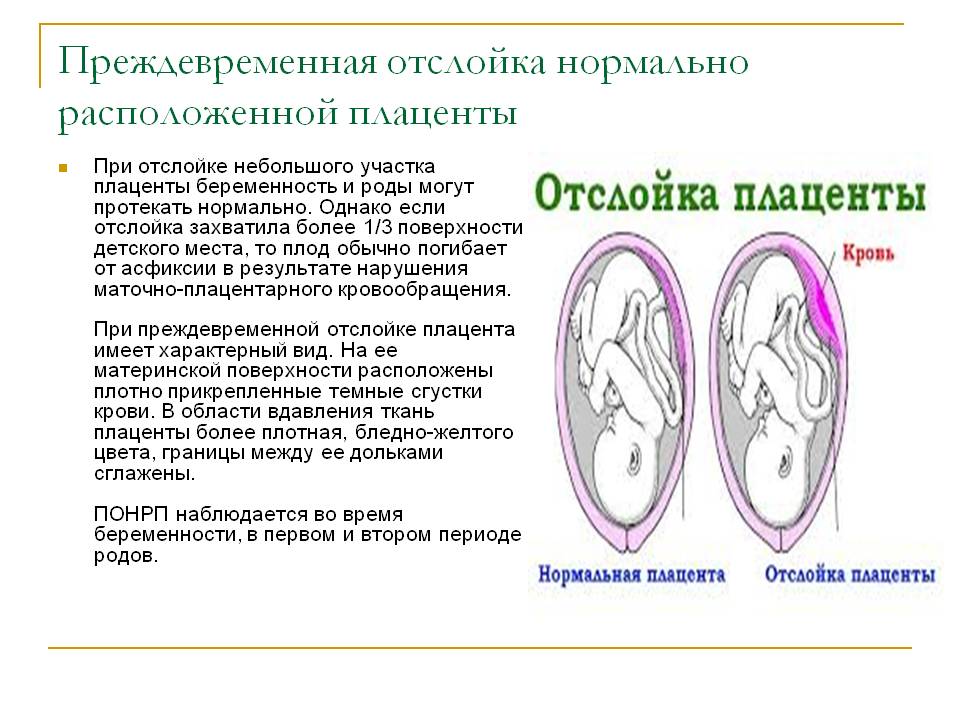
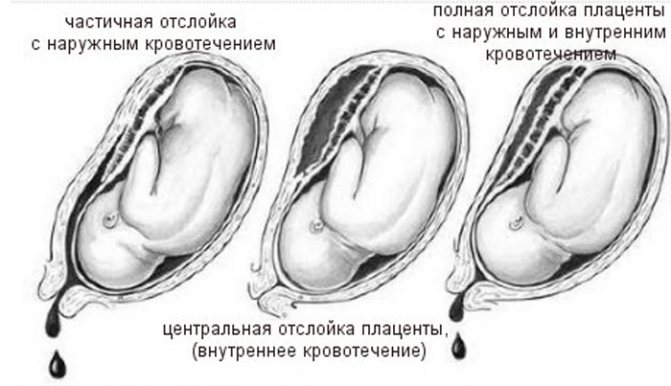
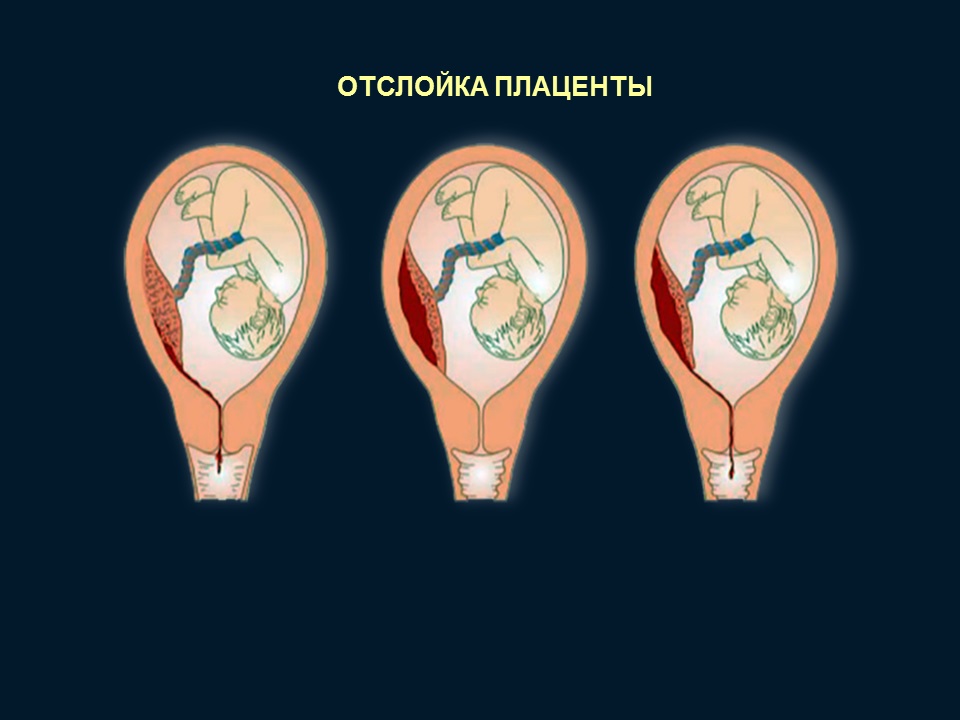
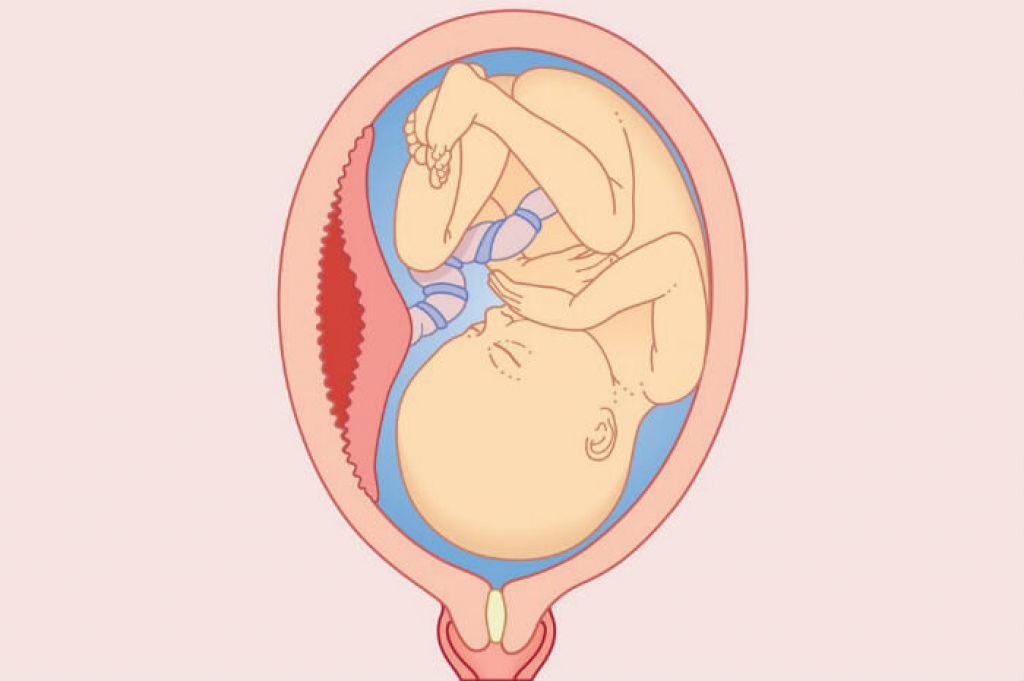
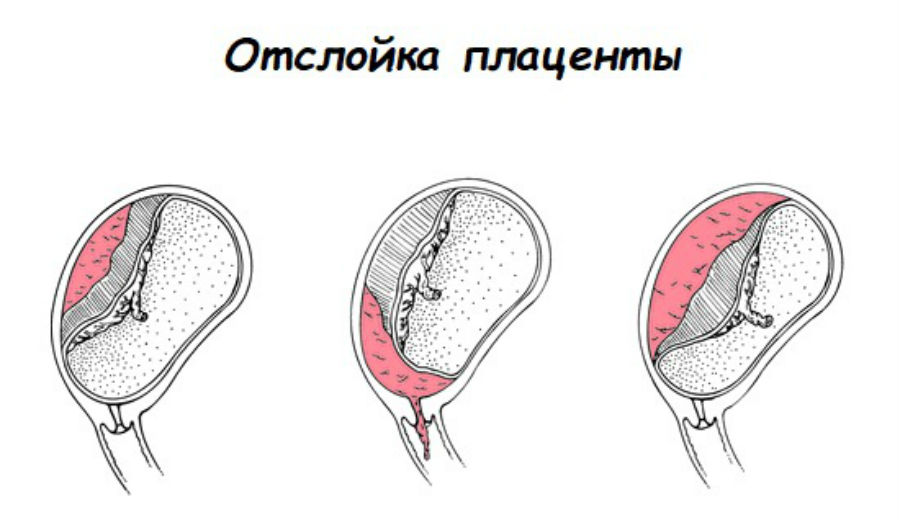
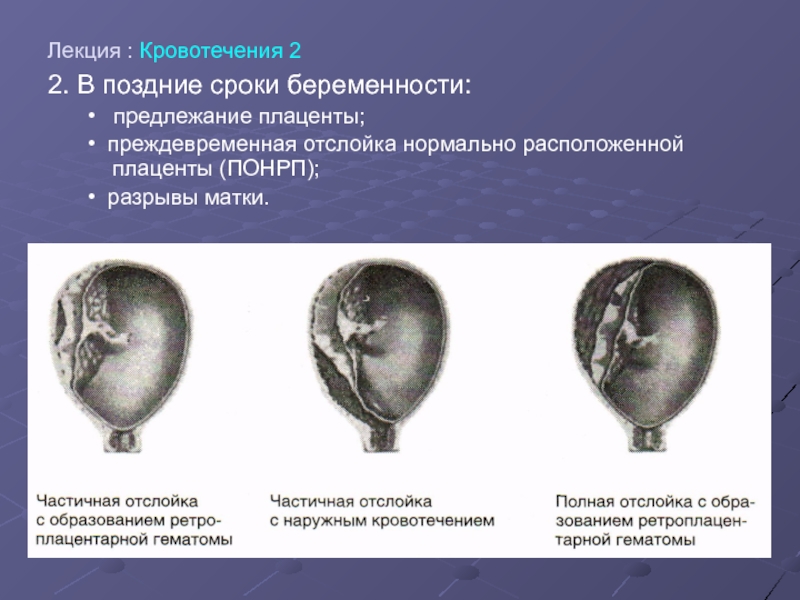
При частичной отслойке плаценты во время беременности на материнской (маточной) ее поверхности после рождения последа можно обнаружить вдавление (фасетку или нишу), заполненное организовавшимся кровяным сгустком. Если частичная отслойка плаценты произошла во время родов, то вдавление в плаценте может отсутствовать; на месте отслойки плаценты имеются плотные тонкие кровяные сгустки, почти не выступающие на ее поверхности. Распознавание характера П. о. п. в таких случаях возможно при разрезе плаценты, предварительно фиксированной в формалине. При этом обнаруживается проникновение кровяных сгустков в плацентарную ткань и сдавление последней.
Микроскопически различают две формы П. о. п.: с наличием на плаценте тонкого слоя измененной децидуальной оболочки, отслоенной гематомой, и с отсутствием ткани децидуальной оболочки, к-рая оказалась отслоенной кровью, проникшей в межворсинчатое пространство. Изменения ткани плаценты в участках П. о. п. зависят от давности отслойки и степени сдавления плацентарной ткани гематомой. Обычно обнаруживается сближение концевых ворсинок, местами межворсин-чатые пространства переполнены материнской кровью, свежей или измененной (с выпадением фибрина или гемолизированной). Капилляры резорбционных ворсин резко расширены.
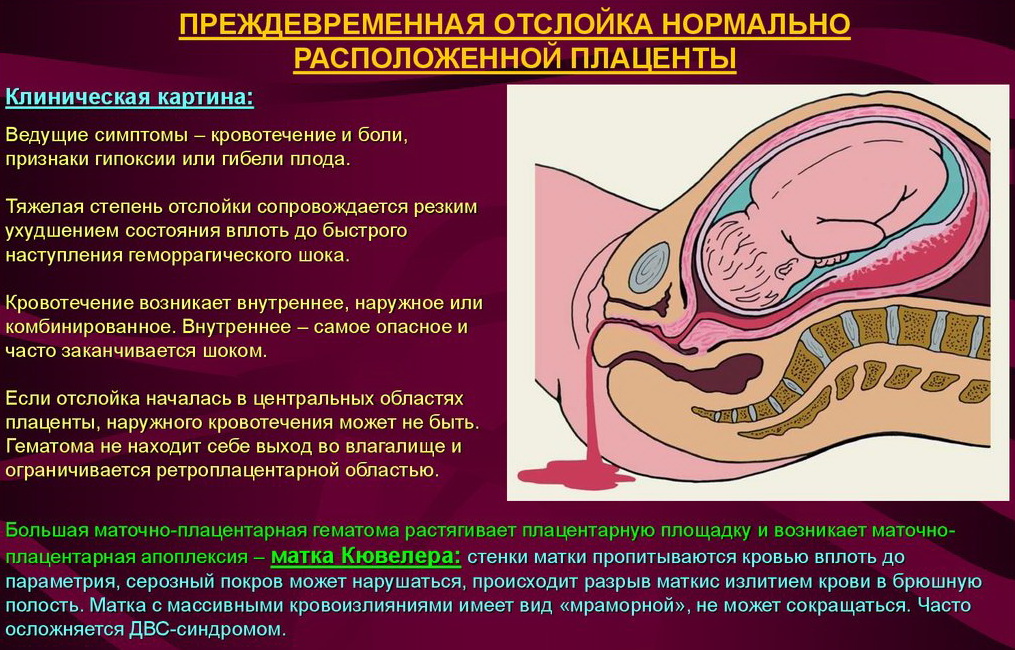
В результате повреждения нервно-мышечного аппарата матки и метаболических расстройств резко нарушается моторная функция матки. Вначале матка бывает напряжена, а затем становится дряблой — развиваются гипотония и атония. При П. о. п. матка может приобретать равномерную, иногда пятнистую фиолетовую окраску, становится дряблой, не реагирует на механические, медикаментозные, термические раздражители. Такое состояние получило название «матка Кувелера», или «маточно-плацентарная апоплексия». Название дано в честь франц. врача Кувелера, впервые в 1912 г. описавшего два подобных наблюдения.
П. о. п. оказывает отрицательное влияние на плод. При отслойке 1/3 плаценты и более он погибает. Однако гибель плода может наступить и при отслойке меньших участков плаценты, если имеются те или иные признаки ее недостаточности и тем более их сочетание (малые размеры плаценты, множественные инфаркты, участки обызвествления, нарушение созревания плаценты), приводящие к ее морфологической (дефекты васкуляризации), а в дальнейшем и функциональной неполноценности.
Что такое преэклампсия беременных? Симптомы и диагностика
Евгений Рафаилович Петрейков рассказывает, что преэклампсия является едва ли не самым тяжелым осложнением беременности. Ранее недуг также было принято называть гестозом или нефропатией беременных. Несмотря на то, что сейчас эти названия отошли на задний план и в международной классификации Всемирной организации здравоохранения принято употреблять именно термин «преэклампсия», понятие «гестоз» остается достаточно широко употребимым, особенно среди пациенток.
Поздний токсикоз беременности, который, в отличие от раннего, может не проявлять себя такими классическими признаками, как тошнота, рвота и отвращение к запахам, возникает, как правило, после 24-й недели беременности. Также различают позднюю преэклампсию, которая обнаруживает себя на 34-35-й неделях беременности.
Говоря об основных симптомах гестоза, Евгений Рафаилович поясняет:
Соответственно, основными методами первичной диагностики являются анализ мочи и крови, а также измерение артериального давления. Именно эти признаки должны наталкивать врача на мысль о том, что у пациентки начинает развиваться гестоз.
Заболевание имеет три стадии:
- Легкая преэклампсия. Характеризуется повышением систолического давления до 150, а диастолического — до 90 единиц. Показатели белка в моче при этом не превышают 0,3 г. Беременная может чувствовать слабость и апатию, страдать нарушениями сна и отеками конечностей.
- Умеренная эклампсия сопровождается показателями артериального давления от 150 до 170/100-110 мм рт. ст. Уровень белка в моче возрастает до 5 г. Пациентка мучается от головных болей, появляются тошнота и рвота, усиливаются отеки.
- Тяжелая степень преэклампсии является ургентным, или, иначе говоря, угрожающим жизни, состоянием. На этой стадии заболевания цифры на тонометре превышают 170/100-110 мм рт. ст. Будущая мама чувствует себя все хуже, головные боли, тошнота и отеки нарастают, к симптомам добавляются мелькание мушек перед глазами и боли в эпигастральной области.
Евгений Петрейков особо отмечает:
Именно поэтому так важно регулярно посещать акушера-гинеколога и вовремя сдавать анализы, чтобы не пропустить развитие патологического процесса. Едва заметив тревожные отклонения и заподозрив преэклампсию, неважно какой степени, врач незамедлительно начнет принимать необходимые меры, чтобы избежать эклампсии — острого состояния, которое может приводить к судорожным припадкам и даже коме
Особняком стоит такая форма преэклампсии, как ХЕЛП-синдром. Название этого осложнения беременности происходит от английской аббревиатуры HELLP и включает в себя следующие понятия: кровотечение, подъем печеночных ферментов, снижение тромбоцитов, на фоне чего может усилиться кровотечение. Несмотря на то, что медицина сегодня находится на высоком уровне, а квалификация врачей позволяет браться за самые тяжелые случаи, летальные исходы при развитии данного патологического процесса до сих пор не так уж и редки.
pixabay.com  / 
Причины низкого расположения плаценты
Многие причины низкого расположения плаценты обусловлены внутренними факторами — заболеваниями во время беременности и состоянием половых органов женщины. Ими могут стать:
- повреждения слизистой оболочки матки;
- воспалительные процессы;
- инфекции;
- предыдущие аборты;
- выкидыши в прошлом;
- кесарева сечения;
- различные гинекологические операции;
- патологии строения, развития, функционирования матки;
- многоплодная беременность;
- неправильный образ жизни: активное курение, чрезмерное употребление алкоголя;
- перенесённые ранее заболевания матки: эндометрит, миома;
- паритет — много родов в прошлом;
- возраст женщины более 35 лет.
Выскабливание матки в прошлом — основная причина данной патологии. Повреждение слизистой мешает плодному яйцу закрепиться в верхнем сегменте этого органа, и оно остаётся внизу, у шейки.
Исследование причин коричневых выделений
Современный уровень диагностических мер позволяет в течение короткого времени определить причины тревожных признаков.
- УЗИ – позволяет определить нормальное или аномальное прикрепление плода, наличие патологических участков – источника кровомазания.
- Пальпация малого таза необходима для выявления признаков (разрыв трубы, начавшееся отслоение плаценты), требующих незамедлительных мер.
- Осмотр с помощью зеркал выявит патологии шейки матки, необходим для установления источника кровотечения.
Справочная «Ваш Доктор» располагает базой данных частных клиник, где можно пройти срочную диагностику патологий беременности под контролем врачей высшей категории.
Полезная информация по теме:
- Боль и коричневые выделения
- Зуд и коричневые выделения
- Коричневые выделения
- Причины коричневых выделений
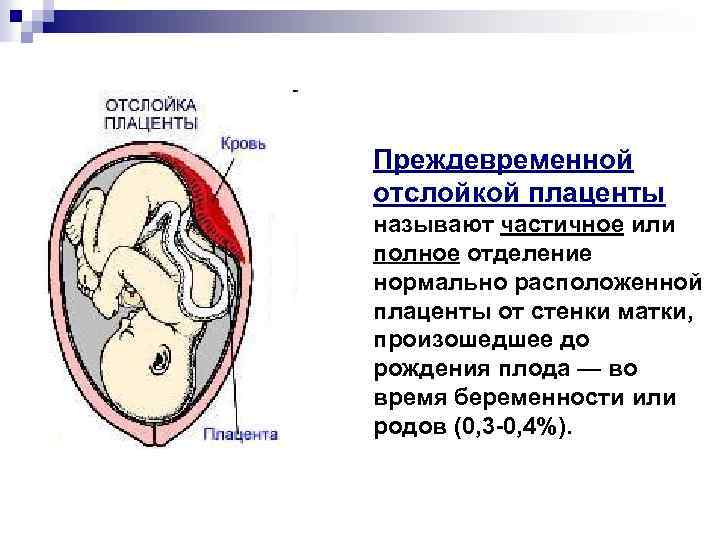
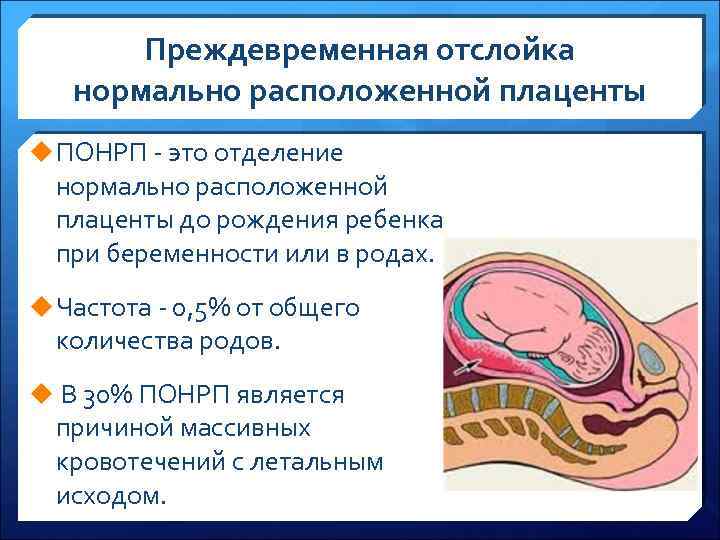
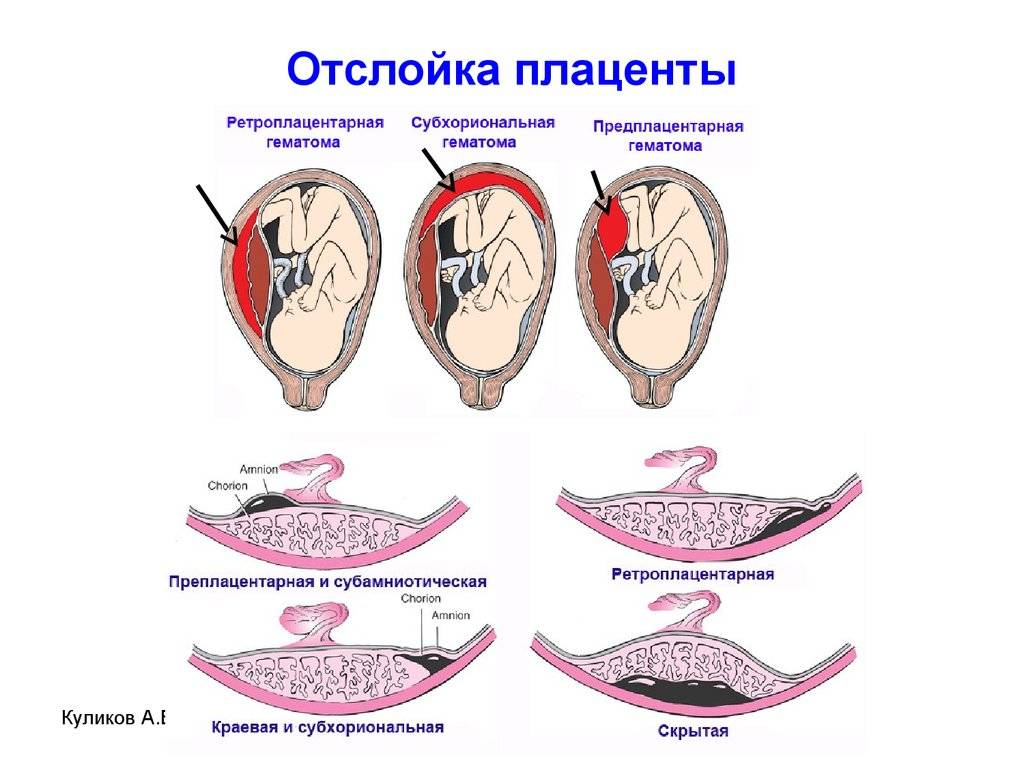
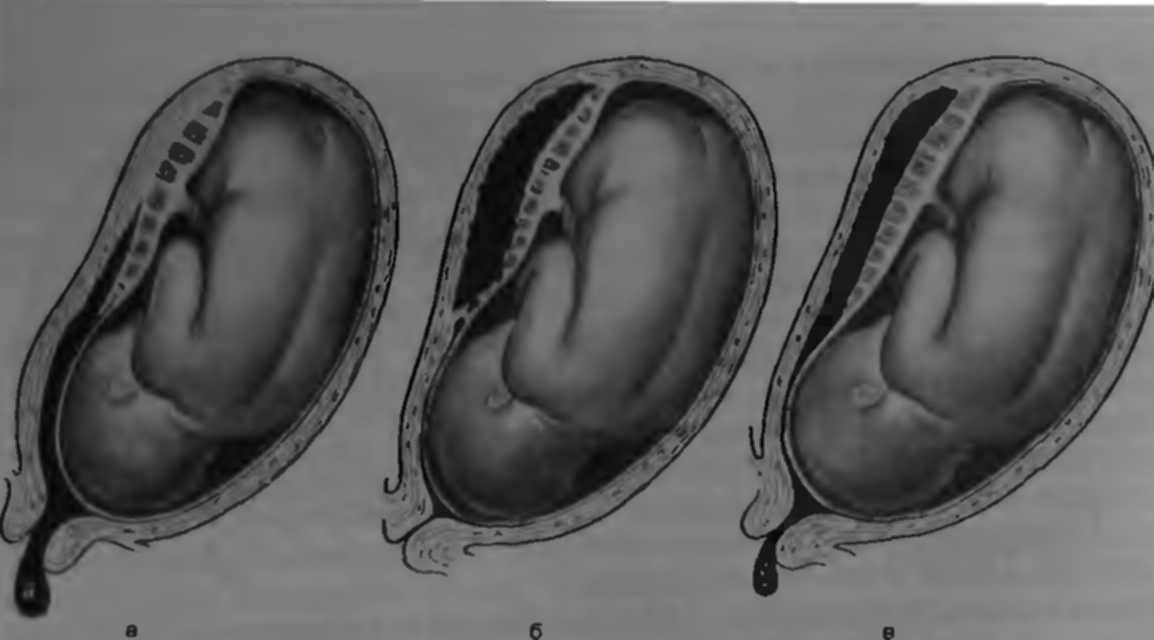
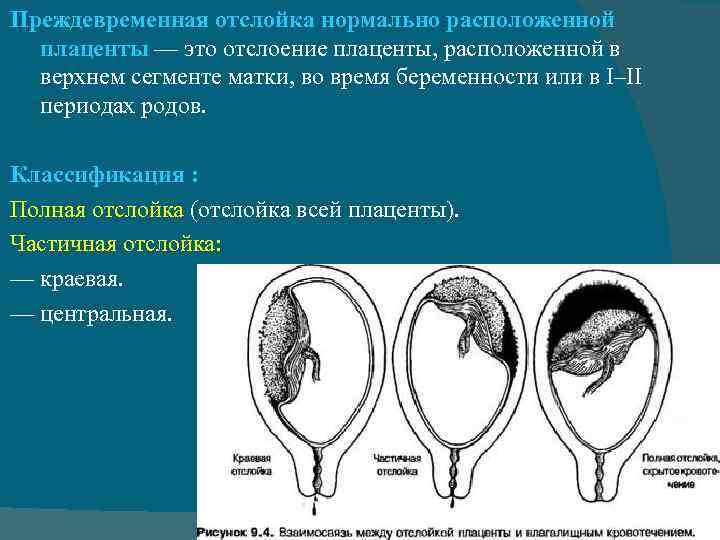
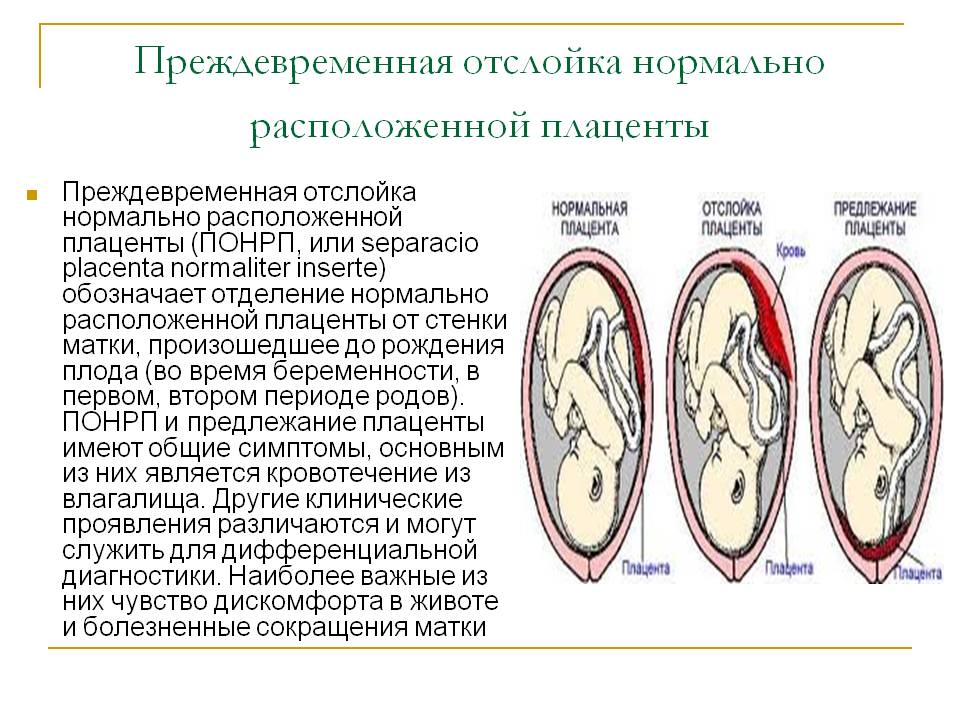
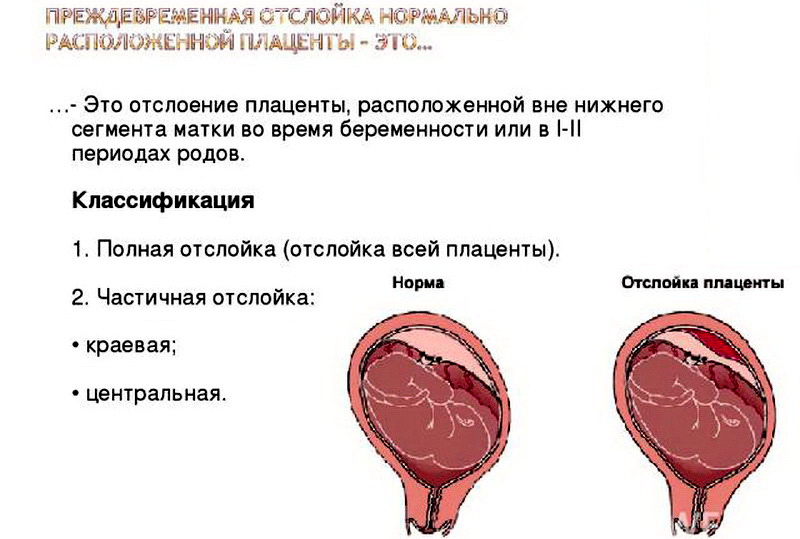
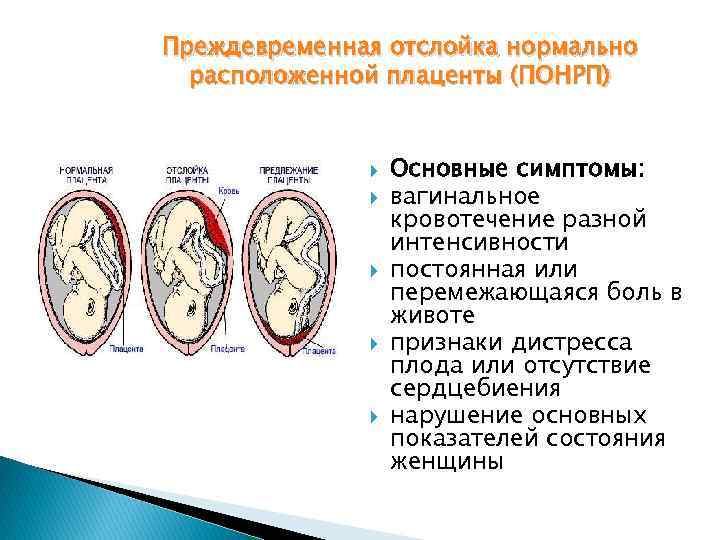
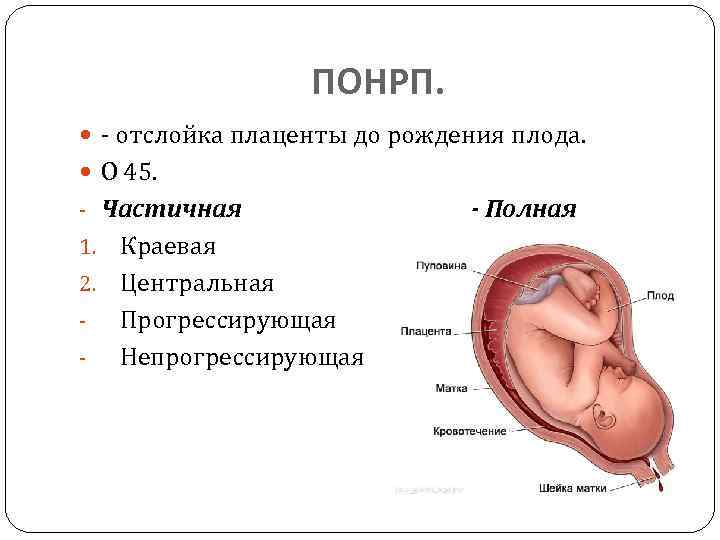
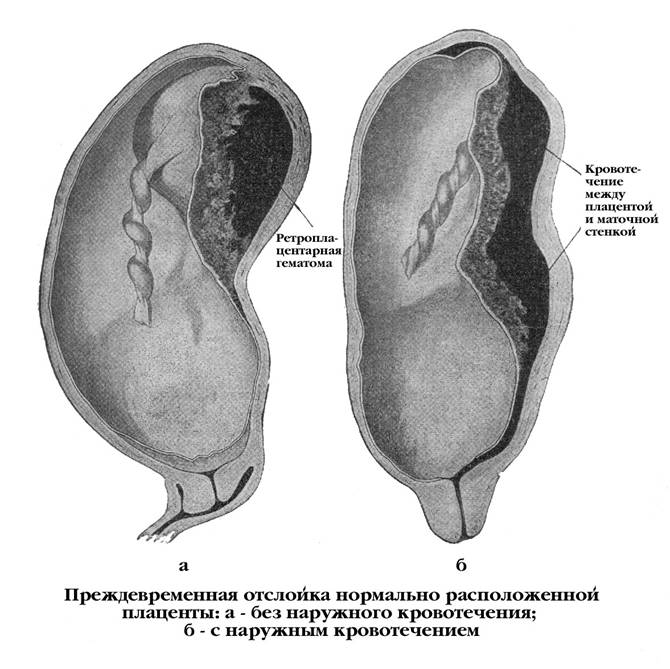
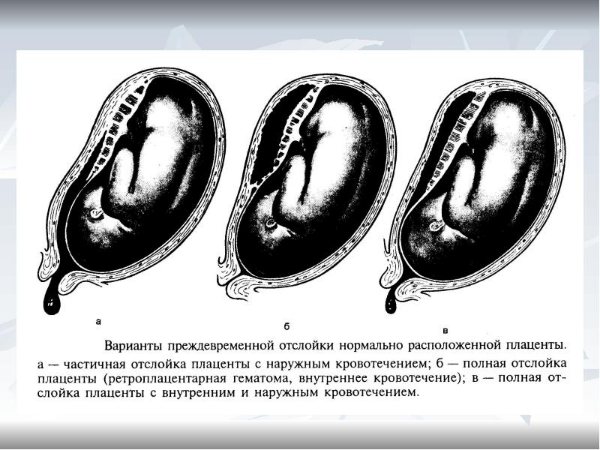
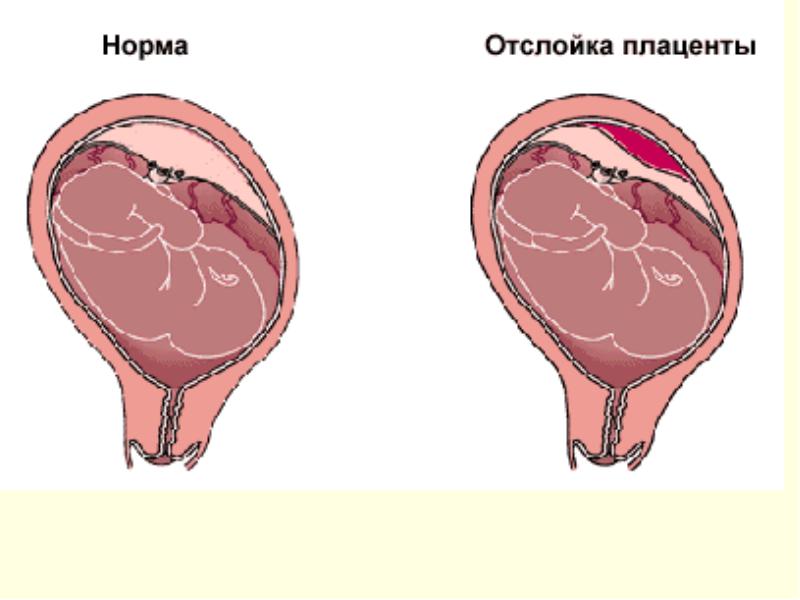
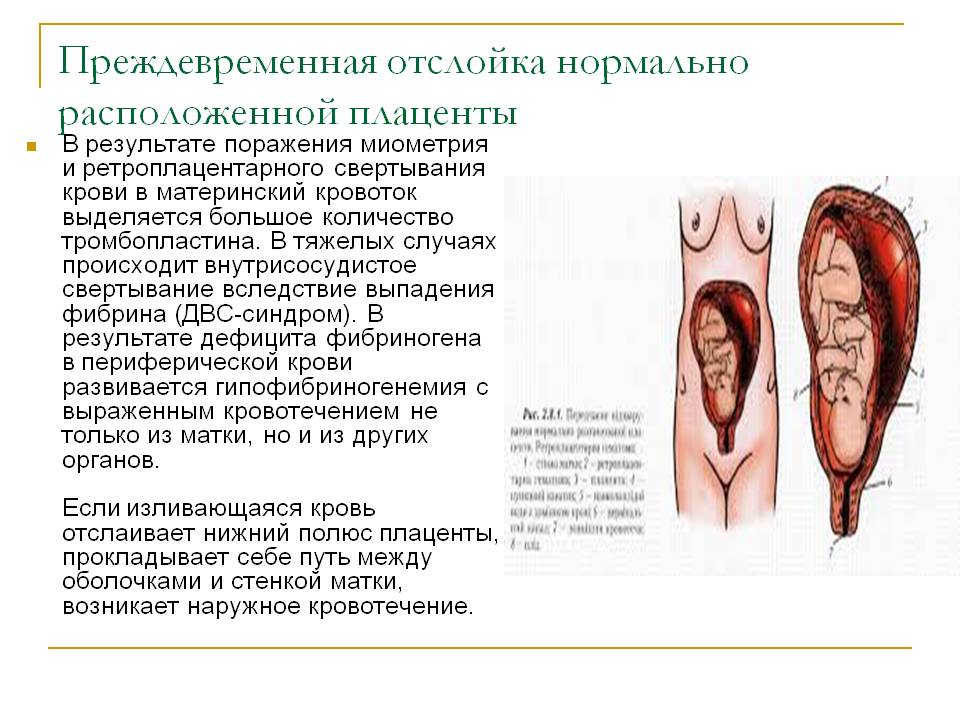
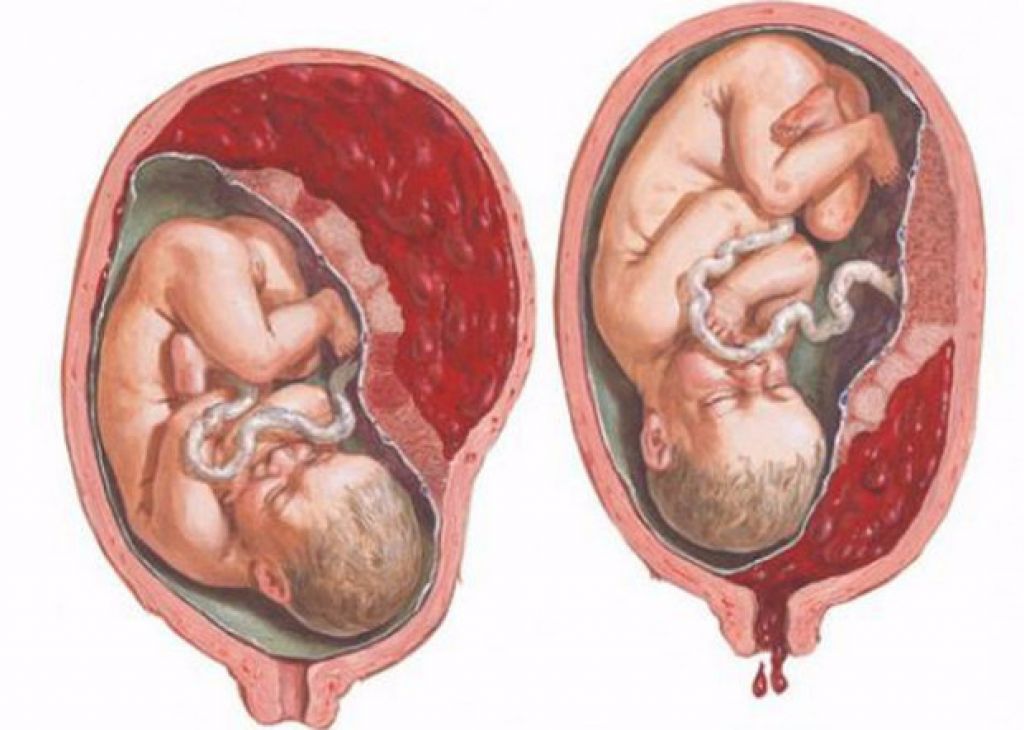
Что такое Преждевременная отслойка нормально расположенной плаценты –
Преждевременная отслойка нормально расположенной плаценты (ПОНРП) – это несвоевременное отделение плаценты, происходящее во время беременности или в первом и втором периодах родов. Данное осложнение встречается с частотой 0,5-1,5 % наблюдений.
В 1/3 случаев ПОНРП является причиной массивного кровотечения, геморрагического шока и ДВС-синдрома. Материнская смертность составляет от 1,6 до 15,6 %, что обусловлено кровотечением и геморрагическим шоком.
Различают ПОНРП как частичную, которая в свою очередь квалифицируется как прогрессирующая и непрогрессирующая, так и полную.
Список использованной литературы
- Ananth CV, Wilcox AJ. Placental abruption and perinatal mortality in the United States. Am J Epidemiol. 2001 Feb 15. 153(4):332-7.
- Oyelese Y, Ananth CV. Placental abruption. Obstet Gynecol. 2006 Oct. 108(4):1005-16.
- Rana A, Sawhney H, Gopalan S. Abruptio placentae and chorioamnionitis-microbiological and histologic correlation. Acta Obstet Gynecol Scand. 1999 May. 78(5):363-6.
- Tuuli MG, Norman SM, Odibo AO, Macones GA, Cahill AG. Perinatal outcomes in women with subchorionic hematoma: a systematic review and meta-analysis. Obstet Gynecol. 2011 May. 117(5):1205-12.
- Ananth CV, Savitz DA, Luther ER. Maternal cigarette smoking as a risk factor for placental abruption, placenta previa, and uterine bleeding in pregnancy. Am J Epidemiol. 1996 Nov 1. 144(9):881-9.
- Tikkanen M, Nuutila M, Hiilesmaa V, Paavonen J, Ylikorkala O. Clinical presentation and risk factors of placental abruption. Acta Obstet Gynecol Scand. 2006. 85(6):700-5.
- Glantz C, Purnell L. Clinical utility of sonography in the diagnosis and treatment of placental abruption. J Ultrasound Med. 2002 Aug. 21(8):837-40.
- Schmidt P, Raines DA. Placental Abruption (Abruptio Placentae). 2018 Jan.
Прогноз и профилактика преждевременной отслойки плаценты
Профилактика возникновения преждевременной отслойки плаценты требует, в первую очередь, внимательного отношения беременной женщины к самой себе:
- лечения гинекологических заболеваний в рамках планирования беременности;
- своевременного обращения по беременности в женскую консультацию;
- посещения акушера-гинеколога по графику во время беременности;
- недопущения физических и психических перегрузок.
Врач, ведущий беременность, должен своевременно выявлять такие патологии, как:
- плацентарная недостаточность;
- гестоз;
- артериальная гипертензия.
Что касается прогноза при преждевременной отслойке плаценты, то здесь все зависит от своевременного оказания квалифицированной помощи пациентке.
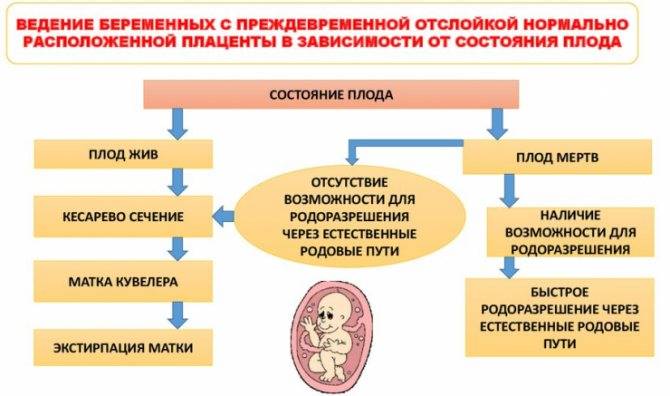
Диагноз и ведение родов
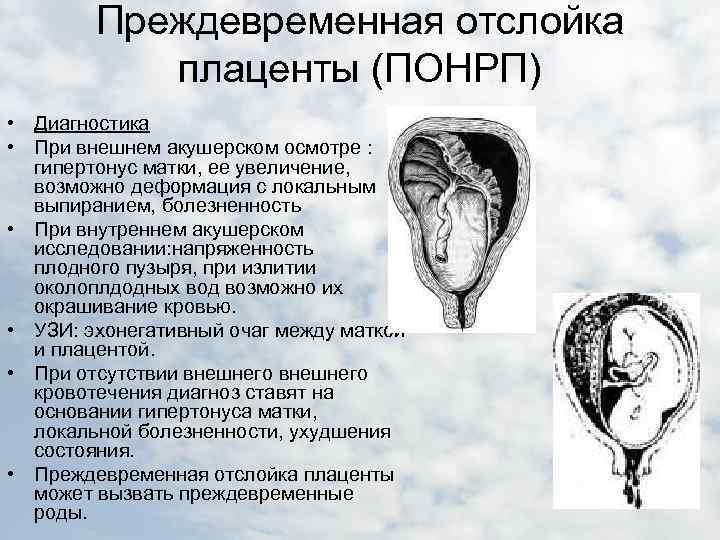
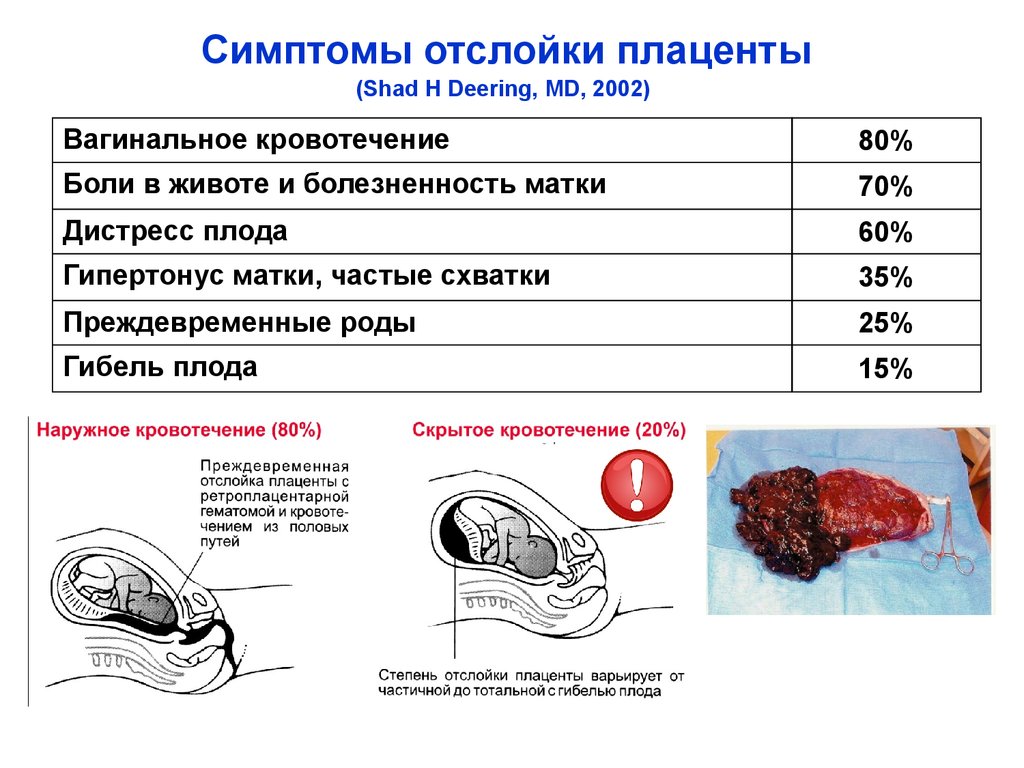
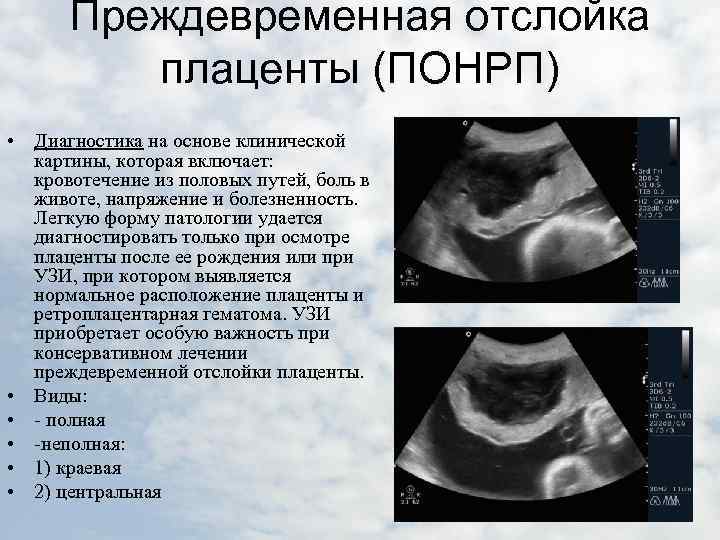
В легких случаях при осмотре последа на материнской (маточной) поверхности плаценты обнаруживают вдавление, заполненное сгустком крови. Для П. о. п. средней тяжести характерным является несоответствие клин, проявлений, в первую очередь гемодинамических нарушений (значительное падение АД, тахикардия и др.), величине наружного кровотечения. Распознавание тяжелой формы П. о. п. основано на данных клин, вариантов этой патологии. Современные методы ультразвуковой диагностики (см.) также позволяют установить наличие ретроплацентарной гематомы. Гистол, исследование плаценты вносит ясность в диагноз, особенно когда речь идет об анте- или интранатальной смерти плода.
При возникновении П. о. п. необходимо как можно быстрее извлечь плод из матки с помощью кесарева сечения (см.) или наложить акушерские щипцы в зависимости от акушерской ситуации. При этом учитывается опасность развития геморрагического шока с нарушением гемокоагуляции, острой почечной недостаточности и других осложнений, которые могут возникнуть как после оперативного, так и после самопроизвольного родоразрешения.
Внутриутробная смерть плода не является противопоказанием для кесарева сечения, если отсутствуют условия для родоразрешения естественным путем. Вопрос об удалении или оставлении матки решается индивидуально. При наличии необратимых изменений матки (матка Кувелера) показано ее удаление. Предпочтительнее производить экстирпацию матки (см.), т. к. надвлага-лищная ампутация в подобной ситуации не обеспечит надежного гемостаза. Вопрос решается в пользу экстирпации матки и при менее выраженных морфол, изменениях, если развился тяжелый геморрагический шок. Больным проводится интенсивная терапия, направленная на восполнение объема циркулирующей крови, коррекцию кислотно-щелочного равновесия, устранение водно-электролитных нарушений и восстановление реологических свойств крови. Одновременно проводятся профилактика и лечение острой почечной недостаточности и других осложнений.
В послеоперационном периоде (см.) уделяется внимание восстановлению сниженной сопротивляемости организма (борьба с анемией, применение препаратов типа тималин, минтезол), предотвращению тромбоэмболических осложнений, сепсиса и перитонита.
Что делать после проведения амниоцентеза?
Так как эта процедура является инвазивной, существует ряд правил, которые женщина должна соблюдать во избежание вероятных осложнений:
- Необходимо исключить или, насколько это возможно, сократить любые физические нагрузки, особенно поднятие тяжестей.
- Непосредственно после процедуры обеспечить себе отдых в течение нескольких часов.
- Пациенткам с отрицательным резус-фактором, вынашивающей ребенка с положительным резус-фактором, на протяжении 72 часов необходимо проходить курс инъекций антирезусного иммуноглобулина. Это необходимо для того, чтобы исключить резус конфликт из-за попадания амниотической жидкости, содержащей генетический материал плода, за пределы околоплодной оболочки.
Иногда для устранения дискомфортных ощущений после проведения амниоцентеза пациентам назначается прием обезболивающих препаратов. Также с целью исключения воспалительных процессов могут быть прописаны нестероидные противовоспалительные лекарства.
Косвенные признаки многоплодной беременности
Помимо выявления уровня ХГЧ и УЗИ исследования, определить многоплодие можно по косвенным признакам. К ним относятся:
- Выраженная угревая сыпь на лице. Это особенно заметно, если до этого у женщины была чистая гладкая кожа. Сыпь вызвана резкими и масштабными гормональными изменениями. При одноплодной беременности они проявляются не так интенсивно.
- Повышение артериального давления (наблюдается в 25% случаев против 6% при одноплодной беременности). Оно повышается даже у женщин, которые до беременности жаловались на гипотонию. Это связано с необходимостью перекачивать большее количество крови.
- Преэклампсия (повреждение внутренних стенок сосудов). Сосуд сужается, нарушая кровообращение и питание органов. Также его стенки становятся более проницаемыми, вызывая отёки и сбои в работе внутренних органов. Преэклампсия случается у 21% беременных двойней, и ведёт к артериальной гипертензии и образованию тромбов. В тяжёлой форме женщине грозит инсульт.
Что провоцирует / Причины Преждевременной отслойки нормально расположенной плаценты:
Факторы, приводящие к ПОНРП, условно можно разделить на две группы.
Факторы, непосредственно способствующие развитию данного осложнения:
- гестоз (чаще длительно текущий, нелеченный или недостаточно леченный);
- экстрагенитальные заболевания (артериальная гипертензия, артериальная гипотония, пороки сердца, заболевания почек, сахарный диабет, заболевания щитовидной железы, заболевания коры надпочечников, туберкулез, сифилис и др.);
- изосерологическая несовместимость крови матери и плода по системе АВО и резус-фактору;
- аутоиммунные состояния (АФС, системная красная волчанка);
- заболевания крови (врожденные и приобретенные коагулопатии);
- дегенеративно-дистрофические изменения в матке вследствие воспаления, оперативных вмешательств, многократных осложненных родов;
- пороки развития матки;
- расположение плаценты в проекции миоматозного узла (межмышечный узел с центропетальным ростом, субмукозный узел);
- переношенная беременность.
Факторы, провоцирующие ПОНРП на фоне уже существующих патоморфологических нарушений:
- перерастяжение стенок матки вследствие многоводия, многоплодной беременности, наличия крупного плода;
- внезапное, быстрое и обильное излитие околоплодных вод при многоводии;
- травма (падение, удар в живот);
- наружный поворот плода;
- грубое акушерское исследование;
- короткая пуповина;
- дискоординация сократительной деятельности матки;
- нерациональное применение утеротонических средств в родах;
- рождение первого плода при монохориальной двойне.