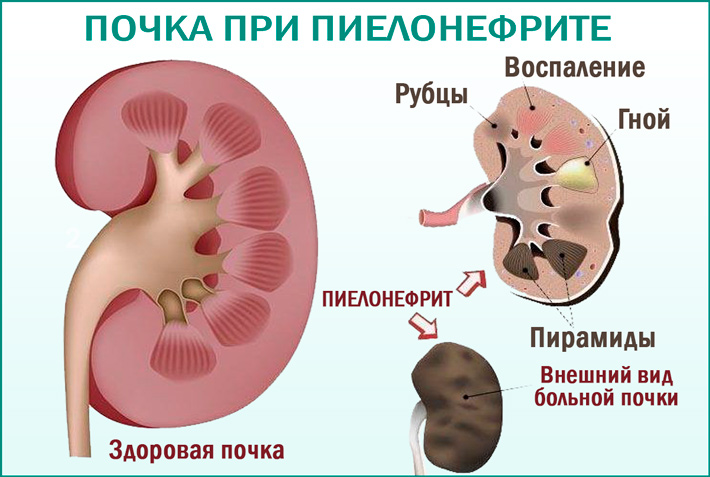
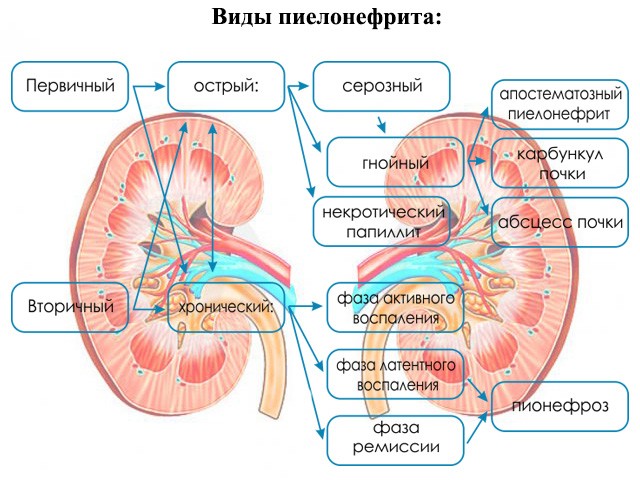
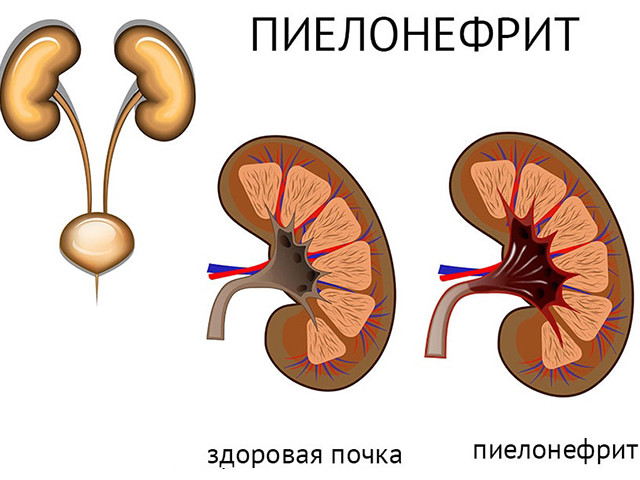
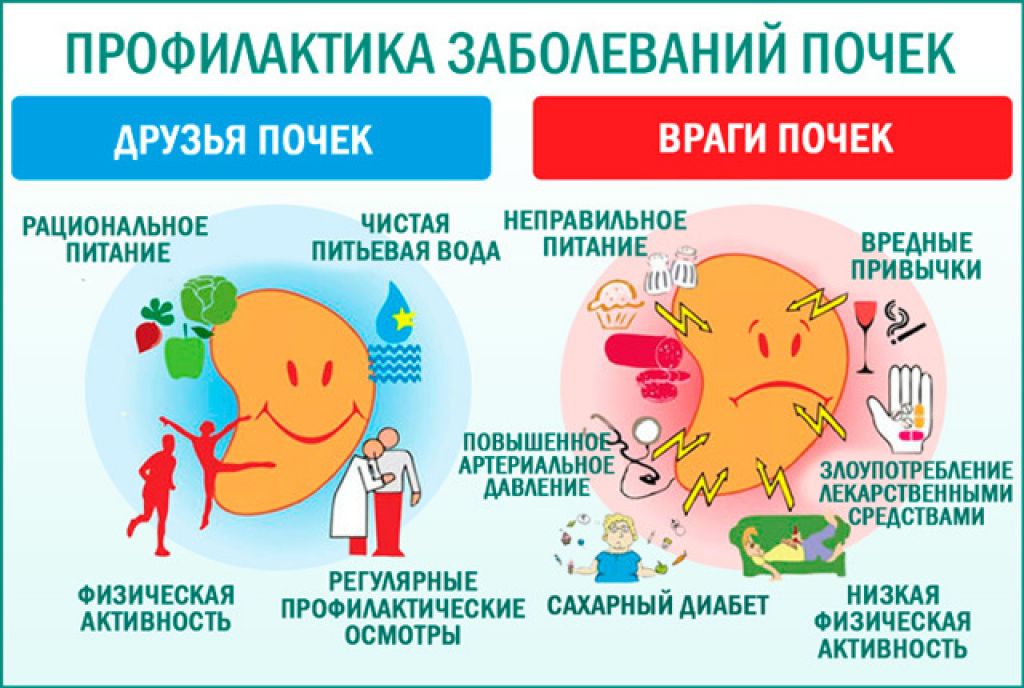
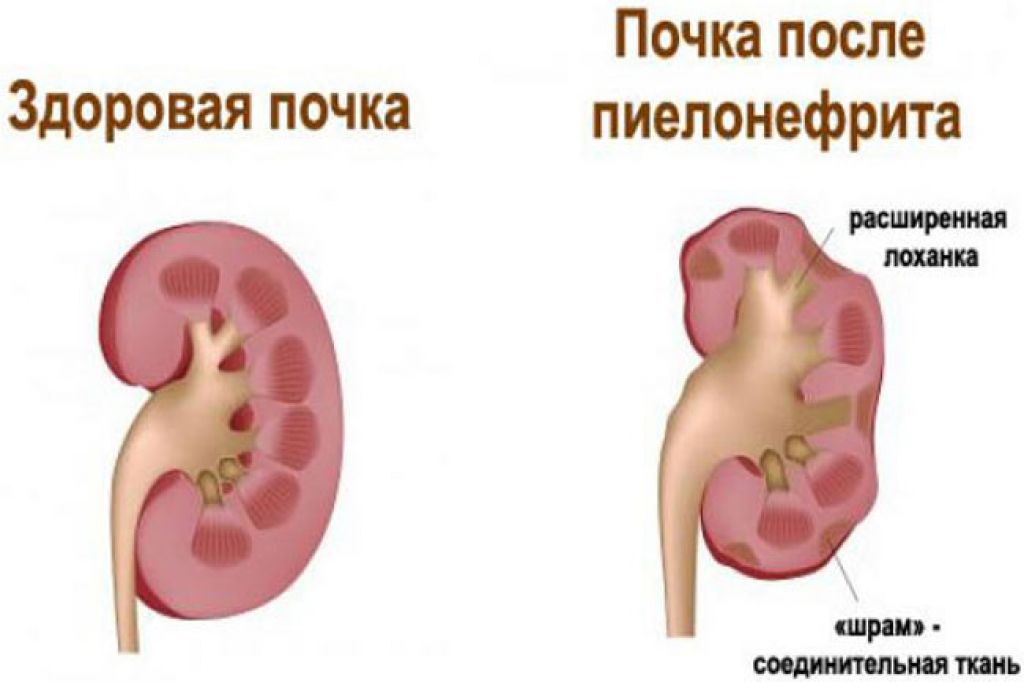
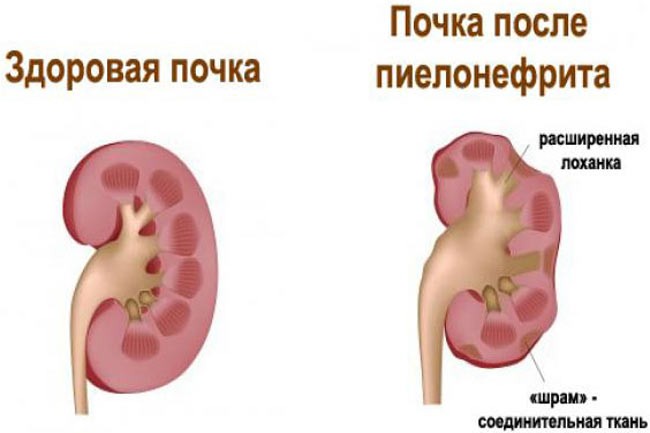
Лечение пиелонефрита
Большинство людей с пиелонефритом могут вылечиться дома с помощью курса антибиотиков и, возможно, обезболивающих препаратов.
Если у вас пиелонефрит, постарайтесь во время мочеиспускания не привставать над унитазом, потому что в таком положении ваш мочевой пузырь может опорожняться не до конца
Также важно употреблять много жидкостей, чтобы избежать обезвоживания и способствовать вымыванию бактерий из ваших почек. Количество выпитой жидкости можно считать достаточным, если вы ходите в туалет чаще обычного, и моча приобрела бледную окраску
Больше отдыхайте. Пиелонефрит может отнимать у вас все силы, даже если обычно вы не жалуетесь на здоровье. Для того, чтобы полностью поправиться и вернуться на работу, может потребоваться до двух недель.
Если вы лечитесь на дому, скорее всего, вам пропишут курс антибиотиков в виде таблеток или капсул, которые необходимо принимать от одной до двух недель. Существует большое количество антибиотиков, которые используются для лечения инфекций почек. Но только врач может подобрать наиболее эффективный из них в вашем случае.
К распространенным побочным эффектам антибиотиков относится тошнота и понос. Некоторые из антибактериальных препаратов могут снижать эффективность пероральных контрацептивов и контрацептивных пластырей, поэтому на время лечения, вам могут понадобиться другие противозачаточные средства.
Беременным женщинам при развитии пиелонефрита тоже необходим прием антибиотиков. Выбор лекарственного препарата основывается на его эффективности против бактерий, вызвавших почечную инфекцию, и безопасности для плода. Антибиотик и режим его приема должен назначать только врач. Вам должно стать лучше вскоре после начала лечения, и вы должны полностью поправиться примерно через 2 недели. Если спустя 48-72 часа от начала лечения состояние не улучшается, обратитесь к лечащему врачу.
Обезболивающие, такие как парацетамол, должны облегчить боль и снизить температуру. Однако, нестероидные противовоспалительные средства (НПВС), такие как ибупрофен, для этих целей принимать не рекомендуется. Эти препараты могут ухудшить состояние почек при пиелонефрите.
Терапевт может направить вас к узкому специалисту – урологу, если считает, что у вас есть какая-то причина, которая повышает вероятность развития почечных инфекций. Уролог – это хирург, специализирующийся на лечении заболеваний моче-выводящих путей. Обычно, для дополнительного обследования к урологу направляют всех мужчин с пиелонефритом, так как у них это заболевание встречается реже, чем у женщин. Среди женщин к урологу обычно направляют лишь тех, у кого было два или более случаев пиелонефрита.
Дети, страдающие пиелонефритом, должны пройти осмотр у врача, специализирующегося на детских болезнях.
Когда нужна госпитализация при пиелонефрите
В некоторых случаях лечение должно проводиться в больнице, а не на дому. Необходимо лечь в больницу, если:
- вы сильно обезвожены;
- вы не можете глотать или все лекарства и жидкости удаляются с рвотой;
- у вас есть дополнительные симптомы, указывающие на вероятность заражения крови, например, учащенное сердцебиение или потеря сознания;
- вы беременны, и у вас высокая температура;
- ваш организм особенно ослаблен, у вас общее тяжелое состояние;
- нет улучшения через 48 часов от начала лечения антибиотиками;
- у вас ослабленный иммунитет;
- у вас в моче-выводящих путях есть инородное тело, например, почечный камень или мочевой катетер;
- у вас диабет;
- вам больше 65 лет;
- у вас есть заболевание, влияющее на работу моче-выделительных органов, например, поликистоз почек или другое хроническое заболевание почек.
Большинство детей с пиелонефритом будут проходить лечение в больнице.
Если вас положили в больницу с пиелонефритом, скорее всего, вам поставят капельницу, чтобы ваше тело получало достаточное количество жидкости. Антибиотики также могут подаваться через капельницу. У вас будут регулярно брать кровь и мочу на анализ, чтобы следить за состоянием вашего здоровья и за тем, насколько эффективно антибиотики борются с инфекцией.
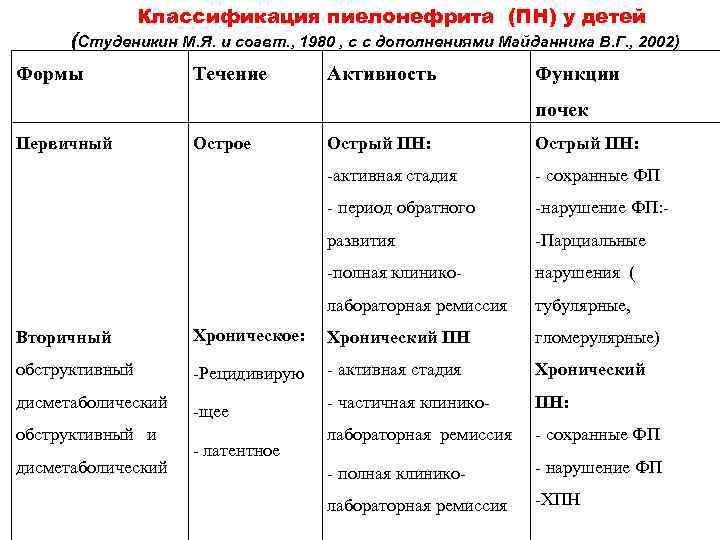
Что такое Хронический пиелонефрит у детей –
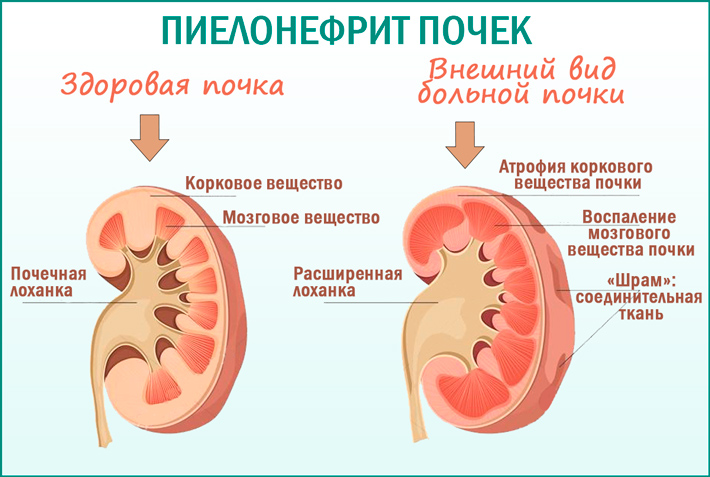
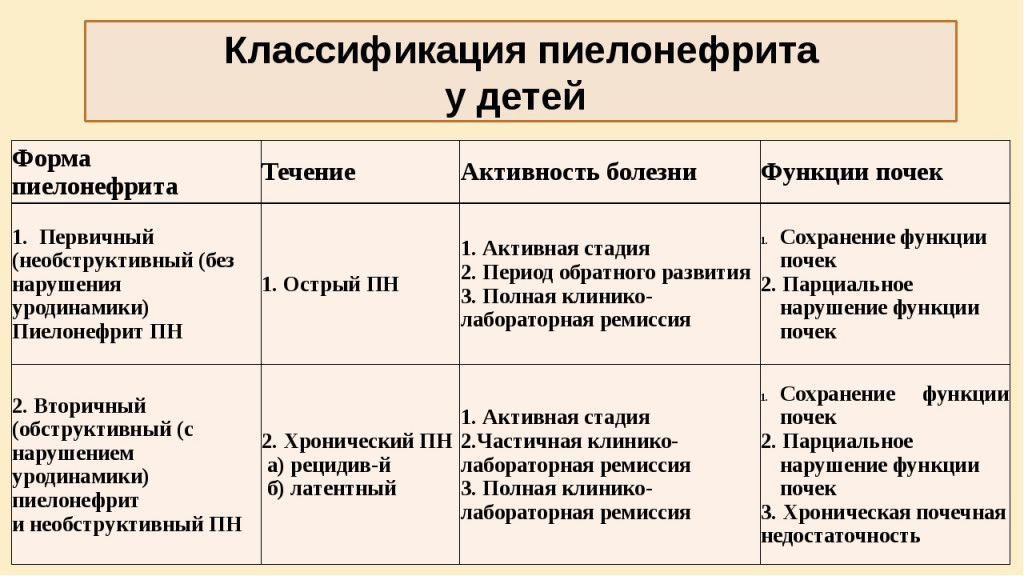
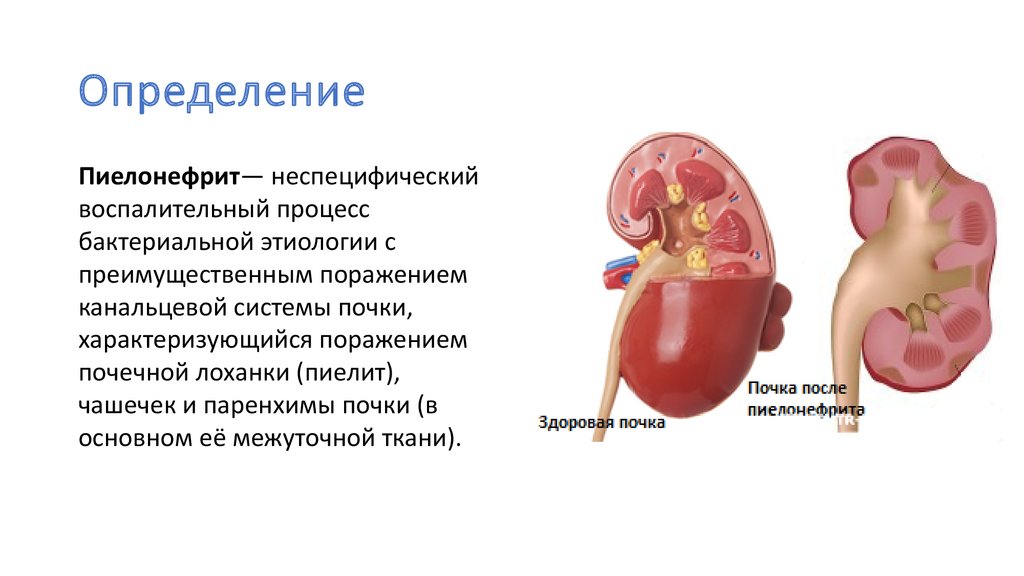
Хронический пиелонефрит у детей – хронический процесс в тубулоинтерстициальной ткани, который протекает с рецидивами или скрыто.
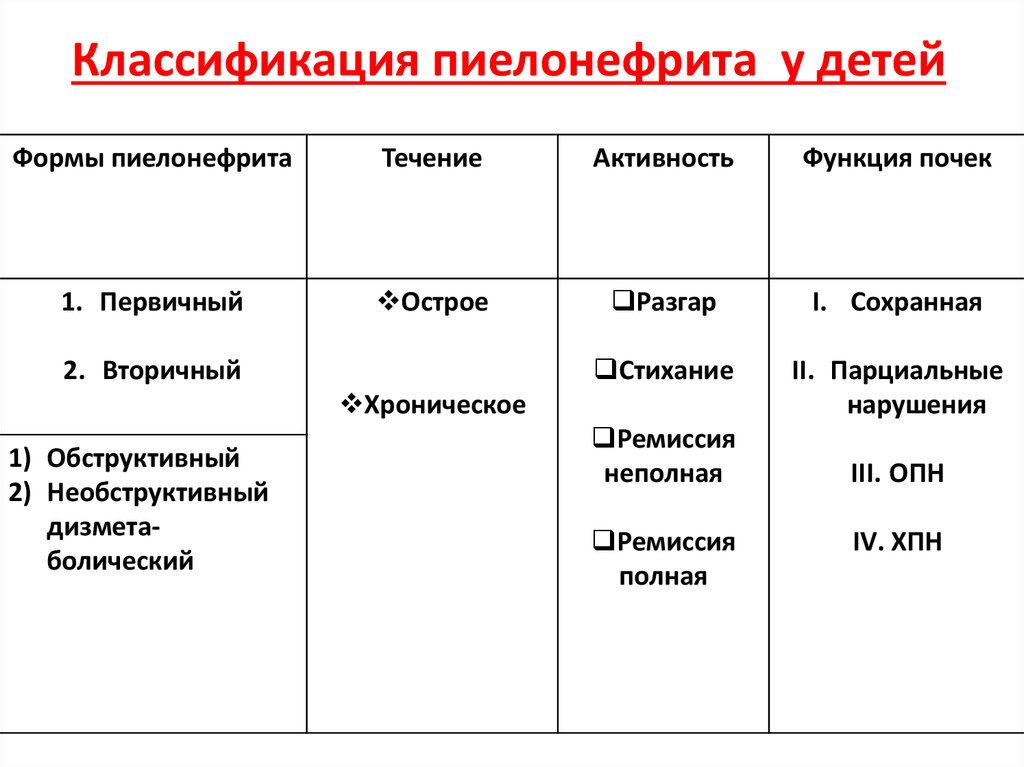
Хронический пиелонефрит делят на хронический первичный необструктивный пиелонефрит и хронический вторичный обструктивный пиелонефрит. Первый из этих видов представляет собой процесс в почечной паренхиме, когда при использовании современных методов исследования не удается выявить факторы и условия, способствующие фиксации микроорганизмов и развитию воспаления в тубулоинтерстициальной ткани почек.
Второй вид – процесс, развивающийся на фоне аномалии развития, метаболических нарушений, дизэмбриогенеза почечной ткани. К метаболическим нарушениям в данном случае относят уратурию, оксалурию, нейрогенную дисфункцию мочевого пузыря, фосфатурию и пр.
Лечение острой и хронической форм пиелонефрита:
Лечением занимается только врач-уролог либо врач-нефролог. В зависимости от тяжести течения заболевания и продолжительности врач может назначить следующие принципы лечения:
1. Консервативная этиотропная терапия (препараты). Для лечения всех форм пиелонефрита используют антибиотики различных групп (пенициллины, цефалоспорины, фторхинолоны и т. д.) такие как амоксициллин, ампициллин, гентамицин, цефаклор, ципрофлоксацин и т. д.; сульфаниламиды: Сульфадимезин, уросульфан и другие; нитрофураны: например, фуразолин, фурагин; налидиксовая кислота (налидикс, неграм.), нестероидные противовоспалительные средства (диклофенак, метамизол и др.), спазмалитики (нош-па, папаверин), энтеросорбенты (например, уголь активированный), антикоагулянты (препараты, разжижающие кровь): гепарин, троксевазин; мочегонные средства (фуросемид, лазикс и др.) При длительном лечении пиелонефрита, необходимо принимать пробиотики и противогрибковые препараты, так как антибиотики способны спровоцировать появление в организме бактерий грибковой природы. Если имеются противопоказания к антибактериальной терапии или желательно добавить дополнительное лечение, то используют фитопрепараты, которые включают в себя отдельные полезные травы, либо сложные сборы, включающие несколько трав. Обычные травы: лист брусники, цветки василька, толокнянка, шиповник, почки тополя черного и другие. Травяные сборы: фитолизин, урофлюкс и т. п.Фитопрепараты также обладают противовоспалительным, мочегонным и антибактериальным эффектами. Существует самый распространенный растительный фитопрепарат – канефрон. Обладает всеми вышеперечисленными действиями.
2. Физиотерапия. Это скорее дополнительный метод, нежели основной. Физиотерапия помогает улучшить состояние, функции почек и ускорить эффект этиотропной терапии.Виды физиотерапии: электрофорез фурадонина или кальция хлорида (можно использовать и другие препараты), ультразвук (если отсутствуют камни в почках), тепловое воздействие на почки (например, диатермия, лечебная грязь и т. д.), СВЧ – терапия и др.
3. Если все методы лечения оказываются бесполезными, а состояние пациента остается на прежнем уровне или ухудшается, то применяется хирургический метод. В основном хирургическое вмешательство проводится при гнойном пиелонефрите, карбункуле почки или абсцессе. В зависимости от состояния врач сам выбирает вид хирургической коррекции.
Диагностика
Главное значение в диагностике гестационного пиелонефрита имеют лабораторные способы. Определить начало воспалительного процесса можно, сделав анализ мочи и крови. Может применяться бактериальное исследование мочи и окрашивание по Грамму (микробиологические методы, показывающие, какой возбудитель вызвал заболевание).
В анализах обнаружится:
- лейкоцитурия (обнаружение лейкоцитов в моче);
- лейкоцитоз (повышение уровня лейкоцитов в крови);
- может определиться умеренная анемия;
- бактериурия (появление бактерий в моче).
Так как моча в норме стерильна, а при пиелонефрите, особенно у беременных, чаще всего причиной становятся бактерии, в анализе мочи лаборанты обнаружат именно патогенную флору. Зная, чем грозит болезнь и почему важен анализ мочи, женщина будет более внимательно относиться к своему здоровью.
Наши медицинские центры
Северное отделение (МРТ и КТ)
Удельная
Развернуть
м. Удельная, пр-т Энгельса, д. 33
ПН-СБ: с 8.00 до 22.00ВС: с 9:00 до 18:00 (МРТ)
МРТ и КТ
Центральное отделение (Клиническое отделение)
Фрунзенская
Развернуть
м. Фрунзенская, ул. Киевская, д. 5 к.4
ПН-СБ: с 8.00 до 20.00ВС: 09.00 до 17.0002.05.2021 – выходной
Клиническое отделение
Центральное отделение (МРТ и КТ)
Фрунзенская
Развернуть
м. Фрунзенская, ул. Киевская, д. 5 к.5
ПН-ВС: с 8.00 до 22.00
МРТ и КТ
Южное отделение (МРТ и КТ)
Ленинский проспект
Развернуть
м. Ленинский проспект, Ленинский пр., д. 160
ПН-ВС: с 8.00 до 0.00 (МРТ)ПН-ВС: с 8:00 до 22:00 (КТ)
МРТ и КТ
Южное отделение (Клиническое отделение)
Ленинский проспект
Развернуть
м. Ленинский проспект, Ленинский пр., д. 160
ПН-СБ: с 8:00 до 17:00ВС: выходной
Клиническое отделение
Что провоцирует / Причины Острого пиелонефрита у детей:
К факторам риска развития рассматриваемого детского заболевания относят:
- патологии беременности у матери
- аномалии мочевыводящих путей
- частую заболеваемость ОРВИ
- нарушения обмена веществ
- неудовлетворительные социальные условия
- очаги инфекции в организме ребенка
- гинекологические болезни (у девочек)
Острый пиелонефрит у детей возникает при активности кишечной палочки. В почки инфекция может попасть через мочеточники или вместе с кровью, которая прошла через очаги инфекции где-то в других органах. К очагам инфекции относят:
- пневмонию
- ангину
- отит
- пиодермию
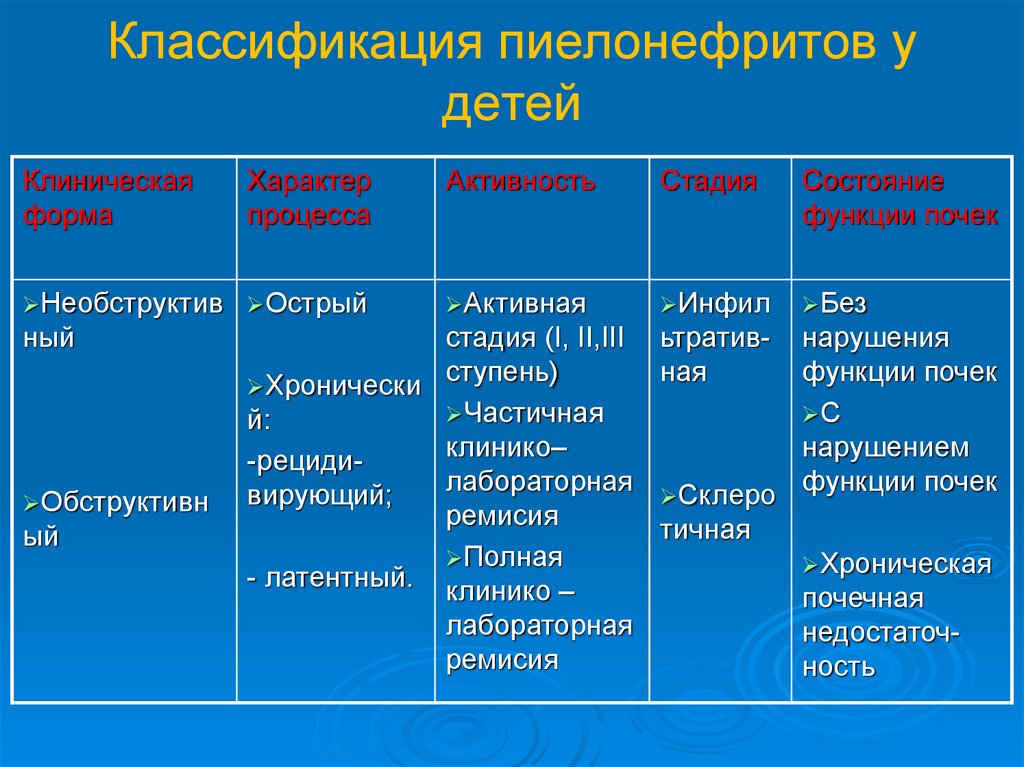
Острый пиелонефрит может быть первичным и вторичным. Вторичный появляется в течение других заболеваний мочевыводящих путей, например, сужений мочеточников или мочекаменной болезни.
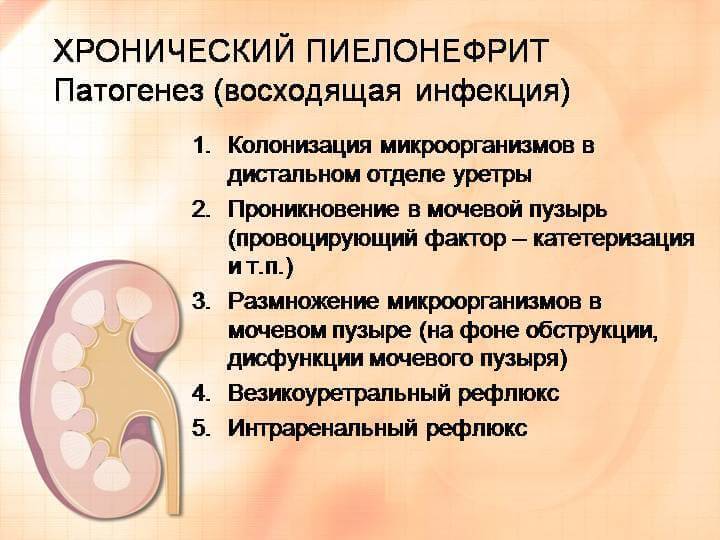
Патогенез (что происходит?) во время Хронического пиелонефрита у детей:
Пути проникновения инфекции:
- лимфогенный
- уриногенный
- гематогенный
Если нарушается уродинамика – естественный ток мочи затрудняется, это может иметь значение для патогенеза. Также в патогенезе хронического пиелонефрита у детей играют роль бактериемии и бактериурии при заболеваниях половых органов, при нарушениях желудочно-кишечного тракта. Бактериемия может произойти и при нарушениях ЖКТ: дисбактериозы, запоры. Также имеет значение повреждение интерстициальной ткани почек, которое бывает при вирусных и микоплазменных инфекциях, к примеру при внутриутробной микоплазменной или цитомегаловирусной инфекции. Играют рол и лекарственные поражения, дизметаболическая нефропатия, ксантоматоз и т.д. В патогенезе болезни может иметь значение и нарушение реактивности организма, например, снижение иммунологической реактивности.
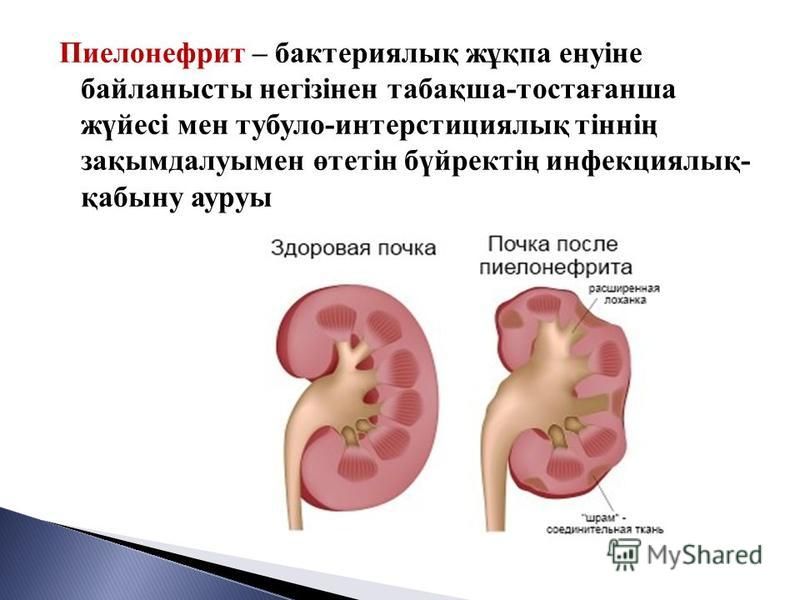
Инфекция и интерстициальное воспаление повреждают сначала мозговой слой почки — ту часть, которая включает собирательные трубочки и часть дистальных канальцев. Гибель этих отрезков нефрона нарушает функциональное состояние и отделов канальцев, расположенных в корковом слое почки. Воспаление переходит в корковій слой, потому может привести к вторичному нарушению функции клубочков с развитием почечной недостаточности.
Чтобы диагностировать у ребенка хронический пиелонефрит, не обходимо наличие такого признака как длительность лабораторних показателей болем 12 месяцев.
Важность проблемы детского пиелонефрита
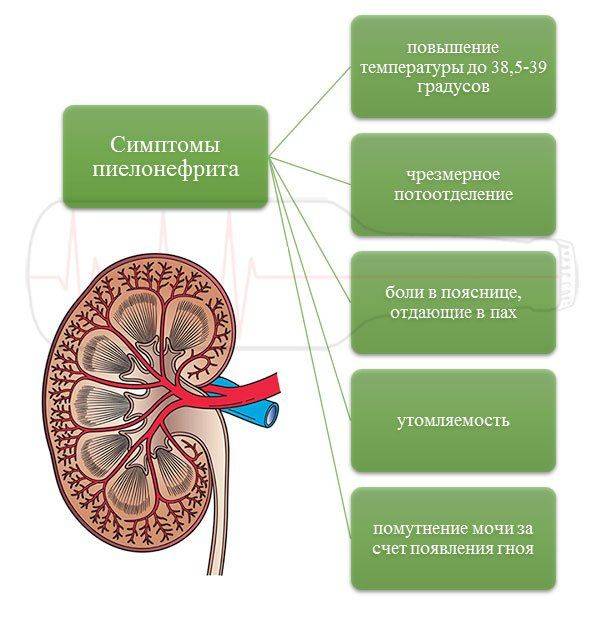
Пиелонефрит отличается:
- высокой степенью распространённости. ИМП в детском возрасте далеко не всегда официально регистрируются, поэтому точные цифры заболевших не всегда бывают известными. Есть предположение, что пиелонефриты, которыми заболевают дети грудного возраста, долгое время не диагностируются либо врачи допускают ошибки при диагностике. Пиелонефрит находится на втором месте после ОРВИ у детей и составляет примерно 70% случаев на всю нефрологическую патологию;
- склонностью к рецидивирующему течению. Согласно статистическим данным, процент рецидивов ПН составляет около 80 и снижается приблизительно на 20% после лечения каждой рецидивирующей формы. Подавляющее количество повторных случаев пиелонефрита врачи наблюдают спустя полгода после того как ребёнок перенёс заболевание впервые;
- риском опасных осложнений, например, гипертонической болезни и ХПН. Как правило, осложнения развиваются в тех случаях, когда диагностика болезни проведена неверно и патология выявлены поздно;
- нарушением детородной функции в старшем возрасте. Установлено, что от 40 до 50% взрослых людей, страдающих бесплодием, в детском возрасте регулярно болели инфекционными заболеваниями мочеполовой системы.
В урологической практике нередко приходится сталкиваться с уретритами, эпидидимитами и простатитами у подростков, являющихся последствиями перенесённых в детстве ИПМ и ПН.
3.Симптомы и диагностика
Протеинурия ситуационная, транзиторная, – самостоятельной клинической картины не имеет. В тех случаях, когда белок в моче повышается вследствие патологического процесса, доминирует симптоматика основного заболевания, и, опять же, не приходится говорить о клинике протеинурии как таковой.
Нормальным считается вывод белка в суточной массе около 0,03 грамма. Если этот уровень в клиническом анализе мочи существенно превышен (и очевидных причин тому найти не удается), будет обязательно назначен повторный анализ. Если же и он выявит протеинурию, то даже при отсутствии каких-либо субъективных жалоб понадобится тщательное обследование у нефролога и, возможно, у смежных специалистов, поскольку пренебрегать такого рода явлениями неразумно и, более того, опасно.
В медицине употребляется специальный термин «нефротический синдром», подразумевающий сочетание протеинурии с пониженным содержанием белка в крови и одновременным повышением концентрации липидов (жиров) в крови и моче.
Что провоцирует / Причины Хронического пиелонефрита у детей:
Хронический пиелонефрит часто возникает у детей, которые болеют за год 4 раза и более острыми респираторными заболеваниями. Среди возбудителей часто находят бактерии кишечной палочки, стафилококки и пр. Рассматриваемое заболевание может появиться на фоне хронического ринита, хронического тонзиллита, прочих болезней дыхательных органов, которые перешли в хроническую форму.
Вторая причина возникновения хронического пиелонефрита – дисбактериоз, которые возник после приема антибиотиков. Это может произойти при неправильном лечении ОРЗ.
В генезе первичного хронического пиелонефрита у детей важную роль играют факторы наследственности: антигены HLA-A, и В17 и, в некоторых случаях, антигенные сочетания А1В5; А1В7; А1В17.
Что провоцирует / Причины Острого пиелонефрита у детей:
К факторам риска развития рассматриваемого детского заболевания относят:
- патологии беременности у матери
- аномалии мочевыводящих путей
- частую заболеваемость ОРВИ
- нарушения обмена веществ
- неудовлетворительные социальные условия
- очаги инфекции в организме ребенка
- гинекологические болезни (у девочек)
Острый пиелонефрит у детей возникает при активности кишечной палочки. В почки инфекция может попасть через мочеточники или вместе с кровью, которая прошла через очаги инфекции где-то в других органах. К очагам инфекции относят:
- пневмонию
- ангину
- отит
- пиодермию
Острый пиелонефрит может быть первичным и вторичным. Вторичный появляется в течение других заболеваний мочевыводящих путей, например, сужений мочеточников или мочекаменной болезни.
Диагностика Острого пиелонефрита у детей:
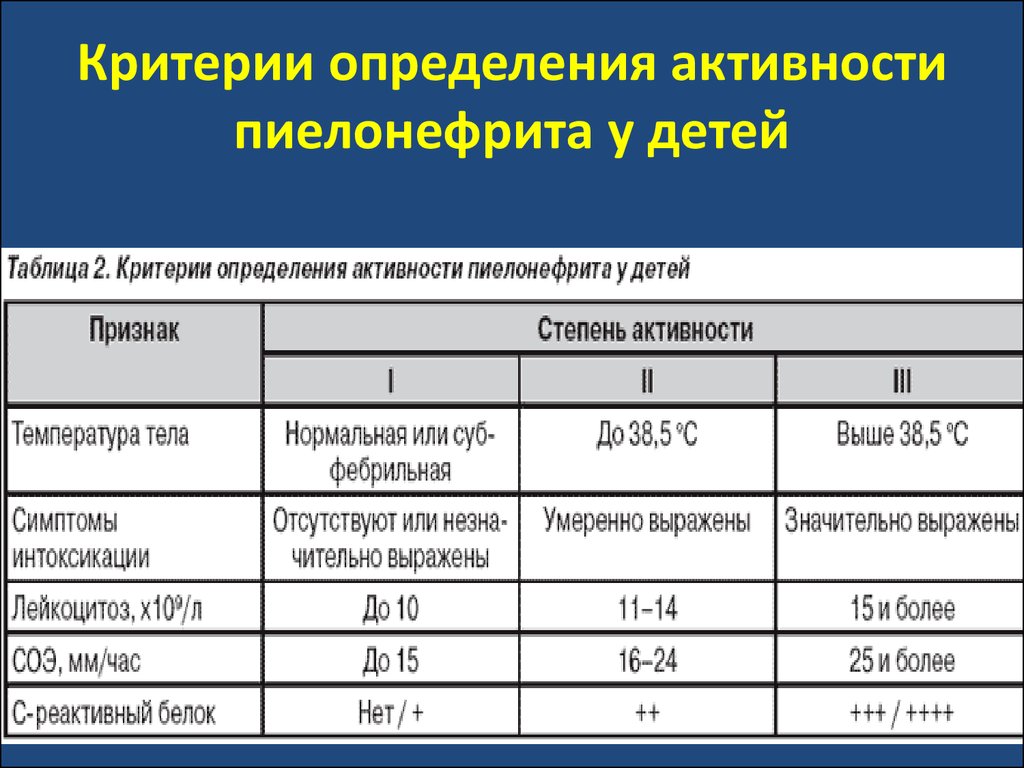
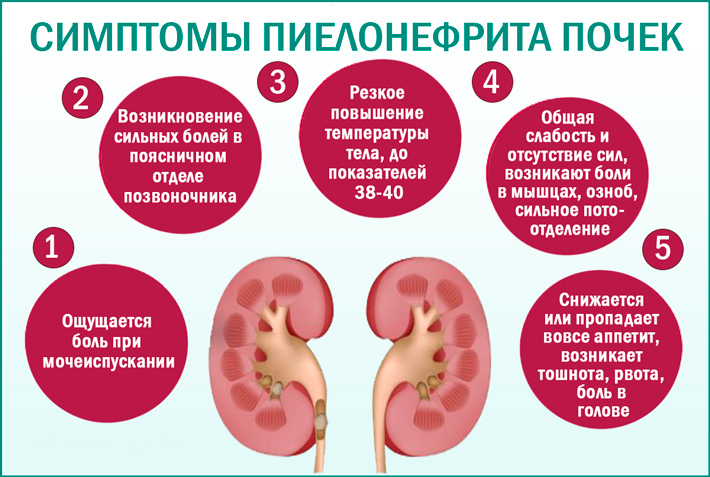
У детей раннего возраста для диагностики острого пиелонефрита нужно выявить лейкоцитурию и бактериурию. У детей от 3 месяцев используют скрининг-тесты. Диагностические признаки рассматриваемой болезни: повышение СОЭ, повышение СРБ, повышение ПКТ в сыворотке, высокая температура.
При подозрении на инфекции мочевыводящей системы у детей от 0 до 3 месяцев проводят микроскопию мочи и отправляют мочу на бактериологическое исследование. По результатам микроскопии мочи проводят антибактериальную терапию. У детей от 3 месяцев до 3 лет ищут типичную картину инфекций мочевыводящих путей: дизурию, повышенную температуру, боль и т.д. Также проводят микроскопию и посев мочи, в это время, пока нет результатов анализов, проводят антибактериальную терапию.
План обследования больного ребенка при подозрении на острый пиелонефрит
- Физикальный осмотр
- Биохимический анализ мочи
- Измерение артериального давления
- Кал на дисбактериоз
- Исследование иммунного статуса
- Посев мочи на флору и чувствительность к антибиотикам
- Общий анализ мочи
- Определение СРБ в сыворотке крови
- Клинический анализ крови
- Биохимический анализ крови
- Анализы мочи на урогенитальную инфекцию и т.д.
По показаниям применяют дополнительные методы. Обязательна консультация уролога и гинеколога, а по показаниям – ряда специалистов, которые будут указаны ниже. Применяют также визуализирующие методы диагностики, к которым относят ультразвуковую диагностику почек и мочевого пузыря, цистоуретерографию.
Как диагностируют пиелонефрит при беременности
Чтобы поставить диагноз пиелонефрита, врач назначает лабораторные анализы и инструментальные обследования:
- Общий анализ крови. Может указать на наличие в организме воспаления. При этом повышаются лейкоциты, СОЭ, при длительном и тяжелом течении болезни может снижаться гемоглобин.
- Биохимия крови. Анализ не слишком показателен, если нет недостаточности почек. Он может выявить незначительное повышение мочевины и креатинина.
- Анализы мочи: общий, по Нечипоренко, по Зимницкому. В моче повышается число лейкоцитов, появляется белок, иногда кровь, плотность снижается.
- Бактериология мочи. Дает возможность установить возбудителя болезни, определить его чувствительность к антибактериальным препаратам.
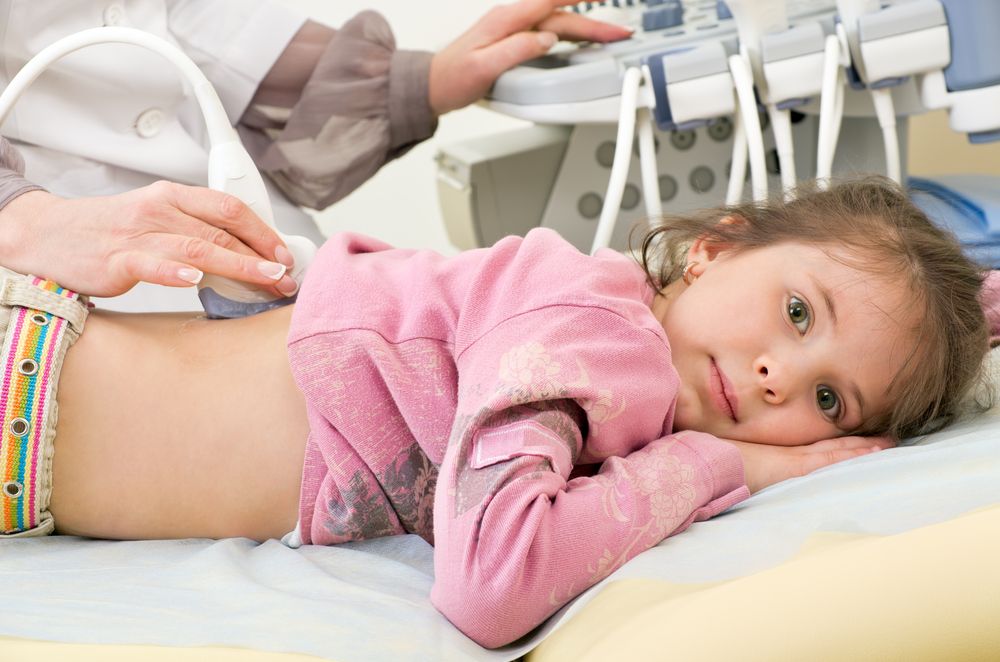
- УЗИ почек. При этом обследовании выявляют морфологические изменения в почках (утолщение паренхимы, расширение лоханок, выявление остатков мочи и т.д.)
- Консультация нефролога
- Хромоцистоскопия. Инструментальная методика позволяет выявить нарушение оттока мочи, определить его причины и степень.
- Катетеризация мочеточников. Лечебное и диагностическое мероприятие, которое выявляет нарушения пассажа мочи, и устраняет препятствия для ее оттока. Проводится под контролем ультразвука.
Перечень назначаемых исследований определяется индивидуально врачом акушер-гинекологом после тщательного осмотра беременной. Лечение острого пиелонефрита и обострения хронического у женщин, вынашивающих ребенка, проводится исключительно в стационаре.
Online-консультации врачей
| Консультация андролога-уролога |
| Консультация косметолога |
| Консультация гастроэнтеролога |
| Консультация нарколога |
| Консультация пульмонолога |
| Консультация сосудистого хирурга |
| Консультация иммунолога |
| Консультация гинеколога |
| Консультация эндоскописта |
| Консультация радиолога (диагностика МРТ, КТ) |
| Консультация маммолога |
| Консультация нейрохирурга |
| Консультация хирурга |
| Консультация массажиста |
| Консультация трихолога (лечение волос и кожи головы) |
Новости медицины
Быстрая доставка лекарств на сервисе mednex.com.ua,
30.04.2021
6 простых привычек, чтобы круглый год не болеть простудами: рекомендуют все врачи,
17.03.2021
Морепродукты становятся вредными для здоровья?,
05.01.2021
Digital Pharma Day. Будьте во главе digital-трансформации фармацевтической индустрии,
09.10.2020
Новости здравоохранения
Эксперт назвала три отличия простуды от COVID-19,
05.01.2021
В мире более 86 миллионов случаев COVID-19,
05.01.2021
Скорость распространения COVID-19 зависит от климатических условий,
11.06.2020
Исследователи насчитали шесть разновидностей коронавируса,
11.06.2020
Лечение острого пиелонефрита у детей
После постановки обоснованного диагноза «острый пиелонефрит» врач назначает последовательное лечение этого заболевания. В зависимости от типа возбудителя назначаются антибиотики, к которым у выявленных микроорганизмов нет устойчивости.
Также назначаются обильное теплое питье, диета с отсутствием жареных, острых, соленых продуктов. Нежелательно в период болезни употреблять кофе, газированные напитки и другие продукты, которые могут изменить кислотность мочи.
Если у ребенка есть признаки интоксикации, то назначаются препараты, которые снимают неприятные симптомы, а также подавляют размножение микроорганизмов в мочевых путях.
После ликвидации острого воспалительного процесса назначают физиотерапию для профилактики развития осложнений и спаечного процесса в почечных лоханках.
Здоровье ребенка лучше доверить опытным детским специалистам – врачам-урологам и нефрологам медицинского центра «ОН КЛИНИК Бейби», которые применяют современные, безопасные и эффективные методы диагностики и лечения.
Обследование и диагностика тонуса у новорожденного. К кому обращаться?
Как правило, для выявления дистонии (гипотонии или гипертонии мышечной системы) врачу достаточно провести диагностические тесты и оценить состояние их отдельных групп. Самыми информативными из них являются:
Тест на разведение бедер – ребенок находится в позе «на спине», животиком вверх. Нужно аккуратно обхватить ножки крохи и бережно развести их в стороны. При повышенном напряжении ощущается выраженное сопротивление. Сгибание/разгибание также затруднительно. Если ножки раздвигаются легко, а в суставах отмечается чрезмерная подвижность, то это признак гипотонии.
Присаживание за ручки – кроху укладывают на твердую ровную поверхность так, чтобы спина была ровной
Бережно берут за ручки выше запястий и осторожно подтягивают к себе, чтобы малыш занял позу «сидя». Во время тестирования необходимо наблюдать за положением тела крохи и оценивать сопротивление поступательному движению
Если ручки не распрямляются и ощущается чрезмерное сопротивление, то причина в мышечной гипертонии. В случае если головка крохи откидывается назад или свисает вперед, то тонус шеи у младенца снижен. Когда суставы конечностей разгибаются без усилий, а тело в сидячем положении изогнуто – спина округлена, живот выпячен, поза нестабильная, то налицо все признаки гипотонии.
Шаговый и опорный рефлекс – позволяет оценить тонус ножек у младенцев. Ребенка берут подмышки, придавая телу вертикальное положение, живот ровный, стопа должна опираться на горизонтальную твердую поверхность. При нормальном состоянии мускулатуры стопа полностью стоит на поверхности, пальцы выпрямлены. Стоит тело немного наклонить вперед, как малыш будет совершать движения, похожие на ходьбу. Согласно показателям, рефлекс исчезает к 1,5 месяцам после рождения. Если он сохраняется дольше, то это свидетельствует о перенапряжении мускулатуры тела (гипертонус). Когда движение происходит с опоры на носочки или пальцы стопы поджаты, ножки перекрещиваются, то это гипертония. Когда ребенок отказывается шагать, или двигается на согнутых в коленях ногах, тело прогибается в спине, то у него имеется гипотония.
Симметричный рефлекс – поза «лежа на спине», животом вверх. Ладонь подсовывают под тыльную часть шеи и бережно приподнимают голову, наклоняя ее к груди. При этом он сгибает верхние конечности и выпрямляет нижние.
Асимметричный рефлекс – ребеночка кладут на спину и осторожно поворачивают голову сначала к одному, а затем к другому плечу. В норме он должен принять характерную позу – вытянуть соответствующую стороне поворота головы ручку вперед, согнуть в колене ногу, противоположную стороне поворота и распрямит другую. Повторить тест в противоположную сторону, чтобы проверить рефлекс другой половины тела.
Тест на тонический рефлекс – если малыша положить навзничь на твердую поверхность, то он распрямит конечности, словно «раскроется». При выкладывании на живот происходит обратное движение – ребенок сгибает конечности, подбирая их под туловище. Рефлекс угасает к 2-2,5 месяцам после рождения. При мускульной гипертонии рефлекс отмечается и в 3 месяца, а при гипотонии – отсутствует.
Рефлекс Моро – следует наблюдать за поведением грудничка при воздействии на него раздражителей. Если приподнять тазовую часть тела за разогнутые ноги над столом или просто разогнуть нижние конечности, то младенец раскидывает ручки в стороны и распрямляет ладонь. Спустя секунду наступает вторая фаза рефлекса, и конечности занимают прежнее положение – сгибаются в локтях и сжимают ладонь. Если тонус рук у младенцев повышен, то рефлекс практически отсутствует. Тоже отмечается и при выраженном гипотонусе – дети только слегка разводят ручки. В норме рефлекс угасает к 4-5 месяцам после рождения.
Рефлекс Бабинского – при штриховом раздражении (щекотка, поглаживание, постукивание) наружного края стопы пальцы на ней распрямляются веером, а большой палец поднимается вертикально.
Перечисленные тесты легко провести самостоятельно или под наблюдением врача-педиатра, оценивая двигательную активность и зрелость ЦНС. При подозрении на развитие нарушений в тонусе педиатр назначает консультацию невролога и рекомендует инструментальные исследования (МРТ, КТ) головного и спинного мозга.
Как снять тонус мышц ног у ребенка помогут порекомендовать врачи – педиатр, невролог или мануальный терапевт.