Профилактика диареи при антибиотикотерапии
Для предупреждения диареи во время приема антибиотиков важно придерживаться нескольких рекомендаций:
- строго соблюдать дозировку и схему терапии, предписанную врачом;
- использовать пробиотики, рекомендованные специалистом;
- соблюдать диету для профилактики нарушений работы ЖКТ;
- поддерживать оптимальный питьевой режим;
- принимать средства, защищающие оболочку желудка и весь пищеварительный тракт. При наличии хронических недугов необходимо сообщить о них врачу, чтобы он подобрал индивидуальную схему защиты системы пищеварения от действия антибиотиков.
При необходимости приема антибиотиков важно учесть предыдущие реакции организма на антибактериальную терапию. Так, у некоторых пациентов антибиотик-ассоциированная диарея развивается в ответ на воздействие той или иной группы препаратов либо конкретного средства.
Третий триместр
Причинами диареи при беременности в третьем триместре могут быть те же факторы, что и у женщин на ранних сроках.
1. Пищевое отравление
К сожалению, с подобной проблемой может столкнуться беременная на любом сроке.
Причиной диареи при беременности в третьем триместре могут быть некачественная пища, употребление продуктов с несоблюдением сроков хранения, обсеменённых болезнетворными микробами.
Отравление сопровождается лихорадкой, тошнотой, рвотой, частым жидким стулом (10-15 раз в день). При сильном обезвоживании снижается кровяное давление, возможен обморок.
Особого внимания при беременности на поздних сроках заслуживают острые кишечные инфекции (сальмонеллёз, ротавирусная инфекция, дизентерия). При подозрении на любую из указанных выше инфекционных болезней беременная доставляется на стационарное лечение.
2. Хронические болезни желудочно-кишечного тракта
Гастрит, язвенная болезнь, холецистит, синдром раздраженной кишки, энтероколит могут сопровождаться диареей на поздних сроках беременности. Токсикоз первого триместра на фоне этих заболеваний протекает более длительно и тяжело.
3. Нарушение диеты
Диарея на 36 неделе беременности, как и в любом другом сроке беременности, может быть связана с погрешностями в питании, с употреблением несовместимых между собой продуктов и с банальным перееданием.
4. Пищевая аллергия
Диарея на первых месяцах беременности и диарея на 37 неделе беременности может быть связана с непереносимостью некоторых продуктов — цитрусовых фруктов, ягод, орехов, рыбы, шоколада, мёда.
Часто расстройство стула сопровождается высыпаниями и кожным зудом.
5. Ферментная недостаточность поджелудочной железы
Ухудшение переваривания жиров, белков и углеводов в тонком кишечнике может быть связано с хроническим панкреатитом или врождённой недостаточностью ферментов.
Диарея на 39 неделе беременности и на других сроках требует немедленной врачебной помощи, если имеются:
- жидкий и обильный стул с примесью слизи или крови;
- многократная рвота;
- понос больше суток без эффекта от лечения;
- боли в животе;
- лихорадка;
- нарушение сознания;
- судороги;
- признаки угрозы выкидыша.
Диарея во время беременности – лечение лекарствами
Беременные женщины не должны принимать никаких противодиарейных препаратов без предварительной консультации со специалистом.
Один из доступных способов борьбы с этим недугом – уголь, облегчающий связывание бактерий и токсинов.
При более тяжелом состоянии, гинеколог может порекомендовать принимать препарат Смекта, который безопасен для беременных женщин и маленьких детей.
ЗАПИСЬ НА ПРИЕМ
Клиника абортов и контрацепции в Санкт-Петербурге — отделение медицинского гинекологического объединения «Диана»
Запишитесь на прием, анализы или УЗИ через контактную форму или по т. +8 (812) 62-962-77. Мы работаем без выходных с 09:00 до 21:00.
Мы находимся в Красногвардейском районе, рядом со станциями метро «Новочеркасская», «Площадь Александра Невского» и «Ладожская».
Стоимость медикаментозного аборта в нашей клинике 3300 руб. В стоимость входят все таблетки, осмотр гинеколога и УЗИ для определения сроков беременности.
Может ли диарея вызвать прерывание беременности?
Изнуряющий понос способствует повышению тонуса матки и может провоцировать выкидыш на ранних сроках и преждевременные роды на поздних сроках беременности. При своевременной терапии шансы на сохранение беременности высокие.
При наличии инфекции врачом назначаются антибиотики, которые можно применять как при поносе на 4 неделе беременности, так и при диарее на 38 неделе беременности.
В обязательном порядке проводится восполнение потерянной жидкости. С этой целью можно принимать аптечные солевые растворы, или пить воду и несладкий чай.
Уменьшить интоксикацию организма помогут кишечный сорбент Энтеросгель — эффективное лекарство от диареи беременных! Препарат не имеет противопоказаний и побочных эффектов и не влияет на развитие плода и тонус матки.
Благодаря приёму препарата Энтеросгель можно:
- Вывести токсины бактерий и другие токсичные продукты из кишечника;
- Улучшить работу печени и почек;
- Устранить вздутие живота;
- Улучшить перистальтику кишечника;
- Защитить родную микрофлору от вирусов и болезнетворных бактерий.
Также рекомендуется пить при расстройстве пищеварения препараты, содержащие полезные лактобактерии.
Назначается диета с исключением из меню жирной, солёной, острой пищи, свежих соков.
Диетологи советуют будущим мамам питаться мелкими порциями. В меню включить:
- овощные супы;
- постное мясо на пару;
- йогурты;
- отварные или запеченные овощи;
- омлет;
- белые сухари;
- фруктово-ягодные кисели.
Диарею у беременных можно лечить и отварами лекарственных растений, например, из коры дуба, цветков ромашки, календулы, полыни.
Причины поноса у беременных
- Кишечные инфекции: вирусные, паразитарные и бактериальные. Возбудители таких инфекций чаще всего попадают в организм вместе с некачественной пищей или водой, а также при недостаточном соблюдении правил личной гигиены. Следует помнить, что снижение защитных функций иммунной системы во время беременности делает организм женщины особенно чувствительным к инфицированию.
- Заболевания органов пищеварения: панкреатит, гастрит, энтерит, язвенная болезнь, гепатит, колит и т. д. Как правило, беременная женщина хорошо осведомлена о наличии у нее хронического заболевания, а потому понос, вызванный этой причиной, не является неожиданностью.
- Аллергическая реакция на продукты питания или медикаменты. В этом случае диарея сопровождается появлением зуда, покраснений и конъюнктивита.
- Острые отравления различными химическими соединениями.
- Недостаток некоторых витаминов (В2, РР, К).
- Особенности питания – присутствие в рационе большого количества сладких газированных напитков, грубой растительной пищи, острых соусов и приправ, а также употребление беременной женщиной новых для нее продуктов питания. Несоблюдение режима питания также может вызвать понос при беременности.
- Стрессы – учащение дефекации происходит на фоне каких-либо волнений.
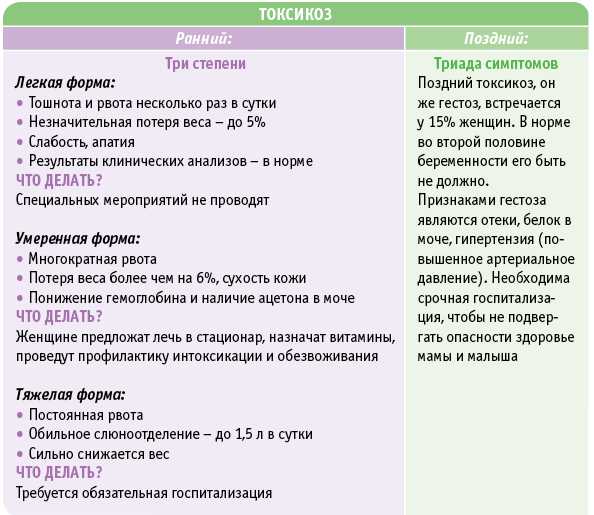
- Токсикоз – состояние, сопровождаемое различными нарушениями в работе ЖКТ.
 Заболевания органов пищеварения
Заболевания органов пищеварения
Лечение гастроэнтерита у детей
Обычно детей со рвотой и поносом можно лечить дома. В большинстве случаев гастроэнтерит (кишечный грипп) проходит через 5—7 дней.
Ухаживая за своим ребенком, примите меры для предотвращения распространения инфекции. Не пускайте ребенка в детский сад или школу в течение по меньшей мере двух суток после последнего эпизода поноса или рвоты.
Диета при гастроэнтерите.
Голодание не поможет быстрее прекратить понос и даже может продлить его. Не рекомендуется пить соки или газированные напитки, так как они могут усилить понос.
Пероральная регидратация. Если у вашего ребенка имеются признаки обезвоживания, помимо вышеуказанных рекомендаций, желательно использовать для отпаивания специальные средства для пероральной регидратации. Обычно они выпускаются в пакетиках и их можно купить в аптеке без рецепта. Растворите порошок в воде, согласно инструкции. Этот раствор помогает восстановить запас соли, глюкозы и других важных минералов, которые ребенок теряет вместе с жидкостью.
Если после того как ребенок выпил раствор, его вырвало, подождите 5–10 минут и дайте ему еще раствора. Пусть он пьет медленно, хороший способ — давать ему ложку раствора каждые несколько минут. Свяжитесь с педиатром, если каждый раз после приема раствора вашего ребенка рвет.
Как правило, рекомендуется давать ребенку раствор для пероральной регидратации каждый раз, когда из него выходит большой объем водянистого стула. Объем раствора будет зависеть от роста и веса ребенка. Проконсультируйтесь, какой объем раствора давать вашему ребенку, с врачом или фармацевтом. Также рекомендуемая дозировка указана в инструкции по применению. Прочитайте подробнее о лечении обезвоживания.
Другие методы лечения гастроэнтерита. Если ваш ребенок испытывает боль и у него повышена температура, дайте ему парацетамол. Маленьким детям может быть проще проглотить парацетамол в жидком виде, чем в таблетках. Детям до 16 лет не следует давать аспирин.
Как правило, средства от рвоты (противорвотные) и поноса при гастроэнтерите детям не рекомендуются , так как они могут иметь побочные эффекты.
Для лечения гастроэнтерита (кишечного гриппа) у детей также обычно не применяются антибиотики, так как в большинстве случаев болезнь имеет вирусную природу. Даже рвота и понос, вызванные бактериальной инфекций обычно проходят без антибиотиков. Самостоятельное использование антибиотиков для лечения легких вариантов гастроэнтерита повышает риск устойчивости микробов к антибиотикам. Лекарства из этой группы принимают только по назначению врача, в тяжелых случаях гастроэнтерита.
Госпитализация, как правило, рекомендуется лишь в случае, если у ребенка есть признаки сильного обезвоживания, в том числе следующие:
- притупление сознания, например, сонливость или невосприимчивость к окружающей обстановке;
- учащенное сердцебиение;
- учащенное дыхание;
- слабый пульс.
Диета и питьевой режим у беременных при поносе
Из-за большей восприимчивости беременных к инфекциям, возникающим в результате ослабления иммунной системы, во время беременности целесообразно соблюдать правильную диету и исключать потенциально вредные продукты. Основное правило в случае диареи во время беременности – поддерживать адекватный уровень гидратации.
Беременная женщина при диарее теряет не только большое количество воды, но и электролиты. Систематическое повышение их уровня имеет решающее значение для сведения к минимуму риска обезвоживания. Обезвоженный организм определенно больше подвержен проблемам с почками, возникновению ацидоза или общей интоксикации организма.
 Питьевой режим при беременности
Питьевой режим при беременности
Женщина может попытаться облегчить свое состояние следующими способами:
- Пить больше жидкости: несладкий чай, травяные отвары, чистая вода.
- Отлично помогают справиться с обезвоживанием «Регидрон», «Лактосол» и другие растворы, восстанавливающие водно-солевой баланс.
- Соблюдение щадящей диеты: сухарики, чай, слизистые каши, яблочное пюре, нежирный творог, кефир, ряженка. Исключить из рациона жирную, острую и соленую пищу, кофе, молоко, свежие овощи, масло.
Возвращаться к обычному питанию после прекращения поноса следует постепенно, в течение нескольких дней, включив в свой рацион продукты, которые обладают крепящим действием: рис, бананы, яблоки, морковь и т. д.
Когда понос не опасен
В случае появления поноса при беременности женщина должна понимать разницу между неотложным состоянием, требующим экстренного врачебного вмешательства, и небольшим недомоганием, с которым можно успешно справиться в домашних условиях.
Например, после употребления подозрительного или незнакомого продукта будущая мамочка почувствовала некоторый дискомфорт в желудке, сопровождающийся поносом без примесей слизи или крови. Скорее всего, это легкое пищевое отравление, которое пройдет без каких-либо последствий для организма в течение одного-двух дней.
Цвет фекалий зависит в первую очередь от пищи, которую вы едите. Зеленая диарея во время беременности обусловлена слишком быстрым смещением пищеварительного содержимого в пищеварительной системе, поэтому желчь, образующаяся в процессе пищеварения, не смогла изменить цвет с зеленоватого на коричневый.
Чем опасна диарея при беременности
- Потеря жидкости, изменение водно-солевого баланса грозит нарушением работы всех систем и органов будущей мамы, а также изменением состава и количества околоплодных вод. Обезвоживание может сказаться на течении беременности самым неблагоприятным образом.
- Повышенная двигательная активность кишечника наблюдается при поносе, может вызвать рефлекторное сокращение матки, что чревато угрозой выкидыша или наступлением преждевременных родов.
- Диарея во время беременности может привести к недоеданию и нехватке важных элементов, что представляет опасность для будущей мамы и ребенка.
Диета
Во время лечения диареи очень важно скорректировать питание, чтобы снизить нагрузку на пищеварительный тракт и помочь организму быстрее справиться с проблемой. При нарушениях работы кишечника, сопровождающихся учащенной дефекацией, из рациона исключают острые, кислые, жирные блюда
При расстройстве кишечника нельзя употреблять цельное молоко, свежие фрукты и овощи, бобовые, сладости, пряности, копченые закуски. Разрешены жидкие, полужидкие, протертые, приготовленные на пару продукты. Они должны подаваться теплыми, но не горячими или холодными. В первые дни при инфекционной диарее специалисты могут рекомендовать придерживаться голодной диеты. Затем в рацион вводят рисовый отвар, жидкие каши из овсяной или гречневой крупы.
Причины синдрома раздраженной кишки
Точная причина СРК неизвестна, но большинство экспертов считает, что он связан с повышением чувствительности кишечника и нарушениями пищеварения.
Предполагалось, что разные факторы могут провоцировать синдром раздраженного кишечника: воспаление, инфекций или определенные диеты. Но, как было доказано, ни один из этих факторов непосредственно не может вызвать болезнь.
Обычно пища перемещается по пищеварительной системе благодаря ритмическим сокращениям и расслаблениям мышц кишечника. Однако считается, что при синдроме раздраженного кишечника этот процесс меняется, из-за чего пища проходит или слишком быстро, или слишком медленно.
Если пища передвигается по пищеварительному тракту слишком быстро, это вызывает понос, так как кишечник не успевает усвоить воду из пищи. Если пища проходит слишком медленно, это вызывает запор, так как из нее уходит слишком много воды, и стул становится твердым.
Причиной нарушения двигательной работы кишечника может быть неправильная передача нервных импульсов между головным мозгом и пищеварительной системой. Считается также, что на работу кишечника влияет повышение уровня серотонина после приема в пищу определенных продуктов или во время стресса.
Многие ощущения в нашем организме берут свое начало в пищеварительной системе. Например, нервы передают сигналы в мозг о том, что вы сыты или голодны, или хотите в туалет.
Некоторые специалисты полагают, что у людей с СРК повышена чувствительность к сигналам, исходящим из пищеварительной системы. Это означает, что малейшие расстройства системы пищеварения (несварение, диспепсия), которые едва заметны в норме, люди с синдромом раздраженного кишечника воспринимают как боль.
Есть некоторые свидетельства того, что в развитии синдрома раздраженного кишечника важную роль играет психика. Однако это не значит, что СРК — это надуманная проблема, так как его симптомы совершенно реальны. Сильное эмоциональное напряжение, например, стресс и волнение, могут вызвать изменения в организме на химическом уровне, которые будут мешать нормальной работе пищеварительной системы.
Это происходит не только у людей с синдромом раздраженного кишечника
Здоровые люди тоже страдают от расстройства желудка в стрессовой ситуации, например, на важном экзамене или собеседовании на работу
Некоторые люди с СРК пережили в детстве психологическую травму, например, жестокое отношение или невнимание со стороны родителей, тяжелую болезнь или потерю близкого человека. Вероятно из-за этих причин человек становится более восприимчивым к стрессу, симптомам боли и дискомфорта
Триггеры СРК
Определенные продукты и напитки могут спровоцировать проявления синдрома раздраженного кишечника. Их называют триггерами. Наиболее частыми триггерами СРК являются:
- алкоголь;
- газированные напитки;
- шоколад;
- напитки с кофеином — например, чай, кофе и кола;
- сухие закуски — например, чипсы и печенье;
- жирная или жареная еда.
Выявить возможные триггеры помогает ведение дневника питания.
Сыпь при дисбактериозе у взрослых
Нарушение микрофлоры кишечника в большинстве случаев проявляется целым комплексом признаков характерных для заболевания, обусловленных качественным или количественным составом флоры кишечника.Заболевание часто диагностируется на фоне сниженной иммунной системы или нарушении обменных процессов в организме. Поэтому дисбактериоз нельзя оставлять без внимания, он требует должного лечения.
Нарушение микрофлоры кишечника у взрослых может проявляться в разнообразной симптоматике. Чаще всего заболевание имеет аллергический характер, поэтому основными признаками дисбактериоза являются высыпания, зуд кожи и плохое самочувствие. Помимо проявлений на поверхности кожи, у больного появляется боль в животе, отрыжка, потеря аппетита, рвота, запор или диарея.
Сыпь при дисбактериозе у взрослого может развиться на фоне приема антибиотиков, при наличии инфекционного заболевания или вследствие перенесенной операции. Также высыпания могут быть при протекании дисбактериоза на фоне таких заболеваний, как язва, гастрит или панкреатит.
Неправильное и несбалансированное питание также может стать причиной появления сыпи. Если в рационе преобладает жареная, соленая и жирная пища, но отсутствуют кисломолочные продукты и клетчатка, то со временем может произойти нарушение работы пищеварительной системы.
При появлении сыпи и других симптомов необходимо обратиться к специалисту, который на основании анализов и постановления диагноза назначит лечение.
Что не так с этим исследованием? Его же так часто назначают врачи!
- Давайте оговоримся: его назначают врачи только в странах бывшего СССР. За пределами этих государств простой посев стула для выявления дисбаланса микрофлоры не выполняется. Вы не найдете указаний на необходимость этого исследования ни в руководстве WGO по синдрому раздраженного кишечника, ни в рекомендациях ACG (Американской коллегии гастроэнтерологов) по острой диарее, ни в стандарте AAFP (Американской ассоциации семейных врачей) по наблюдению новорожденных с коликами. Ну и, естественно, никакого диагноза «дисбактериоз» нет ни в Международной классификации болезней, ни в хотя бы одном (!) нерусскоязычном учебнике.
- В нашем желудочно-кишечном тракте обитает не менее 1000 (тысячи!) видов бактерий, а число всех выявленных видов составляет 2172. Выполняя «анализ кала на дисбактериоз» мы помещаем в питательную среду стул и дожидаемся роста (появления колоний) приблизительно 20 видов бактерий, которые мы выбрали только потому, что они в состоянии расти в этой питательной среде. Большая часть кишечных обитателей не культивируется, то есть увидеть своими глазами их колонии в чашке Петри мы не можем. Иными словами, делая выводы о состоянии микрофлоры по размножению 20 видов, мы игнорируем подавляющее большинство бактерий.
- Норму количества бактерий в стуле, которые мы видим в бланке анализа на дисбактериоз, определяли неизвестно как. Есть целый отраслевой стандарт лечения пациентов с дисбактериозом. В нем нет ни единой фразы о том, почему нормальным мы должны считать содержанием каких-нибудь энтерококков от 10^5 до 10^8 в грамме стула. Ссылок на литературу в стандарте полно, но, что подозрительно, среди них нет ни одной зарубежной публикации. Ну а сами статьи и учебники не описывают, как именно сравнивали микрофлору здоровых и больных людей, то есть как именно был сделан вывод о нормальном содержании той или иной бактерии.
- Бактерии, обнаруживаемые в стуле (который формируется в толстой кишке) — это совсем не те же бактерии, что обитают в ротовой полости или тонкой кишке. Кроме того, бактерии в стуле (то есть в просвете кишки) — это совсем не бактерии, обитающие в слизи, защищающей кишечную стенку. Вообще, через наш пищеварительный тракт «пролетает» безумное количество чужеродных бактерий, грибов и вирусов. К счастью, большая их часть не могут подобраться к кишечной стенке: обитающая там пристеночная микрофлора конкурирует с «пришельцами». Мы называем это явление колонизационной резистентностью, и именно ему мы обязаны тем, что первая же проглоченная со стаканом московской воды условно-патогенная бактерия не вызывает у нас понос.
- Состав и соотношение кишечных бактерий у каждого человека свои. Изучив (не посевом кала, конечно, а сложнейшими генетическими методами) состав бактерий в стуле, можно, например, угадать принадлежит ли образец жителю Нью-Йорка или побережья Амазонки. Ну, или в каком регионе отдельной страны (например, Дании). проживает человек, отправивший на анализ свои фекалии. В общем, истинный состав кишечной микрофлоры — наши «отпечатки пальцев», и предполагать некую общую норму, а уж тем более судить о «нормальности» флоры всего по 20 видам из 1000 — смешно.
- То, будут ли размножаться бактерии на питательной среде, зависит не только от того, какие бактерии в стуле живут, но и от того, как стул собрали (с унитаза, со стерильной бумаги), как хранили (в холодильнике, у батареи, у окна), как быстро доставили в лабораторию. Много ли людей, которым рекомендовали анализ на дисбактериоз читали вот эту инструкцию, согласно которой кал нужно собрать в стерильную посуду, поместить в холодильник и нести в лабораторию не в руках, а в термосе с кубиком льда? Впрочем, даже при совершении этих действий результат анализа на дисбактериоз интерпретировать нормальный врач не может. А значит, не должен и пытаться это сделать.
В питательной среде появились колонии бактерий. К счастью для нас, действительно опасная Сальмонелла растет в питательной среде. Большая часть кишечных бактерий, увы, нет.
Польза винограда для беременных
Виноград – это очень вкусная ягода. Но помимо вкусовых качеств, каждая ягодка – это источник антиоксидантов, минералов и витаминов. Черные и красные сорта содержат ресвератрол – природный антиоксидант, который имеет схожие с витамином Е свойства, только его действие в несколько десятков раз интенсивнее.
Содержащиеся в виноградинках полезные вещества способствуют укреплению стенок околоплодного пузыря, а это снижает риск подтекания вод. Еще одно неоспоримое преимущество употребления винограда во время беременности в том, что он обладает мочегонным эффектом, а ведь именно отеки становятся проблемой многих женщин в положении. Все содержащиеся в ягоде полезные вещества необходимы будущей маме и ее малышу:
- калий необходим для правильной работы сердца;
- кальций незаменим при построении костей и зубов и поддержании их прочности;
- фосфор обеспечивает полноценное усваивание организмом кальция;
- железо входит в структуру гемоглобина, транспортирующего кислород по организму;
- витамин С помогает железу усвоиться;
- витамин Е отвечает за выработку прогестерона – главного гормона беременности;
- в кожице ягоды много пектина, который отлично очищает кишечник;
- стильбены в составе виноградинок повышают иммунитет;
- флавоноиды предотвращают образование тромбов;
- фитостерол снижает уровень вредного холестерина.
Польза винограда при беременности неоспорима, но существует одна оговорка: кушать ягодки нужно в меру.
Вред винограда для беременных
Теперь вы знаете, чем полезен виноград для беременных. Однако, несмотря на этот огромный список полезных свойств, все же гинекологи настоятельно не рекомендуют употреблять эту ягоду в больших количествах. Почему же беременным нельзя есть виноград?
Дело в том, что этот продукт имеет высокий гликемический индекс, то есть после съеденной грозди уровень сахара в крови быстро подскочит. Такие продукты способствуют стремительному набору веса, что при беременности крайне нежелательно. К тому же виноград – весьма калориен. В сто граммах ягодок содержится около 70 ккал, по этому показателю виноград лишь немного уступает питательным бананам. Но основной недостаток не в калориях, а в том, что сахар в винограде представлен не фруктозой, а сахарозой и глюкозой, которые очень быстро усваиваются организмом.
Особенно осторожным нужно быть, употребляя при беременности черный виноград. Этот сорт – один из наиболее популярных в виноделии, из него производят благородные вина рубинового цвета. Плотные гроздья иссиня-черных ягод, покрытых светлым налетом, после срывания с лозы очень быстро становятся объектом внимания плодовых мушек – дрозофил. А все потому что виноград быстро начинает бродить. В этом и заключается одна из его опасностей для будущей мамы.
Брожение винограда в кишечнике может доставить немало дискомфорта и маме и малышу. Повышенное газообразование, вздутие, ощущение тяжести, не только доставляют неудобства женщине, но еще и усиливают давление на матку, а это может привести ее в тонус и спровоцировать преждевременные роды. С особой аккуратностью употреблять продукты из списка нерекомендуемых гинекологами нужно на последних неделях срока. Так, виноград при беременности в 3 триместре вообще лучше полностью исключить из рациона.
Не стоит забывать и о том, что виноград – это аллерген. Если у вас есть склонность к аллергии, не стоит кушать этот продукт в период вынашивания малыша. И даже если у вас никогда ранее не было проявлений пищевой аллергии, при беременности существует вероятность ее развития. Этот запрет распространяется и на виноградный сок.
Кроме того, все знают, что плоды поспевают осенью, последние грозди на виноградниках России срезают в октябре. То есть в зимне-весенний период виноград, выращенный в естественных условиях, невозможно. Те грозди, что можно увидеть на прилавках супермаркетов, вероятнее всего, приехали из теплых стран, а сохраниться им помогает химическая обработка. Не стоит кушать такие ягодки беременным женщинам. Из них вы вряд ли получите пользу, да еще и рискуете заполучить пищевое отравление.
Итак, можно ли есть виноград при беременности? Определенно, эта полезная ягода имеет право присутствовать в рационе будущей мамочки, но это вовсе не обозначает, что можно съесть «за один присест» целый килограмм. Рекомендуем кушать виноград только в сезон его созревания и ограничить его употребление на поздних сроках беременности.
Диагностика синдрома раздраженного кишечника
Диагностика синдрома раздраженного кишечника складывается из комплекса анализов и обследований, так как заболевание не имеет специфических признаков.
Большое значение в постановке правильного диагноза имеет набор ваших симптомов. О большой вероятности синдрома раздраженного кишечника говорят следующие признаки, если они периодически возникают в течение как минимум полугода:
- боль или чувство дискомфорта в животе;
- вздутие живота;
- изменение режима опорожнения кишечника (редкий или частый стул), а также консистенции стула (твердый или жидкий).
Диагноз СРК возможен, если боль или чувство дискомфорта в животе проходит после испражнения, а также если жалобы возникают при учащении стула или изменении его консистенции.
Помимо это, должны присутствовать по крайней мере два из четырех следующих симптомов:
- изменения в процессе дефекации — необходимость тужиться, чувство неотложной необходимости сходить в туалет или ощущение, что вы не полностью опорожнили кишечник;
- вздутие, твердый или напряженный живот;
- обострение симптомов после еды;
- слизистые выделения из ануса.
Как исключить вероятность других заболеваний
Несмотря на то, что диагностика синдрома раздраженного кишечника возможна только по симптомам, обязательно проводятся дополнительные исследования, чтобы исключить другие заболевания со схожими проявлениями, например кишечные инфекции или целиакию (непереносимость глютена — белка, содержащегося в злаковых).
Например, врач может направить вас на анализ крови. Также проводится анализ кала на содержание кальпротектина. Кальпротектин вырабатывается при воспалении кишечника, и его присутствие в кале может означать, что ваши симптомы вызваны СРК.
Тревожные симптомы при СРК
Может потребоваться дополнительное обследование, если у вас есть тревожные признаки, указывающие на возможность более тяжелого заболевания (например, рака). К ним относят следующие симптомы:
- беспричинная потеря веса;
- опухоль или уплотнение в животе или заднем проходе;
- ректальное кровотечение (из заднего прохода);
- анемия (малокровие).