Диагностика и лечение предлежания плаценты
Диагностика предлежания плаценты возможна к концу завершения формирования плаценты, примерно на шестнадцатой неделе при помощи осмотра и УЗИ.
При аускультации проявляются шумы сосудов плаценты в месте прикрепления плаценты (нижний сегмент матки). Также проводится внутривагинальное обследование.
К сожалению, от предлежания плаценты нет панацеи, а основная медицинская помощь заключена в наблюдении и симптоматической терапии.
Схему и тактику лечения определяет лечащий доктор беременной, с учётом всех лабораторных показателей и анамнеза. Но главным пунктом в борьбе с данной патологией является постоянное наблюдение квалифицированных специалистов.
Если кровотечения нет, наблюдаться разрешается амбулаторно.
Беременной нужно обязательно избегать эмоциональных и силовых нагрузок, гулять на свежем воздухе и спать как минимум по восемь часов в сутки. При нынешнем жизненном ритме очень сложно избежать эмоциональных потрясений, но будущая мать должна помнить, что главное для неё — это здоровье ребёнка и придержание всех правил. Питание беременной также требует особого внимания, нужно обязательно употреблять в пищу витамины, белки и железосодержащие продукты. Необходимость такой диеты заключается в том, чтобы в организм беременной поступали полезные вещества, в частности для того, чтобы избежать гипоксии плода, так как плацента при предлежании не полностью участвует в газообмене.
Если же на сроке 24 недель у беременной возникнет кровотечение, госпитализация обязательна, чтобы предотвратить нежелательные последствия. Беременную укладывают в стационар и проводят все необходимые процедуры.
При незначительном кровотечении обходятся консервативными методами лечения: больная находится под наблюдением в стационаре, показан постельный режим, препараты улучшающие кровообращение и снижающие тонус матки. Также беременной обязателен полный покой. При риске развития анемии беременной прописывают препараты, повышающие уровень гемоглобина и общеукрепляющие средства.
Иногда предлежание плаценты осложняется последовым кровотечением. Если кровотечение не остановить, приходится полностью удалить матку. Но к такому радикальному хирургическому вмешательству обращаются лишь при угрозе жизни матери.
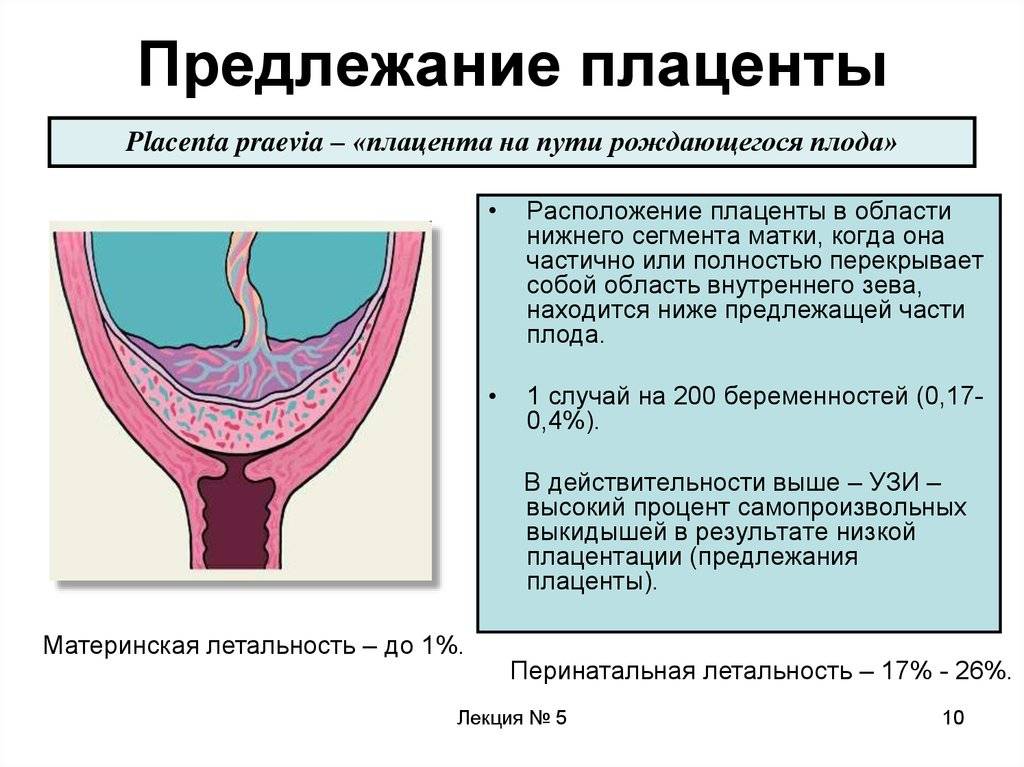
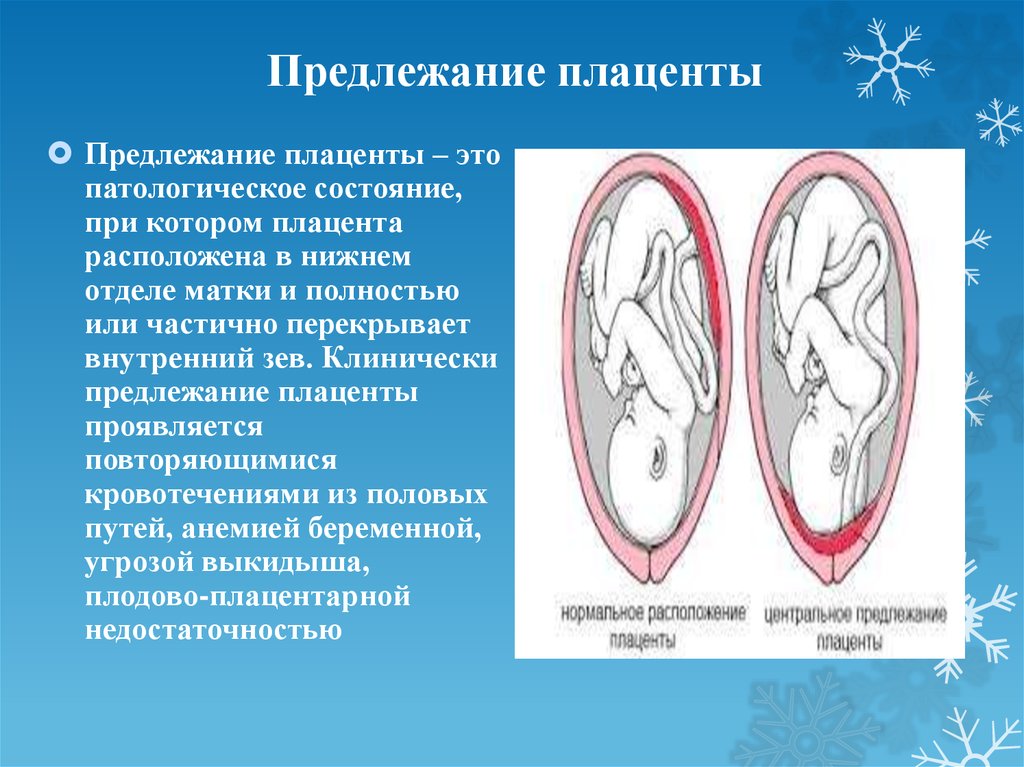
Что такое предлежания плаценты при беременности
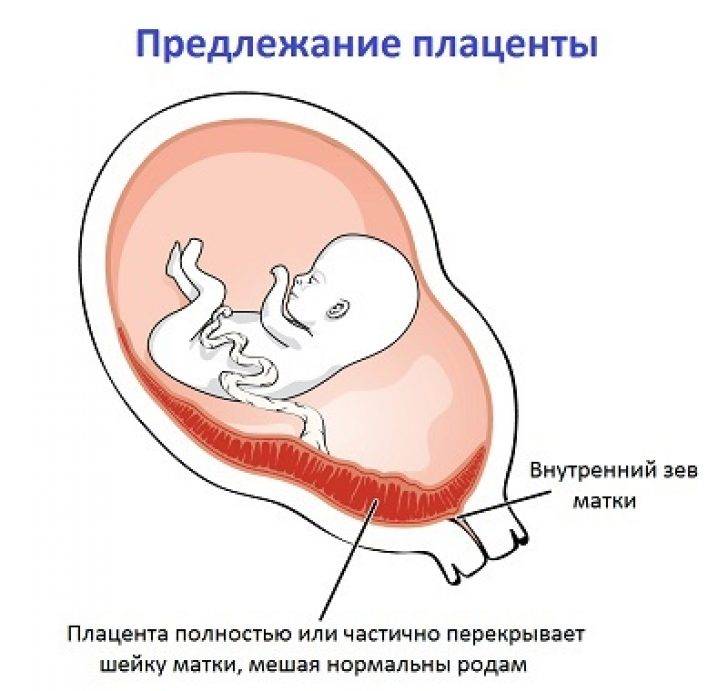
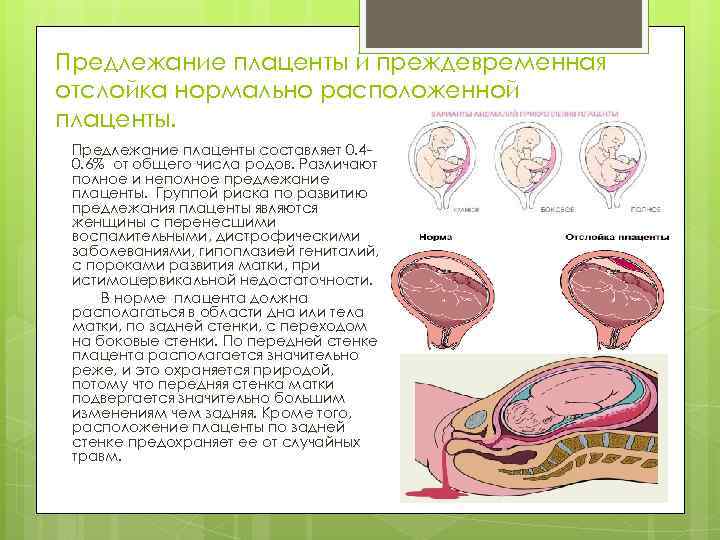
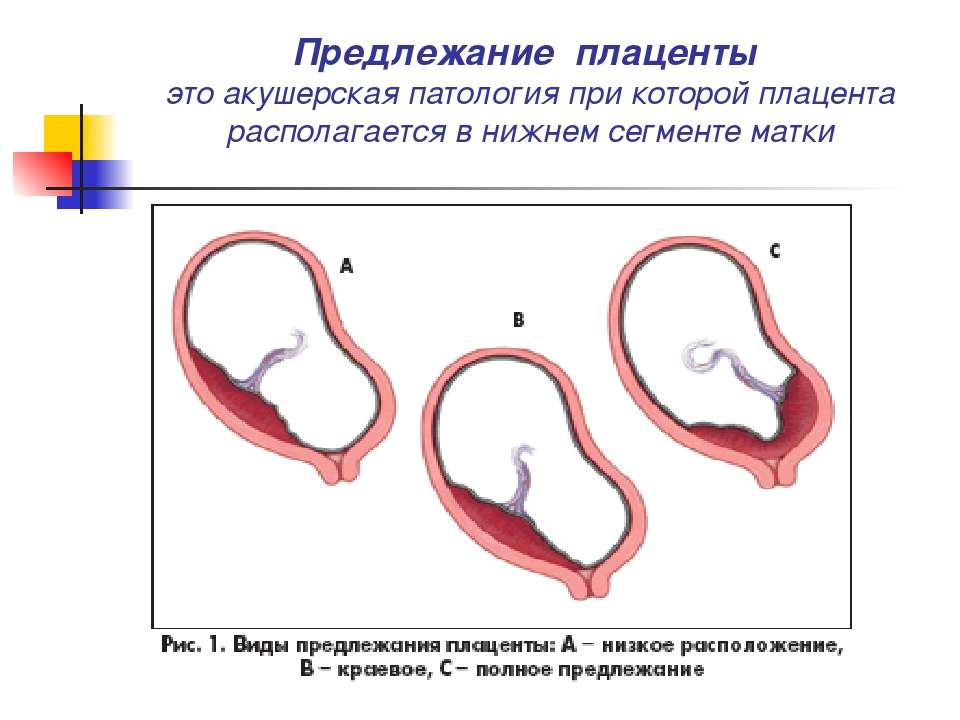
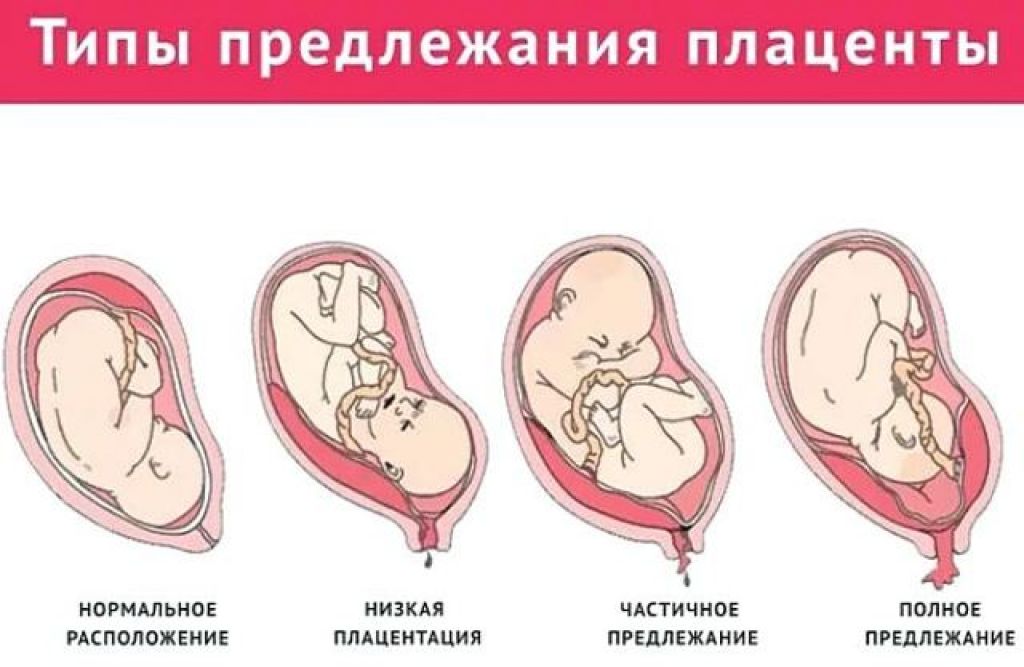
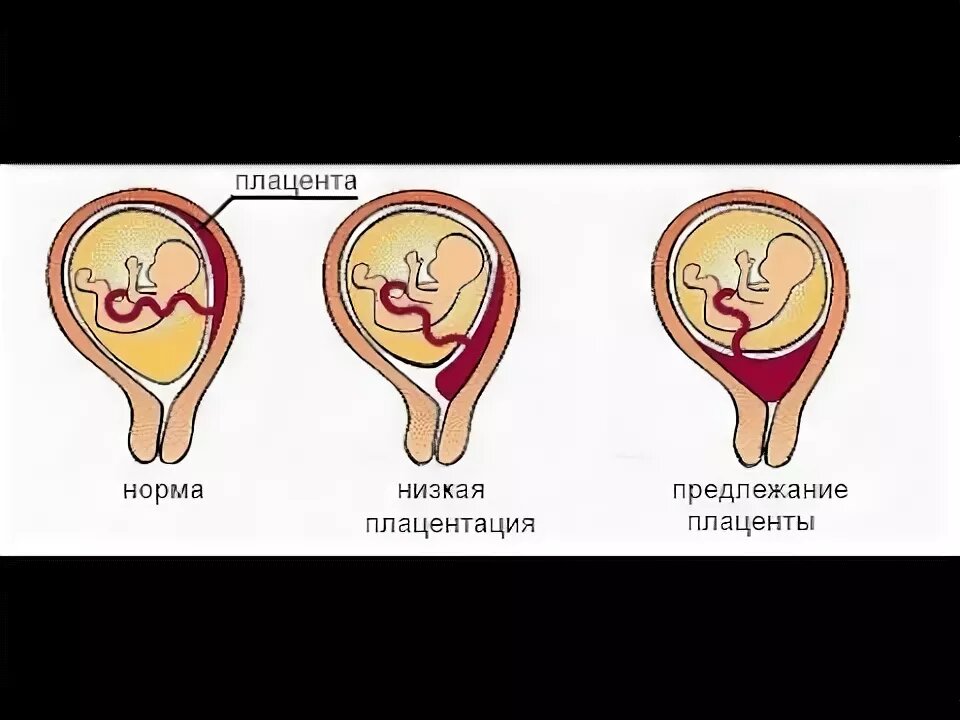
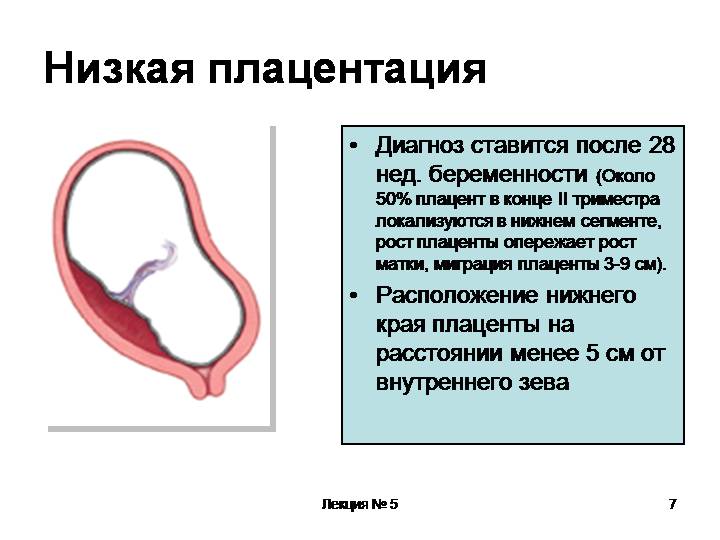
При беременности без отклонений плацента расположена по дну либо телу матки, по передней (иногда задней) стенке и переходит на боковые стенки. Среди патологических предлежаний плаценты часто встречается низкое предлежание плаценты, при таком предлежании плацента находится в 6 мм от внутреннего маточного зева.
Диагностируют такое отклонение чаще в первом триместре беременности при плановом УЗИ. К счастью, данное предлежание плаценты может быть не постоянным, а к концу беременности перейдет в физиологически нормальное предлежание плаценты.
Предлежание плаценты обусловлено вытягиванием и растяжением тканей матки, часто такой процесс называют «миграцией». При росте плода, ткани, расположенные в нижних отделах матки, растягиваются и перемещаются к верху. Вместе сними подтягивается плацента, что и приводит расположение плаценты в норму.
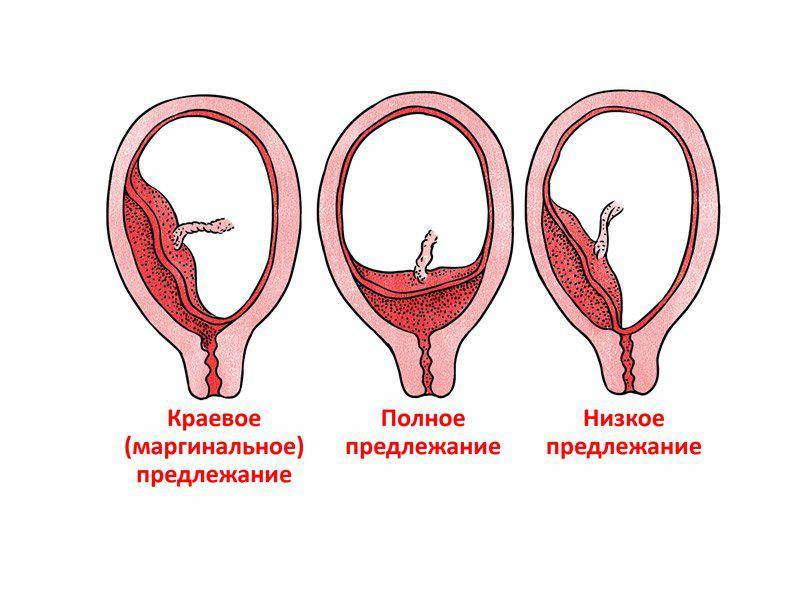
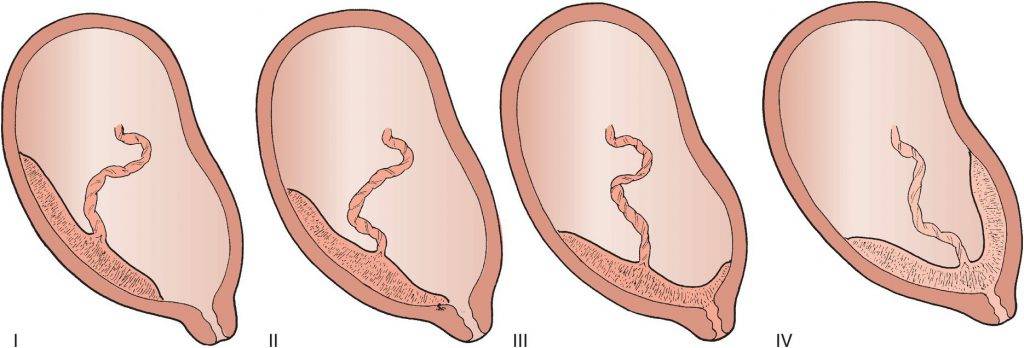
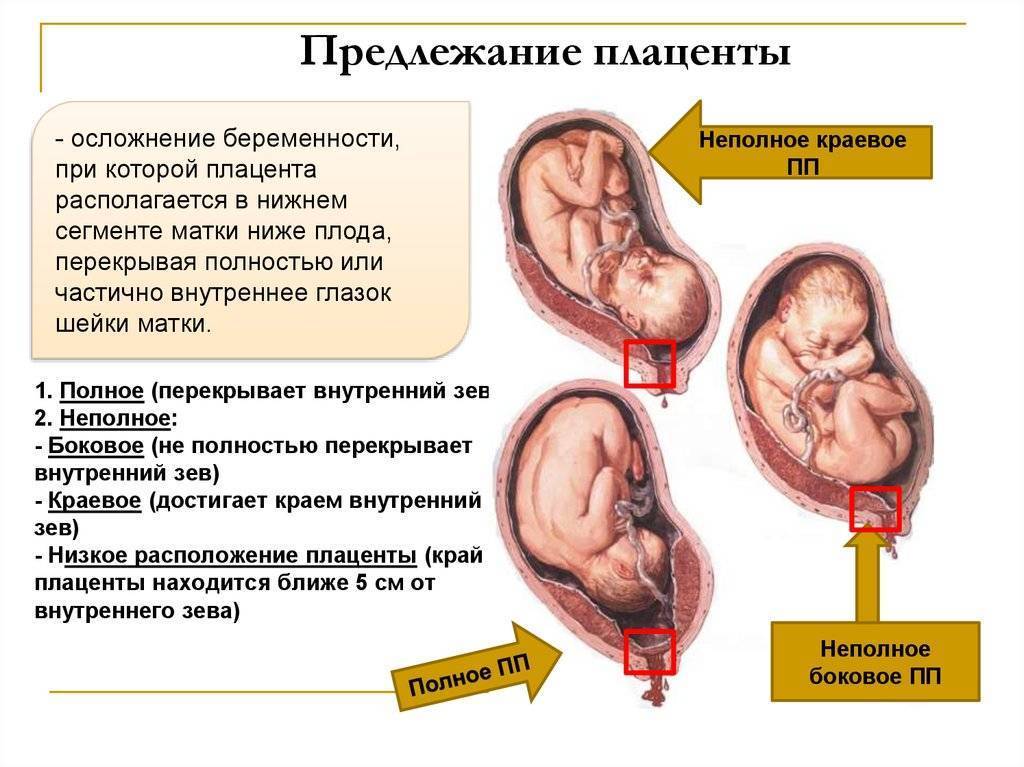
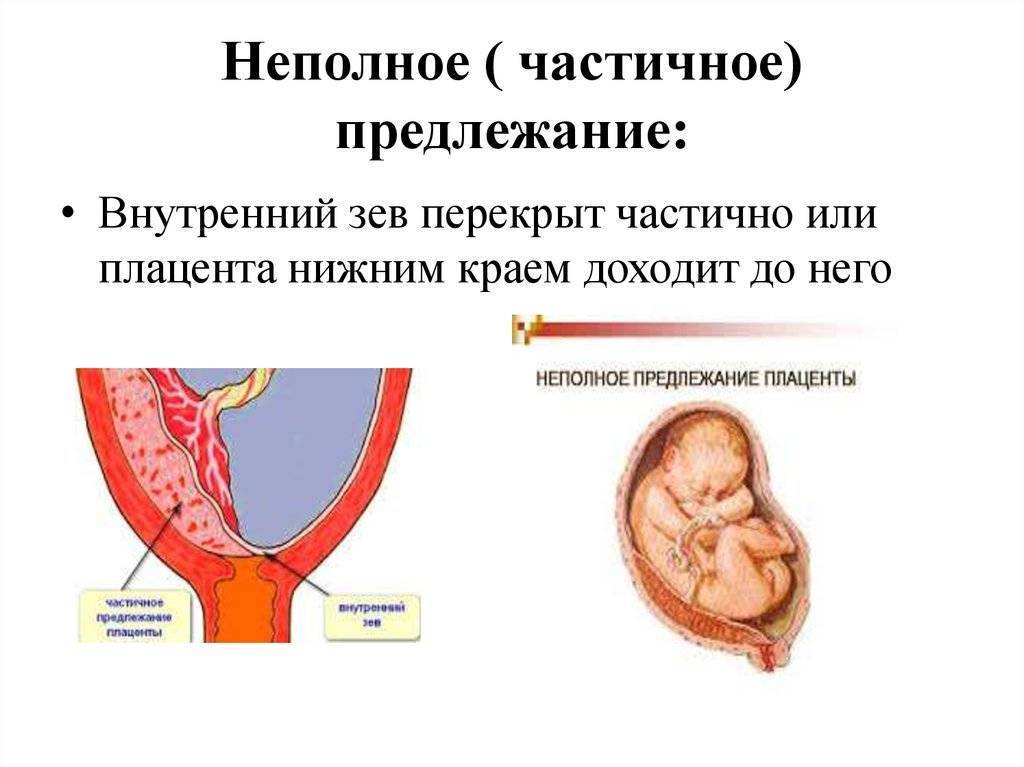
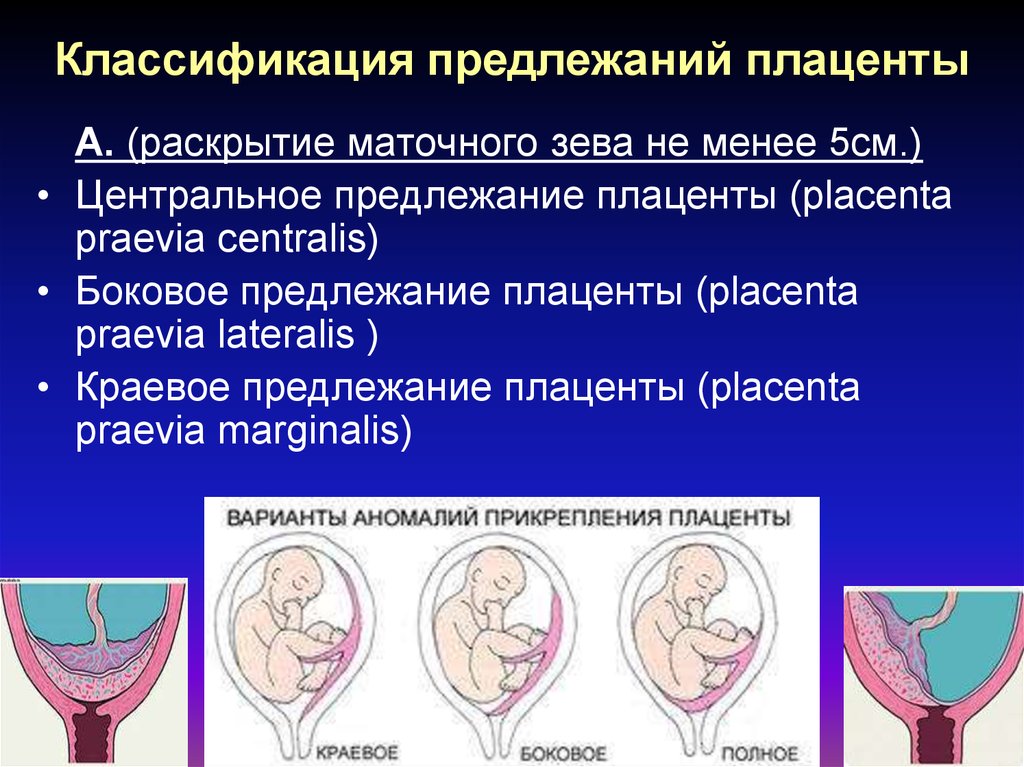
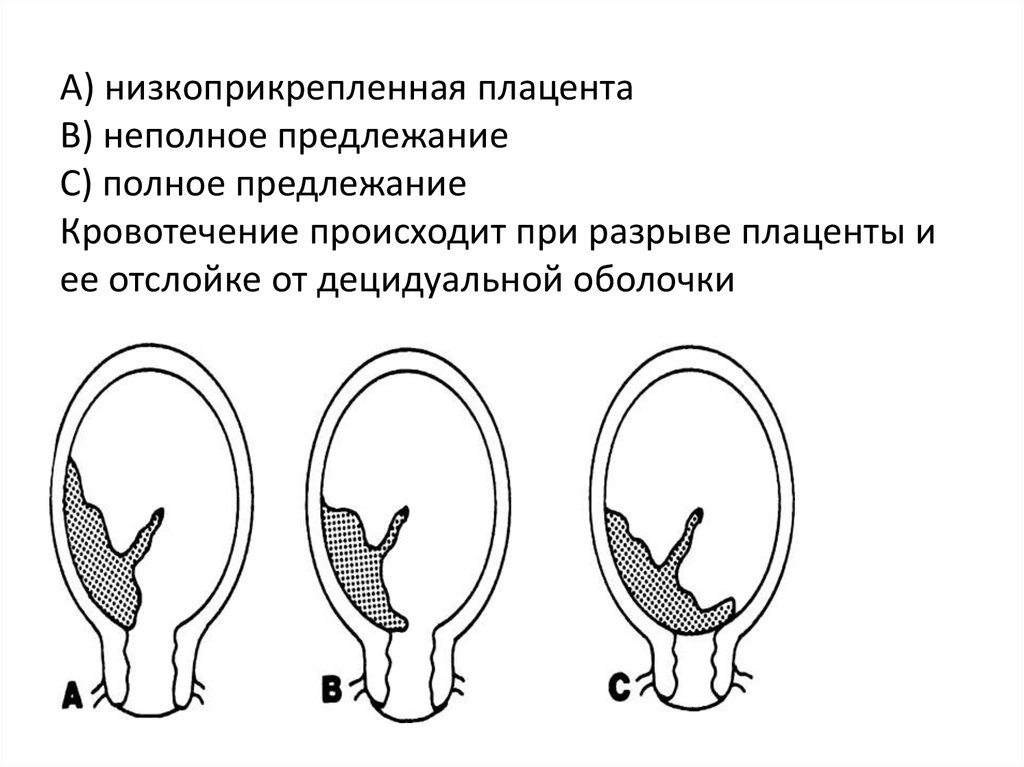
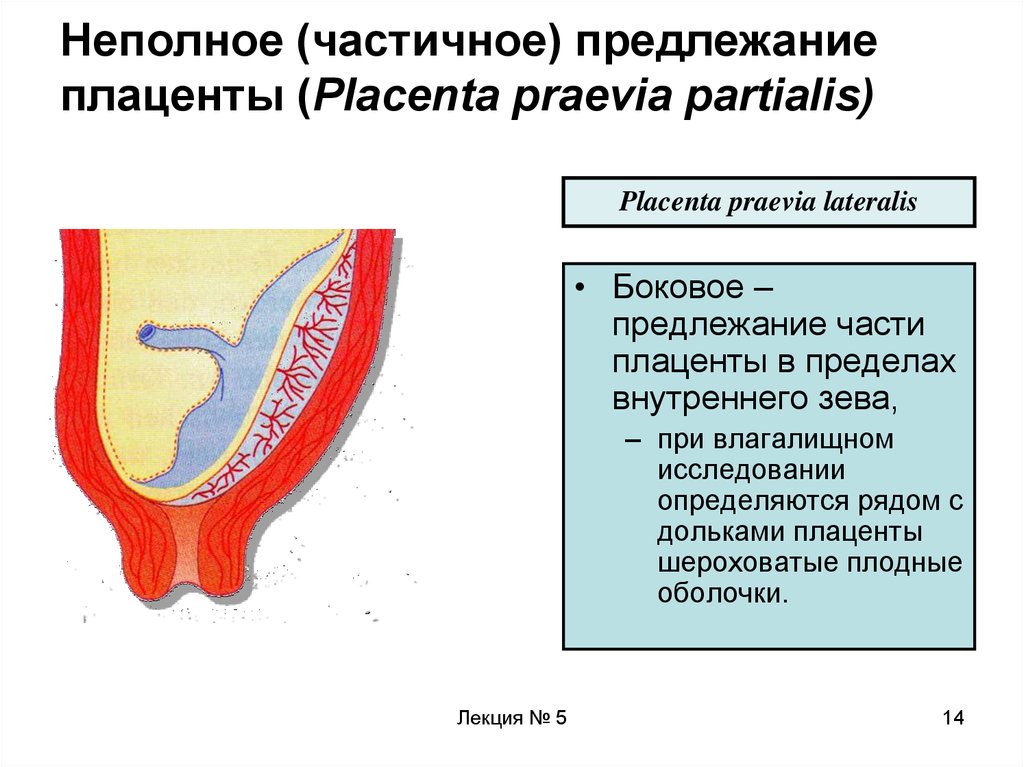
Выделяют еще неполное предлежание плаценты (лат. placenta praevia partialis), которое включает в себя несколько видов. Одним из видов неполного предлежания плаценты является краевое предлежание плаценты.
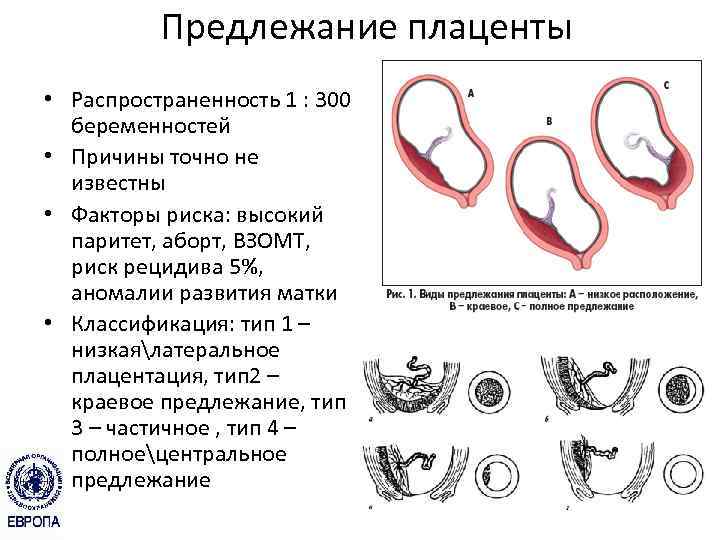
При данном предлежании плаценты отверстие матки на одну треть заслонено плацентарной тканью, а нижний край плаценты размещён на одном уроне с краем внутреннего зева.
Характерным признаком данного предлежания плаценты являются частые маточные кровопотери, а определяется оно при помощи ультразвуковой диагностики. Беременные женщины, имеющие такую патологию, обязательно должны быть под тщательным медицинским наблюдением и симптоматическим лечением. Пациенткам с неполным предлежанием плаценты показан приём железосодержащих препаратов, так как частые кровопотери могут привести к анемии и снижении уровня гемоглобина в крови.
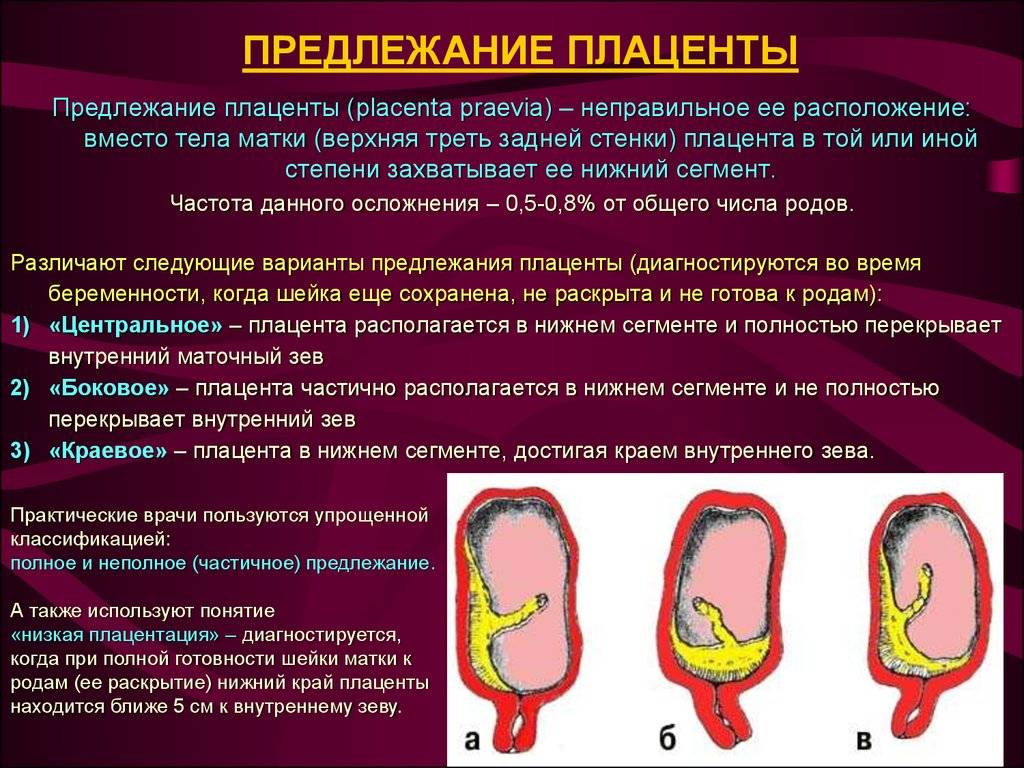
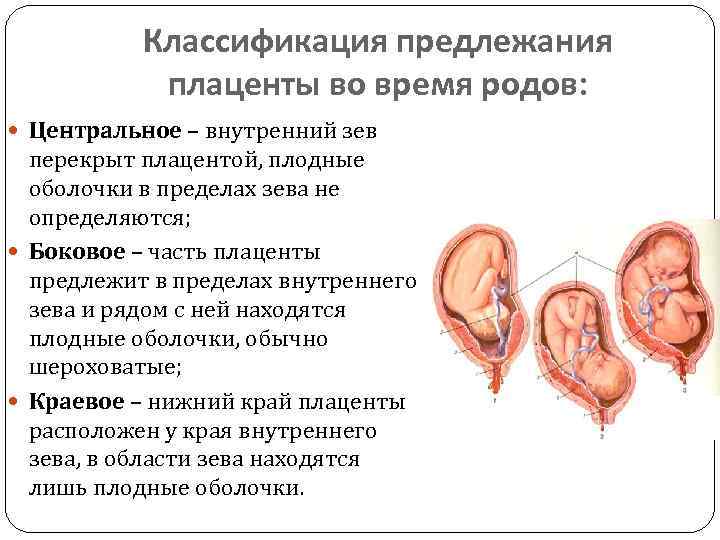
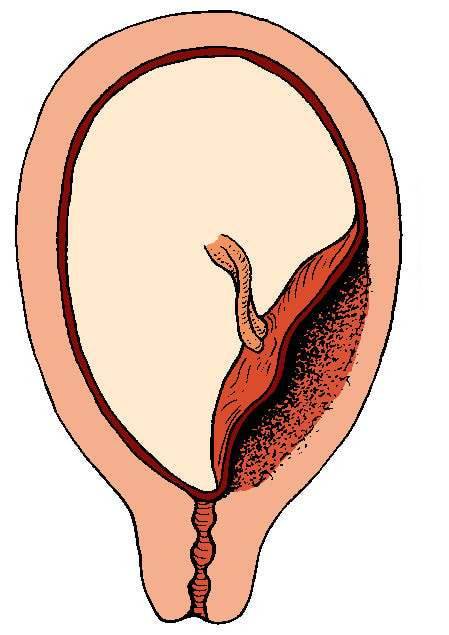
Самое опасное прелдежание плаценты — это полное предлежание плаценты (placenta praevia totalis), такое предлежание плаценты является серьезной угрозой для родов. При полном предлежании плаценты происходит локальное закрытие внутреннего зева, во время влагалищного исследования всюду видна ткань плаценты, оболочки плода не пальпируются. Если при этом центр плаценты расположен над уровнем зева, такое предлежание плаценты определяется как центральное. На 38-й неделе, при центральном предлежании плаценты всегда проводится Кесарево сечение. Полное предлежание плаценты встречается примерно у 20-30% беременных, а частичное у 70-80% из количества всех диагностированных предлежаний плаценты.
Полное предлежание плаценты — прямое показание к госпитализации. Беременной должно быть обеспеченно круглосуточное наблюдение и осмотр.
Степень тяжести предлежания плаценты чаще всего определяют с помощью УЗИ.
Причины возникновения краевого предлежания плаценты

Одним из факторов такой патологии является особенность плодного яйца. После оплодотворения яйцеклетка спускается в матку и своими ворсинками крепится к ее стенке в верхней части. Из-за гормонального фона или строения ворсинок этого не происходит. Яйцеклетка не в силах добраться до дна матки и прицепляется на выходе.
Основной причиной краевого прикрепления плаценты служит женский организм, а точнее состояние слизистой поверхности или эндометрия главного детородного органа.
Факторами, которые нарушают целостность эндометрия и вызывают предлежание, включая краевое являются:
У повторно родящих данная аномалия наблюдается в 55% случаев, то есть почти у каждой второй. А в целом, согласно наблюдениям, диагноз краевого расположения слышит треть будущих мамочек.
Центральное (полное) предлежание плаценты
Это – более серьезный диагноз, чем низкая плацентация у беременных.
При центральном предлежании плацента находится внизу матки, перекрывая выход из
нее. Встречается также частичное предлежание — краевое и боковое. В первом
случае ткань плаценты на две трети закрывает выход из матки, во втором – не
более трети ее зева. При центральном предлежании плаценты роды проводят
путем кесарева сечения.
Лечение при низком расположении плаценты
Не существует какого-либо лечения этого состояния. Есть только
рекомендации, которым нужно следовать. В любом случае, лучше поберечь себя
и будущего малыша.
При низкой плацентации нужно:
- исключить серьезные физические нагрузки;
- высыпаться и много отдыхать;
- правильно питаться, чтобы ребенок получал нужное количество
витаминов; - обращаться к врачу, если что-то беспокоит;
- оставаться спокойной;
- во время сна подкладывать подушку под ноги — они должны быть выше
уровня таза; - временно отказаться от интимной жизни;
- лечь в стационар, если до 36 недели плацента не поднялась.
Низкая плацентация при родах
Роды при подобном диагнозе обычно проходят естественным путем, если
плацента не перекрывает зев матки.
Многое зависит от того, как лежит ребенок:
— головкой к зеву матки – малыш появится естественным путем, если нет других
показаний к кесареву сечению;
— проведут плановое кесарево сечение, если малыш расположен неправильно.
Для роженицы в любом случае главное настроится на благоприятный исход, не
нервничать и доверится профессионалам.
Вклад в будущее ребенка и его родных – пуповинная кровь
У вас есть возможность сразу после рождения попросить врачей собратьпуповинную кровь. В ней содержатся стволовые клетки, которые применяют прилечении различных заболеваний: начиная от диабета и вирусных заболеваний, и
заканчивая болезнями иммунной и кровеносной системы.
Стволовые клетки в условиях криозаморозки сохраняют свои жизненно важные свойства на протяжении десятков лет.
Сегодня методики лечения с помощью стволовых клеток успешно применяют во всем мире. В Украине лидирующие позиции по разработке и применению таких методик принадлежат Институту клеточной терапии. Стволовые клетки пуповинной крови хранятся в Криобанке Института клеточной терапии в специальных контейнерах при гарантированном поддержании нужных условий.

Почему стоит сохранять пуповинную кровь в Криобанке?
И для ребенка, и для роженицы это абсолютно безопасно и безболезненно. Когда счет идет на дни, а возможности срочно найти подходящего донора нет, то единственный выход – лечение с применением стволовых клеток. Если поиск донора занимает месяцы, то подготовка стволовых клеток – несколько часов.
Виды предлежаний плаценты
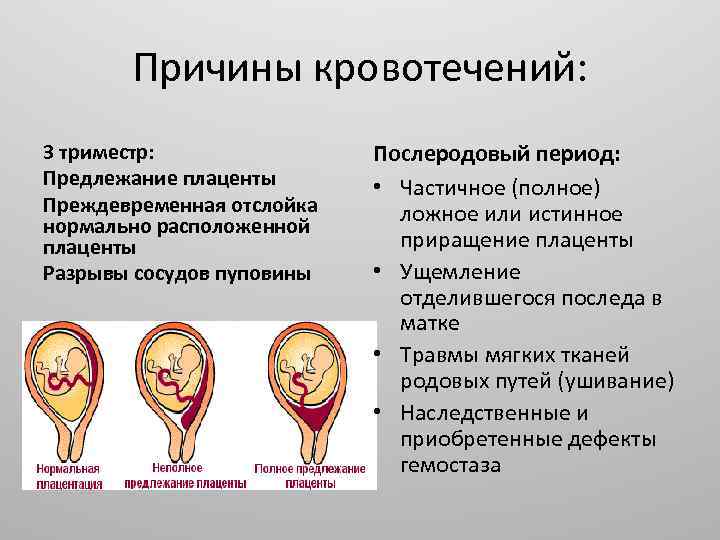
В зависимости от локализации плаценты выделяют низкое предлежание (или прикреплённое) предлежание плаценты, полное (или центральное), а также частичное, которое может быть боковым либо краевым. Боковое предлежание плаценты перекрывает внутренний зев ан 2/3, а при краевом закрывается его 1/3 часть.
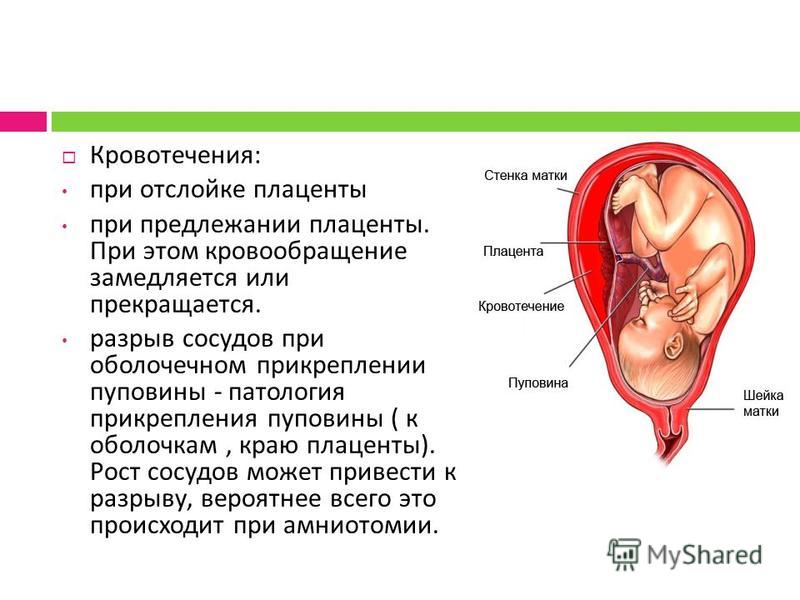
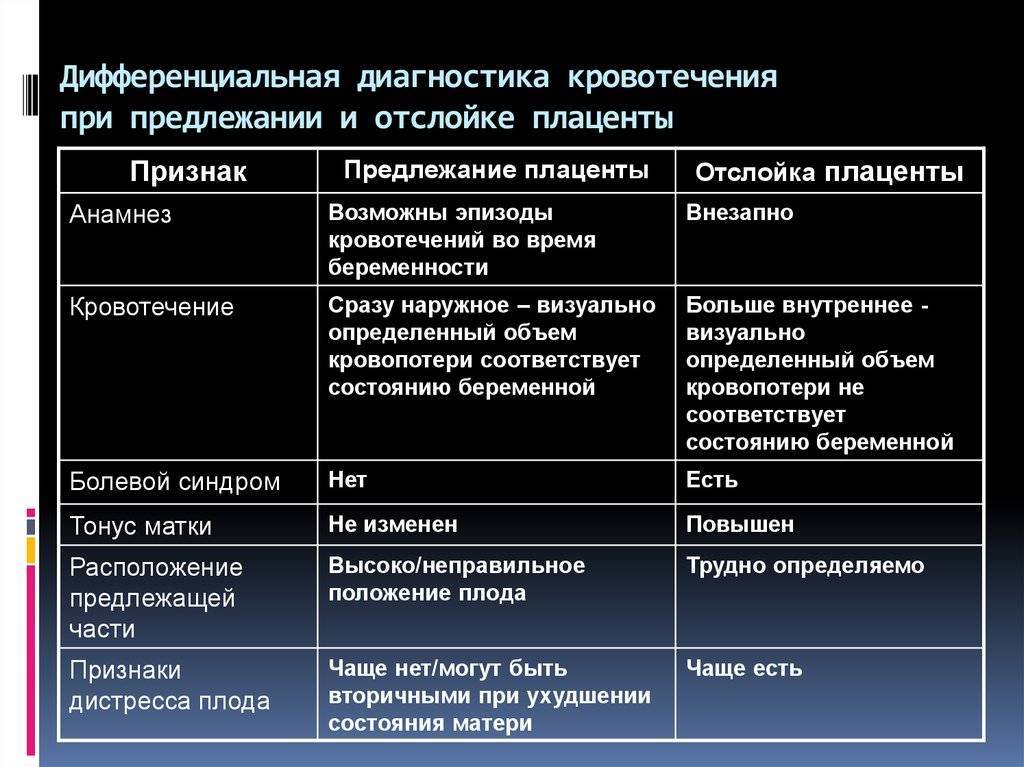
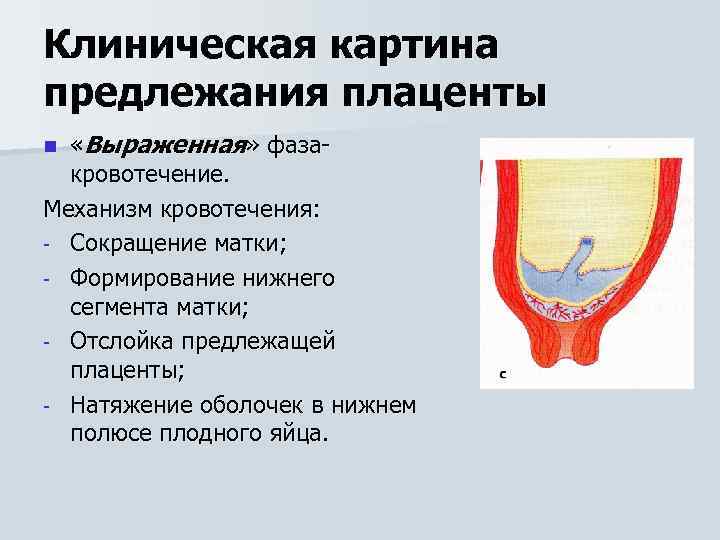
Кровотечение — это основной клинический симптом осложнения предлежания плаценты. Геморрагии предшествует отслоение плаценты: часть плаценты отрывается, при этом повреждаются сосуды. Кровотечение бывает только наружным, потому что ворсины хориона не присоединяются к матке, цервикальный канал расположен близко и кровянистые выделения поступают в матку. Кровотечения артериальные, поэтому кровь всегда алого цвета.
Даже при нормальном расположении плаценты может возникнуть её отслоение — как следствие обильной геморрагии, поэтому стоит ответственно относиться ко всем симптомам, чтобы правильно поставить диагноз.
В редких случаях предлежание плаценты может вызвать гибель плода, поэтому очень важно вовремя поставить диагноз и определится с лечением.
Лечение
Присутствие в антенатальной симптоматике признаков кровотечения – достаточное показание для проведения госпитализации больной в условия родовспомогательных учреждений.
Ведение таких пациенток сопровождается компенсацией кровопотерь методом инфузии кровезаменителей, растворов восстанавливающих водно-электролитный баланс, введением антианемических средств. Для профилактики дистресс-синдрома назначается курс глюкокортикоидов.
При необходимости ведется коррекция патологического состояния с помощью спазмолитиков. Все мероприятия сопровождаются мониторингом динамики патологического процесса с задействованием инструментальной техники. Главная задача при этом – добиться пролонгирования гестации и осуществления естественных родов.
При полном перекрытии внутреннего зева либо большой опасности жизни матери абсолютным показанием является выполнение кесарева сечения. Оно реализуется в нижнем маточном сегменте и для исключения кровотечений требует наложения дополнительных гемостатических швов и введения утеротоников.
Виды преждевременной отслойки плаценты
Классифицируется преждевременная отслойка плаценты по степени тяжести.
- Легкая степень характеризуется преждевременной отслойкой небольшого фрагмента плаценты. При этом общее состояние беременной практически не изменяется. Ультразвуковое исследование может показать наличие ретроплацентарной гематомы, однако если имеют место небольшие выделения из половых органов, то ее не будет. После родов на плаценте образовывается небольшой сгусток.
- При средней степени тяжести преждевременная отслойка плаценты происходит на четверть (а иногда и на треть) поверхности. Кровь выделяется из половых путей сгустками и в большом количестве. Ретроплацентарная гематома вызывает боли в животе, возможен гипертонус матки, а также ее болезненность и асимметрия. У матери развиваются симптомы болевого и геморрагического шока. Плод может погибнуть от гипоксии, если не вызвать преждевременные роды.
- Тяжелая форма характеризуется отслойкой половины поверхности плаценты. Наружному кровотечению предшествует внутреннее, женщина ощущает сильную боль в животе. Осмотр матки выявляет ее асимметрию и напряжение. Очевидны симптомы острой гипоксии, и велика опасность гибели плода.
Еще одна распространенная классификация — по форме отслойки плаценты:
- краевая (периферическая) отслойка — сопровождающаяся кровотечением;
- центральная отслойка — сопровождающаяся скоплением крови между стенкой матки и плацентой, а также сопутствующим ухудшением состояния беременной;
- комбинированная отслойка — сочетающая признаки двух предыдущих.
Кроме того, преждевременная отслойка плаценты может быть прогрессирующей и непрогрессирующей — в зависимости от того, увеличивается ли со временем площадь отхода плаценты от стенки матки.
Симптомы низкого расположения плаценты
Наиболее частым и самым главным симптомом при низком размещении плаценты является обильные и легкие кровотечения
. В зависимости от способа расположения органа, этот симптом может быть более ярко или слабо выражен. Зачастую лишь в трети беременных женщин случается выделение крови в период беременности и в двух третей во время родовой деятельности.
Зачастую признаки предлежания плаценты развиваются постепенно, усиливаясь к третьему триместру беременности
. Перед тем, как произойдет кровотечение, женщине зачастую чувствует болезненные ощущения внизу живота ноющего характера. Кроме этого, происходит сокращение самой матки.
Иногда частичное предлежание дает менее выраженные симптомы, поэтому его диагностирование происходит лишь под конец срока беременности, в то время как при полной патологии это происходит во время плановых осмотров у гинеколога.

Выделения часто имеют ярко-красный цвет
. В большинстве случаев их провоцируют физические нагрузки, долгое пребывание в стоячем положении, акты дефекации и секс. Хотя редко также возможно выделение крови во время сна или отдыха.
В определенных случаях при сильном кровотечении показано стремительное родоразрешение и оказание скорой медицинской помощи роженице. Таким образом можно спасти ей жизнь.
Частые кровотечения могут вызвать у беременной женщины анемию, утрату нормальной работоспособности и повышенную усталость. Из-за этого плод может не получать нормальное количество питательных веществ, а также кислорода, что может привести к гипоксии. Наиболее серьезным последствием является выкидыш плода
. В некоторые случаях необходимо прекращение беременности, если патологический процесс очень сильный, а интенсивность потери крови высокая. Кровотечение почти всегда происходит при самих родах при такой проблеме.
Роды при предлежании плаценты
Предлежание плаценты очень опасно при родах. Во время схваток есть риск полного отслоение плаценты и острой гипоксии плода, может развиться обильное кровотечение, угрожающее жизни роженицы. Иногда единственным выходом является проведение экстренного оперативного родоразрешения.
Степень риска зависит от вида предлежания плаценты. Как уже сказано выше, при низком предлежании плаценты практически нет опасений. При неполном предлежании плаценты нужно рассматривать каждый отдельный случай. При центральном предлежаннии плаценты обязательно кесарево сечение на 38 неделе. Данную операцию проводят на разных строках беременности.
Основная масса родов с кесаревым сечением заканчиваются благополучно, поэтому не стоит паниковать, предлежание плаценты — это не приговор. Главное — положительный настрой и постоянное наблюдение медицинских работников.
Причины
Причины предлежания плаценты можно поделить на две большие подгруппы:
- связанные со здоровьем женского организма;
- связанные с имплантируемым плодным яйцом.
Чем старше женщина и чем больше она болела воспалительными заболеваниями половых органов и рожала, тем выше вероятность проблемной плацентации. Нарушение имплантации в области маточного дна приводит к тому, что хорион образуется в ее нижнем сегменте, что является патологией.
Как центральное, так низкое и краевое предлежание плаценты более вероятно при:
- хроническом эндометрите с последующим изменением внутренней маточной оболочки;
- абортах, сопровождающихся выскабливаниями матки;
- септических послеродовых осложнениях, меняющих структуру эндометрия;
- многочисленных беременностях и родах, приводящих к изменению стенок матки;
- операциях по удалению миом и кесаревых сечениях в прошлом;
- возрасте старше 35 лет;
- многоплодии;
- маленьком промежутке между беременностями;
- маточных опухолях различной природы, в том числе миомах;
- эндометриозе;
- аномалиях строения матки;
- половом инфантилизме;
- застойных явлениях в области малого таза, связанных с патологией вне половых органов;
- активном многолетнем курении, способствующем торможению процессов питания всех тканей, в то числе и матки;
- приеме алкоголя и/или наркотиков.
Если предлежание связано с плодным яйцом, то говорят о снижении функции ферментных систем, которые нужны для внедрения оплодотворенной яйцеклетки в маточную стенку. В результате она опускается все ниже и ниже, что ведет к осложнениям.
Почему возникает патология при беременности
Фактическая причина предлежания плаценты по передней или задней стенке неизвестна. Некоторые факторы повышают вероятность появления этого осложнения. Рассмотрим факторы риска, которые увеличивают шансы развития краевого предлежания:
- Производились операции на матке. Например, кесарево сечение, дилатация, выскабливание, удаление миомы в маточной полости.
- Вторая или последующая беременность.
- Пожилой возраст матери.
- Вынашивание близнецов, тройняшек или более.
Особые симптомы
Признаки и симптомы краевого расположения различаются у каждой беременной. Некоторые не испытывают никаких симптомов. У других появляются предупреждающие знаки:
- Внезапное начало безболезненного влагалищного кровотечения, которое может варьироваться от легкого до тяжелого. Ярко-красное кровотечение встречается чаще.
- Ранние родовые симптомы: регулярные сокращения, боль в животе или пояснице, выделения с характерным запахом.
Беременная должна немедленно позвонить своему врачу, если заметит влагалищное кровотечение во время беременности, независимо от триместра.
Другие симптомы, которые указывают на неправильное предлежание, но обнаруживаются только с помощью ультразвукового сканирования:
- Ребенок находится в ягодичном или поперечном положении, потому что плацента занимает большую часть шейки матки. Это не дает ребенку переместиться вниз
- Матка по размеру больше, чем следует в данном гестационном возрасте.
- Если нет каких-либо симптомов, врач может определить предлежание во время регулярного пренатального сканирования и осмотра.
Патогенез
Плодное яйцо в норме прикрепляется в области дна матки (верхней трети полости матки). Но при его неполноценности плодное яйцо своевременно прикрепиться в этой области не может, что способствует его имплантации в эндометрий, когда оно уже переместилось в нижние отделы матки. Это происходит при позднем появлении ферментативных процессов в трофобласте, наличии атрофических/дистрофических процессов в слизистой матки, которые нарушают процесс имплантации.
По мере развития беременности стенки нижнего отдела матки начинают растягиваться. При этом, мышечные волокна нижних отделах матки начинают сокращаются, а поскольку плацента сокращаться/растягиваться вслед за стенками матки неспособна, это приводит к смещению участка плаценты и участка нижнего сегмента матки.
Соответственно, ворсинки, покрывающие плаценту от стенок матки отрываются, что вызывает кровотечение из сосудистого русла плацентарной ткани. При прекращении сокращения мышц отслойка плаценты также прекращается, происходит тромбоз сосудов и остановка кровотечения. При повторных сокращениях матки возникают повторяющиеся кровотечения.
Когда начинаются роды (родовая деятельность) появление кровотечений вызвано натяжением плодных оболочек, удерживающих край плаценты, что не позволяет ей сокращаться с нижними отделами матки. Такое натяжение нарушается связь между плацентой и маткой, вызывая кровотечение. При разрыве плодных оболочек плацента сокращается вместе с мышцами нижнего сегмента матки и процесс отслаивания останавливается. Кроме того, при неполном предлежании головка плода во время родов, опустившаяся в таз после разрыва плодных оболочек, поджимает края плаценты, что способствует остановке кровотечения, а в случаях полного предлежания кровотечение продолжается, поскольку плацента в процессе сглаживания шейки матки продолжает отслаиваться.
Тактика лечения предлежания плаценты
В третьем триместре беременным с предлежанием плаценты назначают строгий постельный режим и запрещают половые контакты. Женщину госпитализируют при возникновении кровянистых выделений во второй половине беременности. Если эти выделения не сопровождаются типичным для позднего выкидыша схваткообразной болью, то подозревают предлежание плаценты (потому, что тонус матки при отслоении в норме). После проводят УЗИ для подтверждения диагноза и выбирают тактику лечения.
Во время кровотечения тактика зависит от количества кровопотери. В случае полного предлежания при кровотечении делают кесарево сечение, при неполном — выжидают до общего объема кровопотери 250 мл при условии нормального течения родов и раскрытии шейки матки не менее 5 см, что дает возможность подтвердить диагноз неполного предлежания плаценты.
Показания к кесаревому сечению:
- Полное предлежание плаценты и кровотечение при нем.
- Полное предлежание и беременность на 38 и более неделе.
- Количество кровопотери во время беременности превышает 350 мл.
- Во время родов при неполном предлежании плаценты и кровопотере больше 250 мл во время родов.
После родов, которые принимались или через природные половые пути, или через кесарево сечение, часто бывает осложнение в виде снижения тонуса матки. В результате поврежденные сосуды расширенные и кровь не может остановиться, что опасно для жизни матери. В этом случае останавливают кровотечение сначала медикаментозным способом, путем введения окситоцина и кровоостанавливающих препаратов, а при неэффективности — хирургическим (делают разрез в области матки, а после прижигают кровоточащие сосуды). Если последний способ также не эффективный, что редко, то проводят полное удаление матки для спасения жизни матери от кровопотери.
Профилактика предлежания плаценты заключается в регулярном осмотре беременных, проведении УЗИ мониторинга и своевременном обращении в акушерский стационар при возникновении кровотечения в период беременности или других симптомов.
Внимание! Данная статья размещена исключительно в ознакомительных целях и ни при каких обстоятельствах не является научным материалом или медицинским советом и не может служить заменой очной консультации с профессиональным врачом. За диагностикой, постановкой диагноза и назначением лечения обращайтесь к квалифицированным врачам!. Количество прочтений:
Количество прочтений:
Причины
Предлежание плаценты может быть обусловлено множеством факторов, среди которых выделяют:
- Патологические изменения внутреннего слоя стенки матки (эндометрия), обусловленные инфекционно-воспалительным процессом, способствующего развитию атрофических/дистрофических изменений в эндометрии.
- Аномалии полости матки/половых органов (недоразвитие матки, двурогая /однорогая матка, половой инфантилизм).
- Миома матки с деформацией её полости.
- Беременность после хирургических вмешательств (аборты, кесарево сечение, удаления миом матки).
- Повторная беременность после осложнений в послеродовом периоде.
- Экстрагенитальные заболевания беременных женщин, протекающих на фоне развития застойных явлений в малом тазу и матки в том числе.
- Использование вспомогательных репродуктивных технологий (ЭКО).
- Возраст беременной – старше 30 лет.
Вызвать кровотечение при прилежании плаценты могут гинекологические манипуляции, чрезмерная физическая нагрузка/напряжение при акте дефекации, половой акт, тепловые процедуры (горячая ванна, посещение бани).