Повышенный уровень пролактина — симптомы, причины, последствия
Границы нормы достаточно широки и для женщин, которые не беременны и не кормят ребенка. Периодически пролактин может подниматься за верхнюю отметку, и это не обязательно свидетельствует о серьезных проблемах в организме. Уровень гормона может колебаться из-за эмоциональных нагрузок, приема некоторых лекарств, других внешних физиологических факторов.
Но устойчивое и значительное превышение нормы вне беременности и кормления ребенка — это повод для беспокойства. Заподозрить его можно по следующим признакам:
- нарушения цикла вплоть до прекращения менструаций;
- проблемы со зрением (снижение его остроты);
- выделения из молочных желез;
- нагрубание молочных желез, их увеличение;
- головные боли;
- снижение сексуального влечения;
- увеличение веса при нормальной физической активности и режиме питания.
Эти признаки не дают основания утверждать о наличии гиперпролактинемии. Но если вы обнаружили их у себя, обязательно сходите к гинекологу-эндокринологу.
Как вырастить ятрышник
Многолетник настолько неприхотлив, что будет расти практически в любом климате и на любой почве. Единственное предостережение – нельзя добавлять свежий навоз. Растение высаживают в тени или под лучами солнца, правда, в последнем случае придется тщательнее следить за поливом. Как показывает практика, культура отлично приживается даже в знойных пустынях Африки и на заболоченных лесных местах Европы. Удивительную выживаемость объяснить просто – клубни находятся там, где влага наиболее доступна, у самой поверхности грунта либо на приличной глубине.
Если хотите украсить сад цветками ятрышника, то внимательно изучите особенности вида. Для размножения можно использовать семена или отделять замещающий клубнекорень.
Семена изначально лучше высаживать в помещении
Их неглубоко зарывают в землю, делать это можно в любое время года, но важно поддерживать температуру воздуха 18-24 °C. Всходы обычно появляются неравномерно, может пройти 3 месяца и больше
Окрепшие саженцы переносят на постоянный участок весной, после того, как установится теплая погода. Расстояние между растениями 10-15 сантиметров. В дальнейшем некоторые виды ятрышника успешно размножаются самосевом.
Клубнекорни можно делить неоднократно. После того, как отсадят детку, начнется развитие следующей
Впервые отделением лучше заняться в период бутонизации, но важно не травмировать корни и побеги. Затем процедуру можно повторить еще 2-4 раза с перерывом в 14-21 день
Уход за ятрышником не отнимет много сил. Растению необходим регулярный полив без переувлажнения, приветствуется удаления сорняков. Поверхность почвы желательно каждый год мульчировать хвойными иголками. В августе, после созревания плодов и высыпания семян, сухую часть стебля обрезают. К цветочным заболеваниям культура крайне устойчива. Нужды в укрытии на зиму нет, насаждения прекрасно переносят холода.
В ландшафтном дизайне ятрышник редко используется в смешанных клумбах, зато отдельные группы станут идеальным решением для оформления полудиких участков на фоне хвойных растений. Кроме того, это растение эффектно украсит альпинарий.
Клубни ятрышника пятнистого, шлемоносного, мужского издавна применяют в народной медицине. Например, в качестве общеукрепляющего средства, восстановления после болезней и операций, для нормализации работы желудочно-кишечного тракта и лечения дыхательных путей при различных респираторных заболеваниях.
Диагностика гиперпролактинемии
Диагностика гиперпролактинемии, как в принципе и любого другого заболевания, начинается со сбора анамнеза и жалоб. Затем назначаются лабораторные исследования крови на пролактин и гормоны щитовидной железы. Забор крови на пролактин берется из вены в утренние часы и обязательно натощак. Если обнаружено повышенное содержание пролактина, дабы избежать ошибочных выводов, анализ крови повторяют еще три раза.
Далее назначается инструментальная диагностика, которая включает в себя рентгеновские снимки черепа в двух проекциях. Такое исследование делают для оценки состояния отдельной области мозга – турецкого седла, а также размеров гипофиза. Самую полную картину и четкое представление о положении дел дает КТ (компьютерная томография) и МРТ (магнитно-резонансная томография) головного мозга. Эти обследования на сегодняшний день являются лучшими методами диагностики патологий гипофиза. Но они имеют смысл только в тех случаях, когда при диагностике не было выявлено каких-либо других причин появления гиперпролактинемии, например, прием лекарственных препаратов или СПКЯ (синдром поликистозных яичников).
При обнаружении у пациентки аденомы гипофиза назначается консультация окулиста.
Некоторым женщинам, у которых имеется одновременно и гиперпролактинемия и бесплодие может быть показана лапароскопия, которая поможет выявить истинную причину патологии.
Причины гиперпролактинемии
Существует ряд общеизвестных причин гиперпролактинемии:
По своей природе причины гиперпролактинемии бывают физиологические и патологические.
Физиологическими считаются:
- Беременность и послеродовый период (у матерей, которые не кормят грудью длится около одного – семи дней)
- Кормление грудью
- Стимуляция или раздражение сосков
- Занятие сексом, стрессовые состояния, употребление пищи.
Патологические причины гиперпролактинемии:
- Наиболее распространенная – это аденома гипофиза – опухолевое поражение гипофиза небольших размеров.
- Патологические изменения в ножке гипофиза и гипоталамусе (саркоидоз, нейросифилис, кисты, механические повреждения и пр.).
- Различные хирургические операции с применением общей анестезии.
- Заболевания печени (цирроз).
- Почечная недостаточность (после пересадки почки уровень пролактина становится нормальным).
- Болезни щитовидки.
- Заболевания яичников – синдром поликистозных яичников (СПКЯ).
- Прием некоторых лекарственных средств.
Многие гинекологические заболевания становятся причиной развития гиперпролактинемии у женщин. Известно много случаев в медицинской практике, когда повышение уровня пролактина отмечалось у пациенток с эндометриозом, аднекситом, миомой матки, воспалительными процессами. Третья часть женщин, которым был диагностирован синдром поликистозных яичников (СПКЯ), имеют в анамнезе и функциональную гиперпролактинемию. Это обусловлено тем, что высокий уровень эстрогена при СПКЯ стимулирует выработку пролактина и его синтез.
ДГЭА (дегидроэпиандростерон)
«ДГЭА – гормон, выделяемый надпочечниками. Он является предшественником половых гормонов, отвечает за половое влечение, ясный ум, твердую память, мышечную силу и физическую выносливость и улучшает настроение – все это является неотъемлемой частью молодости и красоты», – говорит Елена Шаткарь, эндокринолог резиденции красоты и долголетия GLMED. Пониженное содержание дегидроэпиандростерона негативно сказывается как на всем гормональном фоне, так и непосредственно на внешности и самочувствии. В первую очередь дефицит ДГЭА проявляется ломкостью ногтей и выпадением волос, плохим настроением и изменением продолжительности менструального цикла.
Прогноз при гиперпролактинемии
Достижения современной медицины как в методах диагностики, так и в способах лечения гиперпролактинемии позволяют добиваться положительных результатов почти во всех случаях. Исход для пациента обычно благоприятный: состояние здоровья улучшается, восстанавливаются детородные функции организма. Для предотвращения рецидива болезни в дальнейшем необходимо регулярное посещение специалистов для наблюдения и контроля уровня пролактина в крови. Рекомендуется раз в год делать КТ и сдавать анализ крови на гормоны, а также посещать окулиста. Если пациент будет строго придерживаться всех рекомендаций врача, то гиперпролактинемия к нему, скорей всего не вернется.
Профилактика гиперпролактинемии
Каких-либо специальных мер по профилактике гиперпролактинемии не существует. Это заболевание не требует специальных методов восстановления и реабилитации. Также нет какой-то специальной диеты и режима питания. Образ жизни женщины с гиперпролактинемией обычно не должен меняться, самое главное – она должна избегать чрезмерных физических и психоэмоциональных нагрузок.
После курса лечения гиперпролактинемии основной трудностью является подбор для пациентки подходящих методов контрацепции, так как основная часть оральных контрацептивов повышают уровень пролактина, а это ни в коем случае не допустимо. Внутриматочные спирали тоже могут способствовать повышению пролактина, потому что раздражают слой эндометрия в матке. Исходя из всего этого, врачи советуют женщинам провести стерилизацию (если в будущем не планируются дети) или назначают специальные контрацептические препараты, которые не влияют на уровень пролактина.
Что это такое?
Гормон кортизол (7-оксикортикостерон, соединение F или гидрокортизон) — вырабатывается в стрессовых ситуациях. Однако если адреналин стимулирует повышенную физическую силу, активность, повышает концентрацию внимания, то в данном случае стимулируются катаболические процессы, приводящие к распаду клеток.
Для такого эффекта человек должен на протяжении длительного времени подвергаться стрессу. Очень важен этот показатель для спортсменов, которые после интенсивных тренировок получают максимальную концентрацию кортизола в крови. Если вовремя не нормализовать его уровень, роста мышечной массы не будет, катаболические процессы наоборот приведут к ее уменьшению. Под влиянием гормона кортизола начинают разрушаться белки, из которых состоит мышечная ткань, снижается тонус мускулатуры, уменьшается ее объем. Именно с повышением гидрокортизона связан запрет на длительные интенсивные тренировки, которые становятся бесполезными. Несмотря на негативное влияние на организм при переизбытке, гормон кортизол в крови в нормальной концентрации необходим каждому человеку.
Повышенные и пониженные показатели
Многие люди, когда видят результаты исследований с низким или высоким уровнем гидрокортизона, начинают паниковать и искать у себя опасные для жизни заболевания. Однако далеко не всегда результаты лабораторных исследований указывают именно на них. Даже кортизол у мужчин и женщин в норме будет сильно варьироваться, не говоря про другие факторы. Есть масса обыденных причин, которые могут спровоцировать усиленный синтез
На низкий показатель нужно обратить особое внимание
Понижение: причины и клинические проявления
Если повышенный синтез может быть связан с совершенно нормальными физиологическими изменениями, то низкие показатели говорят о наличии в организме значительной патологии. Клинические признаки отличаются в каждом случае и могут служить возможностью для установки верного диагноза врачом, поэтому при обращении стоит указывать все симптомы изменения гормона кортизола в крови, которые кажутся незначительными.
Диагностика гиперпролактинемии
Определить повышенный пролактин на основании симптоматики невозможно. Единственный способ установить чрезмерную выработку гормона – анализ крови. Забор производится из вены, с утра. Пациентке рекомендуется быть в это время в спокойном расположении духа.
Анализ делается трижды, т.к. надо установить уровень пролактина в разные фазы цикла. Кроме исследования гормонального профиля в диагностике используются дополнительные тесты. Если гиперпролактинемия подтверждается, гинеколог-эндокринолог может направить на маммографию, магнитно-резонансную томографию головного мозга.
Лечение гиперпролактинемии
Гиперпролактинемию лечат двумя способами – терапевтическим и хирургическим. Медикаментозная терапия гиперпролактинемии направлена на стабилизацию нормального уровня пролактина в крови. Для этого назначают курс гормональных препаратов, которые регулируют менструальный цикл, что, в свою очередь, способствует во многих случаях лечению бесплодия у женщин. Уровень пролактина снижается и под воздействием тиреоидных препаратов, которые применяются при лечении гипотиреоза (недостаток гормонов щитовидной железы).
Тем пациентам, у которых гиперпролактинемия развилась вследствие гиперплазии гипофиза или же микропролактинэмии и они не планируют в будущем иметь детей, достаточно регулярно наблюдаться у специалиста.
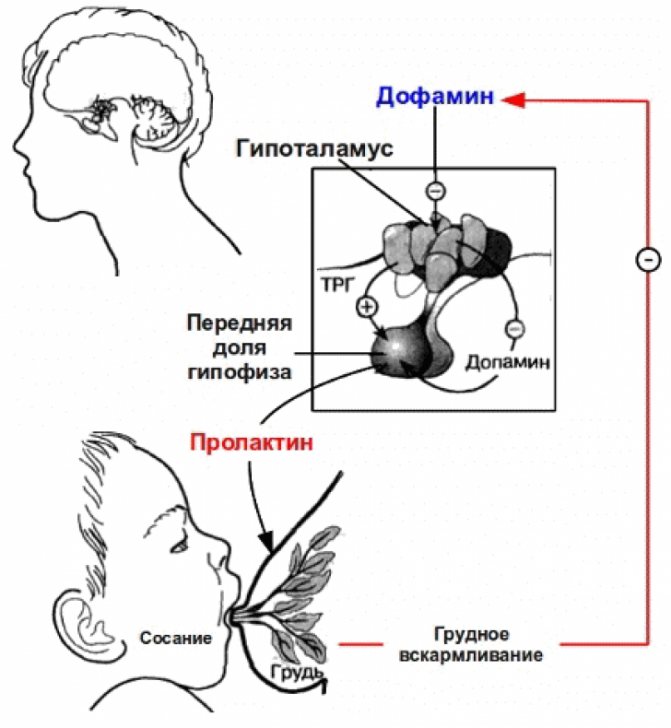
Хорошие результаты в лечении гиперпролактинемии показал полусинтетические препарат бромокриптин (парлодел) – он подавляет чрезмерную выработку пролактина и активизирует выделение дофамина. Противопоказаниями к назначению этого препарата являются заболевания печени. Имеются побочные эффекты, такие как общая слабость, головокружения, обмороки, чувство тошноты.
Курсы лечения, состоящие из тергурида, лизурида, каберголина, имеют меньше побочных эффектов для организма, однако и эффективность в лечении гиперпролактинемии более низкая, чем у бромокриптина. Помимо всего прочего, бромокриптин уменьшает размеры опухоли при макропролактиноме. Этот препарат хорош еще и тем, что его можно назначать и при беременности (короткими курсами), и при кормлении грудью. Единственное – при лечении гиперпролактинемии парлоделом во время беременности необходимо постоянно наблюдаться у окулиста и невролога.
У женщин, страдающих бесплодием, в первую очередь лечат основное заболевание, а уж потом назначается курс бромокриптина небольшими дозами.
Хирургическое вмешательство при гиперпролактинемии делают в тех случаях, когда медикаментозная терапия не оказала должного эффекта, стойкой резистентности к бромокриптину и резком прогрессе процесса. Такие операции проводятся только в условиях стационара опытными хирургами, их цель – удаление патологически измененных тканей или опухоли (аденомы) гипофиза.
Можно ли есть виноград при беременности
Виноград — кладезь витаминов, которые ежедневно требуются для организма беременной женщины.
Ягоды содержат:
- бета-каротин (провитамин А);
- аскорбиновую кислоту (витамин С);
- альфа-токоферол (Е);
- ниацин (РР);
- тиамин (В1);
- рибофлавин (В2);
- холин (B4);
- пиридоксин (B6);
- фолиевую кислоту (В9);
- филлохинон (K);
- биотин;
- лютеин и зеаксантин.
Минеральный состав:
- калий;
- кальций;
- кремний;
- магний;
- фосфор;
- бор;
- ванадий;
- железо;
- йод;
- кобальт;
- марганец;
- медь и др.
Виноград в больших количествах содержит:
- тартаровую (винную) кислоту, которая защищает клетки организма от окисления, повышает эластичность кожи, расширяет сосуды, тонизирует сердечно-сосудистую, пищеварительную и нервную системы;
- яблочную кислоту, помогающую восстановить работу иммунитета, улучшающую усвоение железа, кровообращение, перистальтику кишечника, повышающую тонус сосудов, обладающую антиоксидантными свойствами;
- фитоэстрогены — растительные соединения, способствующие выработке и поддержанию эстрогенов (женских половых гормонов).
В 100 г ягод содержится до 6% от суточной нормы углеводов. Сладкий и приятный вкус винограду придают фруктоза и глюкоза (20% и 74% соответственно), которые имеют высокую энергетическую ценность и оказывают положительное действие на поддержание работы головного мозга. В перезрелых плодах количество фруктозы возрастает в 2 раза.
На ранних сроках
Можно ли виноград беременным на ранних сроках? Он практически не имеет противопоказаний и оказывает на организм женщины положительное воздействие:
- способствует адаптации организма к перестройке гормонального фона;
- снижает проявления токсикоза;
- повышает устойчивость к стрессам;
- нормализует работу желудочно-кишечного тракта;
- повышает уровень гемоглобина.
Во втором триместре
Умеренное употребление ягод во 2 триместре при отсутствии противопоказаний способствует нормальному развитию беременности:
- снижает вязкость крови, которая часто повышается из-за возрастающей нагрузки на организм;
- повышает эластичность сосудов и кожи;
- укрепляет сердечно-сосудистую систему;
- предотвращает запоры;
- укрепляет иммунитет.
Протирание лица свежевыжатым соком винограда помогает убрать пигментные пятна.
На поздних сроках
В последнем триместре беременности употребление винограда:
- избавляет от отеков, действуя как мочегонное средство;
- нормализует работу почек и мочевыделительной системы;
- снижает эмоциональное напряжение.
Врачи не рекомендуют есть виноград женщинам на последнем месяце беременности. Оказывая укрепляющее и противовоспалительное действие, фитоэстрогены снижают готовность к лактации.
Исследования выявили, что при употреблении в 3 триместре продуктов, богатых полифенолами (винограда, апельсинов, некоторых травяных чаев), повышается риск сужения артериального протока у плода. При этом состояние восстанавливается после ограничения подобной пищи
Поэтому при выборе питания важно предварительно советоваться со специалистом
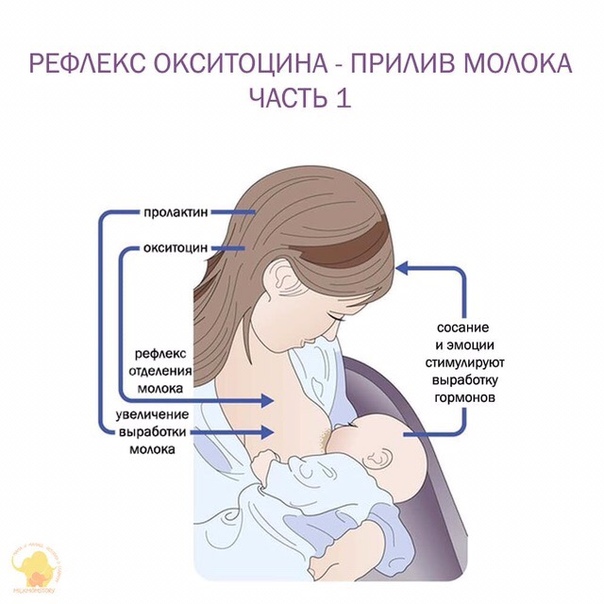
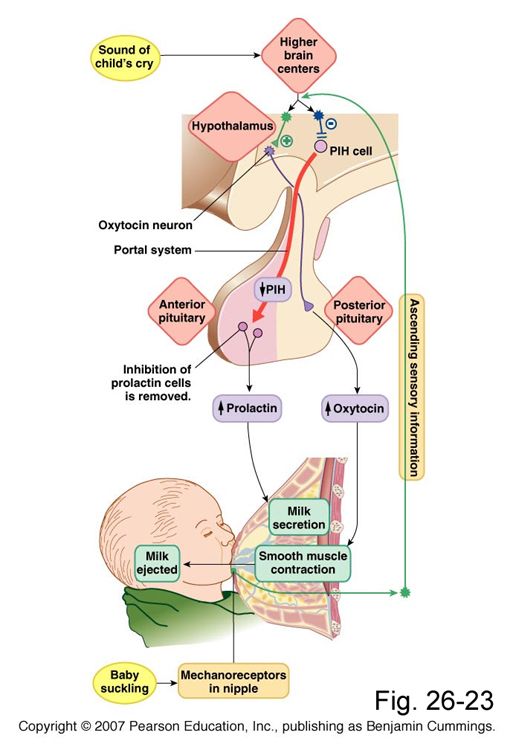
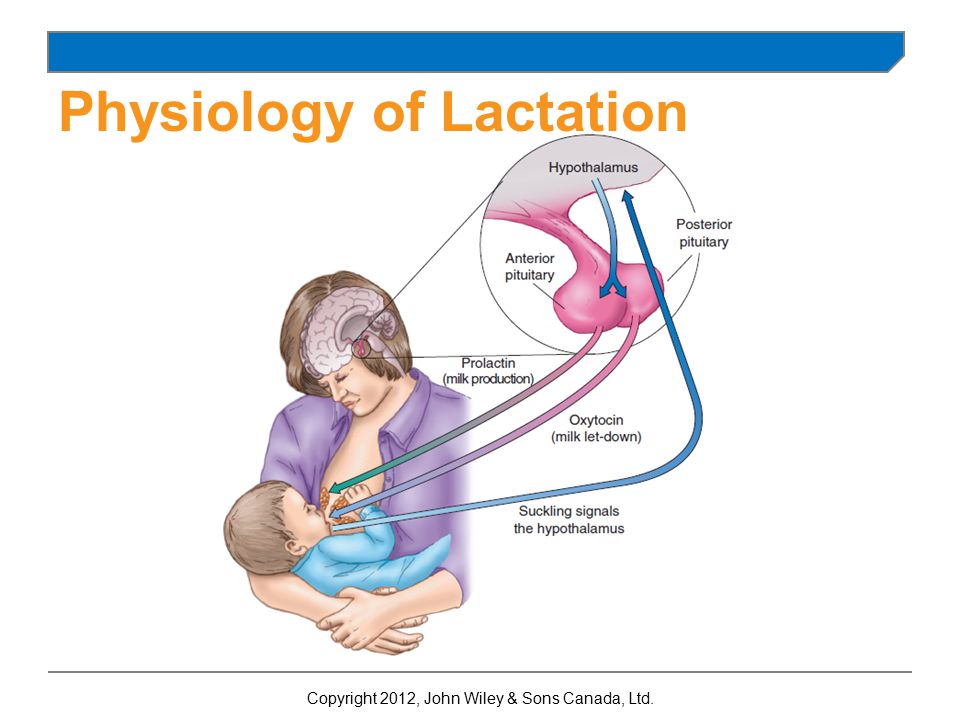
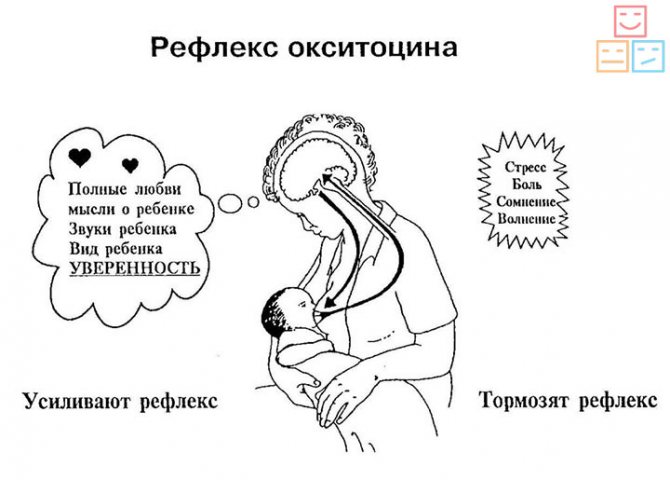
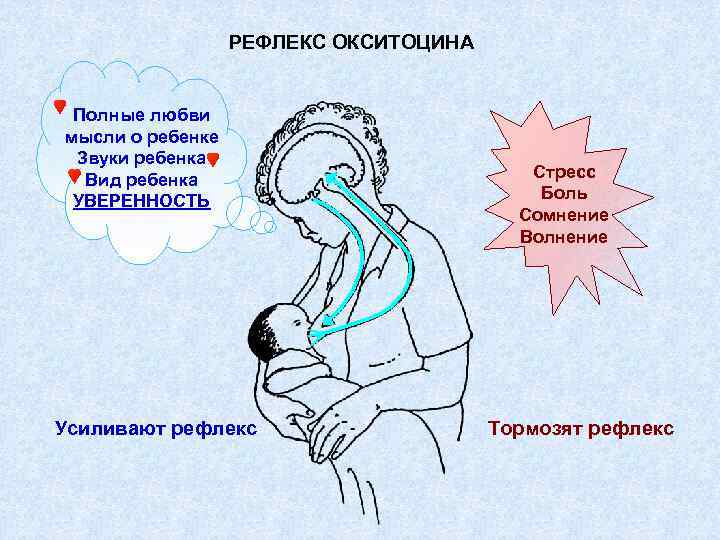
Как происходит лактация?
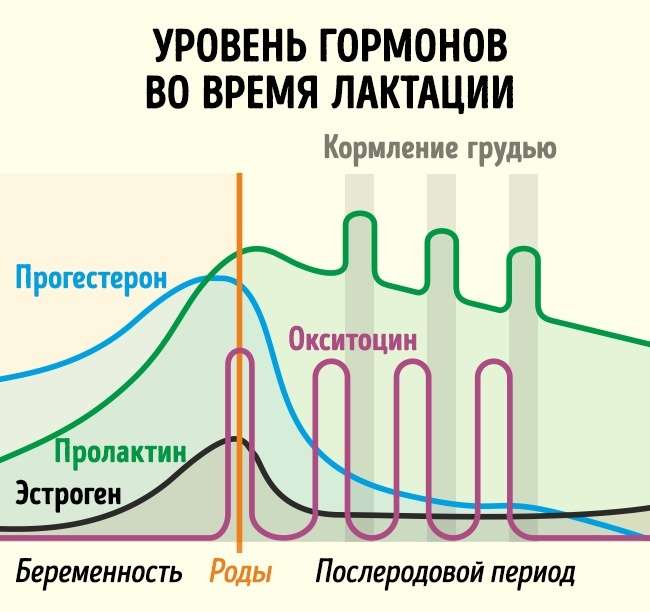
Лактация – это природный процесс образования молока в молочных железах с последующим его выделением. Это гормонально обусловленный процесс и совершенно не зависящий от размера женского бюста. Процесс подготовки молочной железы к выработке молока называется лактогенезом, а процесс поддержания лактации у кормящей женщины – лактопоэзом.
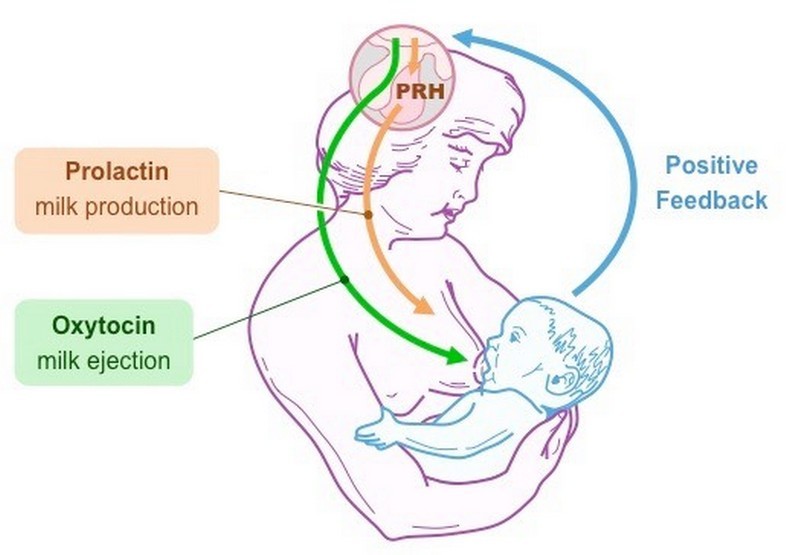
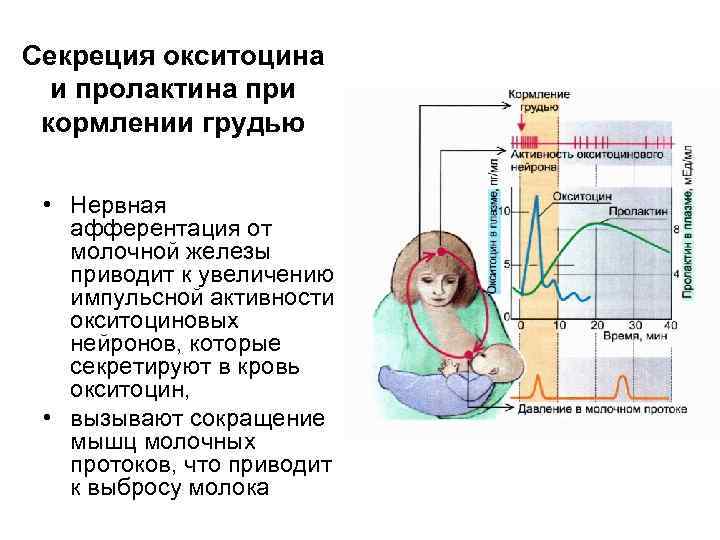
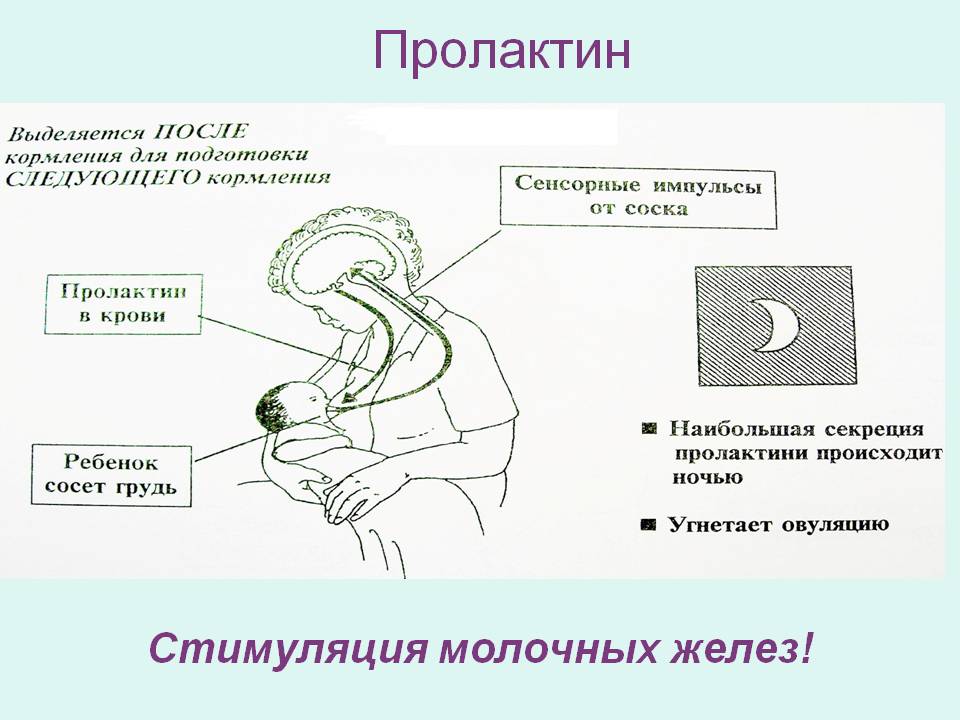
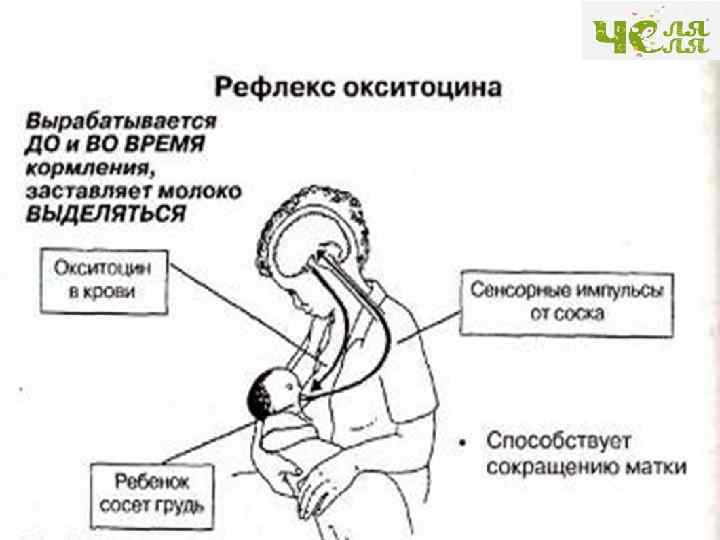
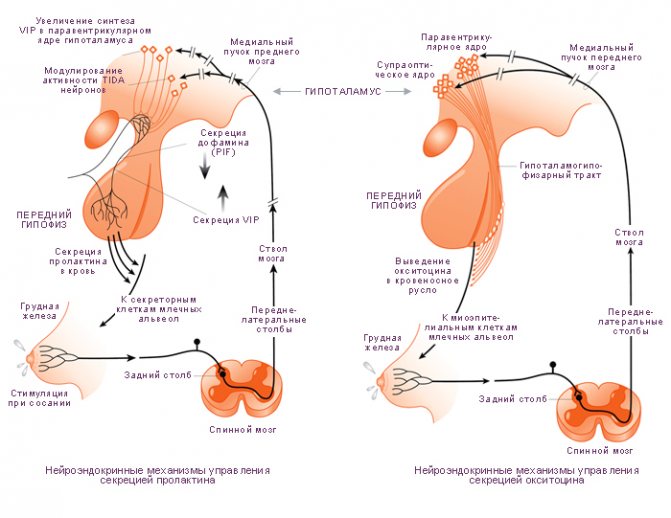
Лактация естественным образом развивается после родов и обусловлена соответствующим гормональным фоном. Выработка достаточного количества молока для грудного вскармливания происходит под влиянием трех гормонов – плацентарного лактогена, пролактина и окситоцина. Именно их сбалансированное поступление в кровь определяет течение лактации.
Плацентарный лактоген – максимум этого гормона секретируется плацентой на поздних сроках беременности, когда для женского организма актуальна подготовка грудных желез к необходимому в скором будущем продуцированию молока. После родов плацентарный лактоген понемногу снижается в концентрации, а в скором времени и вовсе исчезает из крови матери и плода.
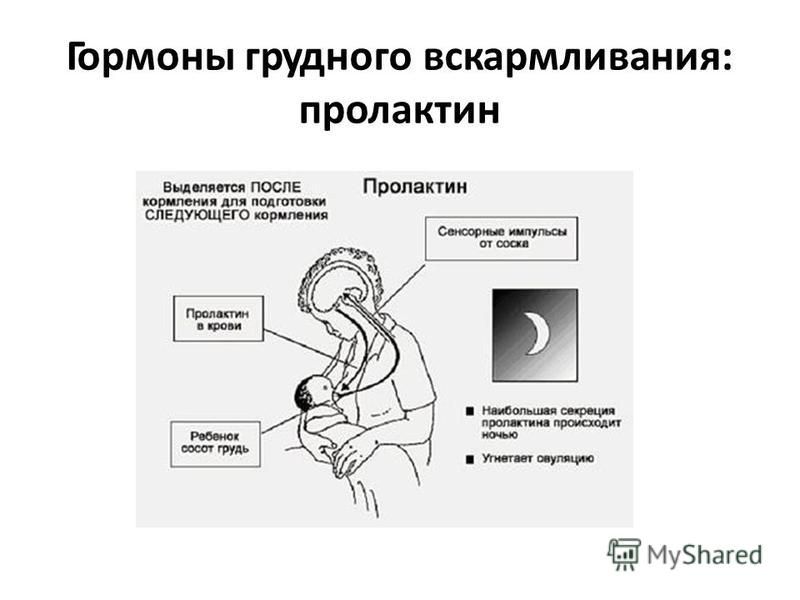
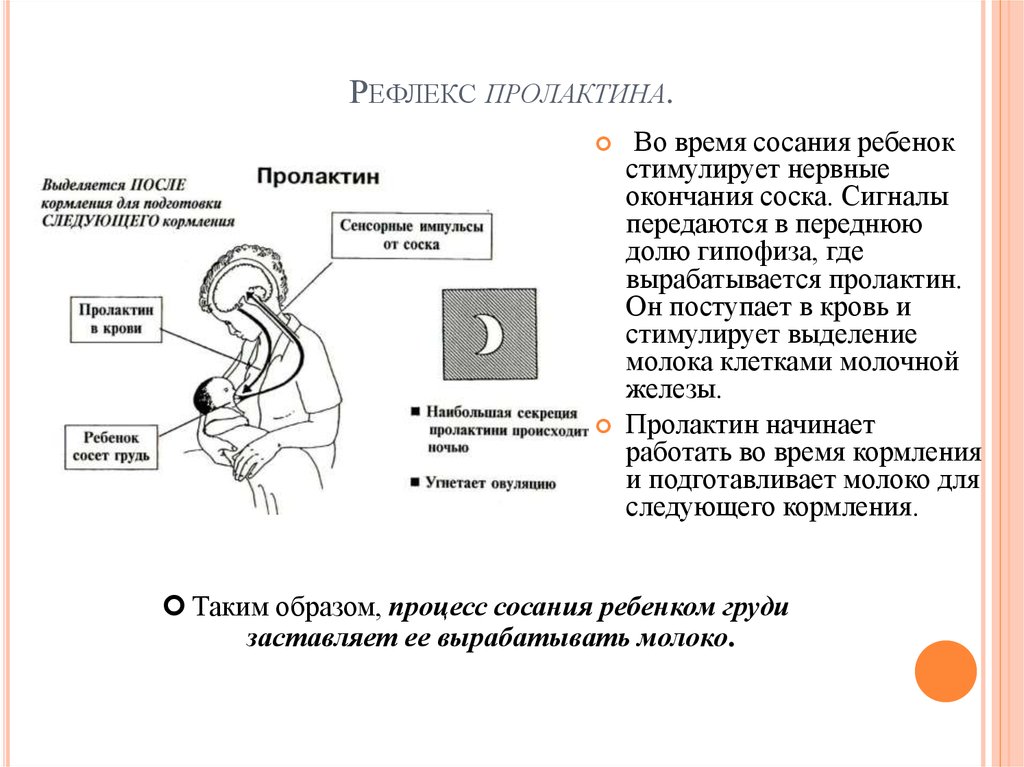
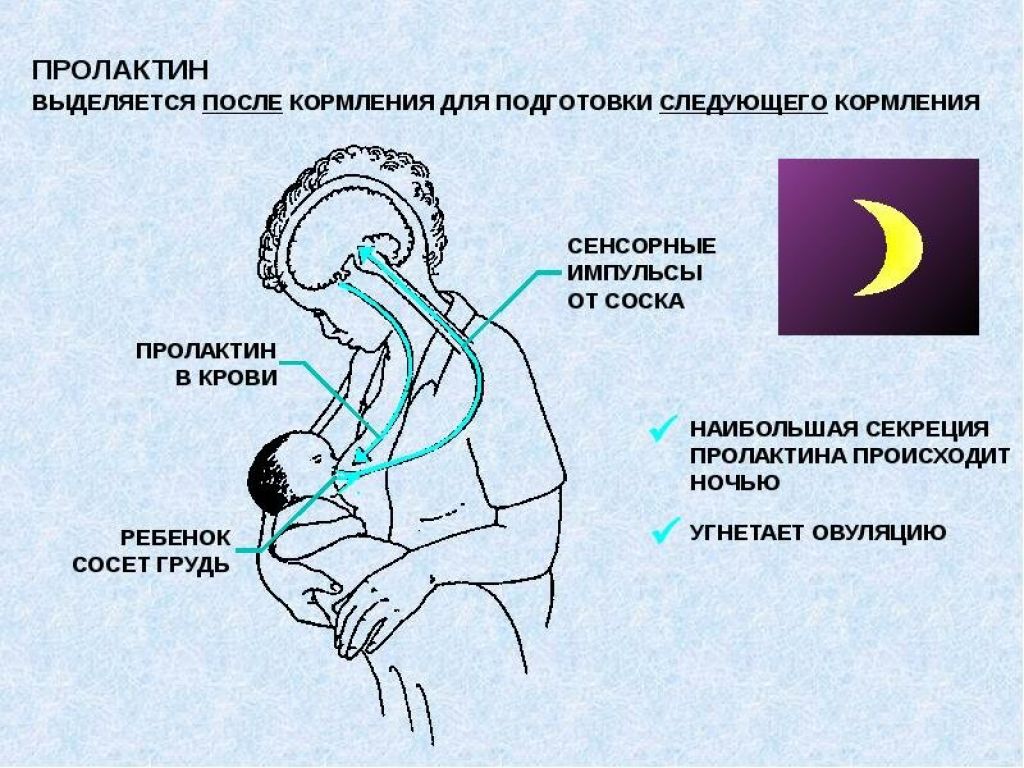
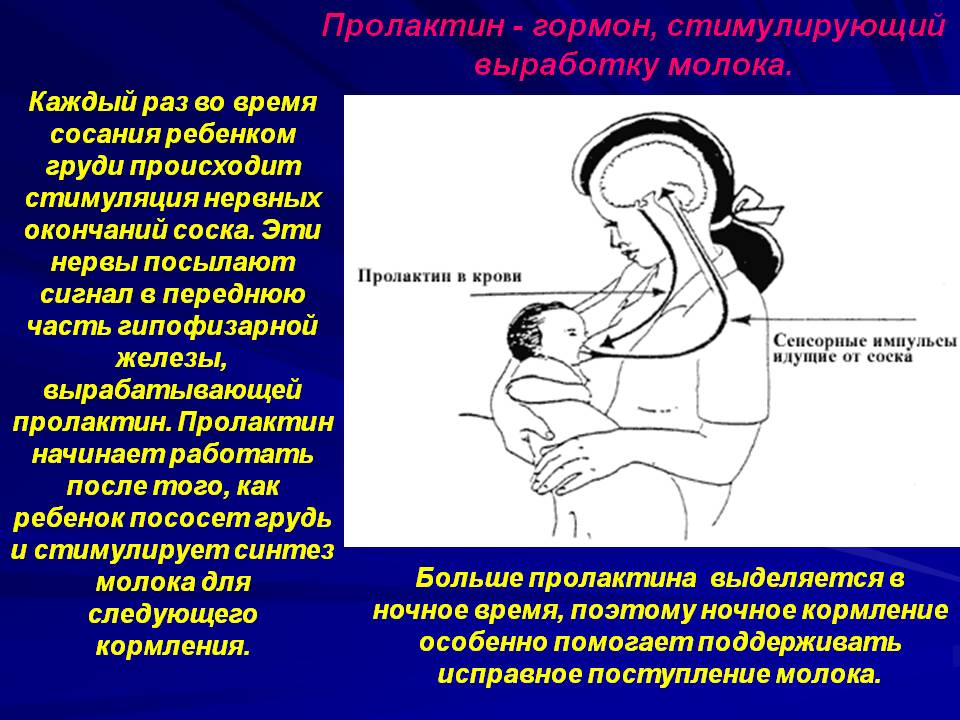
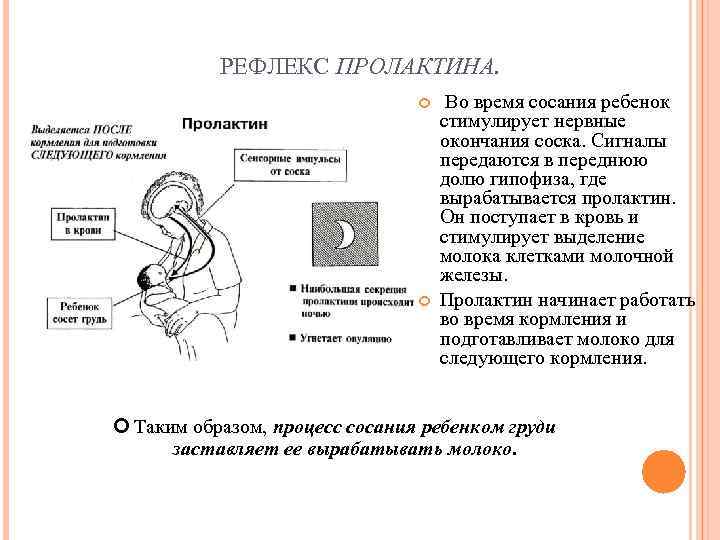
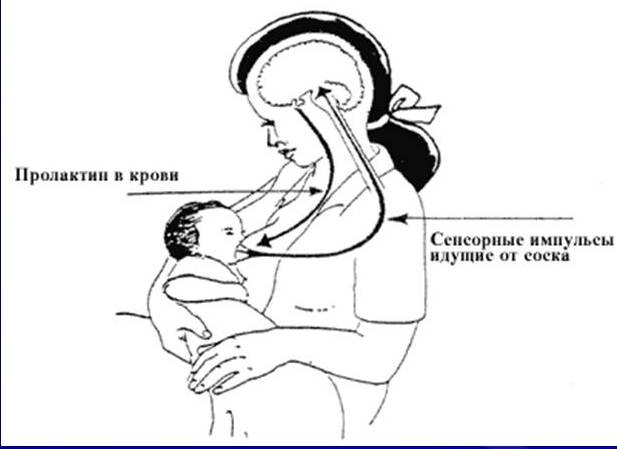
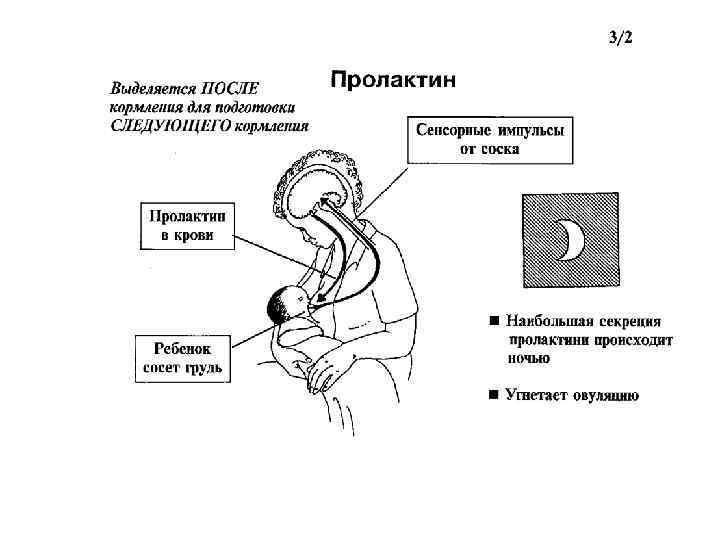
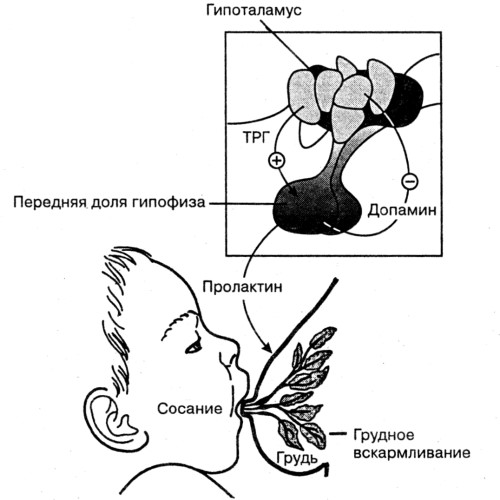
Пролактин – отвечает за инициацию и поддержание нормальной лактации, когда ее течение нормализовалось и стабилизировалось. Неадекватность лактации определяется все теми же концентрациями пролактина в крови роженицы. Это пептидный гормон, вырабатывающийся гипофизом. Содержание такового увеличивается в плазме еще во время беременности, а во время лактации секретирующие пролактин клетки исчисляются 60-80% от общего количества гипофизарных.
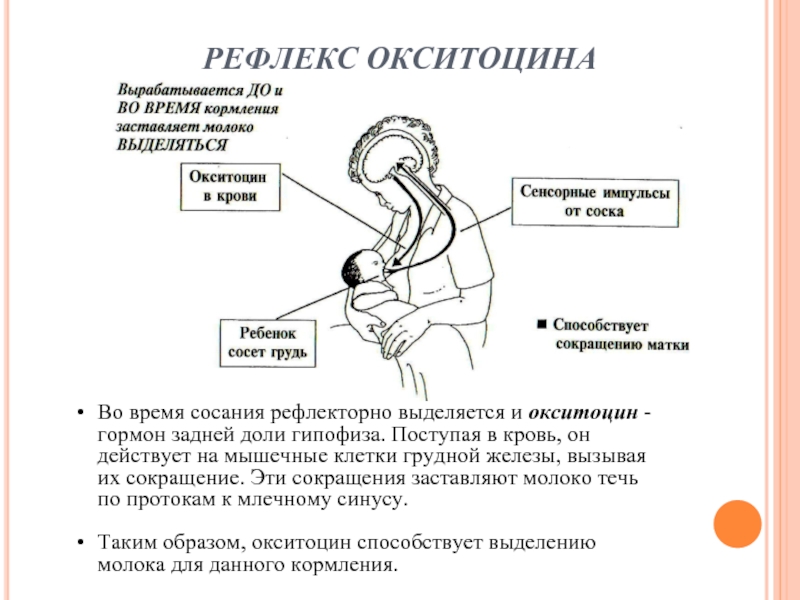
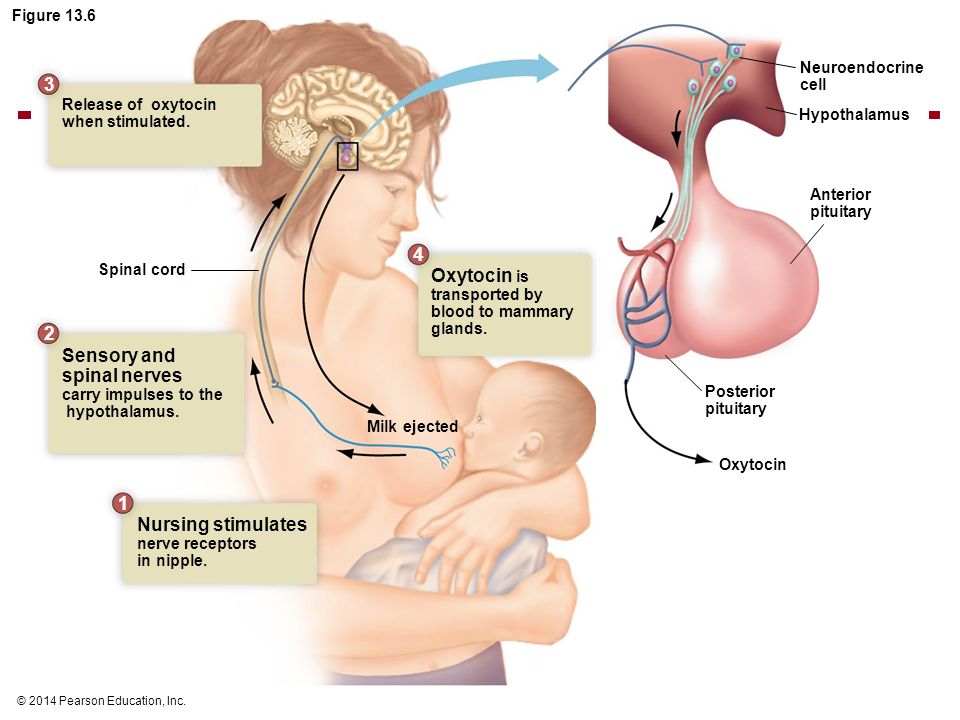
Гормон пролактин справедливо считается гормоном материнства, ведь именно он отвечает за процесс выработки молока в период грудного вскармливания. Скапливаясь в альвеолах, молоко проделывает путь по канальцам и молочным протокам, сквозь млечные синусы попадает к сосущему его малышу.
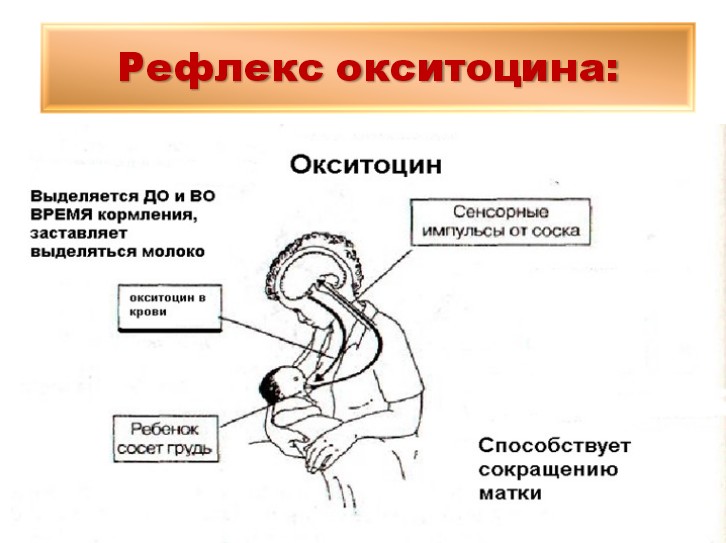
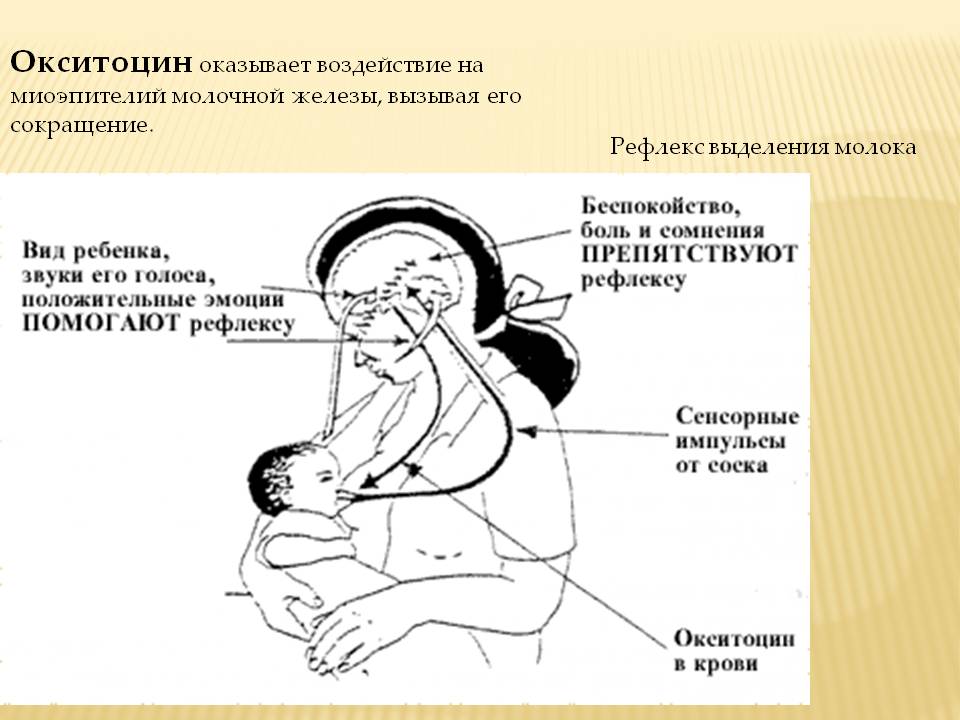
Окситоцин – гормон, отвечающий за продвижение молока по протокам и за рефлекс его выделения. Его работа проявляется в легких покалываниях груди, вплоть до непроизвольного подкапывания молока из нее в промежутках между кормлениями.
Продолжительность лактации измеряется кардинально разными временными промежутками – от нескольких месяцев до нескольких лет. Нормой считается также весьма широкий временной промежуток – от 5 до 24 месяцев. В первые несколько недель после родов количество выделяющегося из груди молока может колебаться, стабильным оно становится обычно к 6-12 дню послеродового периода. С этих пор вырабатывающееся молоко призвано обеспечить адекватное питание новорожденного как минимум в течение последующих 3-6 месяцев. Синтез отвечающих за лактацию гормонов устроен таким образом, что молоко перестанет вырабатываться спустя 1-2 недели после того, как женщина перестанет кормить ребенка или существенным образом нарушит режим сцеживания молока. Опорожнение молочной железы представляет собой важный компонент лактации, поскольку застой секрета в альвеолах и протоках вызывают угнетение лактации.
Количество продуцируемого молока колеблется от 600 до 1300 мл за сутки.
Осложнения гиперпролактинемии
Не стоит недооценивать всю тяжесть и серьезность последствий для человеческого организма, к которым может привести гиперпролактинемия, если ее не лечить. Эта патология может привести к развитию гипофизарной недостаточности, а это, в свою очередь, становится причиной нарушений работы органов эндокринной системы – у человека начинают отказывать надпочечники, щитовидная железа и пр. Разрастание опухоли довольно часто приводит к ухудшению зрения, а через некоторое время – и полной его потере. У больных гиперпролактинемией часто наблюдается развитие остеопороза. А опухоль гипофиза без своевременного лечения может из доброкачественной перерасти в злокачественную.
Так что, если у Вас наблюдаются какие-либо симптомы или признаки гиперпролактинемии – визит к врачу откладывать не стоит, иначе последствия этого заболевания могут быть для Вас весьма плачевными.
Самые распространенные патологии:
- Болезнь Аддисона, туберкулез и врожденная дисфункция надпочечников. В этом случае среди симптомов человек будет отмечать у себя быструю усталость и утомляемость, снижение работоспособности, слабость в мышцах. Вес будет постепенно уменьшаться, а тяга к жизни пропадать. Пациент становится пассивным, перестает радоваться жизни. При хронической недостаточности отмечается усиленная пигментация кожи в местах, где натирает одежда, становятся явно видны ореолы сосков, потемнения вокруг ануса. У больных на ранних стадиях отмечается пониженное артериальное давление. Могут быть боли в животе неясной этимологии, проявляться язвенные и другие заболевания ЖКТ. У женщин менструации становятся скудными, но длительными, вплоть до прекращения.
- Гипоитуитаризм и пангипопитуитаризм. Больные страдают резкими апатическими состояниями, вплоть до того, что не могут заставить себя встать с кровати по нескольку дней. Наблюдается сильное снижение массы тела, кожа становится сухой, шелушится, трескается, волосы будут ломкими и безжизненными, начинают выпадать. Утрата волосяного покрова наблюдается не только на голове, но и на половых органах, в подмышечных впадинах. Пропадает половое влечение, снижается пигментация сосков у женщин, происходит атрофия яичек у мужчин.
- Снижение уровня гормонов щитовидной железы. Самым распространенным заболеванием становится гипотиреоз, в совокупности с падением гормона кортизола в крови наблюдаются опасные для жизни состояния, до комы. Может наблюдаться тошнота и рвота, боли в животе, диарея, пониженная выработка желудочного сока и других секретов ЖКТ.
- Синдром Нельсона и ятрогенные заболевания. Проявляются нервозностью, нарушениями зрения, продуцируются опухоли в гипофизе. Пациенты с такими заболеваниями мнительны, быстро выходят из состояния эмоционального равновесия, подвержены депрессиям, тревогам и страхам.
- Адреногенитальный синдром. Это заболевание характеризуется повышенной выработкой мужских гормонов в организме людей обоих полов. При этом оно провоцирует рост грубых волос на лице, теле по мужскому типу.
Среди других заболеваний можно назвать опасные инфекционные болезни: СПИД, туберкулез и др. Снижение кортизола может вызвать длительный прием стероидных препаратов, а также кровоизлияния в надпочечники из-за повреждения сосудов физиологической или механической природы, гепатиты и цирроз печени.
В любом случае, когда наблюдаются эти симптомы необходимо срочно обратиться за медицинской помощью. Большинство заболеваний легко излечимы на ранних стадиях, не потребуют длительных и дорогостоящих процедур.
Ярко выраженные симптомы пониженного кортизола
Стоит посетить врача, в случаях если наблюдаются:
- плохой аппетит и резкое снижение веса;
- низкая трудоспособность;
- кружится голова, начались обмороки;
- присутствует частая тошнота, рвота, диарея;
- боль в животе неясной локализации;
- постоянно хочется соленого;
- на коже проступают пигментные пятна;
- падает тонус мышц;
- частые перепады настроения, депрессия, апатия, тревожность.
Если есть один или несколько подобных симптомов необходимо незамедлительно обратиться к специалисту.
Повышение: причины и клинические проявления
Высокий уровень кортизола в крови положительно сказывается на работе организме только тогда, когда не превышает верхних границ нормы. Это связано с его физиологическими функциями. Если гидрокортизон низкий — все биологические процессы замедляются, организм как будто впадает в спячку. При повышении происходит наоборот. Постоянное состояние стресса негативно сказывается на работе абсолютно всех органов и систем организма. Однако в отличие от пониженного, повышенный уровень гормона кортизола в крови могут вызвать вполне жизненные причины:
- длительный прием кортикостероидов;
- беременность и роды;
- очень сильное и длительное эмоциональное перенапряжение;
- гипертиреоз, нарушение работы щитовидной железы;
- лишний вес;
- длительный и частый отказ от пищи вне зависимости от причин;
- изнуряющие физические нагрузки, тренировки;
- употребление кофе, энергетиков;
- поликистоз яичников;
- прием алкоголя, курение, наркотики;
- некоторые лекарственные препараты: верошпирон, оральные контрацептивы.
Среди резко негативных патологических состояний следует выделить болезнь Иценко-Кушинга, новообразования гипофиза и коры надпочечников.
Эстроген
Эстрогены – это целая группа женских половых гормонов, к которым относятся эстрон, эстриол и эстрадиол. Все они вырабатываются в яичниках, отвечают за формирование фигуры по женскому типу, развитие половых органов и регулируют менструальный цикл. «Если эстроген вырабатывается в нормальном количестве, он очень положительно влияет на внешний вид женщины, – рассказывает Ирина Вяткина, врач гинеколог-эндокринолог «Клиники Марины Рябус». – Этот гормон участвует в процессе обновления клеток всего организма, в том числе и кожи. Эстроген положительно влияет и на красоту волос: придает им блеск, сохраняет молодость и здоровье. Эстрогены поднимают настроение, располагают к флирту и кокетству, препятствуют отложению холестерина в стенках сосудов, заставляют блестеть глаза, разглаживают морщинки, делают кожу эластичной и упругой, тем самым делая женщину красивой. Кроме того, эстрогены поднимают настроение и располагают к флирту и кокетству – они способствует развитию влечения у женщин к лицам мужского пола. На фоне увеличения выработки эстрогенов улучшается координация движений и тем самым походка, меняется качество речи. Она становится более приятной для восприятия».
Эстроген по праву считается главным женским гормоном красоты. Его дефицит сказывается не только на самочувствии, но и на внешности: волосы становятся тусклыми и могут расти в ненужных местах (например, на подбородке или груди), а кожа выглядит бледной и начинает рано увядать. Именно с уровнем эстрогена связывают такой феномен, как «осеннее выпадение волос». Весной и летом уровень гормонов естественным образом повышается, а к осени – снижается. Сезонное выпадение волос в разумных пределах – это нормальное состояние организма, и нет повода переживать из-за этого.
Бывают ситуации, когда уровень эстрогена у женщины повышен. Это сопровождается нарушением половой функции (пропадают месячные или овуляция), образованием жира именно на животе и бедрах, а также предменструальным синдромом.