Глюкоза — источник энергии в организме
Для нормальной работы клеткам нужна энергия, основной источник которой — углеводы. Они содержатся почти во всех продуктах питания.
В кишечнике углеводы расщепляются до простых соединений (моносахаридов, например глюкозы), всасываются слизистой и попадают в кровь. Организм всегда готов отреагировать на изменение уровня глюкозы. В этом ему помогают некоторые рецепторы и сигнальные молекулы–пептиды. В здоровом теле эта реакция происходит быстро и в соответствии с изменением уровня глюкозы.
В роли двери выступают рецепторы семейства GLUT — белки на поверхности мембраны клетки. Часть из них открывается автоматически, но большинству нужен ключ — специальный гормон инсулин.
Исключение составляют клетки мозга: это слишком важный орган, чтобы отдавать его энергоснабжение «на аутсорс». Поэтому рецепторы GLUT в клетках головного мозга открываются автоматически, без участия инсулина. Концентрация глюкозы в крови уравнивается с концентрацией в нейронах.
Гликоген и триглицериды — хранилище глюкозы
В организме есть несколько хранилищ энергии: скажем, холодильник, где можно оставить еду на пару дней, и погреб, где хранятся продукты на зиму.
Холодильник, или ближайшее хранилище — это запасы гликогена. Пока глюкоза поступает в клетки, в печени её излишки упаковывают в гликоген. Упаковка требует затрат энергии, а распаковывание — нет. Поэтому гликоген удобно использовать для поддержания энергии, когда уровень глюкозы в крови снижается. Это происходит через несколько часов после еды.
Гормон глюкагон выделяется в отсутствие инсулина и помогает распаковать гликоген и разложить до состояния простой глюкозы. Этот процесс происходит в печени и в мышцах. Из печени глюкоза транспортируется в кровь и затем может быть использована в разных тканях. В мышцах же распакованная глюкоза расходуется сразу.
В печени углеводы трансформируются в жирные кислоты. Потом к ним добавляется глицерол, кислоты превращаются в триглицериды и отправляются на хранение в жировую ткань.
Триглицериды и жирные кислоты могут поступать в организм с едой, в составе жирной пищи. Часть из них транспортируется в печень и затем в кровь; другая часть по лимфатической системе отправляется сразу в жировую ткань. Клетки могут использовать жирные кислоты в качестве источника энергии или отправить их на хранение в жировые ткани.
Чтобы трансформировать молекулы жира в глюкозу, организм тратит очень много энергии. Поэтому к таким мерам он прибегает только после того, как израсходованы все другие источники энергии — и глюкоза, и гликоген.
Обменные процессы в организме позволяют регулировать уровень глюкозы и поддерживать энергоснабжение на нужном уровне не только во время еды, но и на голодный желудок. Как это часто бывает со сложными каскадными реакциями, сбой в работе одного элемента приводит к дисбалансу всей системы.
Состав продукта
Испокон веков на Руси ели пшенку. Долгое время она составляла основу рациона среднего класса и крепостных. Каша обогащает тело необходимыми веществами и не вызывает резкого набора массы.
Она относится к диетическим продуктам, поэтому ее так любят эндокринологи.
Главными компонентами, которые входят в ее химический состав являются следующие:
Крахмал (примерно 70%). Сложный сахарид, который предупреждает резкое увеличение количества глюкозы в сыворотке, но поставляет достаточные объемы энергии для работы клеток организма.Протеины (10-15%). Представлены обычными и незаменимыми аминокислотами (треонин, триптофан, валин и другие).Жиры (2-4%). Резервный источник молекул АТФ. Прекрасно подзаряжает тело и гарантирует длительное чувство сытости. Именно это обеспечивало широкую популярность блюду в древние времена, вместе с его доступностью.Клетчатка и пектиновые волокна (1%). Замедляют процесс всасывания углеводов из полости кишечника, очищают его от шлаков и токсинов. Особо полезны для пациентов с сопутствующим ожирением.Витамины группы B (1,2), PP.Минералы: калий, магний, фосфор, цинк, йод и другие.
Благодаря такому богатому составу, пшено при сахарном диабете 2 типа становится одним из основных ежедневных продуктов.
Сахарный диабет 2 типа — беспомощность инсулина
Сахарный диабет 2 типа (СД2) — многофакторное заболевание, в развитии которого играют роль как генетические факторы, так и образ жизни. На него приходится 90% случаев заболевания сахарным диабетом.
СД2 развивается из-за низкой чувствительности клеток к инсулину, на фоне которой нормальное количество инсулина становится недостаточным. Если сахарный диабет 1 типа начинается после гибели бета-клеток, то при сахарном диабете 2 типа клетки островков Ларгенганса продолжают функционировать, по крайней мере на момент манифестации.
Они продолжают производить инсулин, который так же поступает к клеткам, однако домофон–рецептор перестает на него реагировать. Глюкоза не может попасть в клетку и скапливается у «двери». Такое состояние называется устойчивостью к инсулину или инсулинорезистентностью.
Основная причина заболевания — ожирение. Примерно у трети людей с избыточным весом развивается сахарный диабет 2 типа. К другим факторам, которые повышают риск, относится малоподвижный образ жизни, диета с большой долей жиров и простых углеводов, скопление жировой ткани в области живота, наследственная предрасположенность, возраст.
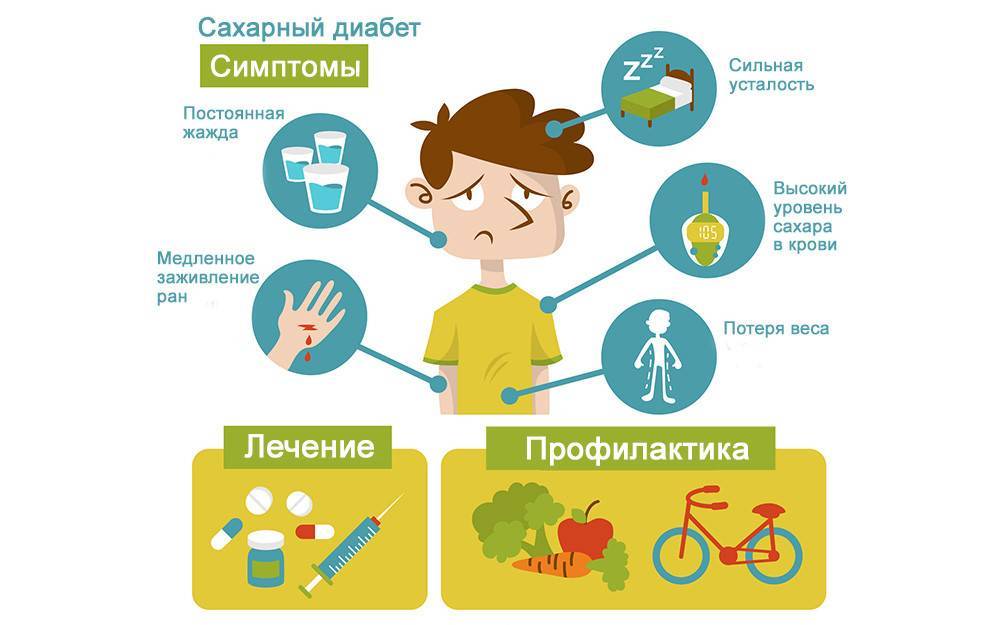
Классические симптомы сахарного диабета 2 типа похожи на симптомы СД1 — та же хроническая усталость, жажда и обильное мочеиспускание, снижение веса, не связанное с образом жизни, помутнение зрения.
Ранние симптомы, которые также встречаются при сахарном диабете 2 типа:
- Медленное заживление ран и порезов;
- Онемение, покалывание или боль в руках и ногах;
- Кожные инфекции;
- Потемнения кожи в области подмышек, шеи и паха.
Наличие одного из этих признаков — повод обратиться к врачу.
СД2 может развиваться годами и оставаться незамеченным. Чтобы как можно раньше обнаружить признаки сахарного диабета, можно заполнять специальные опросники, а после 40 лет — проходить ежегодное скрининговое обследование.
Профилактическая проверка рекомендуется людям, у которых лишний вес сочетается с одним из следующих факторов:
- Диагноз сахарный диабет 2 типа у родственника;
- Сердечно-сосудистые заболевания в истории болезни;
- Повышенный уровень холестерина в крови;
- Высокое артериальное давление;
- Малоподвижный образ жизни;
- Гестационный диабет во время беременности или роды крупного ребенка (более 3600 г).
В отличие от сахарного диабета 1 типа, риском СД2 можно управлять. Правильное питание, нормальный вес и 150 минут упражнений в неделю снижают риск сахарного диабета 2 типа даже при генетической предрасположенности.
Рекомендуется также сократить время, проведенное в положении сидя. Если у вас сидячая работа — делайте короткие перерывы с разминкой в течение дня, а в обед можно устроить прогулку.
Сахарный диабет 2 типа нельзя полностью вылечить, можно только замедлить его развитие и контролировать осложнения. На ранних стадиях достаточно изменить образ жизни, чтобы обратить ситуацию в свою сторону. Иногда врач может назначить препараты, которые улучшают чувствительность к инсулину и откладывают развитие заболевания.
В следующей части мы подробнее расскажем, как на риск развития сахарного диабета 2 типа влияет генетика и микробиота кишечника.
История открытия сахарного диабета
Сахарный диабет известен людям с глубокой древности. Еще древние греки подметили его важные признаки – увеличение выделения жидкости и усиленную жажду. Считалось, что больной сахарным диабетом активно теряет воду и затем должен пить, чтобы восполнить запасы жидкости. Значительно позднее ученые заметили, что моча при сахарном диабете имеет сладкий вкус. С тех пор и появился термин «сахарный диабет». В Древней Индии это заболевание называли «болезнью сладкой мочи», потому что моча больных сахарным диабетом привлекала к себе муравьев. Уже в наше время люди получили возможность определять концентрацию глюкозы в крови – стало ясно, что уровень глюкозы повышен не только в моче, но и в крови, причем в течение долгого времени при сахарном диабете может быть повышен только уровень глюкозы крови, и только потом, при усугублении диабета, глюкоза появляется и в моче. Сейчас повышенное содержание глюкозы в крови (гипергликемия) считается основным симптомом сахарного диабета, и именно на выявлении гипергликемии и базируется диагностика диабета.
В результате экспериментов XIX-XX веков было установлено, что у части больных сахарным диабетом выявляется недостаток инсулина в крови. Инсулин – гормон, вырабатывающийся в поджелудочной железе клетками островков Лангерганса. Его основной функцией является стимулирование усвоения глюкозы клетками тела человека. Без инсулина большинство человеческих органов и тканей не способны усваивать глюкозу. При удалении поджелудочной железы у лабораторных животных развивалась клиника сахарного диабета. Введение же инсулина устраняло симптомы заболевания.
После установления важной роли инсулина в развитии сахарного диабета стало ясно, что этот гормон может использоваться для лечения болезни. Значительные усилия были приложены для организации производства инсулина, но потребовалось много времени для того, чтобы препараты инсулина достигли должного уровня качества.. В ходе исследований было выяснено, что у значительной части больных сахарным диабетом уровень инсулина крови не снижен, а повышен
У таких пациентов причиной развития сахарного диабета является нарушение действия инсулина на клетки тканей и органов человеческого организма. Лечение такого типа диабета (он был назван сахарным диабетом 2-го типа) основывается на применении препаратов, повышающих чувствительность клеток к инсулину, а сам инсулин применяется только в тяжелых случаях, когда другие средства оказываются неэффективными.
В ходе исследований было выяснено, что у значительной части больных сахарным диабетом уровень инсулина крови не снижен, а повышен. У таких пациентов причиной развития сахарного диабета является нарушение действия инсулина на клетки тканей и органов человеческого организма. Лечение такого типа диабета (он был назван сахарным диабетом 2-го типа) основывается на применении препаратов, повышающих чувствительность клеток к инсулину, а сам инсулин применяется только в тяжелых случаях, когда другие средства оказываются неэффективными.
Диабет у детей: симптомы, профилактика
Заместитель главного врача по детству государственного учреждения здравоохранения «Городская клиническая больница № 2 г. Тулы им. Е. Г. Лазарева» Татьяна Николаевна Корягина ответила на вопросы и рассказала, почему возникает сахарный диабет, и нужно ли детям проходить обследование у эндокринолога.
Число людей, больных сахарным диабетом, неуклонно растет. Каковы причины возникновения заболевания?
Сахарный диабет – заболевание, характеризующееся постоянным избыточным уровнем глюкозы в крови. Это заболевание одно из серьезных, приводящее к инвалидности ребенка.
У детей, как правило, встречается первый тип диабета. Для него характерен чрезмерно высокий уровень глюкозы в крови. Поэтому ребенок нуждается в постоянном введении инсулина.
Основные причины, отягощающие развитие сахарного диабета у ребенка:
– оба родителя или только мать больны сахарным диабетом;
– избыточный вес в момент рождения (более 4,5 кг);
– вирусные болезни;
– ожирение;
– нарушенный обмен веществ;
– слабый иммунитет.
На что нужно обращать внимание родителям?
На ранних стадиях симптомы сахарного диабета у ребенка могут не проявляться. Насторожить должны следующие признаки:
– снижение веса при повышенном аппетите;
– жажда;
– избыток мочи (более 2 литров в сутки);
– осложнения при инфекциях, их тяжелая форма протекания;
– плохая концентрация внимания;
– быстрая и сильная утомляемость;
– зуд в промежности после мочеиспускания;
– повышение глюкозы в крови более 5,6 ммоль/л;
– тошнота и рвота;
– снижение зрения (стремительное).
При обнаружении этих признаков необходимо срочно обратиться к врачу-педиатру для проведения обследования и консультирования с врачом-эндокринологом.
Что нужно знать и делать родителям при обнаружении сахарного диабета у ребенка?
– Иметь представление о характере заболевания и его возможных последствиях.
– Строго следить за соблюдением ребенком рекомендаций врача по лечению заболевания путем своевременного ввода инсулина специальной шприц-ручкой, удобной в применении, так как ребенок может сам заправлять ее, устанавливать дозу введения и вводить препарат.
– Обеспечить постоянный контроль за соблюдением ребенком режима питания, количества и состава пищевых продуктов.
– Изменить характер питания ребенка, придерживаясь следующих принципов:
отказаться от мучного и макаронных изделий; сократить количество потребления жиров животного происхождения; отдавать предпочтение фруктам (с небольшим содержанием сахаров), овощам и зелени; исключить из рациона питания ребенка копчености, острые пряные закуски и приправы, возбуждающие аппетит; вторые блюда лучше готовить на пару (противопоказаны гуси, утки, жирная баранина, свинина) и без соли, слегка подсаливая их в готовом виде (в день разрешается не более 4-5 г соли).
– Осуществлять ежедневный контроль уровня глюкозы в крови у ребенка при помощи глюкометра.
– Планировать заранее действия при нарушении обычного режима (дальняя поездка, визит в гости или в театр, физическая нагрузка), не забывая, что ребенку, находящемуся на инсулине, необходимо постоянно носить с собой сладкую конфету или 1-2 яблока для предотвращения гипогликемии.
Профилактика сахарного диабета у детей
Профилактика сахарного диабета у детей главным образом определяется правильным питанием, если он – не наследственный. Ограничьте своих детей в приеме сладенького и хлебобулочных фабрикатов; необходимо значительно снизить употребление сладкой газированной воды и шоколадок; отменить «чупа-чупсы» и сухарики. Рацион должен быть насыщен овощами, фруктами, кисломолочными продуктами.
Нужно устранять факторы риска этой болезни: предупреждать вирусные заболевания, обучить ребенка правильно воспринимать стрессовые ситуации, контролировать массу тела и заниматься спортом.
Осложнения сахарного диабета
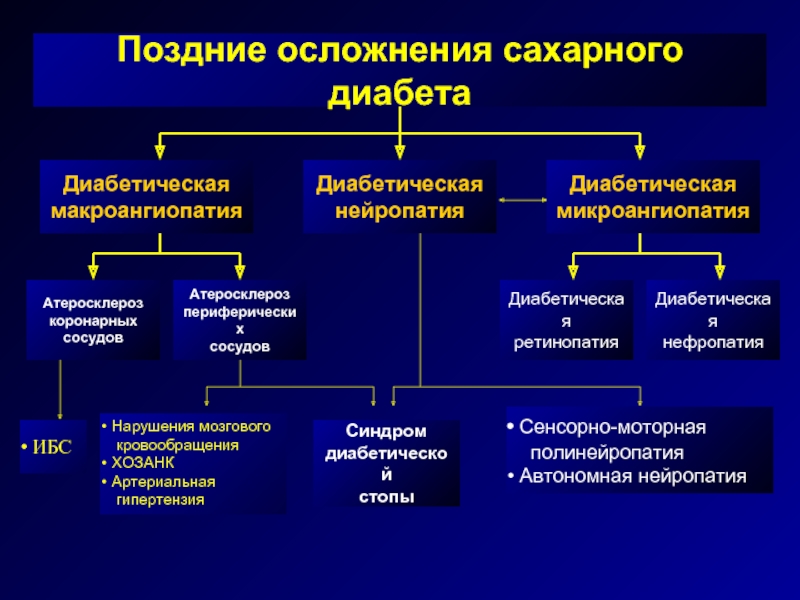
Среди осложнений сахарного диабета выделяют острые осложнения (возникающие в течение считанных часов или дней) и поздние, развивающиеся очень медленно. Острые осложнения могут привести пациента к быстрой гибели, а поздние осложнения могут значительно сократить жизнь пациента и ухудшить ее качество.
Среди острых осложнений сахарного диабета следует упомянуть диабетический кетоацидоз (накопление в крови продуктов распада жиров – кетоновых тел), гипогликемию (снижение уровня глюкозы крови вследствие передозировки инсулина, сахароснижающих препаратов, избыточной физической нагрузки, приема алкоголя), гиперосмолярную кому (возникает вследствие обезвоживания организма из-за усиленного выделения мочи и исчезновения чувства жажды), лактацидотическую кому (вследствие накопления в крови молочной кислоты).
Среди поздних осложнений сахарного диабета наибольшее значение имеют диабетическая ретинопатия (поражение сетчатки глаза с развитием расширений сосудов, кровоизлияний, отека), микро- и макроангиопатия (поражение крупных и мелких сосудов с появлением склонности к тромбозам, ломкости сосудов, ускоренным развитием атеросклероза), полинейропатия (нарушение чувствительности – болевой и температурной из-за нарушения питания клеток периферических нервов, впоследствии появляются парестезии – чувства жжения и боли, нередко усиливающиеся по ночам), нефропатия (поражение почек с усилением выведения белка, вплоть до появления почечной недостаточности), артропатия (появление болей в суставах, снижение подвижности суставов), энцефалопатия (нарушение психики пациента, появление эмоциональной неустойчивости, депрессивных состояний), синдром диабетической стопы (гнойное поражение стоп вплоть до гангрены конечности).
Питание при диабете 1 типа
Люди с диабетом 1 типа регулируют уровень сахара в крови с помощью введения инсулина. Его количество зависит от количества углеводов, жиров и белков в рационе. Чтобы облегчить дозирование инсулина для пациентов, были введены специальные устройства: углеводные обменники и белково-жировые обменники, которые позволяют быстро преобразовывать потребности в инсулине для данного приема пищи.
Введение инсулина
Нужны ли какие-либо диетические ограничения? Мнения по этому вопросу разделились. Многие диабетики 1 типа утверждают, что они не подвержены влиянию диеты. Это не совсем правда. Конечно, в этом случае диетические ограничения могут быть меньше, что связано с двумя причинами:
- Люди с диабетом 1 типа обычно имеют здоровую массу тела, поэтому им не нужно следить за калорийностью рациона каждый день,
- Если они в состоянии правильно рассчитать углеводные единицы и обеспечить их инсулином, они не подвержены риску постпрандиальной гипергликемии, часто возникающей после слишком тяжелой еды для людей с диабетом 2 типа.
Тем не менее пациенты с диабетом 1 типа должны также ограничивать потребление простых сахаров. Они не обязательно должны быть полностью исключены, но должны использоваться время от времени. Даже современные сверхбыстрые аналоговые инсулины не могут эффективно справляться с большим количеством простых сахаров, которые очень быстро увеличивают гликемию. Злоупотребление ими и, следовательно, введение больших доз инсулина также может оказать негативное влияние на массу тела, вызывая чрезмерное и быстрое увеличение жира.
Однако стоит отметить, что в настоящее время не рекомендуется полностью отказываться от простых сахаров, включая сладости, особенно в рационе детей и подростков. Диабет не должен быть причиной разочарования (все едят, а я нет) или исключения из группы сверстников (совместные дни рождения, вечеринки, поездки в сочетании с едой).
Если есть «возможность», молодой диабетик с диабетом типа 1 может (с точки зрения психологии, даже должен) съесть что-нибудь сладкое, чтобы не чувствовать себя иначе и хуже. Конечно, для каждого такого приема пищи он должен давать правильную дозу инсулина.
В связи с этим рекомендации по питанию для диабета 1 типа значительно изменились за последние 20-30 лет. В прошлом простые сахара были полностью запрещены, диета была довольно однообразной, дозы инсулина и время введения были фиксированными, поэтому пациент был вынужден есть определенное количество пищи в определенное время.
В настоящее время инсулиновая терапия адаптирована к образу жизни и диете пациента. Популяризация инсулиновых помп, которые позволяют вводить пролонгированные болюсы, обеспечивая гликемию после еды, богатой жирами и белками, облегчает для диабетиков с диабетом 1 типа “нормальное”, разнообразное питание. Это, безусловно, огромные качественные изменения в питании людей с диабетом.
Инсулиновая помпа
Инсулин пускает глюкозу в клетку
Инсулин производят бета–клетки поджелудочной железы, расположенные в островках Лангерганса. От их названия Insulae pancreaticae и происходит название инсулина. Бета–клетки реагируют на повышение уровня глюкозы в крови, а также на сигнальные пептиды, которые выделяются при попадании пищи в желудок, задолго до повышения уровня глюкозы в крови.
В ответ на эти сигналы бета-клетки островков Лангерганса начинают выделять инсулин. Гормон попадает в кровь и пускает глюкозу во все клетки организма. В каждой из них глюкоза расходуется на получение энергии.
Короткое видео о работе поджелудочной железы. Есть русские субтитры
Но на этом история не заканчивается. Что если организм получил больше энергии, чем нужно? И что делать после еды, когда уровень глюкозы падает? У эволюции на эти вопросы есть простой ответ: еда бывает не каждый день, и всё что можно запасти — нужно запасти.
Сахарный диабет 1 типа — недостаток инсулина
На сахарный диабет 1 типа (СД1) приходится 10% всех случаев сахарного диабета. Его называют еще «детским». Несмотря на то, что четверть заболевших — взрослые люди, этот вариант диабета чаще проявляется в детском и юношеском возрасте.
Сахарный диабет 1 типа — хроническое заболевание, чаще возникающее из-за аутоиммунных нарушений. По неизученным до конца причинам, организм начинает атаковать бета-клетки островков Лангерганса, и инсулин перестает вырабатываться. Организму становится нечем открывать «двери» клеток, они не получают энергии.
Организм «распаковывает» запасы жира со скоростью, на которую не рассчитаны обменные процессы. В кровь попадает слишком много кетоновых тел, которые и вызывают кетоацидоз. Это нарушение метаболизма, при котором смещается кислотный баланс в организме. Кетоацидоз — основная причина, по которой пациенты с сахарным диабетом 1 типа оказываются в больнице.
Среди возможных факторов, влияющих на риск СД1 — генетическая предрасположенность и инфекции. Это редкое заболевание, и даже наличие генетической предрасположенности не влияет значительно на его риск. Среди инфекционных заболеваний, связанных с СД1, отмечают вирус Коксаки, вирус Эпштейн-Барр, цитомегаловирус. Связи между прививками и риском СД1 нет.
Симптомы сахарного диабета 1 типа:
- Сильное чувство голода;
- Потеря веса, не связанная с образом жизни;
- Жажда и обильное мочеиспускание;
- Помутнение зрения
- Слабость и усталость.
Начало болезни может совпадать со стрессовыми ситуациями — инфекциями, хирургическими операциями. Часто о заболевании пациент узнает уже в скорой помощи, после потери сознания в результате кетоацидоза
Поэтому родителям важно помнить, что сильная жажда и частое мочеиспускание у ребенка — повод без промедления обратиться к врачу
Пока не найдено лечение сахарного диабета 1 типа, но есть инструменты для контроля уровня глюкозы. Для этого пациенты регулярно измеряют уровень глюкозы в крови и вводят инсулин. Людям с сахарным диабетом 1 типа врач может порекомендовать пересадку поджелудочной железы, если для процедуры нет противопоказаний.
Сейчас разрабатываются автоматизированные устройства, которые будут поддерживать нормальный уровень глюкозы. Управление по санитарному надзору за качеством пищевых продуктов и медикаментов США FDA уже одобрило искусственную поджелудочную железу. Это внешнее носимое устройство, которое состоит из инсулиновой помпы и сенсора. Алгоритм рассчитывает дозу и автоматически вводит нужное количество инсулина.