Эпидеомиология
Внезапная смерть составляет около 5% от всех случаев смерти детей (частота от 1,5 до 8,0 на 100000 в год). По расчетам от 5000 до 7000 внешне здоровых детей в США ежегодно умирают внезапно, (среди взрослых величина ВСС составляет 3000000 до 4000000 случаев в год). Кроме того, у спортсменов ВСС регистрируется у 1 из 50000-100000 населения. По данным патологоанатомических исследований, на ВСС приходится 2,3% умерших в возрасте до 22 лет и 0,6% – в возрасте от 3 до 13 лет.
Внезапная смерть среди лиц молодого возраста в 20% наступает во время занятий спортом, в 30% – во время сна, в 50% – при различных обстоятельствах в перид бодрствования. Непосредственной причиной смерти у детей старшего возраста и у детей с органической патологией независимо от возраста в 80% является фибрилляция желудочков, в то время как в младших возрастных группах в 88% регистрируется асистолия. Непредвиденные смертельные случаи иногда происходят при драматических обстоятельствах и часто имеют медицинские и юридические последствия. Некоторые из этих смертей непредсказуемы и непредотвратимы в настоящее время, однако, во многих случаях имеются настораживающие симптомы, отягощен-ный по внезапной смерти в молодом возрасте семейный анамнез, клинические на-рушения или отклонения на электрокардиограммах.
Тетрада Фалло
Пациенты с тетрадой Фалло, которым была сделана восстановительная операция, имеют риск внезапной смерти 6% в период от 3 месяцев до 20 лет. Внезапная смерть наступает чаще всего у пациентов с существенными резидуальными гемодинамическими нарушениями, такими как резидуальная обструкция оттока из правого желудочка с развитием правожелудочковой гипертензии, легочная недостаточность с перегрузкой объема правого желудочка, резидуальный межжелудочковый дефект или дисфункция правого или левого желудочка. ВСС при тетраде Фалло связывается с развитием желудочковой аритмии.
Современные методики операции в более молодом возрасте могут минимизировать прогрессирование вентрикулярной гипертрофии, образование рубца, служащего будущим субстратом для желудочковой аритмии. Благодаря применению этого подхода ВСС у пациентов с тетрадой Фалло стала встречаться реже. У прооперированных пациентов с тетрадой Фалло, оказываются оправданными тщательные гемодинамические и электрофизиологические исследования. Рекомендуется электрокардиграфический мониторинг. Имеет большое значение коррекция гемодинамических нарушений. Может быть показано вос-становление имеющихся остаточных дефектов, лечение антиаритмиками или имплантация дефибриллятора. Фенитоин некоторыми был предложен в качестве эффективного препарата в этой ситуации.
Почему смерть чаще наступает утром?
Недаром СВДС называют еще «смертью в колыбели», ведь в большинстве случаев малыши уходят из жизни в ночные часы, а точнее, ближе к утру.
Объясняется это очень просто: у любого здорового взрослого или ребенка ночью активизируется отдел нервной системы (парасимпатический), который понижает частоту дыхания и сердечных сокращений. Кроме того, в утренние часы уровень глюкортикоидов в крови уменьшается, что приводит к снижению резервных возможностей организма.
Для здорового ребенка это не представляет никакой опасности. Тогда как для малыша, который имеет склонность к СВДС, — это угроза для жизни. Поскольку при воздействии неблагоприятных факторов у него может наступить апноэ.
Мнение врачей по поводу смерти на тренировки
Мы обратились за комментарием к специалистам, чтобы выяснить мнение врачей по поводу трагедии. Также нас интересовало, почему смерть на тренировке все чаще подстерегает подростков. Для этого связались с врачом Пензенской областной детской клинической больницы имени Филатова, кандидатом медицинских наук Дмитрием Агафоновым.
— Такие истории происходят регулярно, многие помнят о смерти талантливого 19-летнего хоккеиста омского «Авангарда» Алексея Черепанова, — сказал собеседник. – Подобное случается, как правило, в двух случаях. Во-первых, если ребенок занимается спортом высших достижений. Вроде бы подросток находится под надзором врачей, но мотивация у него очень жесткая. Мечтая попасть в сборную, проводит дополнительные тренировки, к тому же родители настраивают его на улучшение результата. А компенсаторные возможности организма у всех разные и могут не выдержать
Важно понимать, что тело ребенка строится, изменения в нем происходят постоянно, меняется эндокринная система, растет скелет. Именно поэтому в данный период легко повредить организм
Во-вторых, внезапная смерть в спорте случается, если ребенок решил заниматься самостоятельно. Сегодня молодежь часто тренируется без рекомендации специалиста. Мы не знаем, с каким фоном заболеваний ребенок пришел в зал. Сначала его должен был осмотреть спортивный врач, а тренер составить программу занятий. Видимо, бег был противопоказан умершему подростку. Есть вероятность, что у него шли метаболические изменения в миокарде, и надо было витамины принимать.
С этим мнением согласен и другой наш эксперт, доктор медицинских наук руководитель центра спортивной медицины «Бароком» Александр Поликарпочкин.
— Подобное случается, если не ведется работа по медицинскому сопровождению соревнований или тренировок, — сказал он. — Возможно, у этого ребенка имело место несоответствие нагрузки компенсаторной реакции со стороны сердечно-сосудистой системы.
По словам доктора, к смерти подростка могла привести патология миокарда. Точную причину поможет установить более тщательное изучение его организма, медицинской карточки. В любом случае наставник сначала должен был выяснить, в каком состоянии находится ребенок, а лишь затем допускать его до тренировок.
— Медицина спорта как отдельная наука появилась вовсе не случайно, — отметил Александр Николаевич. — Когда дети начинают заниматься профессиональным спортом, то в рамках медицинского диспансера они проходят углубленное обследование. Прежде чем составлять тренировочную программу, нужно обязательно выявлять патологии. Особенно это касается заболеваний сердечно-сосудистой системы, которые и приводят к трагедиям.
Безопасное пеленание на сон
Исследование, которому посвящена эта статья, иллюстрирует несколько очень важных моментов.
- Во-первых, оно показывает, как далеки мы от последовательного достижения безопасной окружающей среды для младенческого сна, вне зависимости – пеленаем мы младенца перед сном или нет.
- Во-вторых, оно показывает, что пеленание вводит еще одну переменную в этой среде, которая создает дополнительные риски, как минимум – у некоторых детей.
Несмотря на резкую критику со стороны некоторых врачей, считающих что «пеленание не более рискованно, чем объятия и пение колыбельных» , мы должны относиться к пеленанию с осторожностью, и еще в роддоме, до выписки ребенка домой, должны информировать родителей о возможных рисках разных способов пеленания, а затем, при плановых осмотрах здорового ребенка – напоминать об этом, освежая их память.
Учитывая возрождающуюся популярность пеленания, мы сослужим родителям добрую службу, если будем делиться с ними приемами, делающими пеленание максимально безопасным. Они включают в себя следующее:
- Поговорите с родителями о пеленании и альтернативах пеленанию (например, стандартные детские распашонки и штанишки, строго соответствующие длине тела младенца и температурному режиму в доме – их ношение может быть вполне достаточным).
- Научите их правильной толщине пеленок, потому что большинство родителей склонны перекутывать младенца, боясь переохлаждения. И хотя мы обычно не рекомендуем родителям замерять температуру в подмышечной впадине в случаях заболевания ребенка, напротив – в ситуации, когда мы боимся перекутывания младенца – измерение температуры тела в подмышечной впадине может быть полезным. Для удобства можно положить термометр под спинку ребенка.
- Информируйте родителей о том, что тугое пеленание ног вовсе не является профилактикой искривления ножек (как считают многие из них), а напротив – приводит к дисплазии тазобедренного сустава и повреждению бедренной кости.
- Обсудите с ними – когда следует прекратить пеленание. Хотя это до сих пор является спорным вопросом, и единого мнения у врачей нет, авторы этого исследования, детально вникнув в проблему, пришли к выводу, что пеленание не должно продолжаться более двух месяцев жизни ребенка.
- Если родители отдают младенца нянечке или в ясли в самом раннем возрасте – они должны убедиться, что воспитатели знают, как правильно пеленать (если пеленание в принципе разрешено воспитателям местным законодательством и родителями данного младенца) и следуют всем другим правилам безопасного сна. Если родители дома прекратили пеленание – воспитатели также должны быть информированы об этом немедленно, чтобы прекратить пеленание этого младенца в тот же срок.
- Если родители все же предпочли детским комбинезонам – ношение младенца в пеленке или «конверте» – они должны внимательно следить за тем, чтобы ткань не закрывала рот, не сдавливала шею и грудную клетку, чтобы ребенок не перевернулся лицом вниз, и тд.
- Обсудите с родителями и другие аспекты безопасного сна младенца.
Родители должны быть информированы, что в некоторых случаях использование пеленок, одеял, конвертов – было сопряжено с травмами и даже смертями младенцев, самой частой причиной этих инцидентов является удушение
Простая истина заключается в том, что безопасность этих товаров, даже если они используются с соблюдением всех мер предосторожности, не была установлена в строгих исследованиях, и люди, которые используют их, делают это на свой страх и риск.
Ретроспективное исследование пеленания умерших или заболевших младенцев
В опубликованном недавно исследовании ученые рассматривали инциденты с 2004 по 2011 год, которые случались с младенцами и закончились смертью или травмой младенцев; они изучали типы и механизмы этих травм, причины смерти (когда это было возможно), и наличие известных факторов риска СВДС (например, воздействие табачного дыма, слишком мягкого матраса и т.д.), а также особенности пеленания. В исследование были включены 26 случаев гибели младенцев в возрасте от 3-х дней до 15 месяцев, в том числе:
- 5 случаев, связанных с конвертом (1 смерть, 2 травмы, 2 возможных травмы);
- 18 случаев, связанных с тугим пеленанием (8 смертей и 10 возможных травм);
- 1 смерть, связанная либо с пеленанием, либо с конвертом
- 12 случаев смерти, связанных с пеленанием в обычную пеленку.
В случаях младенческой смертности, связанных с конвертами или тугим пеленанием, 7 из 10 детей во время сна располагались на спине, и причиной смерти явилась позиционная асфиксия. Среди детей, которых кормили в стандартной пеленке, 6 умерли аналогичным образом. В некоторых случаях смерти, на вскрытии в дыхательных путях были обнаружены частички конверта или пеленки. Отдельными факторами риска были выделены слишком мягкая подстилка и гипертермия из-за излишне теплого пеленания. Из общего числа случаев смерти (22 случая), только 1 не имел отношения ко сну. Исследователи отмечали наличие и иных факторов риска, в отношении которых доказано увеличение риска младенческой смерти: использование мягких постельных принадлежностей (одеяла, подушки), игрушек в кроватке, сон во взрослой кровати, пассивное курение и т.д.
Зафиксировано 2 случая травмы зубов у детей более старшего возраста (9 и 15 месяцев), они зацепились зубами за молнию конверта, в результате чего зубы были вырваны из десны. Десять случаев были связаны с пеленанием, захватывающим лицо и/или шею младенца – это создает риск удушения, хотя в описанных случаях причиной смерти стало не это.
Почему случается приступ панической атаки
До конца причины этого состояния не выяснены. Существует множество предпосылок и провоцирующих факторов, которые теоретически способны вызвать такое гипертрофированное чувство тревоги.
Их разделяют на биологические, психологические и физиологические.
К биологическим причинам относят:
- гормональные изменения в период полового созревания, климакса, родов;
- начало сексуальной жизни;
- нарушение менструального цикла;
- наследственность.
Панические атаки развиваются на фоне некоторых расстройств:
- феохромоцитома – гормональная опухоль;
- психосоматические расстройства;
- фобии;
- депрессии;
- посттравматическое стрессовое расстройство;
- эндокринные заболевания;
- патологии сердца.
Из психологических предшественников состояния выделяют:
- острый стресс – смерть близкого человека, развод, любая негативная внезапная ситуация;
- идентификация или противопоставление себя какому-либо субъекту – герою фильма, книги и т.д.;
- изоляция от социума;
- особенности характера;
- детский опыт.
Что касается особенностей характера, то чаще всего панические атаки сопровождают женщин с истероидным, демонстративным типом личности
Они постоянно привлекают к себе внимание и жаждут признания. Такие женщины часто являются обладательницами экстравагантной внешности, жеманничают и очень экспрессивны
Если они замечают, что не вызывают интереса у «жертвы», очень быстро переключаются на другой объект.
Мужчины, страдающие от данного недуга, проявляют черты под названием «ипохондрия здоровья». Они очень пекутся о своем внешнем виде и стремятся всегда выглядеть идеально.
Стрессы, перенесенные в детстве, также способствуют развитию приступов страха уже в осознанном возрасте. Одной из частых причин становится алкоголизм в семье, провоцирующий ситуации агрессии. Это может быть драка, риск убийства. Ситуация становится настолько острой, что приходится бежать из дома, часто ночью. При этом происходит фиксация страха, и во взрослом возрасте при похожих ситуациях он повторяется в такой нелицеприятной манере, усиленный в несколько раз.
Другой пример – это семьи, где дети растут в условиях эмоциональной бедности и холодности. Когда родители или родитель (если речь идет о неполной семье) настолько увлечены собой, своей работой, что до ребенка у них просто не доходят руки. Или в том случае, когда кто-то из близких страдает тяжелым заболеванием – все крутится вокруг болящего, а о ребенке просто забывают.
Эмоциональная холодность к ребенку присутствует там, где к нему проявляют слишком большие требования. При этом родители могут держать ребенка под сверхконтролем, но, одновременно, не проявлять по отношению к нему тепла и доброты. Взрослые люди, выросшие при таких обстоятельствах, постоянно стремятся получить одобрение и эмоциональную поддержку. Их стрессоустойчивость значительно снижена.
Третья модель семейного поведения противоположна предыдущей и основывается на гиперопеке над чадом. При этом родители постоянно тревожатся о его состоянии, расценивая любую ситуацию как потенциально опасную. Они контролируют буквально все сферы своей «кровиночки», стараются везде его сопровождать. Этим они поддерживают инфантилизм ребенка, приводящий к сложностям в социальной адаптации.
Постоянные конфликты в семье воспитывают в ребенке эмоциональную лабильность. Невозможность повлиять на ситуацию провоцирует уверенность в своей беспомощности.
Любые из перечисленных моделей приводят к тому, что из такого ребенка вырастает взрослый, эмоционально нестабильный, неуверенный в себе, с трудом взаимодействующий с социумом. Это снижает его противостояние стрессам, подвергая его всевозможным психическим расстройствам.
Кроме семейных конфликтов, развитию синдрома панической атаки способствует насилие, пережитое в детстве, сексуальное или физическое.
К физиологическим факторам, провоцирующим приступ, относят злоупотребление алкогольными напитками и психостимулирующими средствами, физическое переутомление, погодные изменения, избыток солнечного излучения.
Невероятно талантливый актер Джонни Депп страдает паническими атаками. По его словам, еще с детства он испытывает тревожность в любой нестандартной ситуации. И выбор его эксцентричных ролей – это не что иное, как попытка утаить свою сущность перед миллионами зрителей.
Диагностика Синдрома внезапной смерти у детей:
Применяется специальное оборудование для контроля состояния малыша. Это мониторы дыхания (респираторные мониторы), кардиореспираторные мониторы (фиксируют нарушения сердечного ритма). Дома родители могут использовать респираторные мониторы, которые устанавливают под матрасиком кроватки ребенка. Они оборудованы системой, оповещающей родителей в случаях сбивания дыхания ребенка.
Требуется дифференциальный диагноз с такими болезнями и состояниями:
- Острая недостаточность надпочечников
- Асфиксия насильственного происхождения
- Ботулизм
- Нарушения метаболизма жирных кислот
Что такое Синдром внезапной смерти у детей –
Синдром внезапной смерти – это смерть ребенка возрастом от 1 недели до 1 года, которая кажется беспричинной и неожиданной. Синдром не исследован до конца. Считается, что синдром внезапной смерти возникает при остановке дыхания или нарушении ритма сердца.
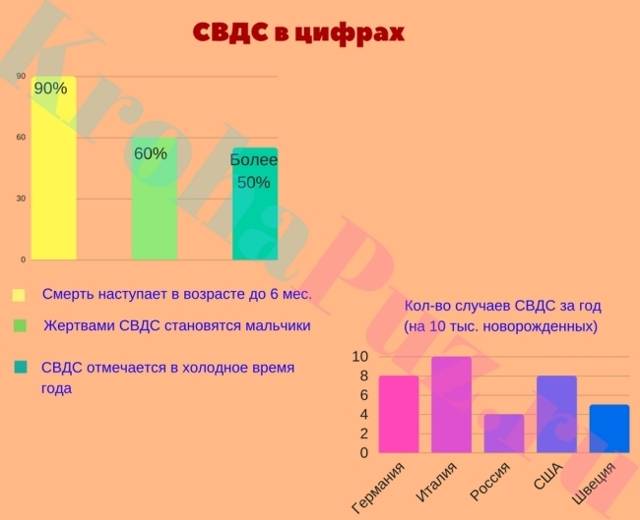
Чаще всего синдром внезапной смерти встречается среди детей мужского пола, возраст которых до 7 месяцев. Наибольшее количество смертей – среди детей 2-4 месяцев. Смерть наступает в ночное время или ближе к утру, почти всегда осенью или зимой.
В развитых странах показатель синдрома внезапной смерти у детей 0,2-1,5 случаев на 1 тыс новорожденных. Согласно данным ВОЗ, этот синдром входит в тройку основных причин смерти детей в первый год жизни.
Механизм развития
Конечно, точно сказать, почему и как развивается СВДС, никто не может. Однако некая закономерность исследователями всё же выявлена: как правило, малыши скоропостижно уходят из жизни во сне вследствие временной остановки дыхания (апноэ) либо нарушения сердечного ритма, вплоть до кратковременной остановки сердца. В норме при этих обстоятельствах ребенок просыпается, однако если он склонен к СВДС, этого не происходит.
В чем же причина? Дело в том, что малютка рождается с незрелыми жизненно важными системами (иммунной, нервной, вегетативной). Поэтому считается, что при возникновении определенных ситуаций (воздействии факторов риска), организм реагирует на них неадекватно, приводя к развитию СВДС.
Кроме того, в настоящее время существует еще несколько теорий возникновения синдрома, которые могут привести к апноэ или нарушению сердечного ритма:
* Недостаток серотонина в областях мозга, которые отвечают за дыхание, сердцебиение и кровяное давление во время сна. Однако невозможность в настоящее время определить уровень серотонина у живого ребенка не позволяет продвинуться дальше в исследованиях.
* Отсутствие гена Atoh1, что пока доказано только экспериментальным путем на мышах.
* Недосыпание матери в первом триместре беременности, когда происходит закладка органов и систем.
Однако и эти теории не до конца объясняют причину, а также обстоятельства скоропостижного ухода малыша из жизни в каждом конкретном случае.
На заметку маме
Даже у абсолютно здорового малыша на первом году жизни короткие паузы в дыхании на 12-15 секунд — вариант нормы. Тогда как если у него произошла остановка дыхания на 20 секунд и более, при этом сопровождаясь бледностью кожных покровов, вялостью и пониженным тонусом мышц, то это уже апноэ.
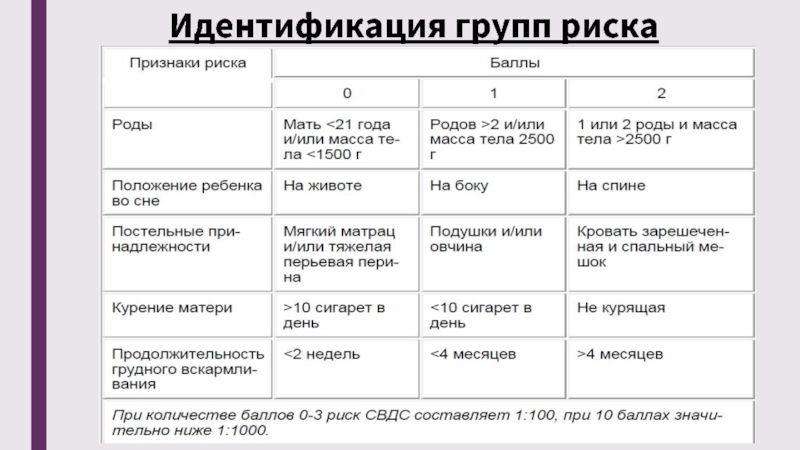
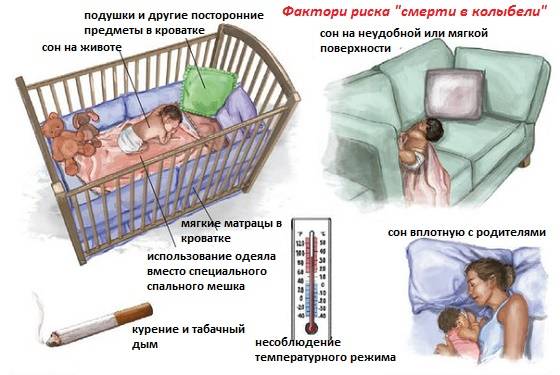
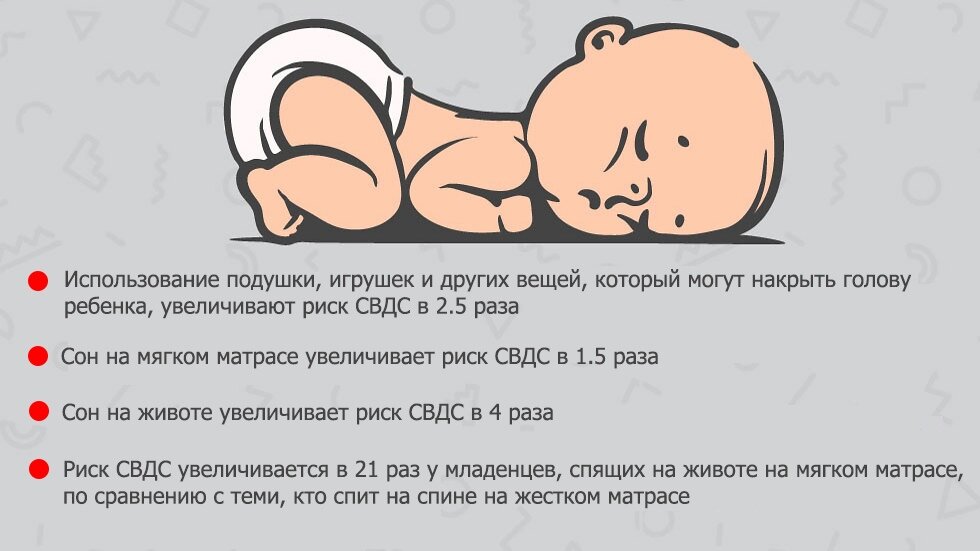
Факторы риска синдрома детской внезапной смерти
До сих пор они пока точно не установлены, однако многочисленные исследования свидетельствуют о том, что наиболее часто СВДС может развиться в следующих ситуациях:
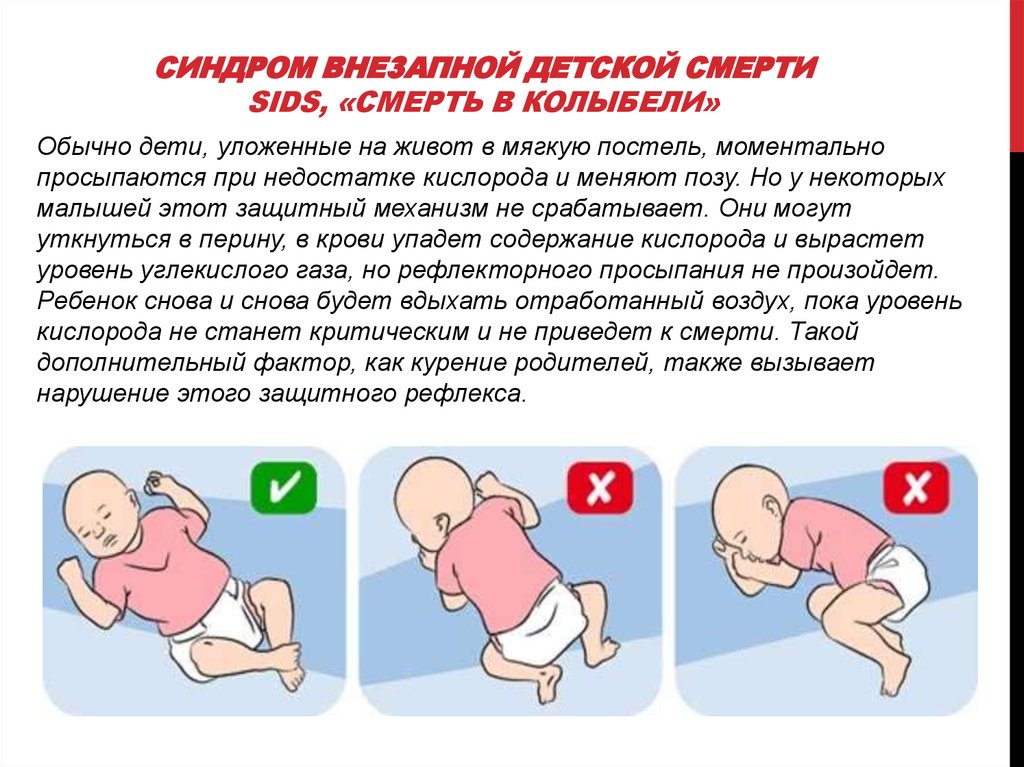
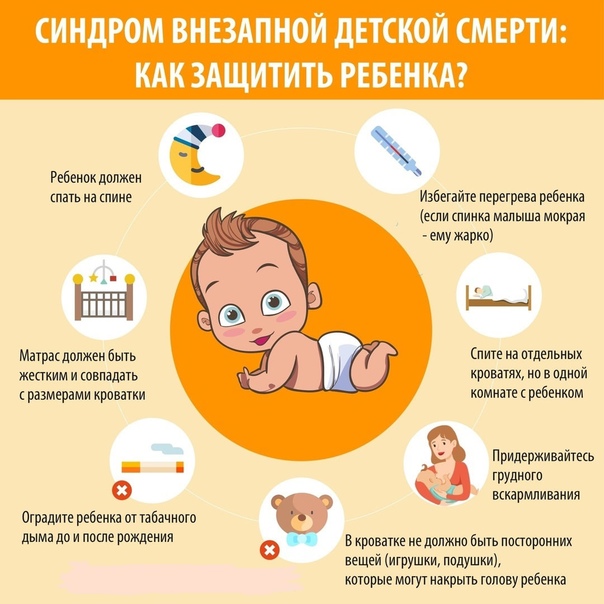
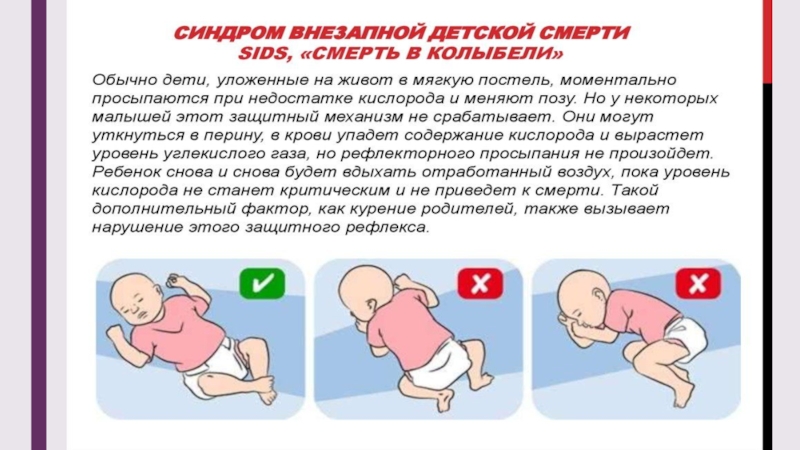
* Сон ребенка на животе. Теория, которая объясняет, почему это происходит, такая: у малыша в положении лежа на животе, сужаются дыхательные пути и присутствует риск того, что он вновь вдохнет уже использованный воздух. Всё это ведет к тому, что ухудшается кровоснабжение головного мозга, а дыхательный центр перестает реагировать на увеличение углекислого газа в крови, приводя к временной остановке дыхания.
* Вероятность «смерти в колыбели» повышается если:
- у братьев, сестер, а также родителей крохи в младенчестве отмечалась беспричинная остановка дыхания или сердца
- в семье ранее кто-то уже погиб от СВДС
По всей видимости, имеется наследственная предрасположенность к синдрому.
* Совместный сон с мамой. Однозначного мнения на это счет нет. Одни считают, что он может привести к СВДС в случае, если нарушается комфортный сон крохи. Однако большинство медиков склоняются к мнению о том, что сон с мамой, наоборот, является профилактикой СВДС. Поскольку организм малютки очень чувствителен, благодаря чему он синхронизирует свое дыхание с материнским, а сердцебиение — с работой маминого сердца. Кроме того, близость матери позволяет ей быстро отреагировать на остановку дыхания и принять соответствующие меры.
* Лимфатико-гипопластический диатез. При этой аномалии конституции увеличиваются миндалины (носоглоточная и небная), нарушая дыхание через нос, что повышает риск наступления апноэ. Кроме того, уменьшается выработка надпочечниками глюкокортикоидов, что ведет к снижению резервных возможностей организма малютки.
* Отягощенное течение беременности (токсикоз, перенесенные инфекции), масса тела при рождении менее 2,5 кг и более 4 кг, недоношенность, многоплодная беременность приводят к тому, что нарушаются адаптационные механизмы организма ребенка.
* Прием алкоголя и употребление наркотиков (даже легких) матерью во время беременности или кормлении грудью нарушает закладку органов и систем, а также их созревание.
* Курение матери во время беременности или кормлении грудью, а также курение отца или близких родственников, проживающих вместе с малышом. Поскольку дымящаяся сигарета содержит окись углерода, которая повышает риск развития апноэ у крохи в пять раз.
* Искусственное вскармливание понижает иммунитет, повышает склонность к аллергическим реакциям, плохо влияет на работу желудочно-кишечного тракта. В результате нарушаются адаптационные механизмы организма крохи.
* Возраст матери менее 20 лет.
* Интервал между двумя беременностями менее одного года. В этом случае организм матери не успевает восстановиться. Поэтому присутствует вероятность того, что внутриутробно плод не получит всё необходимое для нормального развития.
* Наличие в кроватке спящего малыша мягких игрушек, пуховых одеял и подушек может привести к механическому закрытию его дыхательных путей.
* Темнокожие дети более с клоны к СВДС, нежели их белокожие сверстники.
* Холодное время года. Вероятно, это связанно с тем, что увеличивается риск заражения вирусными инфекциями, которые могут привести к развитию СВДС. Однако в этом случае очень трудно разграничить сам синдром и осложнения течения основного заболевания.
Как видите, список получится довольно обширным. Однако, к сожалению, в некоторых случаях фактор, который привел к развитию синдрома, так и остается невыясненным.