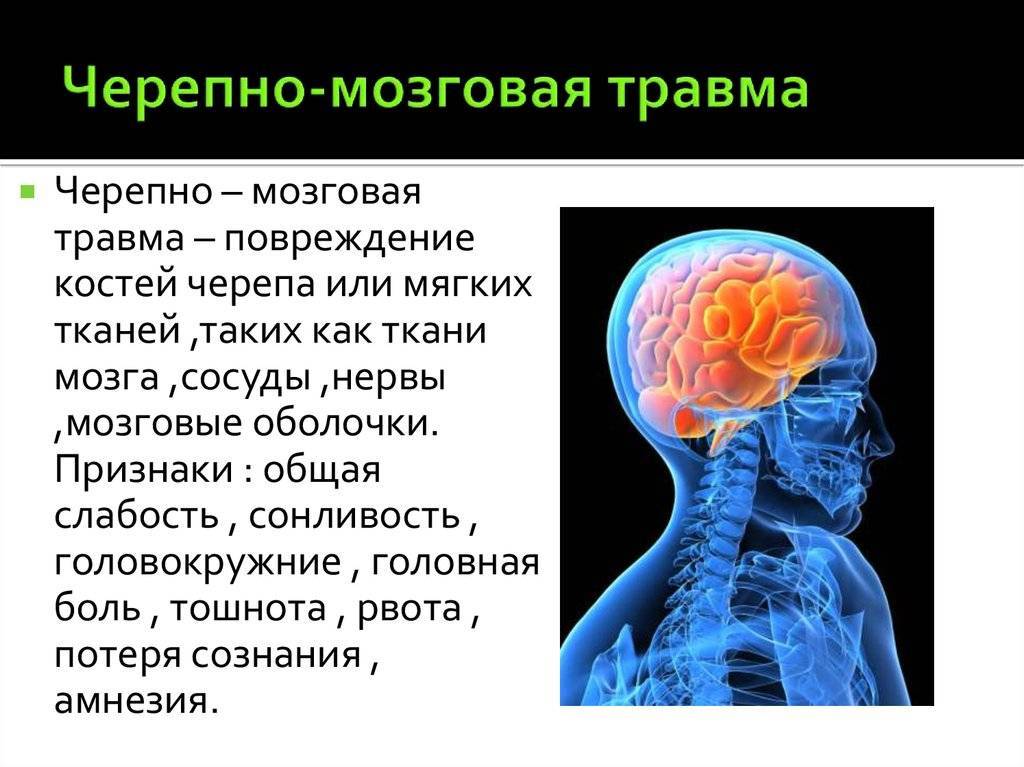
Ушиб головного мозга
По сравнению с сотрясением, ушиб головного мозга представляет собой более серьезное повреждение, требующее срочного лечения. При этом виде ЧМТ затрагиваются мелкие сосуды головного мозга, образуется кровоизлияние, может происходить истечение ликвора (спинномозговой жидкости).
Травма может сопровождаться сдавлением мягких тканей или протекать без него. От этого зависит способ лечения ушиба головного мозга.
Основные симптомы ушиба головного мозга без сдавления:
- потеря сознания (или кома);
- частая рвота;
- тахикардия и аритмия;
- снижение функции мышц на руках и ногах (парезы) и расстройство координации движений;
- высокое артериальное давление;
- появление крови в ликворе;
- длительные сильные головные боли;
- нарушение вестибулярной функции;
- потеря памяти на ближайшие события.
Сдавление головного мозга может появиться во время самой травмы головы или некоторое время спустя в результате возникновения внутричерепной гематомы.
Гематомы могут быть острыми, подострыми и хроническими. Если в первом случае состояние пациента начинает стремительно ухудшаться, то при подострой и хронической гематоме воспалительный процесс может растянуться на месяцы.
При сдавлении головного мозга гематомой могут наблюдаться следующие клинические признаки:
- судорожные конвульсии;
- повышение внутричерепного давления;
- появление бреда и галлюцинаций;
- ослабление брюшных и сухожильных рефлексов;
- парезы или параличи конечностей;
- повреждение зрительных нервов.
Лечение ушибов головного мозга
Лечение ушибов мозга зависит от степени поражения головного мозга.
При легкой стадии направление терапии такое же, как и при сотрясении.
Если травма средней или тяжелой степени, лечение ушиба мозга должно быть направлено, в первую очередь, на улучшение дыхательной и сердечной функций, а также на нормализацию нервных реакций.
При лечении ушиба мозга со сдавлением необходимо срочное оперативное воздействие.
Осторожно, возможет рецидив!
- Чтобы избежать рецидива атопического дерматита, следует избегать раздражения кожи. Не носить одежду из шерсти и синтетики, пользоваться исключительно гипоаллергенной косметикой и бытовой химией, не прикасаться к изделиям из латекса, металла.
- Из рациона стоит исключить яйца, арахис, киви, бобовые, шоколад, рыбу и морепродукты Эти продукты могут спровоцировать обострение заболевания.
- Быть предельно внимательными и не соприкасаться с аллергенами: цветочной пыльцой, домашней пылью, шерстью животных.
- По возможности защищать себя от табачного дыма, жесткой питьевой воды, автомобильных газов и резкого перепада температур.
Диагностика сотрясения головного мозга
В больнице ребенка осматривает детский невропатолог, нейрохирург или травматолог. Он тщательно выясняет жалобы, собирает анамнез (историю заболевания), проводит общий и неврологический осмотр. Назначаются дополнительные методы диагностики. Основными являются рентгенография черепа, нейросонография (у маленьких детей), эхо-энцефалография (Эхо-ЭГ). При необходимости — компьютерная томография головного мозга (КТ), магниторезонансная томография (МРТ), электроэнцефалография (ЭЭГ), люмбальная пункция.
Рентгенография черепа проводится большей части больных. Целью данного исследования является выявление переломов черепа. Наличие любого повреждения костей черепа автоматически переводит травму в разряд средне-тяжелых или тяжелых (в зависимости от состояния ребенка). Иногда у маленьких детей с благополучной клинической картиной на рентгенограммах выявляются линейные переломы костей черепа. Судить о состоянии вещества головного мозга по рентгенограммам нельзя.
Нейросонография (НСГ) — это ультразвуковое исследование головного мозга. На нейросонограммах хорошо видно вещество головного мозга, желудочковая система. Можно выявить признаки отека головного мозга, очаги ушиба, кровоизлияний, внутричерепные гематомы. Процедура проста, безболезненна, быстро выполняется, не имеет противопоказаний. Ее можно проводить многократно. Единственное ограничение нейросонографии — наличие так называемых “естественных ультразвуковых окон” — большого родничка или тонких височных костей. Метод очень эффективен у детей в возрасте до 2 лет. Позже ультразвук становится трудно проходить через толстые кости черепа, что резко ухудшает качество изображения. Аппаратура для выполнения нейросонографии имеется в большинстве детских больниц.
Эхо-энцефалография (Эхо-ЭГ) — это также ультразвуковой метод исследования, который позволяет выявить смещение структур средней линии головного мозга, что может свидетельствовать о наличии дополнительных объемных образований головного мозга (гематомы, опухоли), дать косвенную информацию о состоянии вещества головного мозга и желудочковой системе. Метод этот простой и быстрый, однако надежность его невысока. Раньше он широко использовался в нейротравматологии, но при наличии современных средств диагностики, таких, как нейросонография, компьютерная и магниторезонансная томография, от него можно полностью отказаться.
Идеальным методом диагностики повреждений и заболеваний головного мозга является компьютерная томография (КТ). Это рентгенологический метод исследования, при котором с высокой четкостью можно получить изображения костей черепа и вещества головного мозга. По КТ диагностируются практически любые повреждения костей свода и основания черепа, гематомы, очаги ушиба, кровоизлияния, инородные тела полости черепа и пр. Точность этого исследования очень высока. Его основным недостатком является то, что КТ-аппарат дорог, и он есть далеко не в каждой больнице.
Магниторезонансная томография (МРТ) — наиболее точный, но сложный и дорогой метод обследования центральной нервной системы. Он редко используется для диагностики острой черепно-мозговой травмы, так как не позволяет увидеть кости черепа, менее точен для распознавания острых кровоизлияний, занимает больше времени, чем компьютерная томография, часто требует наркоза при обследовании маленьких детей — ребенок должен лежать абсолютно неподвижно в течение 10-20 минут, а маленькие дети этого сделать не могут; кроме того очень немногие клиники могут похвастаться наличием магниторезонансных томографов.
Электроэнцефалография (ЭЭГ) позволяет изучить биоэлектрическую активность головного мозга. Она применяется по специальным показаниям для оценки степени тяжести черепно-мозговой травмы, выявления очагов эпилептической активности. Очаг эпиактивности — область коры головного мозга с патологически измененной активностью нейронов (нервных клеток), которая может приводить к возникновению эпилептических приступов.
Люмбальная пункция — это забор ликвора (жидкости, омывающей головной и спинной мозг) из спинно-мозгового канала на поясничном уровне. Изменения в ликворе могут свидетельствовать о травме или кровоизлиянии (наличии крови) или воспалительном процессе, менингите. Люмбальная пункция проводится крайне редко и только по особым показаниям.
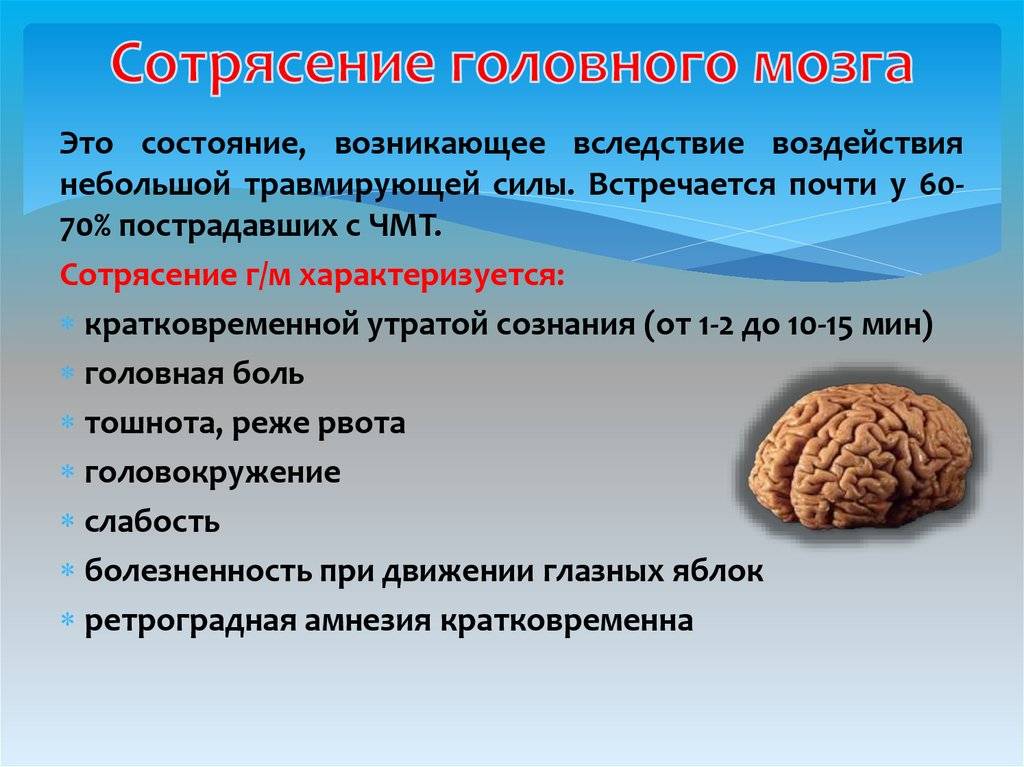
Патогенез (что происходит?) во время Сотрясения головного мозга:
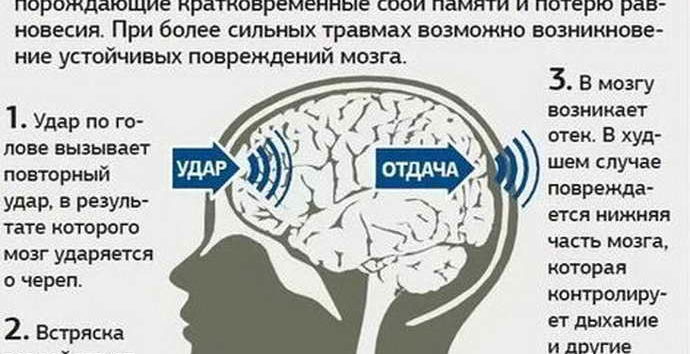
В момент удара мозг резко встряхивается, и по инерции, по принципу контрудара, ударяется изнутри о черепную коробку.
Что именно происходит в результате сотрясения с нашим мозгом, медики пока затрудняются ответить однозначно. Существует несколько мнений, которые несколько различаются, но имеют много общего:
– считают, что изменяются физико-химические свойства мозгового вещества, коллоидного равновесия клеточных белков в результате внезапного кратковременного повышения внутричерепного давления в момент травмы.
– страдает вся масса головного мозга; целость мозговой ткани не нарушается, но временно утрачиваются взаимосвязи между клетками мозга и между разными его отделами. Такое разобщение приводит к нарушению функций головного мозга.
– предполагают, что происходит функциональное разобщение между стволом и полушариями мозга. При этом не обнаруживаются макроскопические и гистологические изменения ткани мозга.
– может ухудшиться питание клеток мозга, появиться легкое смещение слоев мозговой ткани и разладиться связь между некоторыми мозговыми центрами.
– ударная волна, распространяющаяся от места приложения травмирующего агента к голове через мозг к противоположному полюсу с быстрыми перепадами давлении в местах удара и противоудара; ударный эффект костно-черепной деформации, а также резонансная кавитация, гидродинамический толчок, когда в момент травмы цереброспинальная жидкость устремляется из сравнительно широких полостей желудочков в межжелудочковые отверстия, водопровод мозга и др.; перемещение и ротация больших полушарий относительно более фиксированного ствола мозга при травме ускорения – замедления с натяжением и разрывом аксонов
Вышеназванные механизмы сходятся в одном главном утверждении – структурных и морфологических изменений мозга при его сотрясении не происходит. И действительно, если исследовать травмированный мозг с помощью компьютерной томографии, то практически никаких нарушений выявить не удаётся. В противном случает травма классифицируется как ушиб мозга (контузия).
Но во многих статьях в Интернете можно встретить высказывания, типа «в мозгу возникают мелкие кровоизлияния и мозговая ткань отекает» и другие, указывающие на разрыв мелких сосудов. Это явная ошибка, путаются понятия сотрясение мозга и ушиб мозга легкой степени, для которого характерны точечные кровоизлияния и негрубое повреждение мозгового вещества.
Осложнения после сотрясения головного мозга
Посткоммоционный синдром — это термин, описывающий комплекс симптомов, которые могут сохраняться у человека, после сотрясения мозга на протяжении недель и даже месяцев. Вероятно, посткоммоционный синдром возникает в результате химического дисбаланса в мозге, спровоцированного травмой. Также высказывалось предположение, что это осложнение может быть вызвано поражением клеток головного мозга.
Симптомы посткоммоционного синдрома подразделяются на три категории: физические, психические и когнитивные — сказывающиеся на умственных способностях.
Физические симптомы:
- головная боль — зачастую ее сравнивают с мигренью, так как она имеет пульсирующий характер и сосредоточена с одной стороны или в передней части головы;
- головокружение;
- тошнота;
- повышенная чувствительность к яркому свету;
- повышенная чувствительность к громким звукам;
- звон в ушах;
- помутнение или двоение в глазах;
- усталость;
- потеря, изменение или притупление обоняния и вкусовых ощущений.
Психические симптомы:
- депрессия;
- тревога;
- раздражительность;
- отсутствие сил и интереса к окружающему миру;
- нарушение сна;
- изменение аппетита;
- проблемы с выражением эмоций, например, смех или плач без причины.
Когнитивные симптомы:
- снижение концентрации внимания;
- забывчивость;
- сложности с усвоением новой информации;
- снижение способности логически рассуждать.
6 рисков и последствий сотрясения мозга

3. Постконкуссивный синдром (ПКС)
Физическая усталость.
Головокружение, тошнота.
Головные боли и чувствительность к свету, звуку.
Нарушения сна (трудности со сном, бодрствование или чрезмерный дневной сон).
Эмоциональные нарушения (изменения личности, раздражительность, беспокойство, депрессия).
Когнитивные нарушения (краткосрочная потеря памяти, плохое внимание и концентрация).
6. Повышается риск тяжелых болезней мозга
9 продуктов, которые улучшат работу мозга
Читать полностью
Искусственные нейроны помогут в лечении болезней мозга
Читать полностью
Как оральные контрацептивы влияют на мозг
Читать полностью
Патологическая анатомия
Морфологические изменения головного мозга при сотрясении проявляются диффузными дистрофическими нарушениями в нейронах мозга в виде центрального хроматолиза, изменений внутриклеточных фибрилл, осевых цилиндров, синапсов. Обычно эти нарушения сочетаются с дисциркуляторными нарушениями в мозге — спазм и расширение сосудов, мелкие рассеянные диапедезные кровоизлияния (см.). Описываемые при так наз. тяжелом сотрясении мозга мелкоочаговые паренхиматозные кровоизлияния с микронекрозами, мелкие кровоизлияния в стенках четвертого желудочка и водопровода мозга (кровоизлияния Дюре), образование к-рых связывают с гидродинамическими механизмами, должны быть отнесены к морфол. признакам ушиба мозга.
При С. г. м. отмечают кратковременный общий отек мозга (см. Отек и набухание головного мозга).
Лечение
Медикаменты являются краеугольным камнем лечения. В течение первых трех недель головной боли, как правило, используются абортивные лекарства. Если головные боли продолжаются после трех недель, то назначается дополнительная терапия.
Абортивная терапия
Выбор абортивной терапии зависит от типа головной боли. Основные лекарства для лечения посттравматических головных болей по типу головных болей напряжения типа являются анальгетики, НПВС. Миорелаксанты более эффективны при ПТГБ, чем при обычных головных болях напряжения, из-за наличия шейного мышечного спазма. Но эти препараты рекомендуется принимать только в течение 1-2 недель. Если же боли сохраняются, то в таком случае необходимо подключать профилактическое лечение. Если посттравматические головные боли имеют мигренозный характер,то используются те же препараты, что при и мигрени. Противорвотные препараты эффективны для многих пациентов. Первичные абортивные мигрени включают: Excedrin, аспирин, напроксен (Naprosyn или Anaprox), ибупрофен (Motrin), кеторолак (Toradol), Midrin, Norgesic Форте, Butalbital, Эрготамины, Суматриптан, кортикостероиды, наркотики и седативные средства.
Профилактическое лечение
В течение первых 2- 3 недель в период после травмы, как правило, применяются абортивные препараты, такие как противовоспалительные средства. Большинству пациентов не нужно ежедневно принимать профилактические лекарства, и посттравматические головные боли постепенно уменьшаются с течением времени.
Полезная практика
Раз в месяц нужно проводить самообследование груди.
«Обратите внимание на изменение формы железы, цвет кожи, не появилось ли втянутости или выбухания на коже, посинение вен на одной железе, втяжение соска, кровянистые, бурые или янтарные выделения из соска. Внимательно отнеситесь к уплотнениям, которых раньше не было, также — в подмышечной области
Почувствовав боль, не пугайтесь — в молочных железах она не всегда признак заболевания». — говорит Надежда Рожкова.
Часто боль наблюдаются в предменструальный период, когда возникают функциональные гормональные перестройки. А вот если боли постоянные, очень сильные, при прикосновении одежды, необходимо обратиться к врачу для получения объективной информации, то есть сделать маммографию и УЗИ.
Срочно к гинекологу
• неприятные или обильные выделения со странным запахом/цветом;
• нарушение менструального цикла;
• непривычные тянущие боли или спазмы внизу живота;
• кровотечение между месячными;
• если сменился партнер или планируете беременность.
Диагностика сотрясения головного мозга у детей

Поскольку признаки сотрясения мозга у ребёнка не очень отчётливые, важным значением в диагностики обладает изменение симптомов в динамике. Их исчезновение через 3-7 суток — веский повод для подозрения именно на СМГ.
Отличие СГМ от ушиба и других форм травматической патологии:
- отсутствие переломов костей черепа;
- давление и состав спинномозговой жидкости без изменений;
- М-эхо без смещений;
- КТ и МРТ без травматических отклонений в паренхиме вещества мозга и в ликворосодержащих внутричерепных пространствах.
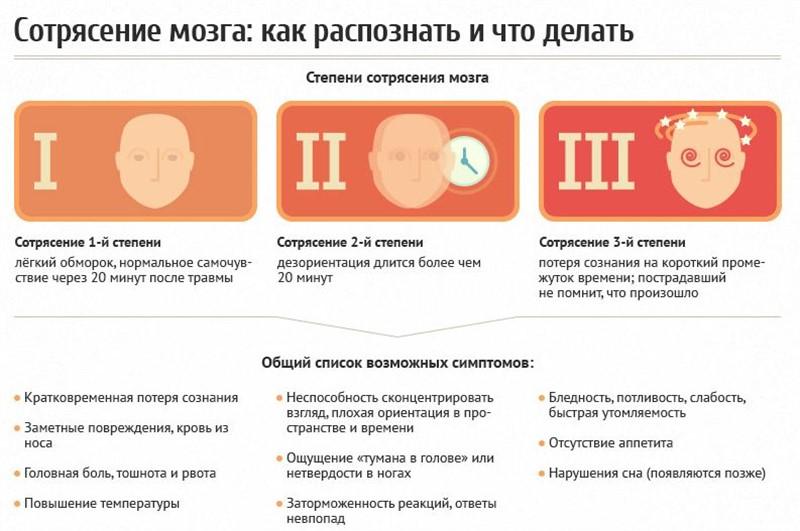
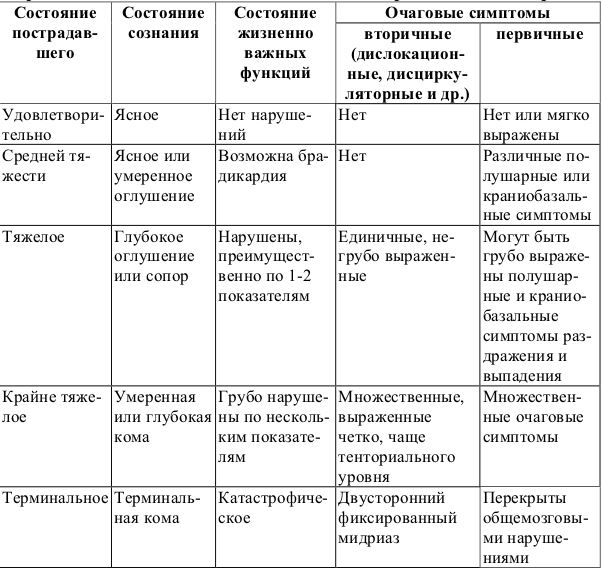
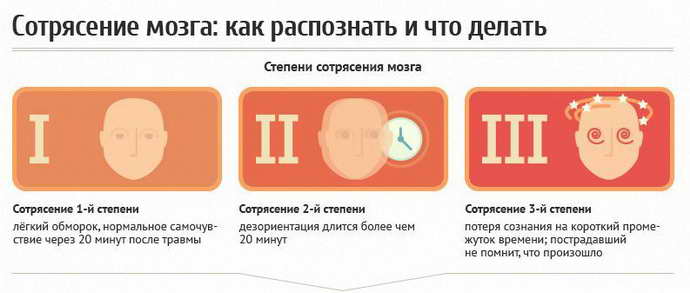
Для определения степени тяжести ЧМТ оценивается:
- продолжительность потери сознания в острой фазе травмы (если оно возникло);
- длительность посттравматической амнезии (при наличии) и оценка состояния жизненно важных функций;
- степень угнетения сознания на момент осмотра (детская шкала комы Глазго).
Объективизации сотрясения головного мозга в острой фазе ЧМТ могут косвенно способствовать электроэнцефалография и офтальмоскопия. Широкое распространение в диагностике ЧМТ у детей получила нейросонография (УЗИ головного мозга).
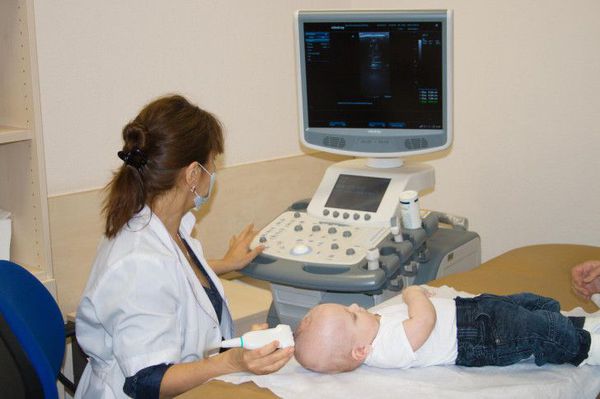
УЗИ головного мозга проводится детям с первого дня жизни и до периода закрытия большого родничка, являющегося акустическим окном, через которое можно визуализировать состояние всех структур головного мозга. При проведении исследования оценивается ликворная система (боковые желудочки, сосудистые сплетения, III и IV желудочек, затылочная цистерна), талямусы, мозжечок, паренхима мозга, мозговой кровоток, наличие свободной жидкости между паренхимой мозга и черепной коробкой, а также кости черепа.
Данное исследование, позволяет исключить изменения со стороны мозга после перенесённой травмы — отёк паренхимы, смещение срединных структур, переломы костей черепа, очаги контузии мозга и внутричерепные кровоизлияния.
УЗИ-признаки травмы головного мозга, исключающих СГМ:
- при отёке паренхимы головного мозга — снижение эхогенности паренхимы мозга в первые часы после травмы, её повышение в динамике и нормализация на 6-7 сутки.
- при ушибах головного мозга — наличие в паренхиме мозга гиперэхогенных включений на фоне общего снижения эхогенности тканей паренхимы (внутричерепные гематомы имеют более повышенную эхогенность).
- при тяжёлых ушибах мозга:
- участки паренхимы мозга изоэхогенного характера, видимые только за счёт их добавочного объёма;
- участки добавочного объёма с умеренным повышением эхогенности и нечётким контуром;
- участки добавочного объёма с чётко отграниченным контуром и интенсивным повышением эхогенности.
- участки добавочного объёма с резким повышением эхогенности.
- при эпидуральных гематомах — чётко отграниченный участок веретенообразной формы, прилежащий к кости черепа, повышенной или несколько сниженной эхогенности, смещающий структуры головного мозга;
- при субдуральных гематомах:
- локальные изменения границ плотности (чаще веретенообразной формы), захватывающие всё полушарие;
- хронические субдуральные гематомы с пониженной эхогенностью;
- при внутримозговых гематомах:
- стадия гиперэхогенности — длится до 8-10 дней;
- стадия анизоэхогенности — отличается появлением в центре очага зон сниженной эхогенности с увеличением размера в динамике (10-30 дней после травмы);
- анэхогенная стадия — визуализируются только косвенные признаки объёмного процесса (1-2 месяца);
- стадия последующих резидуальных изменений с формированием кист или зон атрофии головного мозга.
- при внутрижелудочковых кровоизлияниях, вызванных травмой — наличие внутрижелудочковой гиперэхогенной зоны, расширение просвета боковых желудочков и изменение формы сосудистого сплетения (встречаются редко, обычно возникают при наличии множественных гематом).
Нейросонография позволяет также выявить и не часто встречающиеся варианты расположения гематом — задняя черепная яма, полюс лобной доли со смещением эхоструктур головного мозга и “плюс ткань” эффектом, наличием свободной жидкости по передней поверхности паренхимы мозга. В случае расположения гематомы в задней ямке черепа отмечаются признаки появления гидроцефалии — расширение боковых желудочков головного мозга и III желудочка мозга.
Патогенез
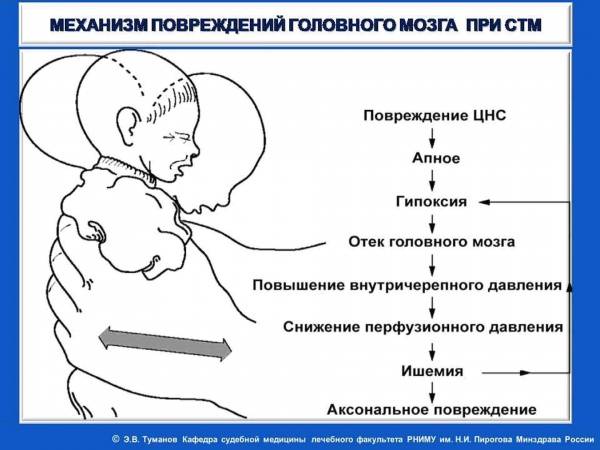
С. г. м. развивается при одномоментном кратковременном воздействии механической энергии на головной мозг (см.), находящийся в замкнутой полости черепа. При этом непосредственное действие кинетической энергии на ткань мозга сочетается с гидродинамическими воздействиями на нее, обусловленными резкими изменениями внутричерепного давления и перемещением цереброспинальной жидкости в полости черепа и желудочках мозга, а также крови в его сосудистой системе.
В механизмах действия травмирующей силы на мозг при его сотрясении большое значение имеют смещения мозга на уровне тенториаль-ного отверстия с воздействием окружающих оболочечных и костных структур на стволовые отделы мозга.
В существующих представлениях о патогенезе С. г. м. значительное место занимают физ.-хим. теории, согласно к-рым при этом виде травмы происходит нарушение коллоидного равновесия в нервных элементах ткани мозга, в частности в белковых компонентах нервных клеток, к-рые изменяются в сторону укрупнения дисперсности, повышения вязкости и уменьшения содержания воды.
Большое значение придается развивающейся при С. г. м. функциональной асинапсии, патоморфол. субстратом к-рой являются изменения мембран нейронов и набухание синапсов, ведущих к блоку афферентной и эфферентной импульсации.
В патогенезе клин, проявлений С. г. м. большую роль играет развивающееся разлитое торможение (см.), захватывающее кору и нижележащие отделы мозга, при к-ром нарушаются восходящие активирующие влияния ретикулярной формации (см.) на корковые отделы мозга. Первичное поражение образований мозгового ствола при С. г. м., в частности ретикулярной формации, помимо воздействия механической силы обусловлено расположением ядерных структур диэнцефально-гипоталамической области и нижележащих стволовых образований в непосредственной близости к пространствам, содержащим цереброспинальную жидкость,— желудочкам мозга и базальным цистернам, в к-рых внезапные кратковременные резкие перепады гидростатического давления с перемещениями цереброспинальной жидкости могут вызывать нарушения функционального состояния стволовых структур.
В комплексе патофизиол. процессов, развивающихся при С. г. м., большое значение имеют также вегетососудистые и эндокринные расстройства вследствие изменений функционального состояния диэнцефально-гипоталамических образований и нижележащих стволовых структур.
Сохранить здоровье
Молочные железы скрывают в себе немало опасностей независимо от возраста. Генетическая предрасположенность к раку молочной железы, гормональное неравновесие, возраст, наличие (или отсутствие) детей — все эти факторы повышают шанс рака молочной железы (РМЖ). Причем на ранних стадиях заболевание никак себя не проявляет. Поэтому обследоваться нужно даже в том случае, если вам совсем еще рано думать о климаксе с его гормональными качелями, а ваши мама и бабушка, к счастью, знать не знали проблем с грудью.
РМЖ сегодня — самый распространенный диагноз среди всех видов рака. «За последние десять лет заболеваемость РМЖ выросла на 32 %, а число болеющих раком превышает более полумиллиона женщин, — говорит Надежда Рожкова. — Особую обеспокоенность вызывает омоложение рака. Частота РМЖ выросла за последние десять лет у женщин от 15 до 45 лет почти на 54 %. Это угрожающая ситуация, заставляющая серьезно задуматься и принять меры для раннего выявления и профилактики заболеваний
Важно не просто прийти к врачу, сделать это нужно своевременно. Не стоит бояться, если врач назначает УЗИ, — это обследование делают в любом возрасте, начиная с 18 и до 35 лет, раз в год
Во время беременности и лактации также всем женщинам необходимо делать именно УЗИ, чтобы избежать рентгеновского облучения.
Не сомневаюсь, что все вы слышали слово «маммография» (МГ) и знаете, что такое рентгенологическое обследование молочных желез, — говорит Надежда Рожкова. — Так вот, именно МГ-скрининг, который существует в маммологии уже более 40 лет, позволил снизить смертность от рака молочной железы на 20–50 %». Этот метод диагностики назначается женщинам после 40 лет.
Тактика лечения сотрясения головного мозга
После того как малыш упал, до того как его осмотрит доктор, помощь ребенку заключается в создании спокойной обстановки. Нужно уложить малыша, обеспечить ему покой. Если есть кровотечение из раны, произвести по возможности ее обработку и бинтование.
Помимо диагностических процедур в приемном покое больницы проводится обработка повреждений мягких тканей головы (ушибов, ссадин, ран). Дети, особенно раннего возраста, с подтвержденной черепно-мозговой травмой, в том числе и с сотрясением головного мозга, подлежат обязательной госпитализации.
Госпитализация имеет несколько целей.
Во-первых, в течение нескольких дней ребенок находится под контролем врачей в условиях стационара для раннего выявления и предотвращения осложнений травмы — отека головного мозга, появления внутричерепных гематом, эпилептических (судорожных) приступов. Вероятность этих осложнений мала, но последствия их крайне тяжелые и могут привести к катастрофически быстрому ухудшению состояния ребенка. Поэтому при сотрясении головного мозга стандартный срок госпитализации составляет неделю. При хорошем техническом оснащении стационара (компьютерная томография, нейросонография), позволяющем исключить более тяжелые повреждения мозга, сроки пребывания в больнице можно сократить до 3-4 дней.
Во-вторых, во время госпитализации больному обеспечивается создание психоэмоционального покоя. Это достигается ограничением двигательной и социальной активности ребенка. Безусловно, добиться полностью постельного режима для детей сложно, но все же условия больницы не допускают беготни, шумных игр, долгого просмотра телевизора, сидения за компьютером. После выписки домашний режим сохраняется еще на протяжении 1,5-2 недель, несколько недель ограничиваются занятия спортом.
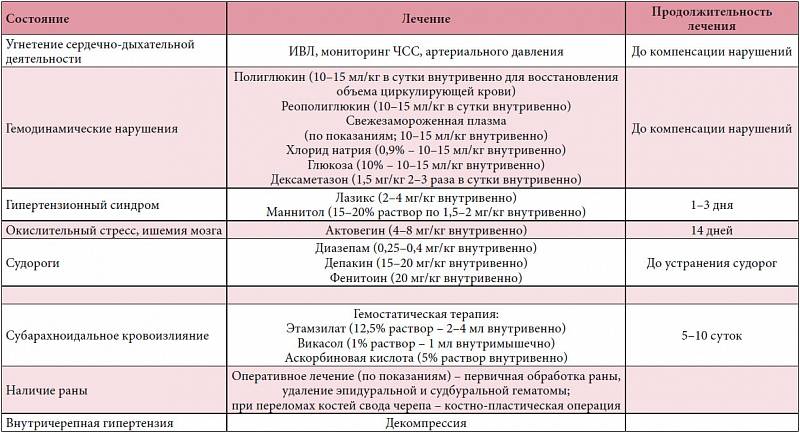
Медикаментозная терапия при сотрясении головного мозга имеет несколько целей. В первую очередь, ребенку назначаются мочегонные препараты (чаще всего ДИАКАРБ, реже — ФУРОСЕМИД) в обязательной комбинации с препаратами калия (АСПАРКАМ, ПАНАНГИН). Это делается для профилактики отека вещества головного мозга. Проводится успокаивающая терапия (ФЕНОЗЕПАМ, НАСТОЙ КОРНЯ ВАЛЕРИАНЫ) и назначаются антигистаминные препараты (СУПРАСТИН, ДИАЗОЛИН, ДИМЕДРОЛ). При головных болях назначаются анальгетики (БАРАЛГИН, СЕДАЛГИН), при выраженной тошноте — ЦЕРУКАЛ. В более поздние сроки могут назначаться ноотропные препараты, улучшающие процессы обмена в мозге, витамины.
Контроль за состоянием детей осуществляется лечащим и дежурным врачом, а также постовыми медсестрами. В случае любого ухудшения проводится повторный осмотр ребенка, назначаются дополнительные диагностические исследования (нейросонография, компьютерная томография, ЭЭГ).
Предлагая лечь в больницу, врач прежде всего заботится о том, чтобы не пропустить более тяжелой, нежели сотрясение головного мозга, травмы, а это возможно только при квалифицированном наблюдении за ребенком.
При удовлетворительном состоянии малыша через несколько дней родители могут забрать его домой под расписку. Однако и дома требуется соблюдать лечебно-охранительный режим, ограничивать просмотр телевизора, игры на компьютере, прогулки, посещение друзей, продолжать медикаментозную терапию. При любом подозрении на ухудшение состояния ребенка (появление тошноты и рвоты, головных болей, немотивированная сонливость, судорожные приступы, появление слабости в конечностях, частое срыгивание у малышей) следует немедленно повторно обратиться к врачу для дообследования и возможной госпитализации.
Как правило, через 2-3 недели состояние ребенка полностью приходит в норму. Сотрясение головного мозга обычно проходит без последствий и осложнений. Ребенок снова может посещать ясли и детский сад, заниматься спортом.
В заключение еще раз необходимо подчеркнуть важность своевременно обращения в специализированный детский стационар, что позволит исключить более тяжелые формы черепно-мозговой травмы