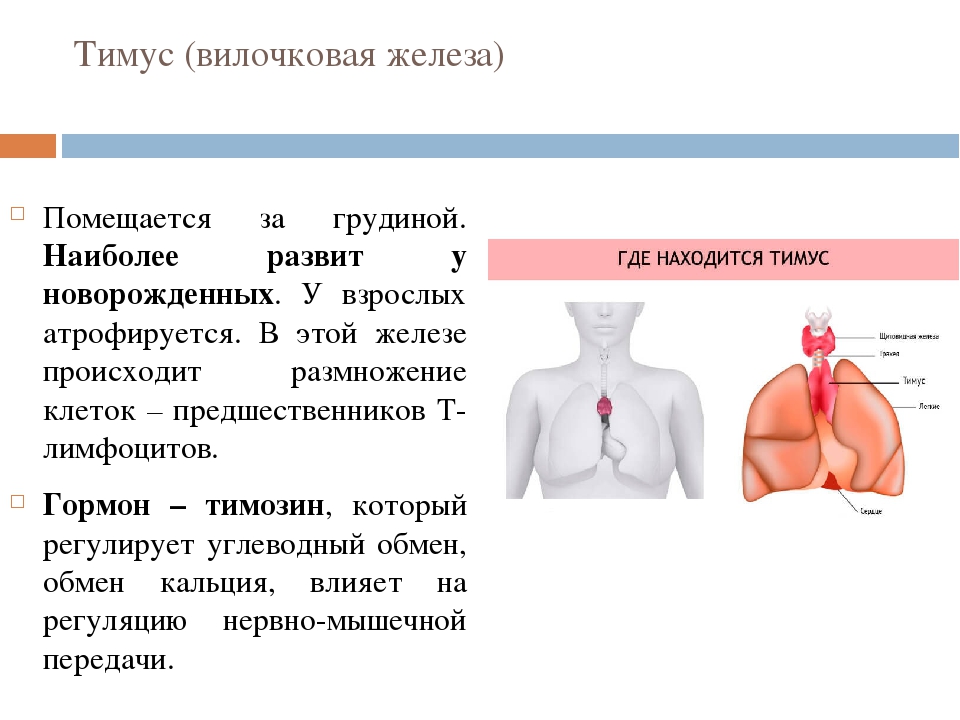
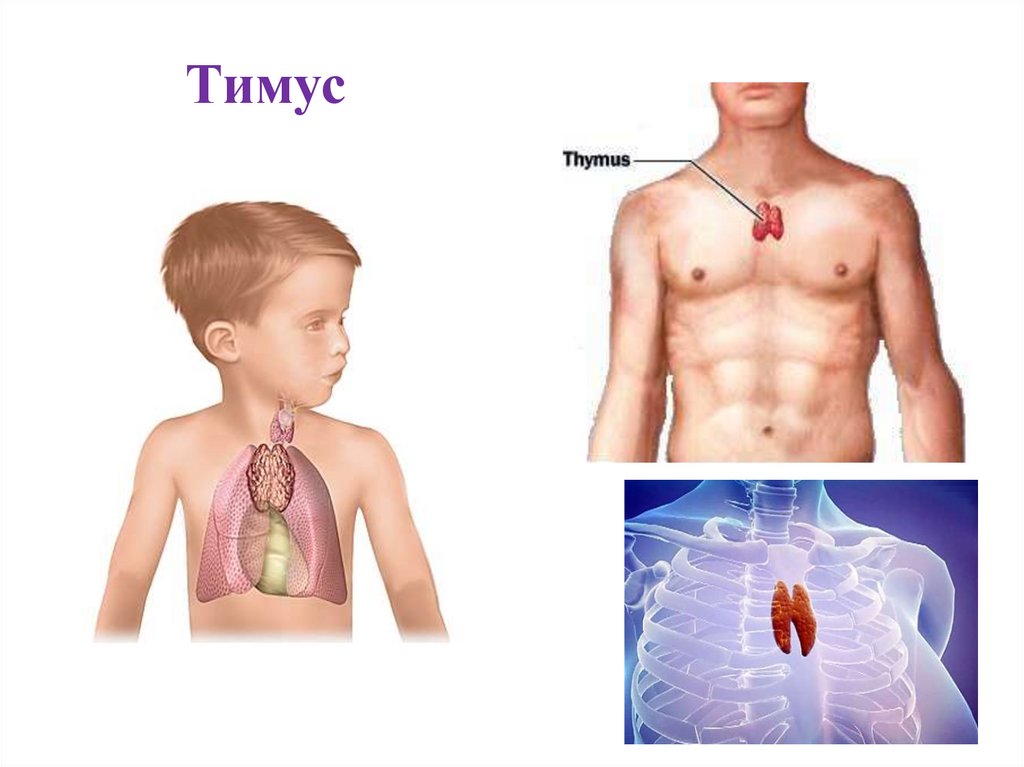
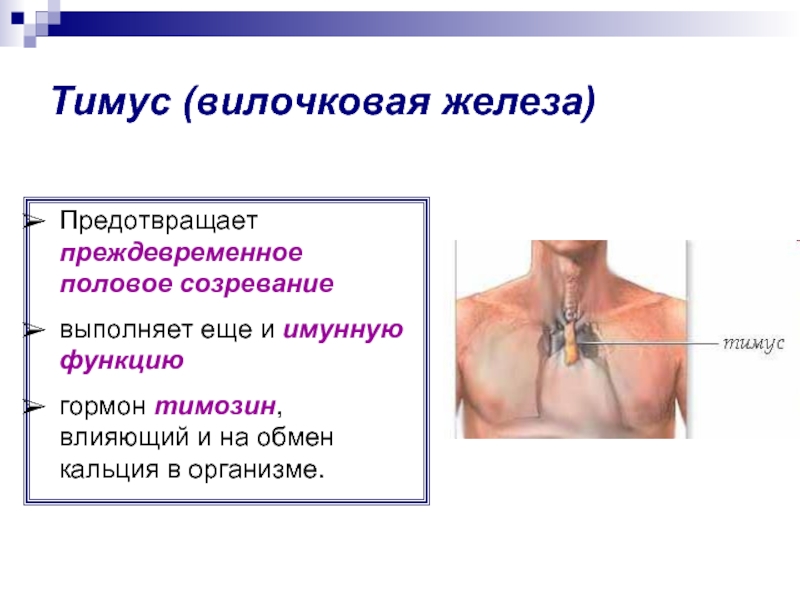
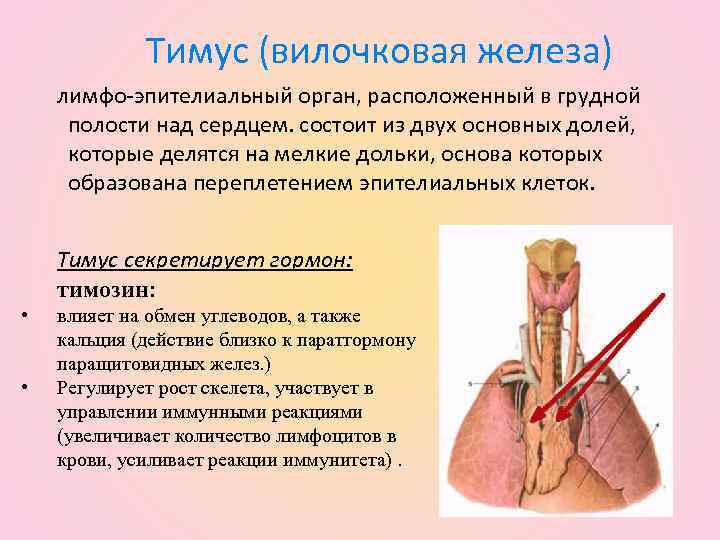
Причины
Низкий уровень гемоглобина может быть связан как с самим онкологическим заболеванием, так и с его лечением.
- Химиотерапия цитостатическими препаратами уничтожает быстро делящиеся клетки в организме, не только раковые, но и клетки костного мозга. Именно они отвечают за процесс эритропоэза — образования красных кровяных телец (эритроцитов). Снижается выработка эритроцитов, их объем в крови (гематокрит) уменьшается, развивается анемия.
Химиотерапия препаратами платины угнетает работу почек и выработку ими гормона эритропоэтина. Этот гормон стимулирует процесс эритропоэза — образования эритроцитов. Его уровень снижается, эритропоэз замедляется, гематокрит снижается, развивается малокровие.
Лучевая терапия может негативно влиять на костный мозг, что также приводит к снижению выработки эритроцитов.
- Многие виды рака дают метастазы в кости, которые поражают красный костный мозг. Раковые клетки замещают нормальные, активные клетки костного мозга, это приводит к снижению производства эритроцитов.
- Малокровие бывает связано с внутренним кровотечением. Например, при раке кишечника, желудка. Постоянная кровопотеря служит причиной снижения объема эритроцитов и развития кислородного голодания.
- Функциональные нарушения органов ЖКТ и/или плохой аппетит приводят к дефициту витамина В12, железа, необходимых для нормального кроветворения и поддержания уровня гемоглобина в крови.
- Злокачественная опухоль отравляюще действует на организм. Раковая интоксикация приводит к повреждению и разрушению эритроцитов — патологическому гемолизу. Кроме того, интоксикация негативно влияет на работу костного мозга, что приводит к нарушению эритропоэза.
- Собственная иммунная система человека, реагируя на злокачественную опухоль, может спровоцировать снижение гемоглобина. Ее активные клетки — цитокины угнетают выработку эритропоэтина почками. Кроме того, цитокины атакуют красные кровяные тельца — эритроциты, снижая продолжительность их жизни в полтора — два раза. Это приводит к снижению гематокрита и развитию анемии.
Зачастую причиной низкого гемоглобина и анемии при онкологическом заболевании служит сочетание нескольких этих факторов.
Влияние ультразвука на плод
В основе данного метода исследования лежит механическое воздействие звуковых волн на ткани. В зависимости от плотности последних волны отражаются по-разному, создавая на экране изображении. Существует два вида взаимодействия ультразвука с окружающей средой: механическое и тепловое.
Механическое воздействие заставляет пузырьки газа лопаться, что в теории может вызывать быстрое повышение температуры. На практике это влияние незначительно, так как легкие и кишечник плода не заполнены воздухом.
Тепловое воздействие возникает при «накоплении» звуковых волн внутри тканей. В небольшой степени оно проявляется при длительном воздействии датчика на одно и то же место либо при допплерометрии. Сюда же можно отнести 3D-УЗИ из-за увеличения времени исследования.
При грамотном проведении исследования ультразвук не оказывает никакого неблагоприятного воздействия на течение беременности и здоровья малыша, что подтверждается многоцентровыми исследованиями. Существуют несколько принципов рационального использования этого метода:
- Исследование ультразвуком проводится в рамках скринингов, которых в нашей стране три.
- Внеплановые УЗИ делаются по показаниям (кровотечение, подозрение на пороки и т.д.)
- 3D-УЗИ имеет четкие показания (например, распознавание сложных пороков лица или сердца), большинству женщин оно не проводится
- Нельзя делать УЗИ «для себя», из простого любопытства
- Определение пола – не показание для УЗИ
- Исследование должно проводиться грамотным специалистом на современном оборудовании настолько быстро, насколько это возможно.
Первое УЗИ во время беременности – это не только необходимость, но и уникальная возможность познакомиться с малышом еще до его рождения. Поэтому перед процедурой нужно настроиться на позитив и наслаждаться таким шансом!
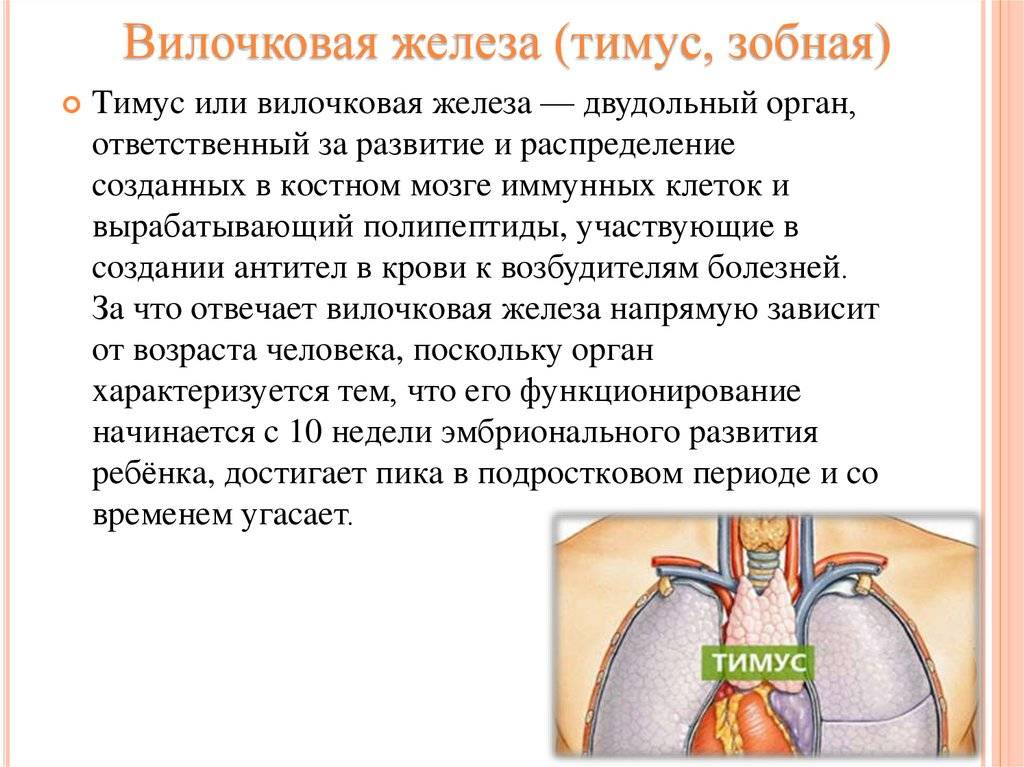
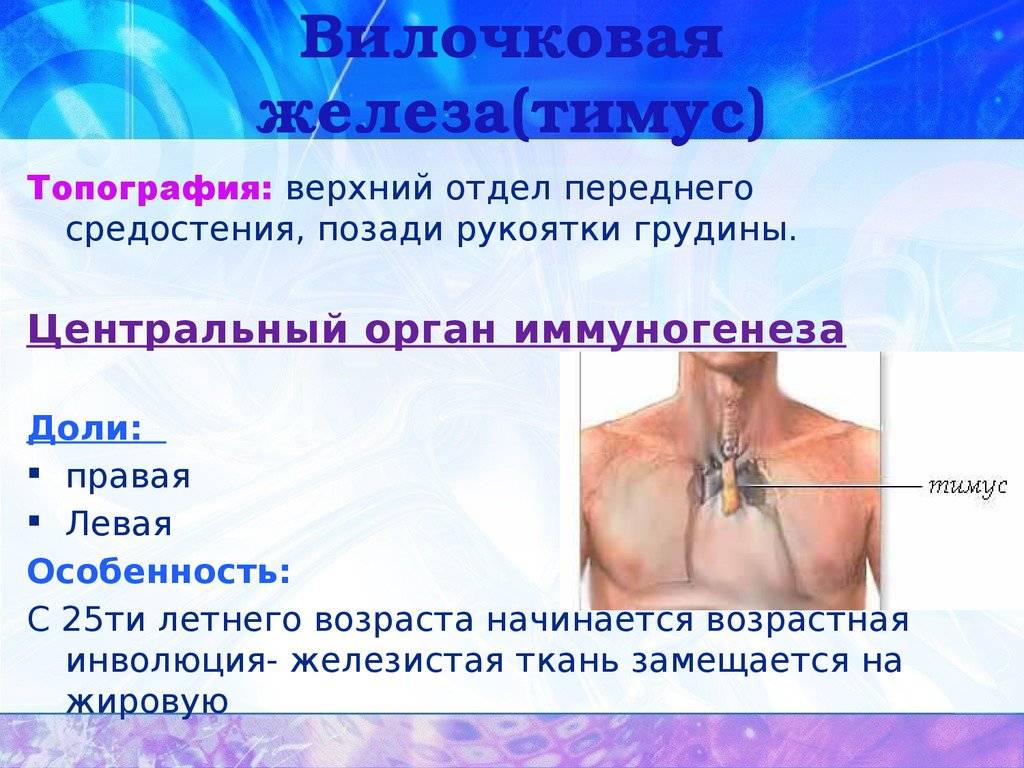
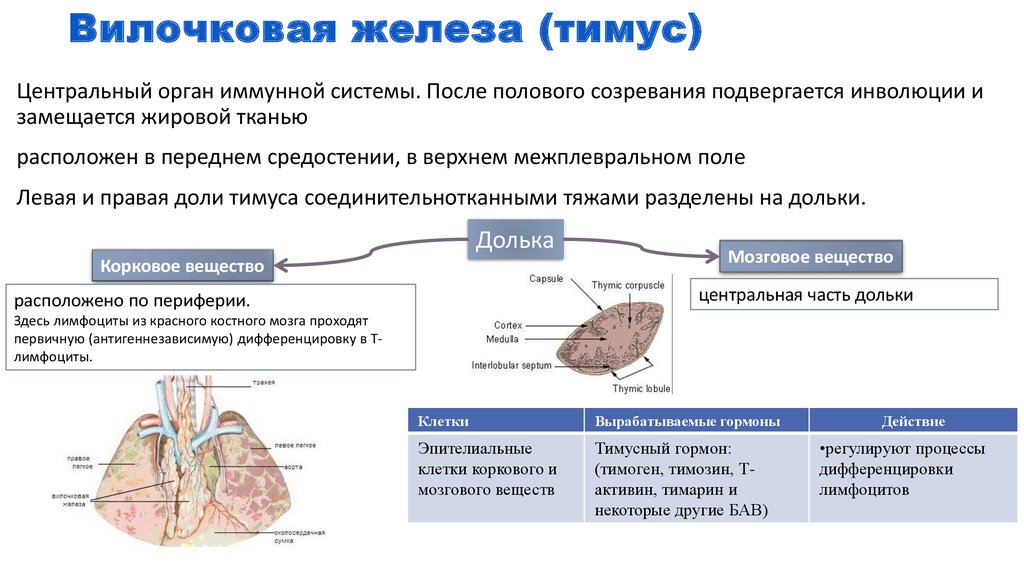
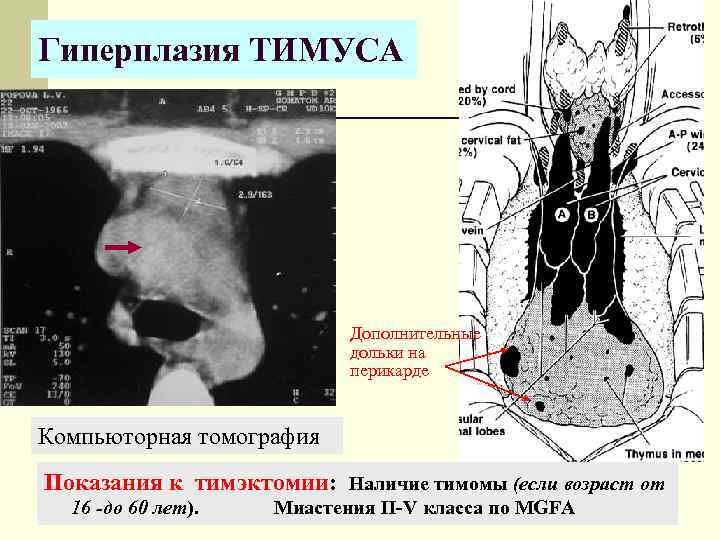
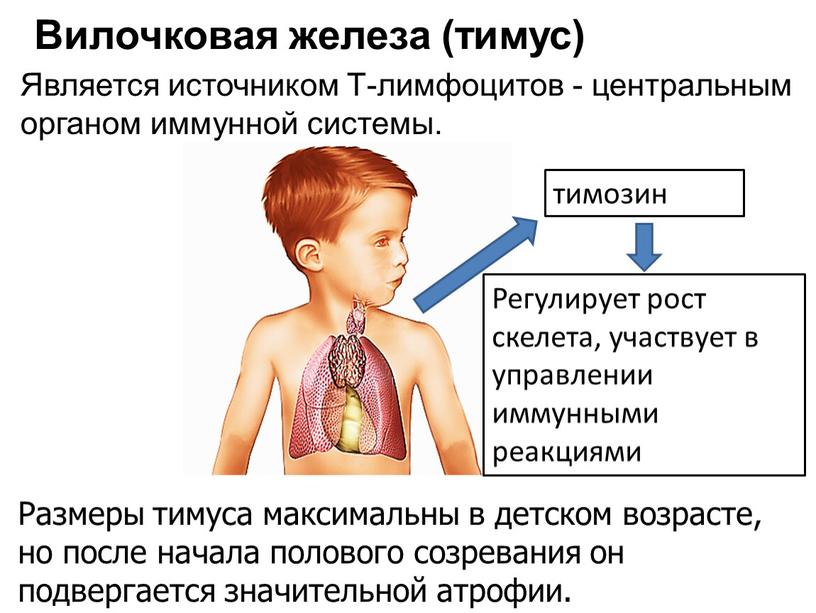
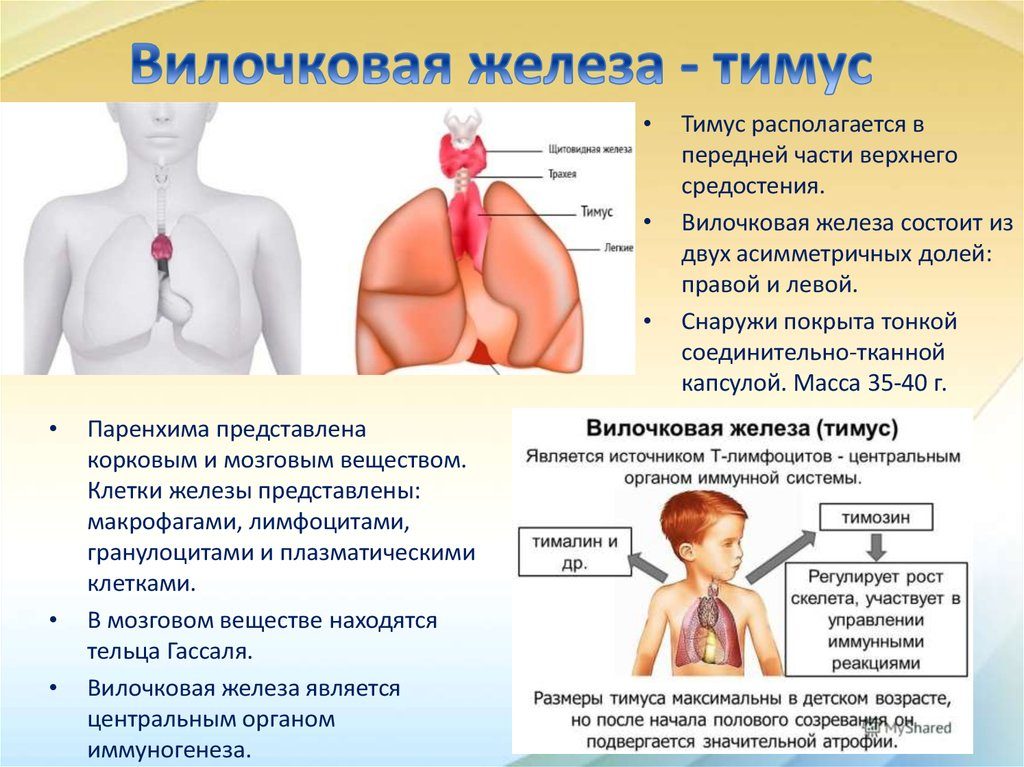
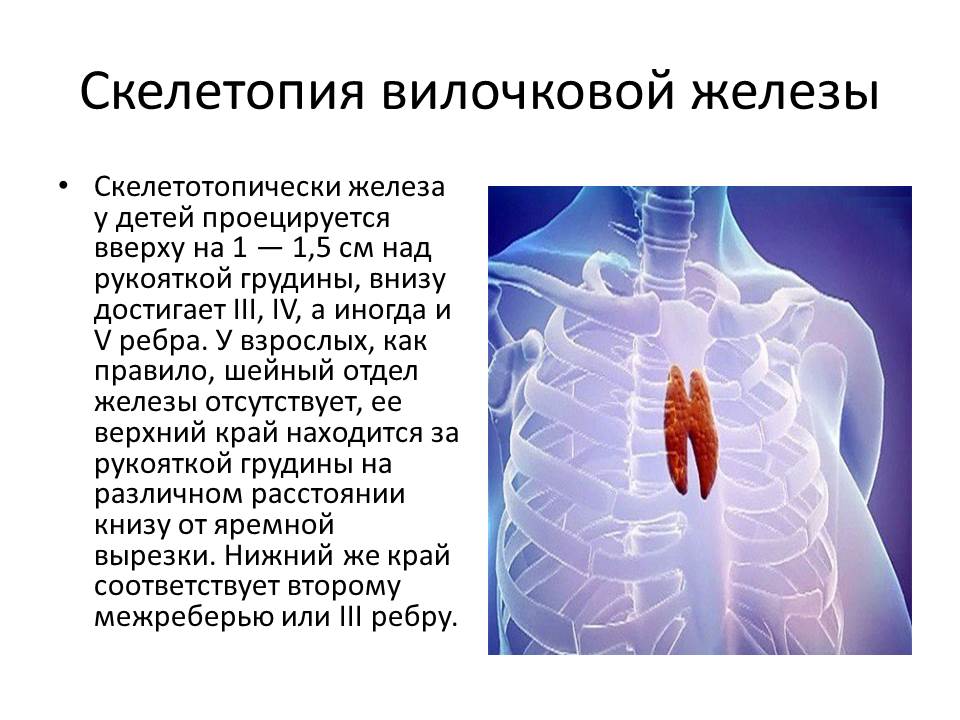
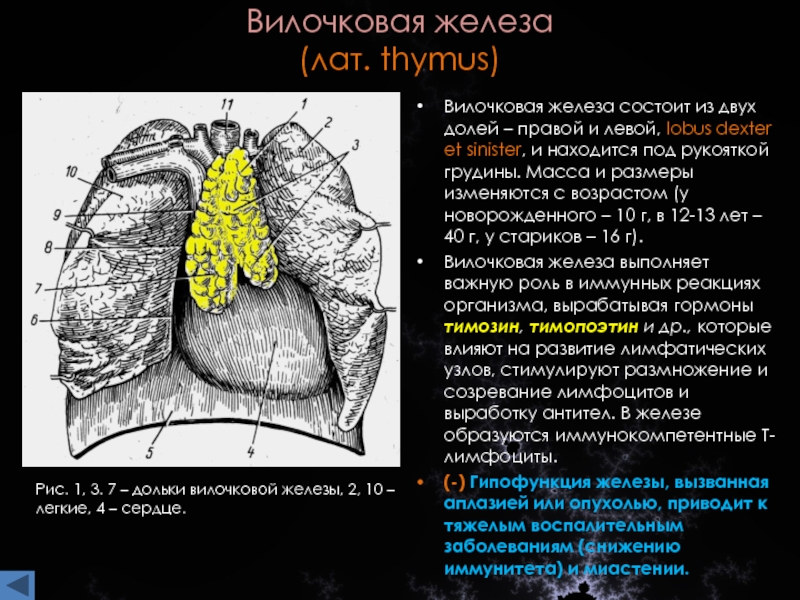
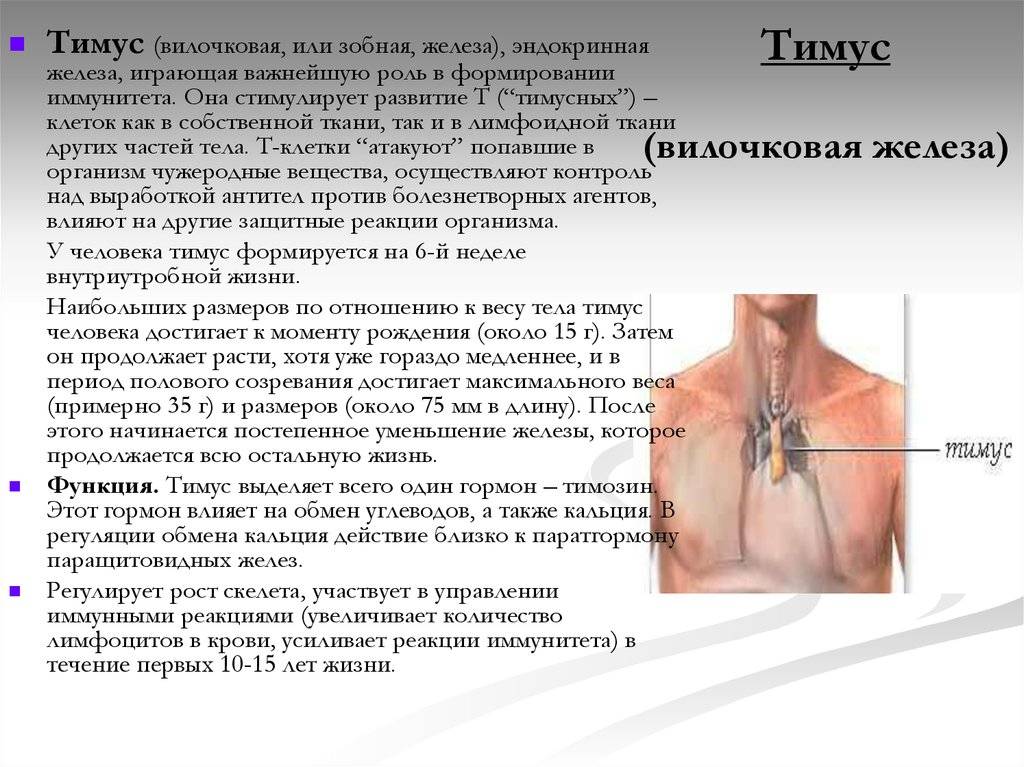
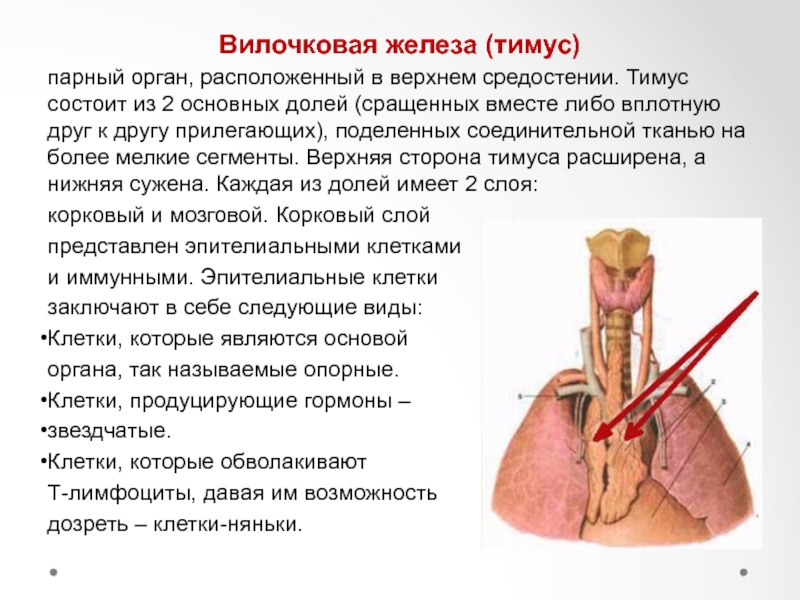
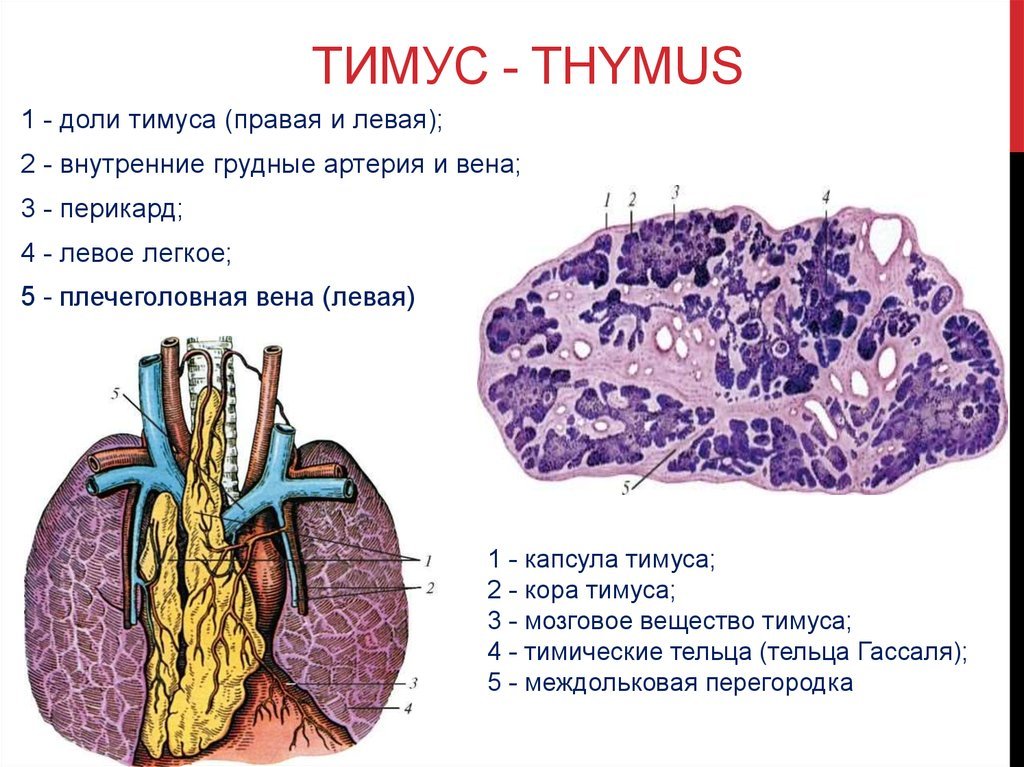
Патология тимуса
Основные виды патологии тимуса:
- Аплазия – отсутствие или недоразвитие вилочковой железы
- Гипо- и дисплазия – недоразвитие тимуса
- Акцидентальная инволюция – уменьшение вилочковой железы, под влиянием гормонального дисбаланса, стресса, инфекции
- Атрофия – уменьшение, замещение железистой ткани соединительной, прекращение функционирования
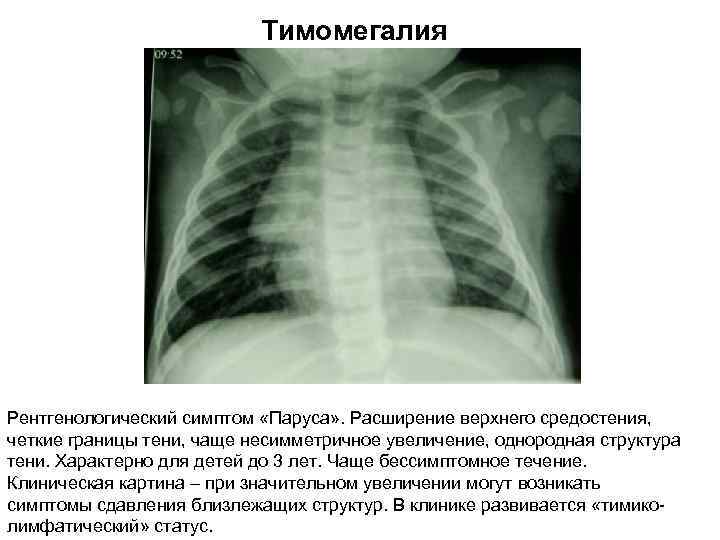
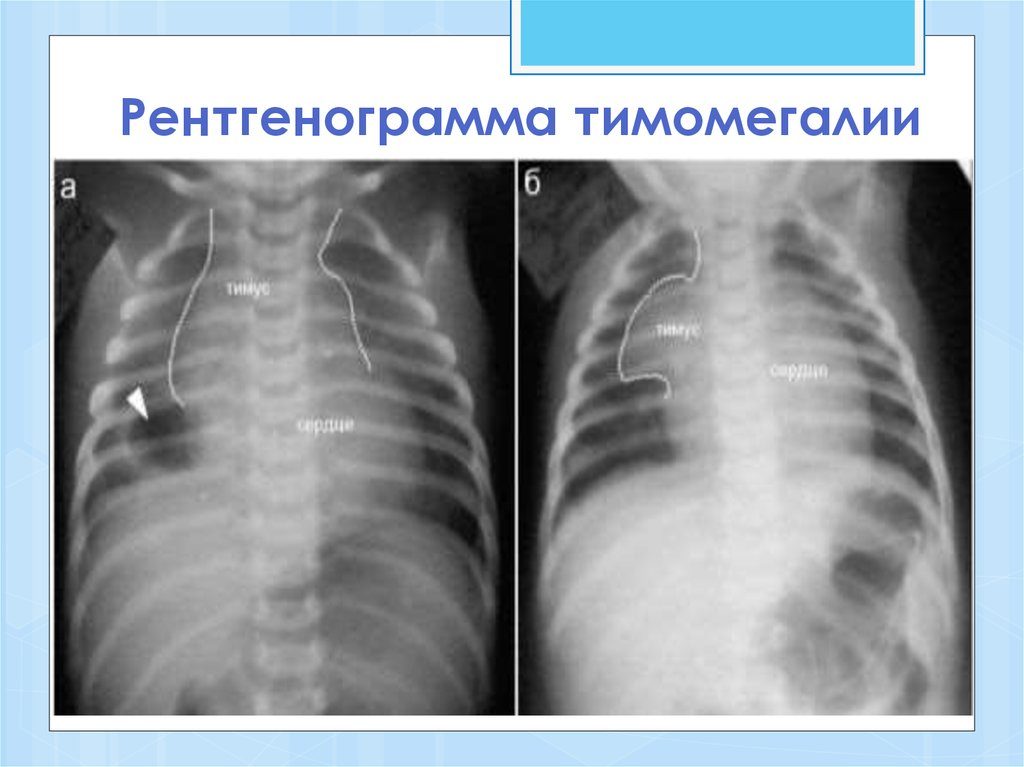
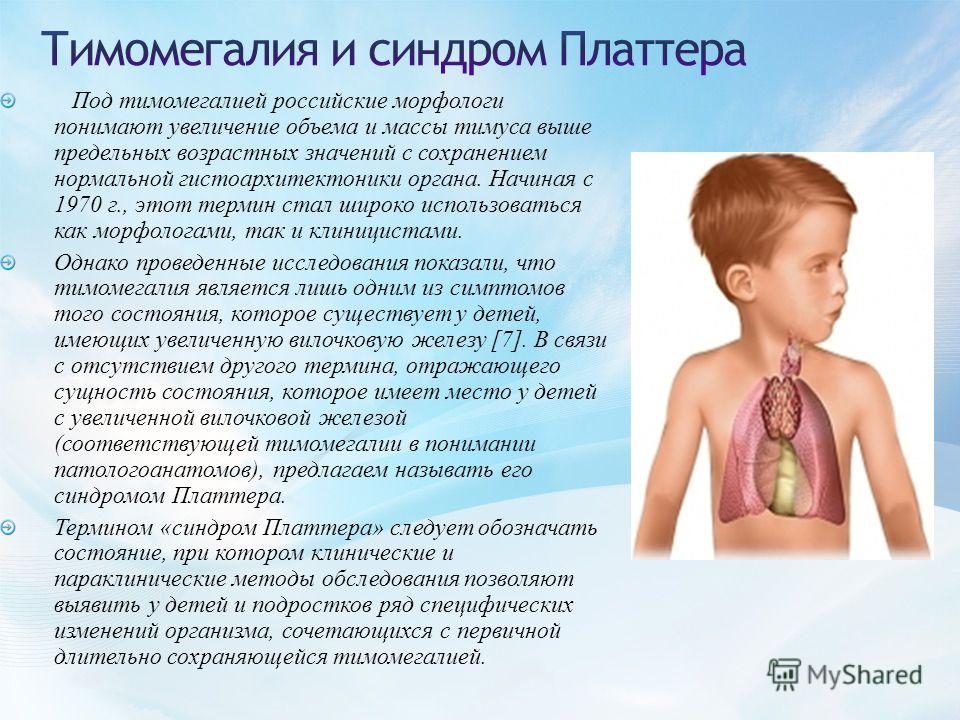
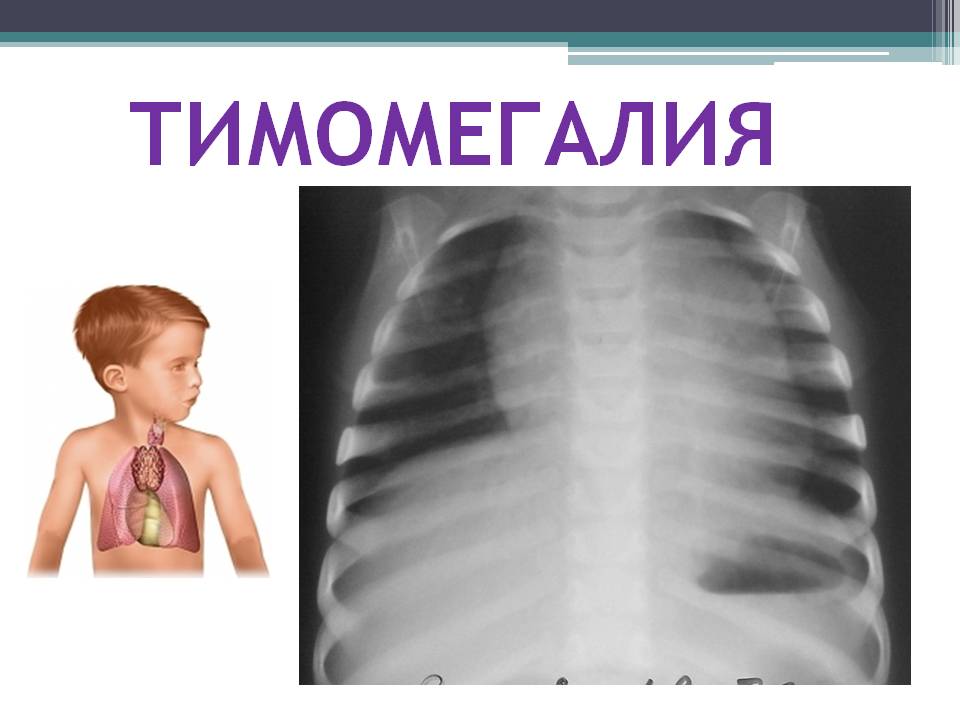
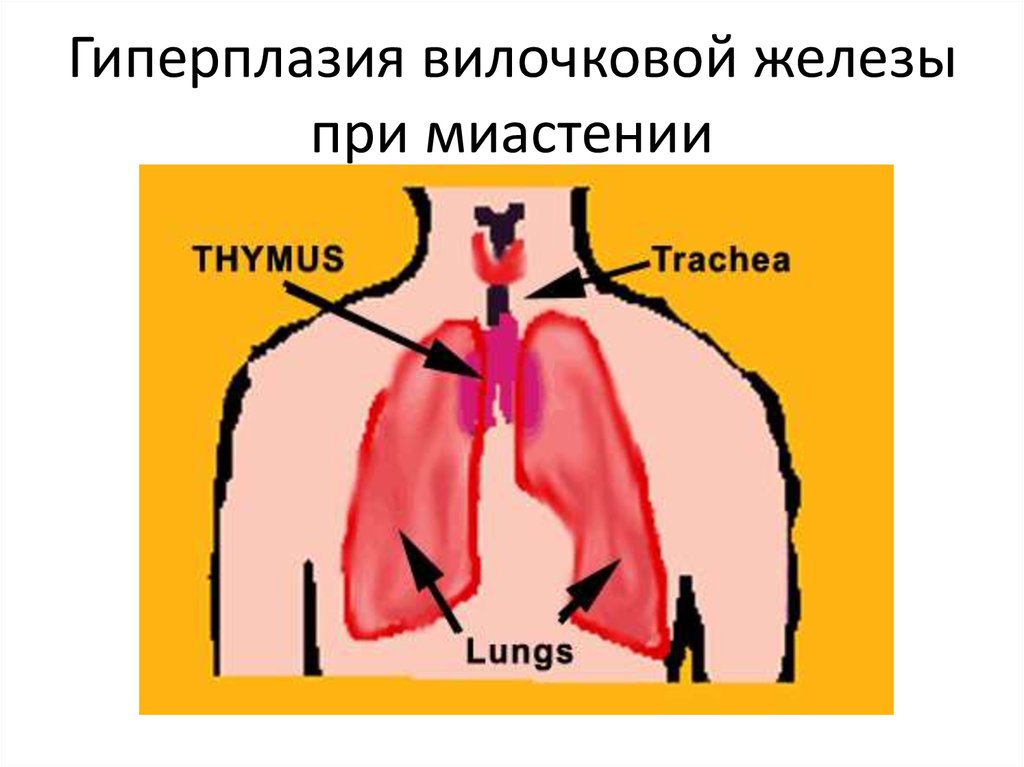
- Тимомегалия – увеличение массы и объема паренхимы вилочковой железы выше возрастной нормы при сохранении ее нормального строения
- Гиперплазия – увеличение железистой ткани, с нарушением выработки иммунных клеток и функционирования тимуса.
- Тимома – опухоль вилочковой железы.
- Киста тимуса – жидкостное образование вилочковой железы.
- Патология тимуса (вилочковой железы) может вызывать: развитие ряда иммунодефицитных синдромов, аутоиммунных заболеваний и некоторых эндокринных нарушений.
Проведение УЗИ Вилочковой железы
Проведение такой процедуры, как УЗИ тимуса, совершенно не требует никаких подготовительных мероприятий. Как и при любом другом УЗИ, на обследуемую область доктор предварительно наносит небольшое количество геля, который улучшает проходимость ультразвуковых волн и проводит специальным датчиком.
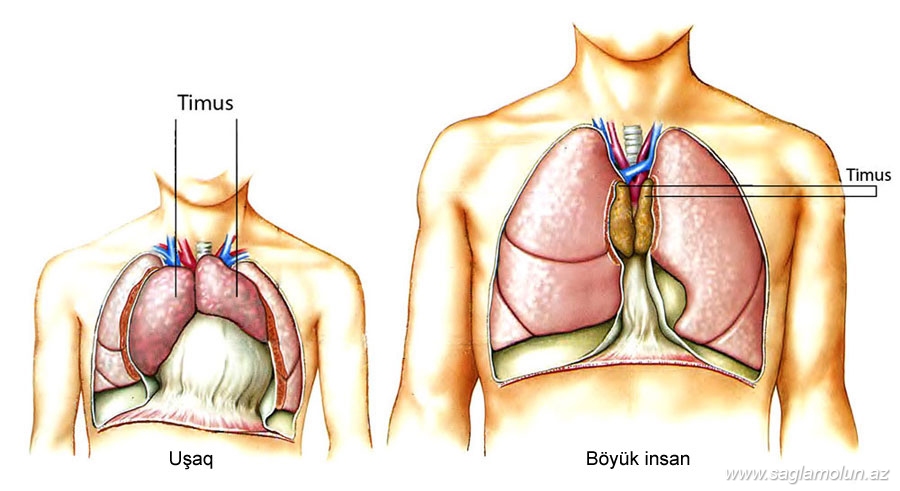
Если обследуемый пациент младше двухлетнего возраста, то УЗИ проводится в положении сидя, на руках у родителей. Старше двух лет процедура выполняется стоя. После завершения исследования остатки геля удаляются сухой салфеткой. На момент проведения подобной диагностики необходимо указать точный вес ребенка.
Когда необходимо делать ультразвуковое исследование вилочковой железы.
Случается, что дети часто болеют, или наблюдается патологии развития, а найти причину обычными методами не получается. В таких ситуациях назначается УЗИ вилочковой железы. Полученные при данном исследовании данные дают необходимую информацию о происходящих в ребенке изменениях. Среди которых можно отметить.
- Аллергические проявления невыясненной этимологии.
- Частые респираторные заболевания.
- Нетипично большая масса тела в младенческом возрасте.
- Атипичное протекание тяжёлых заболеваний.
- Ранее перенесённые заболевания.
- Выявленные другими исследовательскими методами патологии органов.
- Ультразвуковое исследование также оправдано при внезапных смертях близких родственников.
Реактивный панкреатит
Реактивный панкреатит вызывается спазмами протоков поджелудочной железы, в результате чего ферменты не могут попасть в желудочно-кишечный тракт и накапливаются в железе, начиная ее «переваривать». Ребенок начинает испытывать боль, которая обычно проявляется резко и остро, четко локализирована выше пупка и носит опоясывающий характер. Возможны тошнота и рвота непереваренным содержимым желудка. Приступ боли может длиться до нескольких часов.
Приступ реактивного панкреатита может быть вызван:
- воспалительными процессами в организме ребенка (при ОРВИ, гриппе, ангине, заболеваниях желудочно-кишечного тракта);
- чрезмерным употреблением пищи, с которой организм ребенка не в состоянии справиться. Прежде всего, это – жареная пища, сухие продукты (чипсы, сухарики с приправами), газированные напитки;
- пищей с большим количеством консервантов, усилителей вкуса и других пищевых добавок;
- сменой питания (например, при поступлении ребенка в школу или детский сад). Организм так реагирует на непривычную пищу;
- приемом некоторых лекарственных препаратов (антибиотиков или противовирусных препаратов).
УЗИ органов малого таза у женщин: как к нему подготовиться и как проводится исследование
Женский организм – крайне хрупкий механизм, требующий внимания и ухода
Но как же определить, какие изменения происходят в вашем теле, проверить, все ли в норме или уже пора обратить внимание на состояние того или иного органа? Ответить на эти вопросы женщинам помогают специалисты по ультразвуковой диагностике
Самым посещаемым женщинами видом таких исследований, по известным причинам, является УЗИ органов малого таза. Но многие, в силу неосведомленности и предрассудков, боятся процедуры. В нашей статье мы подробно и правдиво расскажем вам, как проходит УЗИ малого таза, как к нему подготовиться и какие результаты можно получить. Надеемся, это поможет вам избавиться от страха перед исследованием.
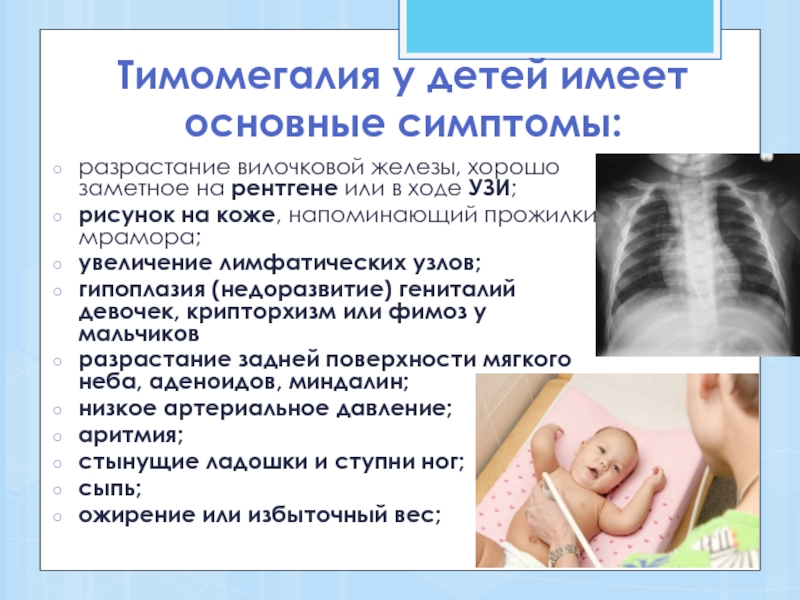
Показатели нормы УЗИ Вилочковой железы
При нормальном состоянии вес тимуса должен составлять ровно 0,3% от общего веса обследуемого ребенка. В случаях, когда вилочковая железа увеличена, специалист может подозревать такое отклонения, как тимомегалия. Тимомегалия насчитывает три степени отклонения от нормы.
Как показывает медицинская практика, подобная проблема обнаруживается у 25% новорожденных. Однако отклонение от нормы в этих случаях незначительное и не требует специальной коррекции. Состояние стабилизируется уже к 5 годам ребенка. Но в таких ситуациях обязательно необходимо скорректировать иммунного статуса малыша.
Весь курс коррекции заключается в приеме специальных лекарственных препаратов, способствующих увеличению иммунитета. Схема лечения должна назначаться исключительно врачом – иммунологом или же ведущим терапевтом. При более серьезных отклонениях от нормы следует пройти специальный курс лечения, который будет подобран эндокринологом.
Симптомы
Мышечная слабость вызванная миастенией увеличивается в больных мышцах при повторных нагрузках на эти мышцы. Так как симптомы обычно уменьшаются после отдыха, мышечная слабость может появляться и исчезать. Симптомы миастении прогрессируют с течением времени и, как правило, наибольшего пика достигают через несколько лет после дебюта заболевания. Несмотря на то, что миастения может поразить любые из поперечно-полосатых мышц, определенные группы мышц вовлекаются в процесс чаще, чем другие.
Глазные мышцы
У более чем половины пациентов, у которых развилась миастения, первые симптомы связаны со зрением:
- Опускание одного или обоих век (птоз)
- двоение в глазах (диплопия), которое может быть горизонтальными или вертикальными
Примерно у 15 процентов пациентов с миастенией, первые симптомы затрагивают мышцы лица, и гортани что будет проявляться:
Изменением речи. Речь становится тихой или же через нос в зависимости от того, какие мышцы затронуты заболеванием.
Нарушенное глотание. Пациент легко может подавиться во время приема пищи или воды, лекарств. В некоторых случаях возможно выход воды из носа во время питья воды.
Нарушение жевания. Мышцы, участвующие в процессе жевания могут прекратить работу во время еды, особенно когда необходима нагрузка на эти мышцы (например, жевание стейка).
Бедная мимика лица
Окружающие могут обратить внимание, что у пациента исчезла улыбка и нет мимической реакции на эмоции – это происходит когда повреждаются мышцы лица.
Мышцы конечностей и шеи
Миастения может вызвать слабость в шее, руках и ногах, но обычно бывает в сочетании с мышечной слабостью и в других частях тела – таких, как глаза, лицо или горло. Заболевание обычно поражает руки чаще, чем ноги. В том случае если вовлекаются ноги, походка становится вразвалку. Если же вовлечена шея, то пациенту трудно удержать прямо голову. Поэтому если появляются симптомы, такие как нарушение дыхания глотания, слабость в конечностях нарушения зрения то обязательно необходимо обратиться к врачу.
Источники
- Neslihan Cuhaci et al. Gynecomastia: Clinical evaluation and management. Indian J Endocrinol Metab. 2014 Mar-Apr; 18(2): 150–158.
- Ruth E. Johnson and M. Hassan Murad. Gynecomastia: Pathophysiology, Evaluation, and Management. Mayo Clin Proc. 2009 Nov; 84(11): 1010–1015.
- Ronald S Swerdloff. Gynecomastia: Etiology, Diagnosis, and Treatment. Endotext . South Dartmouth (MA): MDText.com, Inc.; 2000-.2015 Aug 3.
| Хирургическая патология | |
|---|---|
| Анатомия | Анальный канал • Аппендикс • Желчный пузырь • Матка • Молочные железы • Прямая кишка • Яички • Яичники |
| Заболевания | Аппендицит • Болезнь Крона • Варикоцеле • Внутрипротоковая папиллома • Вросший ноготь • Выпадение прямой кишки • Гинекомастия • Гиперактивный мочевой пузырь • Гипергидроз • Грыжа • Грыжа белой линии живота • Дисгормональные дисплазии молочных желез • Желчекаменная болезнь • Заболевания селезёнки • Липома • Миома матки • Недержание мочи у женщин • Опухоли молочной железы • Паховая грыжа • Повреждения селезёнки • Пупочная грыжа • Синдром Аллена-Мастерса • Уретероцеле • Фиброаденома молочной железы • Холецистит |
| Операции | Вазэктомия • Дезартеризация геморроидальных узлов • Пластика стопы • Подкожная мастэктомия • Секторальная резекция грудной железы • Слинговые операции • Уретропексия • Френулотомия • Хирургическое лечение геморроя • Холецистэктомия • TOT • TVT |
| Видеолапароскопическая хирургия | Лапароскопическая аппендэктомия • Лапароскопическая перевязка труб • Лапароскопическая радикальная простатэктомия |
|
Методы диагностики заболеваний щитовидной железы
При подозрении на нарушения функции щитовидной железы проводится комплекс диагностических процедур, который включает в себя, кроме осмотра врачом-эндокринологом, ряд лабораторных и инструментальных исследований. Конкретный перечень исследований определяет лечащий врач.
Общий анализ крови
Общий анализ крови относится к исследованиям обязательного диагностического минимума, которые назначаются практически при любом заболевании. Общий анализ крови поможет врачу оценить влияние заболевания щитовидной железы на общее состояние организма.
Общий анализ мочи
Общий анализ мочи, так же как и клинический анализ крови, относится к исследованиям обязательного диагностического минимума.
Биохимический анализ крови
Целью биохимического анализа крови является выявление изменений в органов и тканях, которые могут сопутствовать заболеванию щитовидной железы. Оцениваются такие показатели, как общий белок, мочевина, холестерин, билирубин, ферменты печени, креатинин.
Анализ крови на гормоны
Анализ крови на гормоны является одним из основных методов диагностики заболеваний щитовидной железы. Прежде всего, оцениваются такие показатели, как Т4 (тироксин) свободный, антитела к тиреоглобулину (АТ-ТГ), ТТГ (тиреотропный гормон). Эти три анализа составляют скрининговое исследование, которое выявляет патологию щитовидной железы. Развернутое исследование помимо названных включает в себя и другие показатели.
Анализ на маркеры аутоиммунных заболеваний
Анализ крови на маркеры аутоиммунных заболеваний щитовидной железы, прежде всего, включает такие показатели, как антитела к тиреоглобулину (anti-Tg) и антитела к тиреопероксидазе (anti-TPO).
УЗИ щитовидной железы
УЗИ щитовидной железы позволяет определить размер железы, а также наличие в ней узлов.
Радиотермометрия
Радиотермометрия позволяет обнаружить области с повышенной температурой в щитовидной железе. Более высокие температурные значения указывают на повышенную интенсивность обменных процессов, что характерно для злокачественных новообразований.
Другие инструментальные исследования
В случае неясной клинической картины могут быть назначены дополнительные исследования щитовидной железы – компьютерная томография (МСКТ), МРТ, сцинтиграфия.
Пункция щитовидной железы
Проводится пункция щитовидной железы, полученный материал исследуется под микроскопом, что позволяет изучить изменения в ткани железы.
Чтобы точно продиагностировать заболевание, запишитесь на прием к специалистам сети «Семейный доктор».
Диагностика гинекомастии
С целью диагностирования патологии в первую очередь осуществляется физикальное обследование (осмотр и пальпация) грудных желез, а также абдоминальной области и яичек. В случаях, если причина патологии неизвестна, проводятся лабораторные исследования уровня гормонов (тестостерона, пролактина, фолликулостимулирующего гормона, лютеинизирующего гормона и пр.) Если все анализы в норме, пациенту может быть поставлен диагноз «идиопатическая гинекомастия» , т.е. заболевание вызвано неизвестными причинами.
Инструментальные методики диагностики включают проведение маммографии, УЗИ, иногда – биопсии. Дифференциальное диагностирование гинекомастии в основном проводится с раком грудных желез, однако злокачественные опухоли такого рода у мужчин встречаются довольно редко.
Лечение
Если синдром диффузно-узлового нетоксического зоба протекает без осложнений, пациенту назначают гормональную терапию и препараты радиоактивного йода. В ряде случаев целесообразно оперативное лечение. Оно показано при развитии неоплазии, выраженного внешнего проявления зоба, затруднения глотания и дыхания, связанного с компрессионным синдромом.
Терапия направлена преимущественно на восстановление гормонпродуцирующей функции щитовидной железы. Лечение препаратами радиоактивного йода при диффузно-узловом зобе обычно демонстрирует неплохие результаты. Радикальное удаление органа посредством хирургического вмешательства, проведение последующей заместительной гормонотерапии показано только при отсутствии результата назначенного медикаментозного лечения.
Вероятность озлокачествления процесса при диффузно-узловом зобе невысока. Прогноз в целом благоприятен. Если изменения в структуре щитовидной железы были замечены на ранней стадии диффузно-узлового зоба и не носят тяжелого характера, главную роль уделяют консервативному лечению. Врач подбирает лекарственные препараты с соединениями йода, которые активно усваиваются организмом человека. В большинстве случаев этой меры достаточно для исчезновения негативной симптоматики диффузно-узлового зоба и постепенного уменьшения щитовидной железы вплоть до нормального размера.
Чем опасны аденоиды?
Разращение аденоидных вегетаций может привести к проблемам со слухом вплоть до его потери. Слуховой аппарат человека имеет несколько отделов. В среднем отделе есть слуховая труба, она же евстахиева, отвечающая за регуляцию давления внешнего (атмосферного) с давлением в носоглотке. Глоточная миндалина, увеличиваясь в размерах, перекрывает устье евстахиевой трубы, воздух не может беспрепятственно циркулировать между носовой полостью и ухом. В итоге барабанная перепонка становится менее подвижной, а это отрицательно сказывается на способности слышать. В тяжелых случаях подобные осложнения не поддаются лечению.
Когда нормальная циркуляция воздуха невозможна, в ухе развивается инфекция и возникают воспаления (отиты).
Постоянное дыхание ртом приводит, как упоминалось ранее, к деформации лицевого скелета, а также снижению насыщаемости мозга кислородом: ребенок быстро утомляется и не выдерживает школьной нагрузки, работоспособность резко снижается.
Постоянное сосредоточение инфекции в носоглоточной миндалине приводит к общей интоксикации организма и распространению вирусов на другие органы. Малыш подвергается частым бронхитам, ларингитам и фарингитам.
К неприятным последствиям также можно отнести проблемы с ЖКТ, недержание мочи по ночам, кашель.