ИСКУССТВЕННЫЙ АБОРТ
Искусственный
аборт – прерывание беременности по желанию женщины – разрешен до 12 нед
беременности. Осложнения, связанные с абортом, в эти сроки меньше, чем в
большие, но и они не исключены. После аборта возможно: бесплодие,
гормональные нарушения, осложненное течение последующих родов.
В более поздние сроки беременности (с 13 до 22 нед) так называемые поздние аборты осуществляются только по медицинским или социальным показаниям.
Медицинские показания
заключаются в психических заболеваниях матери или отца, при которых
беременность противопоказана. При других заболеваниях медицинские
показания к прерыванию беременности устанавливаются комиссией в составе
акушера-гинеколога, врача той специальности, к которой относится
заболевание беременной, и руководителя амбулаторно-поликлинического или
стационарного учреждения.
Социальные показания для искусственного прерывания беременности:
• беременность в результате изнасилования;
• пребывание женщины в местах лишения свободы;
• инвалидность мужа I-II группы или смерть мужа во время беременности.
В
ранние сроки беременности (до 12 нед) можно удалить плодное яйцо
одномоментно. При позднем аборте (после 13 нед) используются другие
методы прерывания беременности (см. операции прерывания беременности).
Чем меньше срок беременности, на котором она прерывается, тем менее
выражены последующие гормональные нарушения. Однако прерывание
беременности в любом сроке может сопровождаться осложнениями, которые
трудно предвидеть и избежать (к ним, помимо указанных, относятся
воспалительные заболевания, бесплодие, нарушение менструального цикла и
т.д.). Всем пациенткам, особенно нерожавшим, имеющим резус-отрицательную
кровь, следует разъяснять вред аборта.
Порядок выполнения 3,4,22,23
- Подтвердить тазовое предлежание и местоположение пуповины относительно шеи плода по УЗИ. Наличие пуповины рядом с шеей не является противопоказанием. УЗИ должно быть выполнено не позже, чем за 24 часа до процедуры.
- Получить письменное информированное добровольное согласие пациентки.
- Оценить и записать исходные данные матери: пульс, дыхание и АД.
- Выполнить КТГ в течение 20 минут.
- Антациды: ранитидин 150 мг перорально, однако, нет необходимости рутинного выполнения данной процедуры .
- Использование токолитиков (повышает вероятность успешного поворота) ,,,, (уровень доказательности А ): 10 мкг (1 ампула по 2 мл) гексопреналина сульфата развести в 10 мл изотонического раствора и ввести болюсно в течение 5-10 минут , с последующим 10-минутным контролем пульса, АД матери и ЧСС плода (КТГ). При увеличении ЧСС у матери более 140 уд/мин инфузию гексоприналина следует прекратить .
- Через 30 минут после токолиза (или когда пульс матери станет > 100 уд/мин) выполнить наружный поворот плода ,:
- Оснований использовать рутинно острый токолиз нет, особенно у повторнородящих. ,.
Условия: опорожнить мочевой пузырь, положение женщины на боку, под углом 10-15 градусов (для профилактики синдрома нижней полой вены). Можно успешно выполнить поворот и на спине, главное, чтобы женщине было удобно лежать и не развивался синдром сдавления нижней полой вены.
Техника:
- движения должны быть постоянными и длительными;
- пациентку просят во время процедуры расслабиться и глубоко дышать;
- процедура может сопровождаться дискомфортом, но не должна вызывать резких болезненных ощущений. Выраженная болезненность может быть причиной для остановки процедуры;
- периодически (не менее 2 раз за 5 минут) контролировать сердцебиение плода – при появлении брадикардии процедуру следует немедленно остановить;
- если ЧСС плода возвращается к норме, то процедуру продолжают. Если нормальный ритм не восстанавливается – вернуть плод в исходное положение, а пациентку перевести в операционную для немедленного родоразрешения путем КС;
- продолжительность процедуры не должна быть более 5 минут;
- после неудачной попытки поворота: прекратить процедуру и запланировать элективное кесарево сечение .
Возможные осложнения при проведении наружного акушерского поворота плода:
- Преходящая брадикардия плода.
- Дистресс плода.
- Отслойка плаценты.
- Фето-материнская трансфузия.
- Дородовое излитие околоплодных вод.
Наблюдение после завершения процедуры:
- Выполнить УЗИ: оценить, успешен ли поворот и расположение пуповины.
- КТГ в течение 30-40 минут.
В течение 30 минут контролировать у матери пульс, АД, болевые ощущения, вагинальные выделения (сразу после окончания процедуры, затем через 15 минут).
Если женщина резус-отрицательная, не имеет RhD-антител и ей ранее не проводилась профилактика резус-сенсибилизизации, следует профилактически ввести антирезусный иммуноглобулин 625 ME .
Можно отпустить женщину домой через 1 час после процедуры при условии:
результаты наблюдения за матерью нормальные;
- нормальный реактивный тип КТГ;
- нет признаков начавшихся родов, аномальных вагинальных выделений или болей в животе.
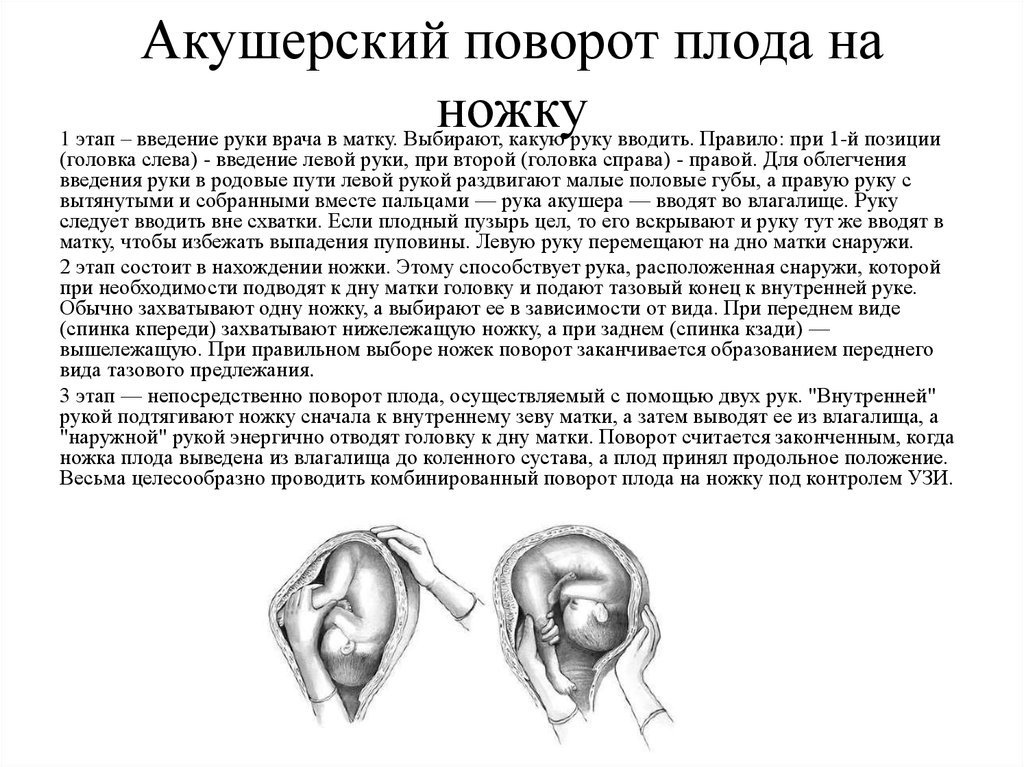
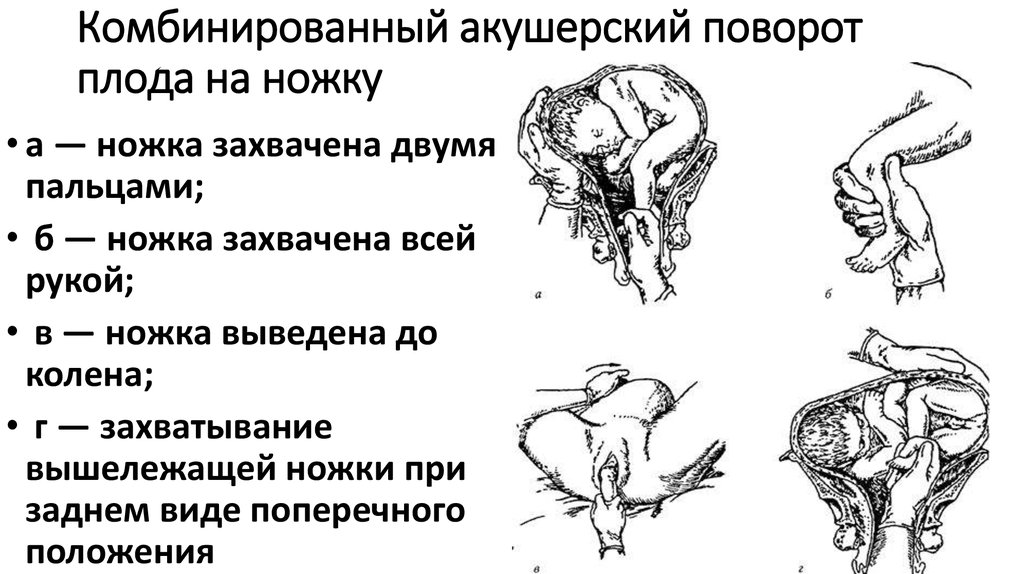
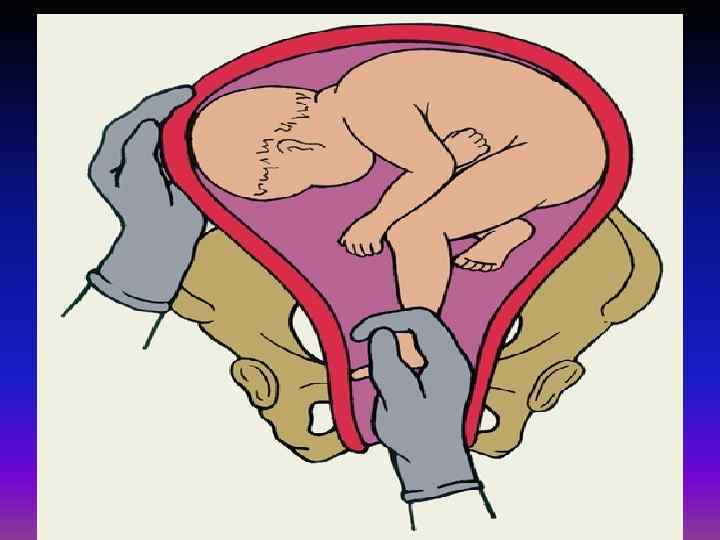
Условия для производства внутреннего поворота на ножку
1. Плод должен быть подвижен в полости матки. Чтобы можно было отодвинуть предлежащую часть, проникнуть рукой в полость матки и повернуть плод, последний должен обладать необходимой подвижностью. Выше указывалось, что лучшим моментом для внутреннего поворота будет конец периода раскрытия, при наличии целого плодного пузыря. Это условие в полной мере может быть осуществлено только у повторнородящих. У первородящих иногда задолго до родов головка сто¬ит неподвижно во входе в таз, причем нижний маточный сегмент крепко обхватывает ее со всех сторон. Кроме того, стенки матки у первородящих очень упруги, что затрудняет выполнение операции (операция у первородящих трудная). Поэтому практический врач, особенно начинающий, не погрешит против правил акушерства, если будет считать показанием к повороту только indicatio vitalis со стороны матери, но не со стороны плода. Только владеющий оперативной техникой акушер может прибегнуть к повороту у первородящей в интересах спасения плода. При таком положении следует смотреть на операцию как на попытку к повороту. Малейшие затруднения, которые могут встретиться при такой попытке, должны заставить врача прекратить операцию и перейти к другому способу родоразрешения.
2. Маточный зев должен быть полностью раскрыт. Это условие диктуется двумя соображениями: во-первых, тем, чтобы иметь возможность проникнуть в матку всей рукой; во-вторых, чтобы в случае необходимости вслед за поворотом можно было извлечь плод за тазовый конец. Не так легко, как кажется с первого раза, распознать полное раскрытие маточного зева.
Когда головка спустилась в полость малого таза, она тем самым уже прошла через маточный зев, края его при влагалищном исследовании больше не прощупываются. Совершенно иначе обстоит дело, когда обычно приходится прибегать к повороту. Предлежащая часть, как указывалось выше, должна быть подвижной и находиться над входом в таз. Наружный маточный зев, таким образом, будет стоять ниже предлежащей части и ближе к исследующему пальцу. Так как зев в этом случае не растянут предлежащей частью (она находится выше), шейка матки свисает вниз в виде вялого мешка, поэтому кажется сглаженной. Чтобы убедиться, действительно ли шейка матки сглажена и зев раскрыт, надо пальцами растянуть края наружного зева и, если он растягивается вплоть до стенок таза, можно считать, что наружный зев раскрыт полностью и шейка сглажена.
Особое внимание, помимо наружного, следует обращать на внутренний маточный зев. Внутренний зев может оказаться еще не совсем раскрытым, в то время как наружный уже успел раскрыться полностью
Врач может оказаться в пренеприятном положении, если не будет обращать внимание па состояние внутреннего зева, особенно в те: случаях, когда вслед за поворотом потребуется извлечение плода.
Надо иметь в виду, что сужение шейки матки в области внутренней зева может произойти в виде своеобразной стриктуры на почве повышен ной раздражимости матки после грубых и неумелых манипуляций В прошлом такие стриктуры нередко наблюдались после бесцельного и необдуманного применения в родах препаратов спорыньи и ее производных.
3. Наконец, в числе главных условий, необходимых для производства внутреннего (классического) поворота, следует считать отсутствие значительных степеней сужения таза. Conjugata vera должна быть во всяком случае не менее 8-8,5 см.
4. Плодный пузырь должен быть цел или по крайней мере в полости матки должно быть еще достаточное количество околоплодных вод.
При малом количестве вод стенки матки плотно обхватывают плод, который, таким образом, теряет подвижность. При таких условиях поворот будет трудно сделать не только у первородящих, как на это указывалось выше. В случае отхождения вод трудности операции поворота будут возрастать прямо пропорционально времени, протекшему с момента разрыва плодного пузыря, и интенсивности схваток. В таких случаях надо в полной мере учитывать опасность, которая может угрожать роженице при форсированном повороте в случае отсутствия вод. Более благоразумно вовремя отказаться от поворота, чем форсировать его, что может повести к разрыву матки.
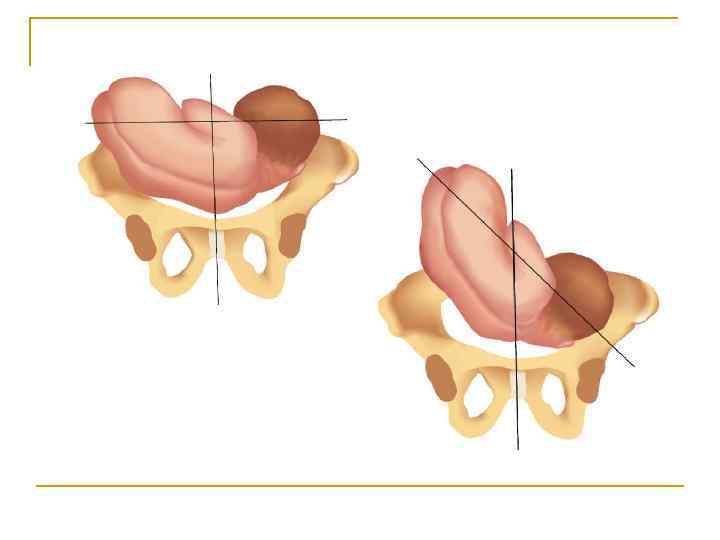
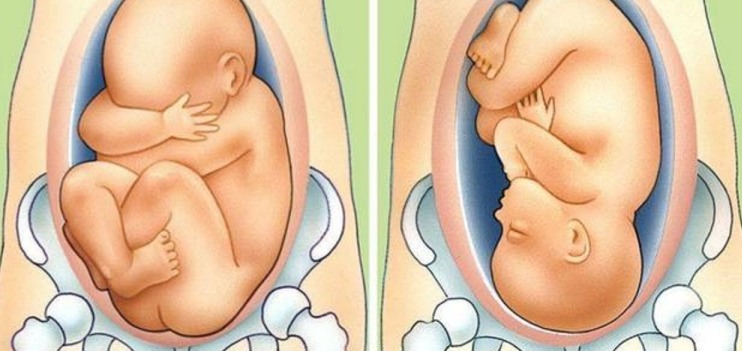
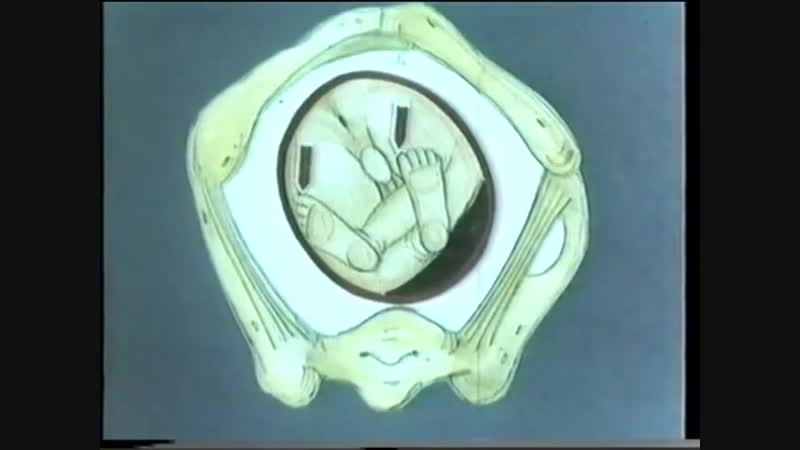
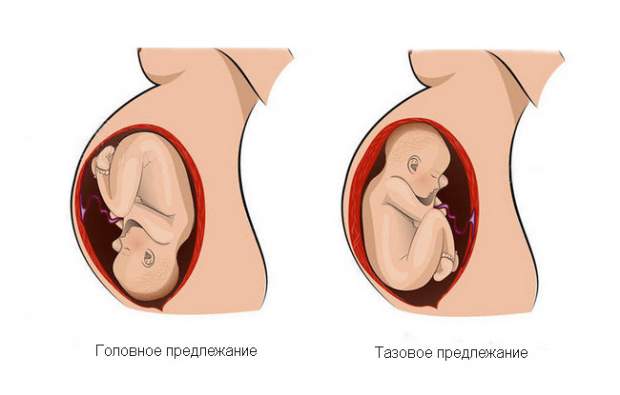
Причины тазового предлежания
Головное предлежание — это норма протекания беременности. Именно в таком положении ребёнок нормально развивается в утробе матери. И если плод поворачивается ягодицами к выходу из матки, то на это есть свои причины, которые можно разделить на три основные группы:
- материнские факторы;
- плодовые факторы;
- плацентарные факторы.
Материнские факторы
Материнские факторы связаны с состоянием здоровья и физиологией матери. В их число входят:
- аномалии развития детородного органа (однорогая, седловидная, недоразвитая матка и прочие патологии);
- опухоли в матке или малом тазу;
- несоответствие головки плода тазу женщины;
- повышенная или пониженная сократительная способность маточных мышц;
- рубец на матке;
- стресс и нервное переутомление.
Женщина, которой диагностируют тазовое предлежание, испытывает нервное напряжение, переживает по поводу родов, что только повышает тонус матки и не способствует перевороту плода.
Плодовые факторы
Причиной тазового предлежания могут быть особенности развития плода. В таких ситуациях говорят о плодовых факторах, которые включают:
- многоплодие;
- недоношенность плода;
- аномалии развития черепа;
- пороки развития ЦНС, сердечно-сосудистой, мочевой и прочих систем.
При многоплодной беременности вероятность неправильного предлежания возрастает
Плацентарные факторы
Иногда тазовое предлежание бывает следствием протекания беременности. В таких случаях говорят о плацентарных факторах, в число которых входят:
- избыточное или недостаточное количество околоплодных вод;
- расположение плаценты над шейкой матки (предлежание);
- короткая пуповина.
I период
Первый период родов ведется по протоколу нормальных родов .
- С началом самопроизвольных родов желательно провести контрольное УЗИ (см. выше) ,.
- Положение пациентки в родах – постельный режим на боку, а после излитая околоплодных вод (при не прижатом тазовом конце) – строгий постельный режим с постоянным мониторированием (уровень доказательности С) ,,,.
- Удовлетворительный прогресс родов: I период – раскрытие шейки матки в среднем не менее 1 см/час. Ведение партограммы обязательно ,,,,.
- В родах показан непрерывный кардиомониторный контроль состояния плода (уровень доказательности С ,,) и (уровень доказательности IA ). ЧСС плода менее 100 и более 180 уд/мин при родах в тазовом предлежании является показанием к кесареву сечению. При выявлении начальных признаков гипоксии плода также целесообразно рассмотреть вопрос об оперативном абдоминальном родоразрешении.
- Не рекомендуется забор крови из ягодиц плода во время родов (уровень доказательности С) ,.
- Влагалищное исследование проводится строго по показаниям.
- В отличии от родов в затылочном предлежании при родах в тазовом предлежании кесарево сечение должно быть выполнено на любом этапе при отсутствии прогресса (уровень доказательности С , уровень доказательности II-1А ) и отсутствии условий для экстракции плода за тазовый конец, а также начальных признаках гипоксии плода ,,,.
- Амниотомия должна проводиться по строгим клиническим показаниям, так как повышает риск выпадения и сдавления пуповины (уровень доказательности 2-) . Необходимости в проведении рутинной амниотомии при родах в тазовом предлежании нет (уровень доказательности С) .
- Мониторинг сократительной деятельности матки при излитии околоплодных вод, перед- и после обезболивания обязателен.
- Родостимуляция не рекомендуется. Введение окситоцина допускается только при редких схватках (менее 4 за 10 минут) на фоне эпидуральной анальгезии (уровень доказательности рекомендаций С) ,. При излившихся околоплодных водах при ТП использование окситоцина показано для профилактики слабости родовых сил в активную фазу родов.
- В родах не должна рутинно использоваться перидуральная анестезия (Уровень доказательности С) . По возможности ее следует максимально избегать, поскольку она снижает рефлекторный ответ тазового дна, играющий важную роль в сохранении нормального биомеханизма родов при ТП ,. Предпочтение следует отдать медикаментозному виду анестезии.
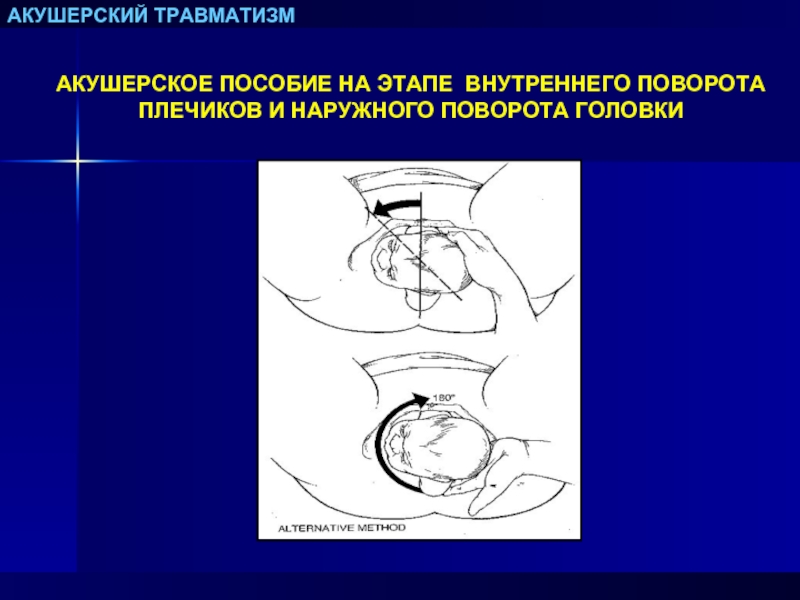
- В родах при тазовом предлежании оказание пособия при рождении ягодиц обязательно ,,,.
- Присутствие анестезиолога и неонатолога во втором периоде родов обязательно ,,,.
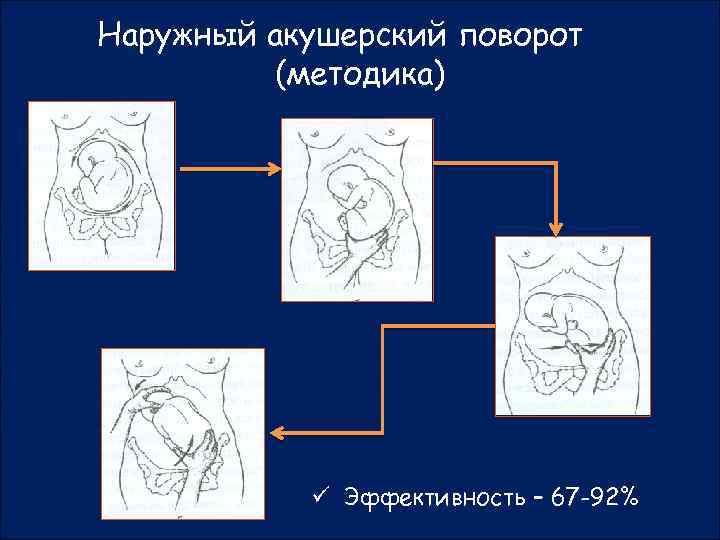
Наружный акушерский поворот
Наружный акушерский поворот производится при отсутствии эффекта от дородового исправления аномалий положения и предлежания плода методом физических упражнений, предложенным И. И. Грищенко, А. Е. Шулешовой и И. Ф. Диканем.
Наружный акушерский поворот на головку
производят с учетом позиции плода по методике Б. А. Архангельского или без учета позиции, считаясь лишь с легкостью перемещения плода – по Виганду. По мнению большинства акушеров, уточнение вида и позиции плода является одним из непременных условий для наружного акушерского поворота.
Показания: поперечное или косое положение плода, тазовое предлежание. Условия: беременность 35-36 недель, хорошая подвижность плода, податливость брюшной стенки, нормальные размеры таза или отсутствие значительного сужения его, благоприятное состояние матери и плода.
Противопоказания: преждевременные роды и мертворождения в анамнезе, послеоперационные рубцы на матке, токсикозы и кровотечения при данной беременности, аномалии развития и опухоли матки, сужения таза (второй степени и ниже), маловодие, многоводие, крупный плод, многоплодная беременность.
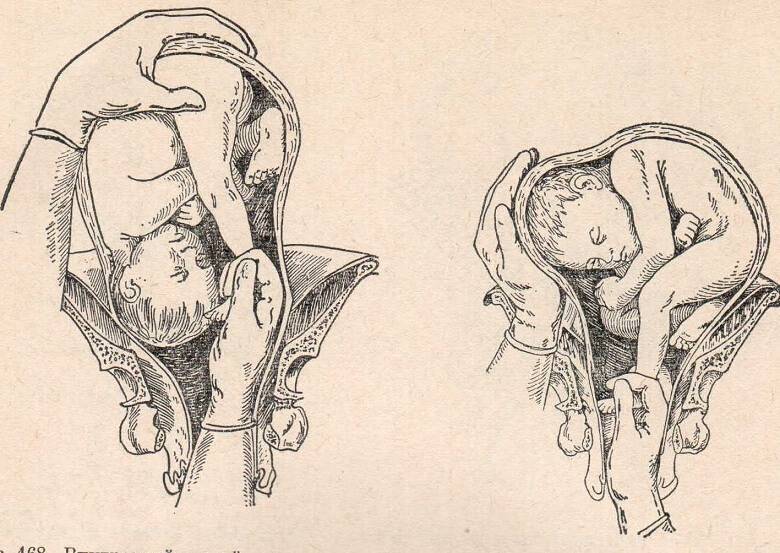
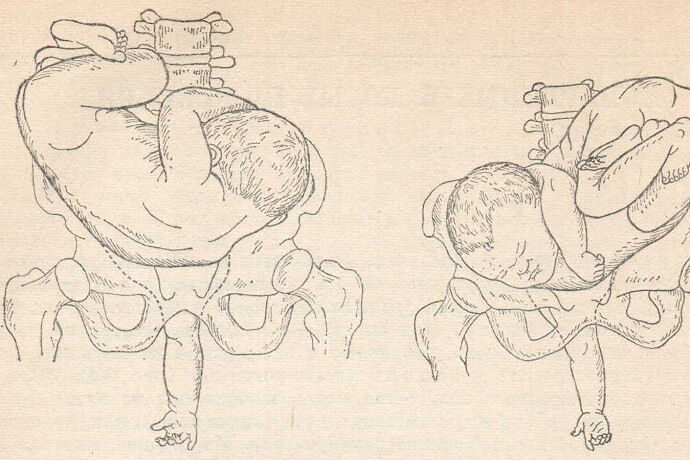
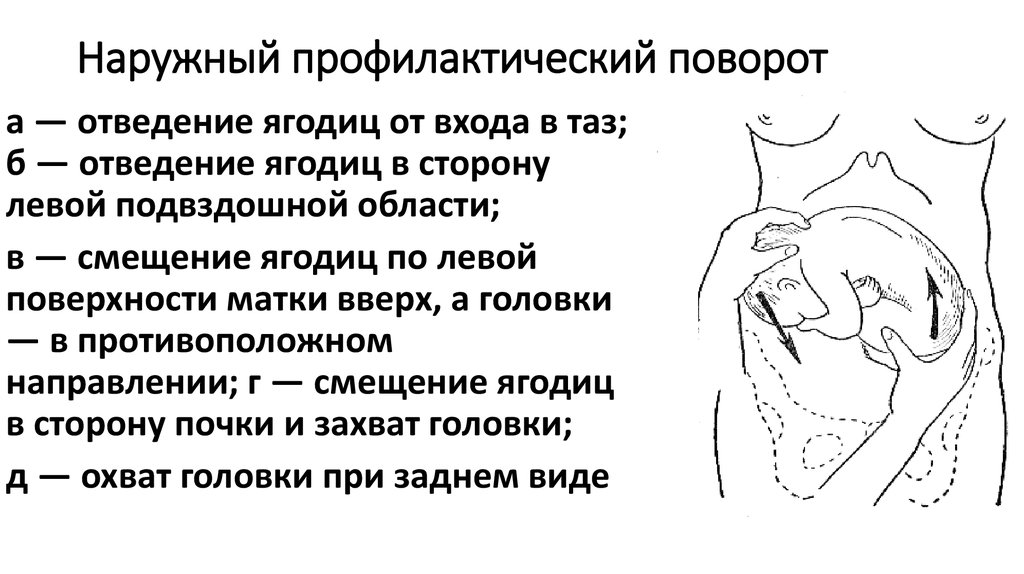
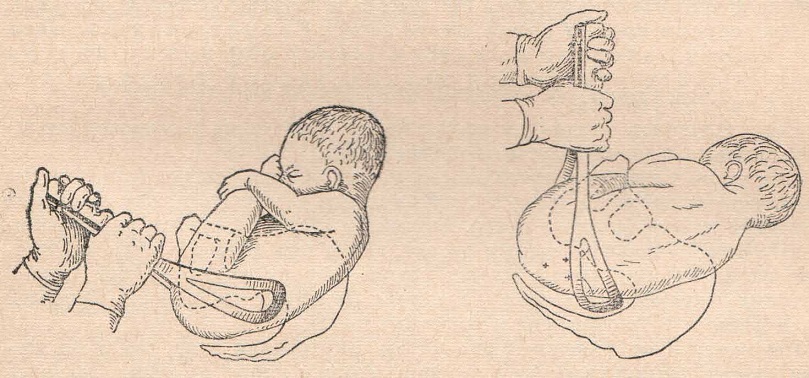
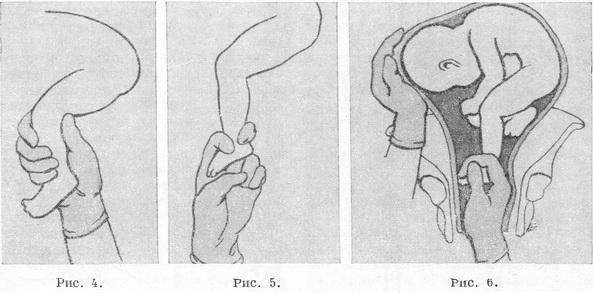
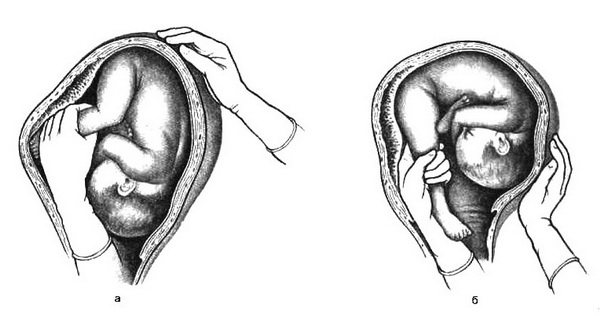
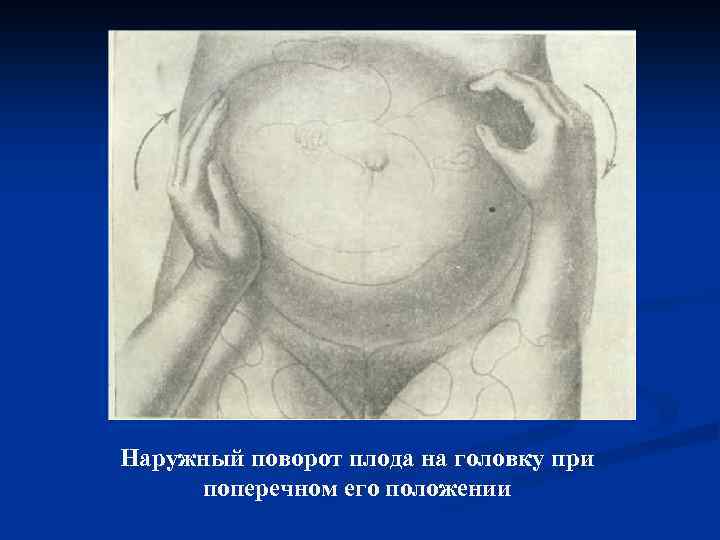
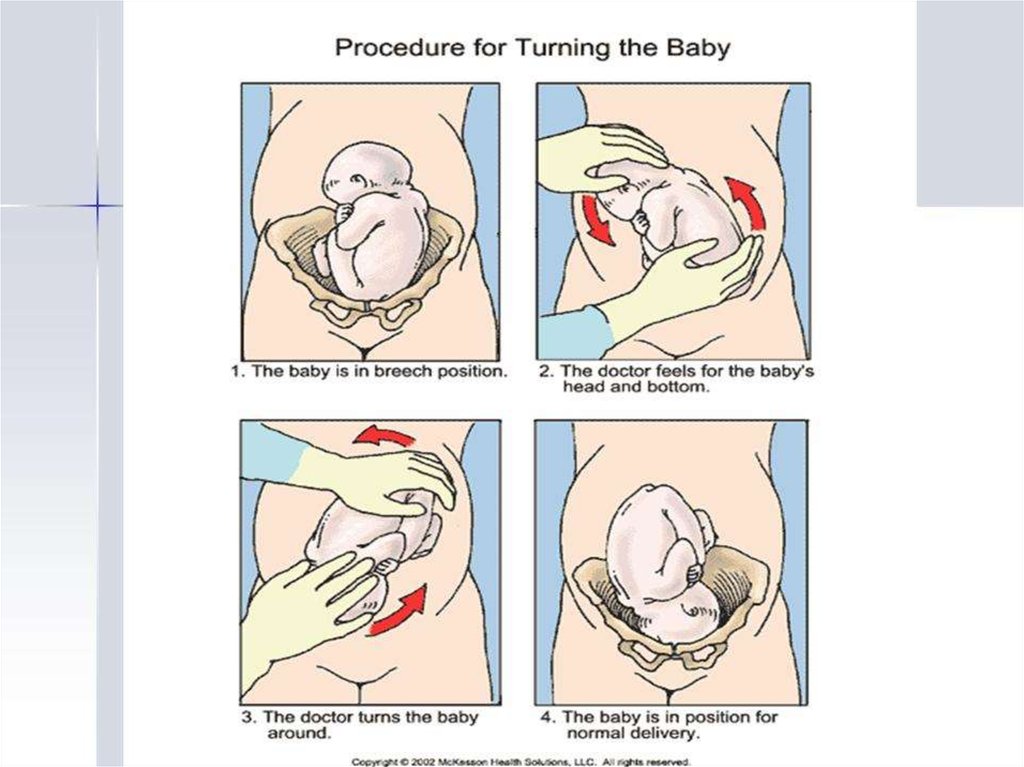
Наружный (профилактический) поворот по Виганду при поперечном и косом положении плода. Беременной опорожняют мочевой пузырь и укладывают ее на жесткую кушетку на спину с согнутыми в коленях ногами. Акушер кладет обе руки плашмя на живот беременной таким образом, чтобы одна рука обхватывала головку плода, другая – ягодицы (рис. 1, 1). Одновременным воздействием на головку и ягодицы, руководствуясь исключительно легкостью перемещения, без учета позиции плода, последний постепенно переводят в продольное положение. Головку оттесняют ко входу в малый таз, а ягодицы – ко дну матки.
Наружный (профилактический) поворот по Архангельскому
при поперечном и косом положении плода. Беременной женщине под кожу вводят 1 мл 1% раствора промедола, опорожняют мочевой пузырь, укладывают на твердую кушетку, предлагают согнуть ноги. Врач садится справа лицом к беременной, точно определяет позицию плода, после чего одной рукой обхватывает головку сверху, другой – тазовый конец плода снизу. При переднем виде поперечного положения плода, когда спинка его обращена ко дну матки, осторожными движениями головку смещают ко входу в малый таз, тазовый конец плода – ко дну матки (рис. 1, 2). В случае, когда спинка плода обращена ко входу в малый таз, поворот производят на 270°, для этого сначала смещают ягодицы ко входу в малый таз, а головку – ко дну матки. Затем из ягодичного предлежания плод переводят в головное.
Общим правилом наружного поворота по Архангельскому при всех видах и позициях (при косых и поперечных положениях) плода является смещение ягодиц в сторону спинки, спинки – в сторону головки, головки – к брюшной стенке плода.
При выполнении указанных технических приемов плод после поворота оказывается в переднем виде. Архангельский считает, что при такой технике плод, сохраняя правильное членорасположение и форму овоида, остается в положении сгибания, что наиболее благоприятно для вращения его в полости матки.
Наружный профилактический поворот плода на головку при тазовых предлежаниях.
Неблагоприятный прогноз при тазовых предлежаниях для матери и плода послужил основанием для применения профилактического исправления тазового, предлежания во время беременности путем наружного поворота на головку.
Условия и противопоказания для поворота из тазового предлежания на головку те же, что и для поворота при поперечном положении.
Беременной женщине опорожняют кишечник, непосредственно перед операцией – мочевой пузырь и укладывают ее на мягкую кушетку на спину. Врач садится справа от нее. Детально определяет позицию и вид плода.
Техника поворота: очень бережно манипулируя одновременно обеими руками, отодвигают ягодицы от входа в малый таз ко дну матки, в сторону спинки плода, а головку – ко входу в таз, в сторону брюшной стенки плода (рис. 1, 5).
После операции наружного поворота не исключена возможность рецидива, поэтому необходимо закрепить продольное положение плода. С этой целью Архангельский предложил особый бандаж в виде ленты шириной 10 см, который фиксируют на животе беременной на уровне пупка или несколько ниже него; это способствует увеличению вертикального и уменьшению горизонтального диаметра матки. Бандаж не следует снимать в течение 1-2 недель для исключения возможности перехода плода в поперечное положение.
Удержание продольного положения плода после наружного поворота на головку можно произвести при помощи двух валиков, скатанных из простынь, положенных по обеим сторонам плода, с последующим бинтованием живота.
Подготовка к операции наложения акушерских щипцов и обезболивание
Перед наложением акушерских щипцов необходимо произвести внутреннее исследование и точно установить место нахождения головки, проводную точку головки, ориентироваться в положении стреловидного шва, степени открытия наружного зева шейки матки и прочее. При наложении акушерских щипцов желательно применение ингаляционного наркоза (см.). При выходных акушерских щипцах можно ограничиться двусторонней анестезией срамных нервов или внутривенным введением эпонтола. Акушерские щипцы накладывают в положении роженицы на спине; она должна быть уложена на операционном столе или рахмановской кровати с приведенными к животу ногами, которые удерживают помощники; при отсутствии последних используют ногодержатели. Мочевой пузырь опорожняют с помощью эластического катетера
С этой целью при низко расположенной предлежащей части во влагалище между симфизом и головкой вводят 2—3 пальца правой руки, тыльной поверхностью к лобку, несколько раздвигают пальцы и стараются осторожно ввести в уретру катетер. Нельзя вводить металлический катетер, так как это грозит повреждением уретры
Тщательно дезинфицируют наружные половые органы, верхнюю часть внутренней поверхности бедер и ткани в области промежности.
Общие принципы наложения акушерских щипцов с тазовой кривизной (наиболее употребительна модель Феноменова — Симпсона). При наложении щипцов прежде всего необходимо отчетливо и точно знать механизм рождения плода и помнить три основных правила: 1) щипцы должны захватывать наибольшую поверхность головки, верхушки ложек щипцов должны заходить за теменные бугры; несоблюдение этого правила может привести к соскальзыванию ложек щипцов; 2) щипцы должны накладываться так, чтобы верхушки их ложек были направлены в сторону проводной точки, а вогнутость тазовой кривизны инструмента обращена к лобку; 3) щипцы должны замыкаться таким образом, чтобы проводная точка всегда находилась в плоскости головной кривизны инструмента, то есть, расположив замковые части щипцов в одной плоскости, следует соединить их рукоятки так, чтобы ложки захватывали надлежащую поверхность головки.
В зависимости от высоты стояния головки щипцы могут быть замкнуты: а) прямо на акушера (горизонтально); б) с поднятыми кпереди (кверху) рукоятками; в) с опущенными кзади рукоятками. Акушерские щипцы можно накладывать типично и атипично. Типичные А. щ. накладывают на головку плода, которая полностью проделала внутренний поворот (ротацию), на поперечный (бипариетальный) размер ее и в поперечном размере таза. Такие акушерские щипцы называют еще выходными, так как головка располагается в выходе из малого таза. Головка при типичных акушерских щипцах захватывается в височно-теменной области. При таком захвате соблюдены указанные выше три правила наложения щипцов. Акушерские щипцы, которые приходится накладывать на головку, еще не проделавшую ротацию, находящуюся в полости таза (в узкой или широкой ее части), именуют атипичными, или полостными. Атипичные акушерские щипцы приходится накладывать: 1) на головку, которая полностью не проделала внутреннего поворота (стреловидный шов находится в одном из косых размеров таза); 2) при низком поперечном стоянии головки. При наложении атипичных акушерских щипцов следует руководствоваться одним общим правилом: их необходимо накладывать в косом размере таза, противоположном стреловидному шву или лицевой линии. Если стреловидный шов расположен в левом косом размере, то ложки щипцов располагаются в правом косом размере и наоборот. В обоих случаях щипцы захватывают головку в области ушей (совершенный захват). При низком поперечном стоянии головки акушерские щипцы с тазовой кривизной накладывают по общему правилу: в одном из косых размеров, куда отклонена проводная точка — малый (задний) родничок. Щипцы захватывают теменной бугор и височную область. Подобный захват головки не является совершенным, однако при нем удается соблюсти требование, согласно которому тазовая кривизна щипцов и родового канала почти совпадают. Атипичными являются высокие щипцы, когда захватывают и пытаются извлекать головку плода, находящуюся над или во входе в полость малого таза. В настоящее время высокие акушерские щипцы не накладывают, так как операция эта очень трудная и травматичная для матери и плода. В случаях необходимости быстро закончить роды при таком расположении головки прибегают к операции кесарева сечения (см.) или вакуум-экстракции (см.) плода.
Причины формирования предлежания
Все причины, которые могут провоцировать неправильное положение, можно разделить на две группы. Первая вызвана особенностями или патологиями матери. К ним относятся:
- аномалии в строении матки;
- нарушение объема околоплодных вод (маловодие или многоводие);
- обвитие пуповиной, которая препятствует ребенку повернуться головкой вниз;
- беременность двойней (тройней);
- фиброма матки больших размеров, которая создает механические препятствия для нормального положения;
- пороки развития и аномалии в строении костей таза матери;
- аномалии в развитии плаценты;
- незначительный перерыв между беременностями, особенно если в предыдущей было кесарево сечение;
- снижение тонуса матки – чаще встречается у многократно рожавших или у тех, кто перенес множественные аборты, выскабливания, кесарево сечение или другие операции на матке;
- наследственный фактор.
Тазовое предлежание может быть вызвано аномалиями в развитии плода. Оно часто встречается у недоношенных детей, поскольку плод просто не успевает принять благоприятное положение. Ребенок с недостаточной массой тела, спровоцированной задержкой внутриутробного развития, также слишком активно перемещается в матке.
Наконец, причиной тазового предлежания могут стать такие внутриутробные патологии как гидроцефалия, увеличение щитовидной железы (зоб). Обычно такие патологии обнаруживают еще на ранних сроках беременности во время проведения УЗИ. Женщине может быть рекомендовано прерывание беременности.
Тазовое предлежание представляет определенные риски для ребенка. Смертность при родах в этом случае в 9 раз выше, чем при обычном головном предлежании. 80 % беременностей с таким показателем заканчиваются кесаревым сечением. При естественных родах у роженицы повышается риск разрыва внутренних половых органов, а у ребенка может развиться асфиксия, гипоксия, появиться гематомы. Роды часто осложняются слабостью родовой деятельности.
До 36-й недели плод может менять свое положение. Если у матери было отмечено тазовое предлежание до этого срока, это еще не значит, что оно сохранится до самых родов. В этом случае занимают выжидательную позицию. После 36-й недели шансы на естественное улучшение состояния минимальные. В этом случае необходима медицинская помощь.
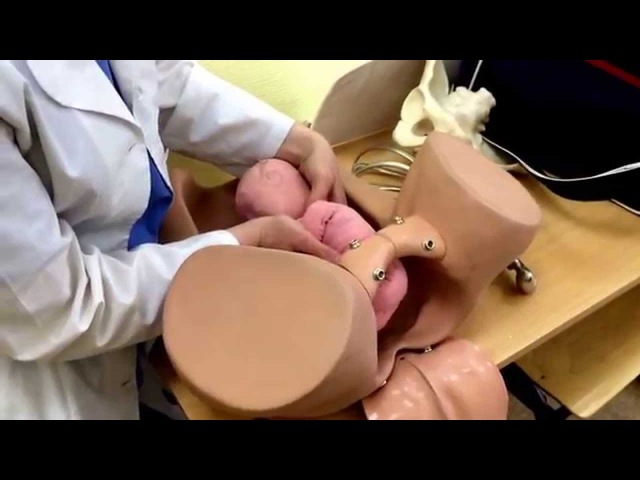
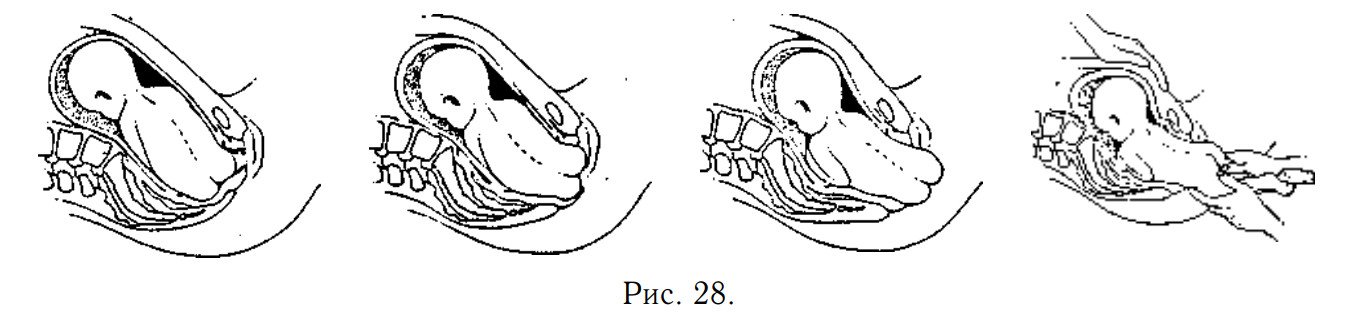
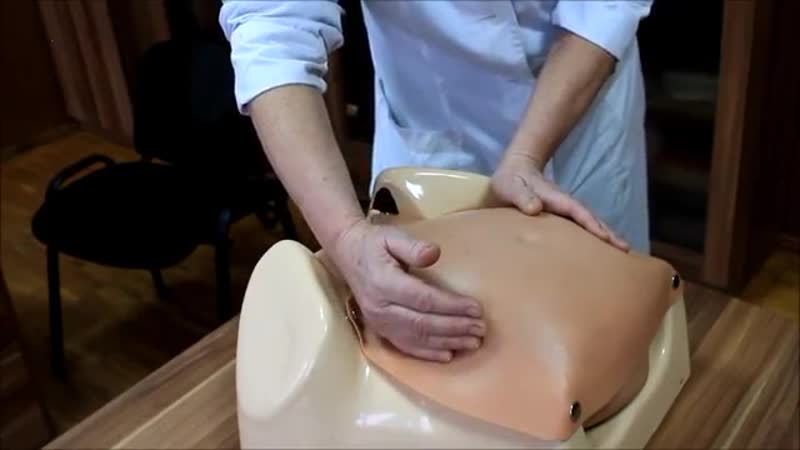
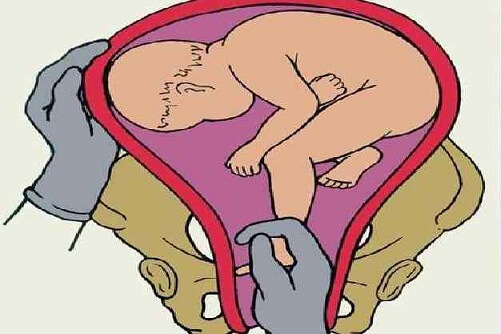
Техника выполнения акушерского поворота
Акушерский поворот выполняется в условиях стационара, где есть возможность при наличии показаний перевести женщину в родблок или развернуть операционную.
- До начала обязательно проводят УЗИ, чтобы определиться с положением плода, количеством вод и расположением плаценты, и КТГ для оценки состояния плода.
- Женщине выполняют клизму, просят опорожнить мочевой пузырь или выпускают мочу катетером.
- Обязательно вводятся токолитики, которые предупредят развитие тонуса матки.
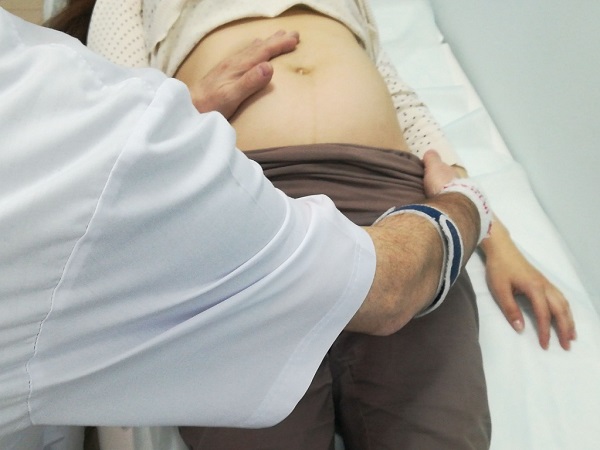
- Беременная занимает положение на спине на кушетке.
- Врач располагается рядом, лицом к беременной. Одну руку он располагает на тазовом конце, а вторую на голове плода.
- Очень аккуратно проводится смещение таза кверху, одновременно оказывается давление на головку. Плод вращается в сторону своей брюшной стенки.
Акушерский поворот плода может иметь последствия в виде рецидива тазового предлежания. Чтобы этого избежать, рекомендуется наложить бандаж на уровне пупка или немного ниже его. Это может быть эластичная 10-сантиметровая лента. Она придаст матке более вытянутую вертикальную форму. Если бандаж снять, ребенок может принять поперечное положение.
Многие опасаются травматизации плода при выполнении поворота. Если нет противопоказаний, процедура вполне безопасна. Получить травму ребенок не может, все манипуляции смягчаются амниотической жидкостью.
Если во время манипуляции замечено ухудшение состояния матери или ребенка, ее немедленно прекращают. Вторая попытка проводится только при условии полного благополучия.
После поворота снова делают УЗИ, записывают КТГ для оценки состояния ребенка. Через 1-2 дня рекомендуется еще раз явиться для осмотра и оценки состояния плода. Если все прошло успешно, то роды могут пройти через естественные родовые пути. В противном случае будет предложено кесарево сечение.
Акушерский поворот может осложниться скручиванием или сжатием пуповины и развитием гипоксии плода. Непрерывное наблюдение позволяет проследить за состоянием ребенка и предпринять необходимые меры. Иногда могут отойти воды или развиться родовая деятельность. Это некритично, поскольку манипуляция проводится в 36 недель, когда уже нет риска для плода.
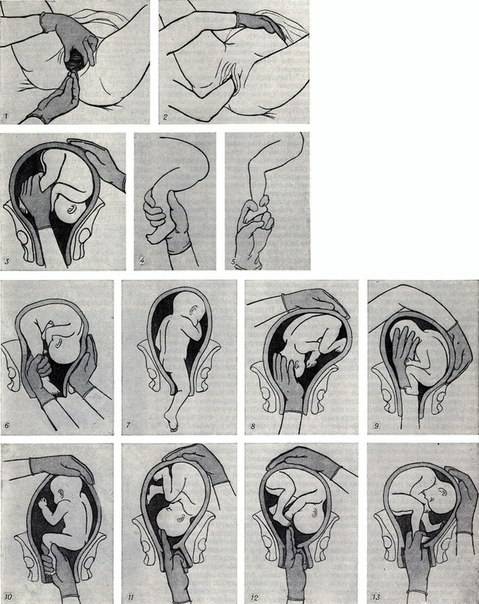
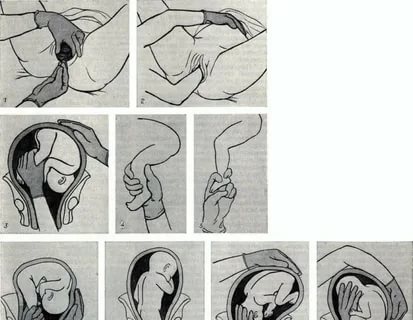
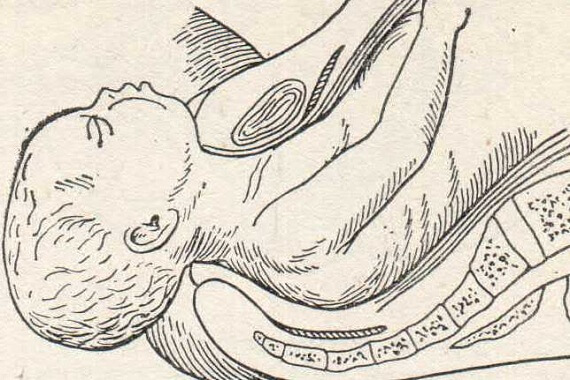
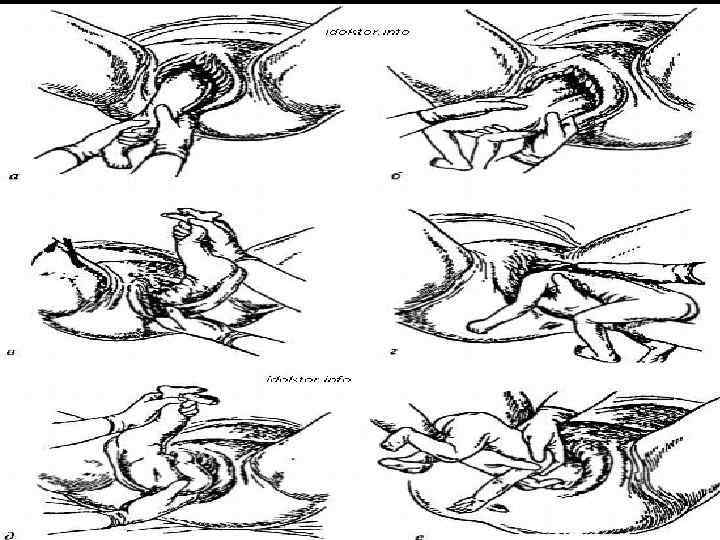
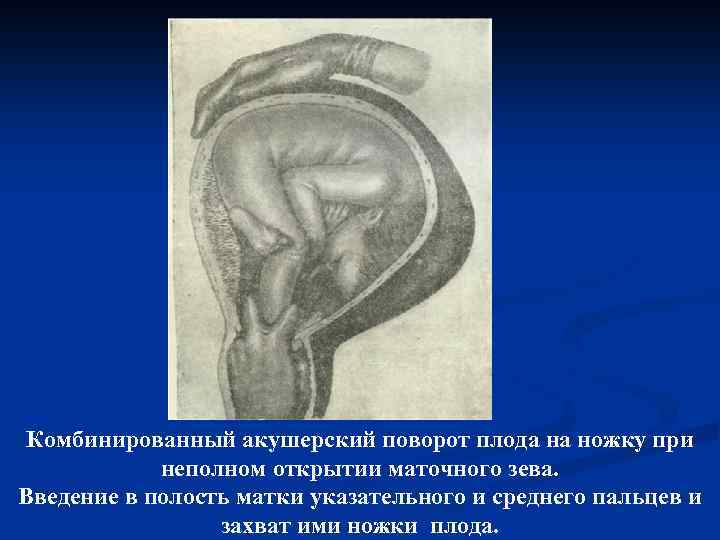
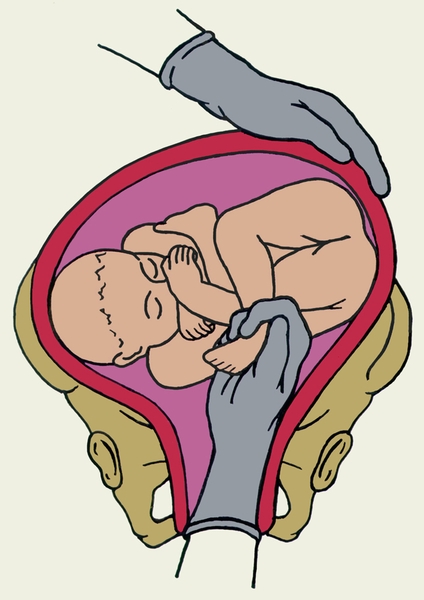
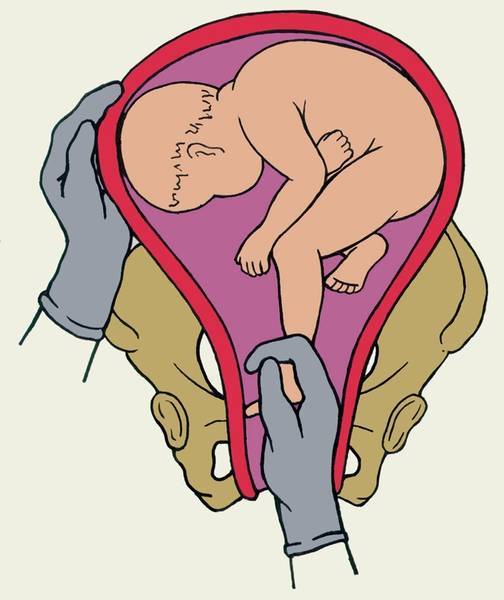
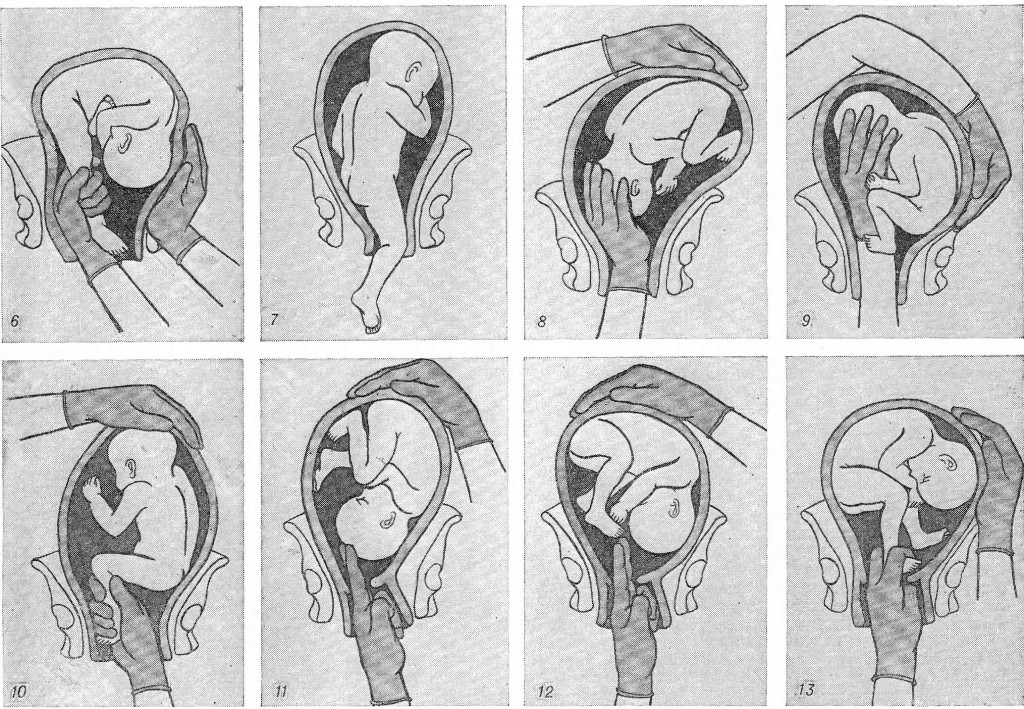
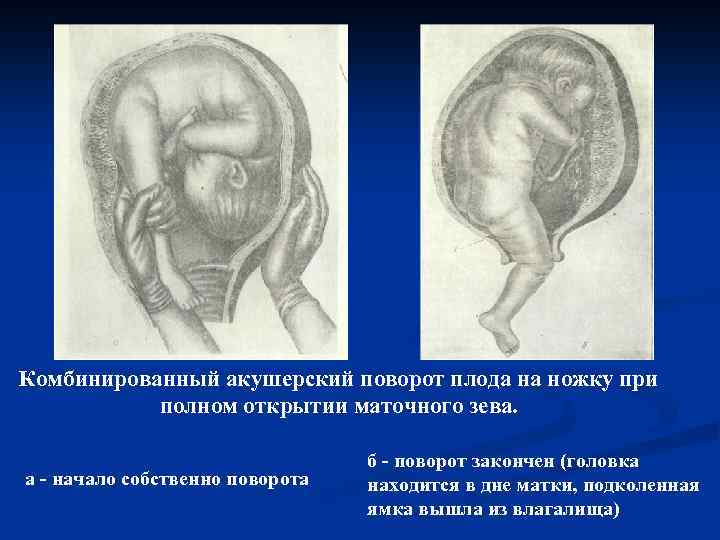
Поворот плода на ножку в родах: показания и техника выполнения
Погрешности диагностики могут привести к развитию поперечного положения плода в родах. Исправить ситуацию поможет выполнение акушерского поворота плода на ножку.
Поперечное положение – это не единственное показание, кроме него манипуляция проводится в случаях выпадения мелких частей тела и пуповины при предлежании головки. Сами по себе неправильные вставления головки (заднетеменное, лобное, лицевое) не признаны показаниями для проведения манипуляции.
Данный тип вспоможения проводится при раскрытии зева на 10 см и сохраненной подвижности головки плода и целом плодном пузыре. Если развилось запущенное поперечное положение, к процедуре не прибегают. Головка плода должна соответствовать размерам таза матери, иначе все теряет смысл. При начавшемся разрыве матки поворот не проводят.
В современных условиях ход операции контролируется с помощью УЗИ и аппарата КТГ.
- Роженице дают наркоз, мочу выпускают по катетеру.
- Наружные половые органы тщательно дезинфицируют.
- Руку смазывают вазелином.
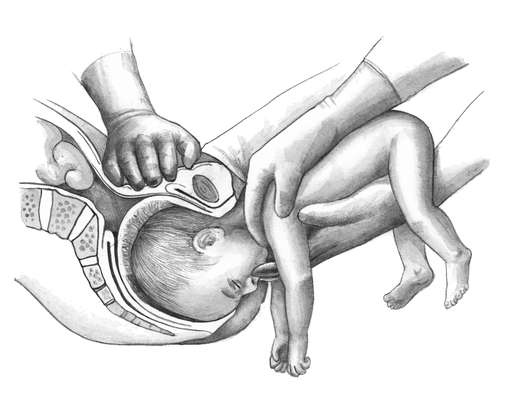
- Во влагалище врач вводит обычно правую руку, но некоторые практикуют соответствие позиции плода: если головка обращена влево, то и рука левая, если вправо – одноименная.
- Когда будет достигнут маточный зев, вторая рука располагается на животе. Вскрываются воды и происходит проникновение в полость матки.
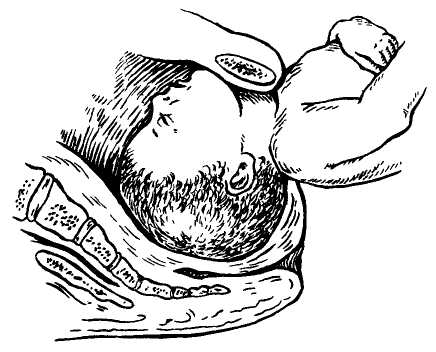
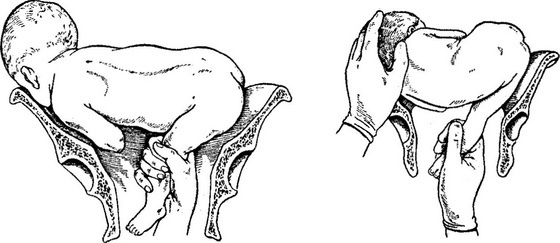
- Для поиска ножки наощупь определяют бок ребенка, продвигаются от подмышечной впадины в неправлении ягодиц. Наружной кистью руки при этом придерживают таз плода и потихоньку смещают его навстречу.
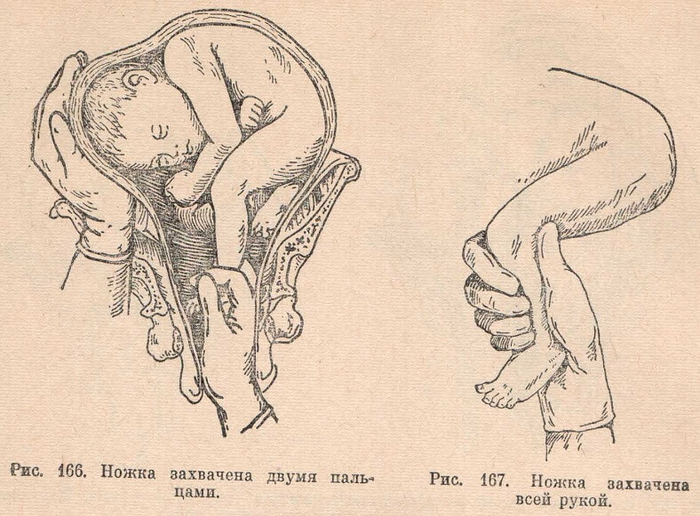
- Ножку плода захватывают за голень, обхватив четырьмя пальцами, а большой расположив под коленом. Альтернативный вариант: производят захват за стопу, придерживая большим пальцем ее снизу.
- Наружную руку перекладывают на область головы, потягивают внутренней и опускают ножку во влагалище. Сразу после этого плод извлекается.
Во время процедуры могут возникнуть осложнения в виде выпадения петель пуповины. Действие продолжают аккуратно, стараясь не прижать ее. Если по ошибке будет захвачена и выведена ручка, то ее отводят в бок с помощью петли из бинта, повторно входят в родовые пути, отыскивают ножку и проводят поворот.
При несоблюдении всех обязательных условий для выполнения поворота, возможен разрыв матки. Чтобы его избежать, нужно с точностью следовать всем инструкциям.
Юлия Шевченко, акушер-гинеколог, специально для сайт