Причины заболевания
Размножение условно-патогенных и патогенных микроорганизмов является основной причиной формирования воспаления. «Расположить» поверхность слизистых к этому могут некоторые факторы:
Несоблюдение гигиены слишком редкие или частые подмывания;
Механические микроповреждения слизистых при активном ведении половой жизни, ношении тесной одежды, случайной травме во время подмывания, гинекологического вмешательства;
Химические воздействия и аллергии — на белье, гигиенические прокладки, в том числе используемые при недержании мочи и пр.;
Антибактериальная терапия (вызывает нарушение микрофлоры);
Гормональные изменения — климакс, беременность, пубертатный период у девочек;
Эндокринные нарушения — недостаточная функция яичников, сахарный диабет;
Нарушения метаболизма — нехватка витаминов/минералов;
Свищи кишечника, мочевыводящей системы.
Исходя из причин выделяют первичный вульвит, когда воспаление формируется в результате повреждений или несоблюдения гигиены, и вторичный — причиной болезни становятся воспаленные органы (матка, почки и др.).
Так, у половозрелых женщин слизистая оболочка лучше защищена от размножения бактерий и грибков, что связано с составом флоры (молочнокислые бактерии и пр.), уровнем кислотности секрета. У девочек слизистые тоньше, а в микрофлоре преобладают кокки, среда секрета щелочная. Во время климакса снижение уровня женских половых гормонов приводит к структурным изменениям слизистой оболочки, атрофическим процессам. Секрета становится меньше, слизистая истончается, недостаточно увлажняется. Она подвержена микротравмам, инфекциям.
Легче предупредить, чем лечить!
Существуют меры по профилактике вульвовагинита у детей. К таковым относятся:
- гигиена девочки, однако не следует до «блеска» намывать девочку, дабы не смыть полезных микроорганизмов-защитников;
- купать ребёнка можно ежедневно, но не злоупотреблять косметическим мылом, особенно антибактериальным;
- ежедневная смена нижнего белья и использование белья из натуральных тканей, так как синтетическое не пропускает воздух, создавая тем самым «эффект парника», а это благоприятные условия для роста и размножения патогенных микроорганизмов;
- повышать иммунитет ребёнка путем закаливания, ежедневных прогулок на свежем воздухе, занятий спортом, сбалансированного и полноценного питания.
В заключение хочется обратиться ко всем мамам: не пускайте проблему на самотёк, обязательно обращайтесь к специалисту.
Причины вульвовагинита у детей
Причин вагинита несколько (вообще-то их большое количество, но мы приведём основные):
аллергическая реакция, когда в результате приёма большого количества цитрусовых или шоколада, которые так любят малыши, а родители не могут отказать своему любимому чаду в этом, появляется краснота не в обычных местах, таких как щёчки, а в области промежности. Аллергическая реакция может быть на лекарственные препараты, моющие средства, порошки и даже цветную туалетную бумагу;
необоснованное применение при каждом «чихе» антибиотиков, которые убивают не только болезнетворных микроорганизмов, но и полезных бактерий, «защитников» влагалища;
острицы — откладывая яйца в области ануса и влагалища, они являются переносчиками болезнетворных микроорганизмов, чужеродных детскому влагалищу;
подмывание с мылом, да ещё и бактерицидным, до «блеска» ребёнка, когда мамы смывают естественную защиту влагалища. Конечно же, это не говорит о том, что девочку совсем не нужно подмывать. Нет! Но не стоит до «блеска» намывать в каждый поход в туалет промежность. Для анальной области достаточно пользоваться мылом однократно в сутки, перед сном или после похода «по-большому», а вот для половых органов мыло применяется 1-2 раза в неделю;
вирусные инфекции (ОРВИ, краснуха, ветряная оспа и многие другие), когда вирус с током крови и лимфы разносится по всему организму девочки, попадая в том числе и во влагалище. Но стоит отметить, что в таких случаях вагиниты не требуют как такового лечения, так как устранение самой причины, то есть вирусной инфекции, приведёт и к исчезновению симптомов вагинита;
часто возникают вагиниты в результате плавания в бассейнах с хлорированной водой. В этом случае хлор выступает как раздражитель, и в области половых органов появляется раздражение. Данное состояние наблюдается не у всех девочек, а лишь у тех, у которых есть реакция на хлор, поэтому не стоит в связи с этим запрещать ребёнку посещать бассейн
Но если вы видите, что такая реакция повторяется неоднократно, то следует обратить на это внимание;
всеми любимое джакузи в частных банях и саунах;
море, общественные пляжи, где на один квадратный метр приходится огромное количество людей, да ещё и «писающих» в воду, а также сморкающихся, полощущих горло, ну и выполняющих другие водные процедуры на берегу водоёма, где плавает ваш ребёнок;
инородное тело во влагалище у девочки, такое как бусинка, мелкая игрушка, ниточка. Детки очень любопытны и познают мир путем сования всего, что под руку попадется, туда, куда оно поместится (в том числе и во влагалище), вызывая тем самым развитие воспаления;
кроме того, причинами развития вагинита у девочек являются снижение иммунитета, эндокринные заболевания.
Высокая частота вагинитов у девочек при рождении и дошкольного возраста объясняется особенностями строения слизистой оболочки вульвы и влагалища. Слизистая влагалища девочки при рождении «толстая» и состоит из нескольких слоев, содержит гликоген и имеет нейтральную или щелочную среду.
Профилактика заболевания
Вульвовагинит у женщин – это заболевание, которое трудно поддается лечению. Чтобы полностью избавиться от патологии, требуется проведение длительного курса терапии. Поэтому лучше предупредить развитие патологии. Для этого нужно выполнять такие требования:
Тщательное соблюдение личной гигиены. Лучше применять гигиенические средства без красителей и ароматизаторов, чтобы не вызывать раздражение слизистой.
Нельзя проводить рутинные спринцевания. Без рекомендаций врача такие процедуры не рекомендуется проводить. Потому как в результате их выполнения можно вымыть нормальную микрофлору влагалища.
Подбирать правильное белье. Нужно носить нижнее белье из натуральных, воздухопроницаемых тканей, подходящее по размеру.
Применять барьерные контрацептивы
Важно чтобы каждый сексуальный контакт был безопасным. Так можно обезопасить себя не только от инфекционной патологии, но и от заболеваний, передающихся половым путем, иммунодефицитов.
Каждая представительница женского пола должна посещать гинеколога 1 раз в год, даже если у нее нет признаков какого-либо заболевания. Так можно выявить самые первые признаки болезни и вовремя назначить качественное лечение.

Прогноз
При своевременном, правильном лечении и устранении предрасполагающих факторов прогноз благоприятен.
Библиогр.: Иловайская К. С. и Бршезицкая И. А. Вульвовагиниты у детей, Вопр. охр. мат. и дет., т. 13, № 1, с. 90, 1968; Королева А. М. и Тарасевич А. Я. Лечение вульвовагинитов у девочек, там же, т. 14, №6, с. 61, 1969, библиогр.; Сольский Я. П. и Иванюта Л. И. Воспалительные заболевания женских половых органов, Киев, 1975; Туманян А. Т. Вульвовагиниты, в кн.: Актуальн, вопр, гинек, детей и подростков, под ред. Л. С. Персианинова и М. Н. Кузнецовой, с. 150, М., 1973; Туранова Е.Н. Клиника, диагностика и лечение негонококковых вагинитов у девочек, Акуш, и гинек., № 2, с. 126, 1965, библиогр.; Ассigliаrо G. e. a. Contribution & l’etude des vaginites dites к haemophilus vaginalis, Gynec, et Obstet., t. 65, p. 195, 1966; Arnold M., Berger M. u. Delnon I. Die Behandlung der Soor-Vaginitis mit Nystatin, Gynaecologia (Basel), v. 152, p. 124, 1961, bibliogr.; Borbath A. Vaginita alergica, Obstet, si Ginec., v. 8, p. 219, 1961, bibliogr.; Martius H. Lehrbuch der Gynakologie, S. 156, Stuttgart, 1968; Spitzbart H. Behandlungsmoglichkeiten bakterieller Scheideninfektionen, Zbl. Gynak., S. 1376, 1971.
Причины образования синехий
В младенческом возрасте проблема синехий возникает редко, поскольку в организме малышки еще присутствует некоторое количество эстрогенов от матери. Со временем гормон разрушается.
Низкий уровень эстрогенов для маленьких девочек является физиологической нормой. Однако именно этим обусловлена высокая чувствительность слизистых оболочек интимных зон и склонность к образованию спаек под воздействием провоцирующих факторов. Причинами синехии вульвы у девочек могут быть:
- инфекционно-воспалительные заболевания мочевыводящей системы или половых органов (вульвит, вульвовагинит, уретрит, цистит);
- чрезмерно активная интимная гигиена;
- травмы слизистых;
- применение агрессивных моющих средств для подмывания;
- недостаточная гигиена половых органов;
- регулярный контакт с аллергенами (пищевыми, бытовыми);
- осложнения при беременности или в родах;
- злоупотребление подгузниками (как следствие, перегрев половых органов и нехватка контакта с воздухом).
По мере взросления уровень женских гормонов у девочки повышается, что обеспечивает утолщение слизистой половых органов и снижение ее чувствительности к раздражителям.
Синехии у девочек выглядят как тонкая пленка между малыми и/или большими половыми губами с отчетливо заметной срединной линией. Возможно частичное (на ⅓, наполовину) или полное сращение. Пленка способна закрывать отверстие мочеиспускательного канала. В таком случае микция становится затруднительной. Чтобы опорожнить мочевой пузырь, девочке приходится тужиться. Из-за дискомфорта ребенка проблематично усадить на горшок.
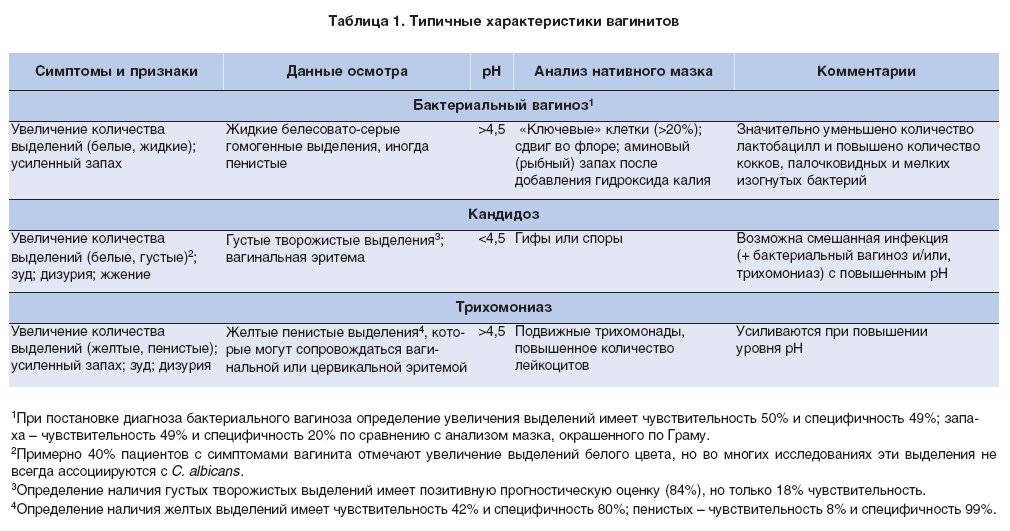
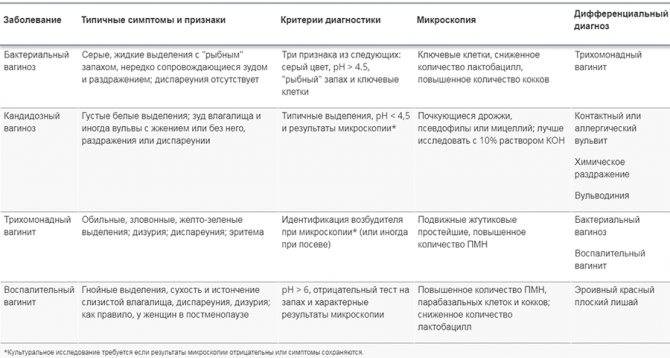
Симптомы вульвовагинита
При вульвовагините беспокоят зуд, жжение, боли в области наружных половых органов, усиливающиеся при ходьбе и мочеиспускании. Часто заболевание протекает в хронической форме и сопровождается скудными слизисто-гнойными выделениями из половых путей. При наличии инородных тел во влагалище появляются обильные выделения, иногда с примесью крови и неприятным запахом. Длительное хроническое течение вульвовагинита у девочек может привести к образованию плотных сращений малых половых губ, затрудняющих в дальнейшем половую жизнь. При появлении выделений из влагалища следует обратиться к врачу-гинекологу. При своевременном лечении прогноз благоприятный.
Для предупреждения вульвовагинита в детском возрасте рекомендуется проведение общеоздоровительных мероприятий, лечение очагов хронической инфекции, соблюдение личной гигиены. У женщин пожилого возраста вульвовагинит возникает на фоне физиологических изменений слизистой оболочки влагалища.
Хронический вульвовагинит может привести к другой частой патологии, встречается у девочек, – синехий малых половых губ. Синехии малых половых губ – сращение их в нижней трети или на всем протяжении. В детском возрасте синехии рыхлые и, как правило, разделяются тупым щупом. Если их вовремя не разделить они становятся плотными, что может быть препятствием при половой жизни в зрелом возрасте. Полные синехии, когда малые половые губы срастаются на всем протяжении, создают препятствие для мочеиспускания, при этом моча вытекает по каплям через небольшое отверстие, что может приводить к вторичному циститу.
Хронический вульвовагинит может способствовать развитию крауроза вульвы – когда ткани наружных половых органов становятся плотными, часто возникают трещины, эрозии, присоединяется вторичная инфекция. Крауроз относится к фоновым заболеваниям, то есть заболеваниям на фоне которых может возникать рак. Кроме того, хронический вульвовагинит является очагом инфекции в организме девочки, что подрывает её иммунную систему, повышает чувствительность к другим патогенным воздействиям
Симптомы болезни
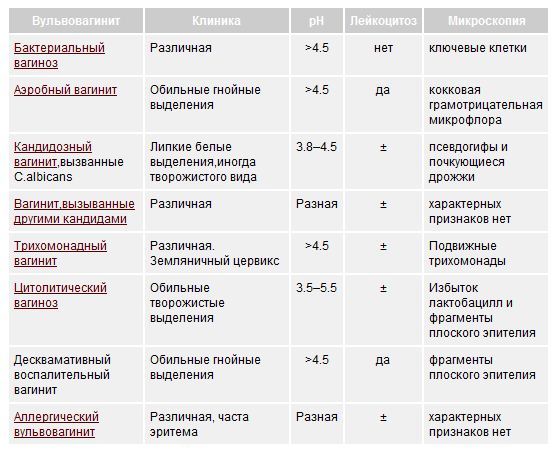
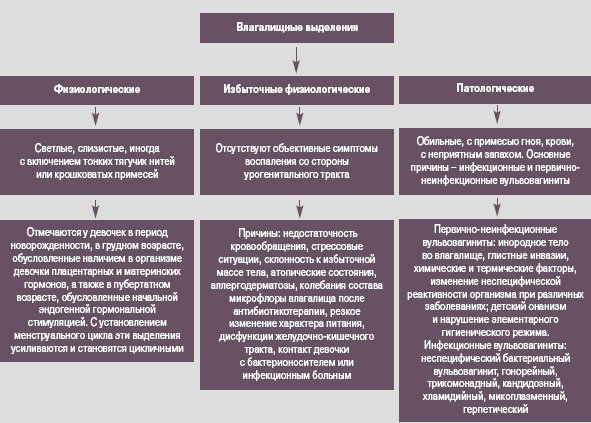
Воспаление слизистых имеет ряд характерных симптомов. Они зависят от того, подвержена воспалению только вульва или задействованы ткани слизистой оболочки влагалища. В целом это состояние характеризуется:
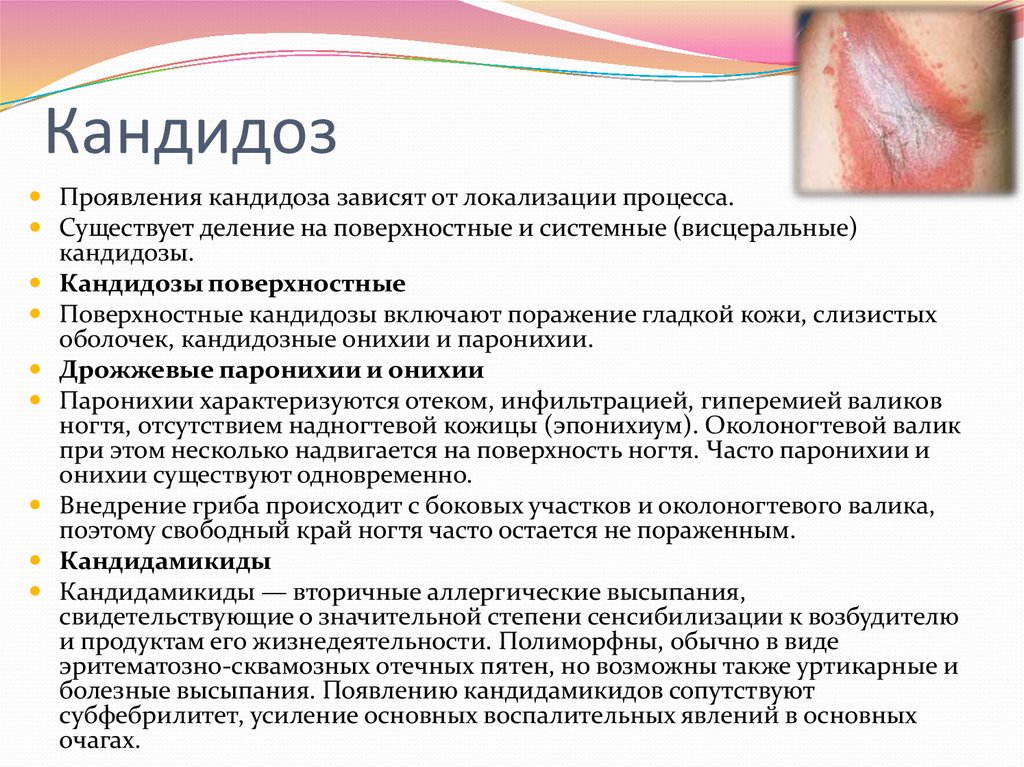
Отеком, краснотой вульвы, иногда — появлением участков эрозии, язв;
Болезненными ощущениями, жжением, зудом (неприятные симптомы усиливаются при физической активности, актах дефекации, мочеиспускания, половых контактах);
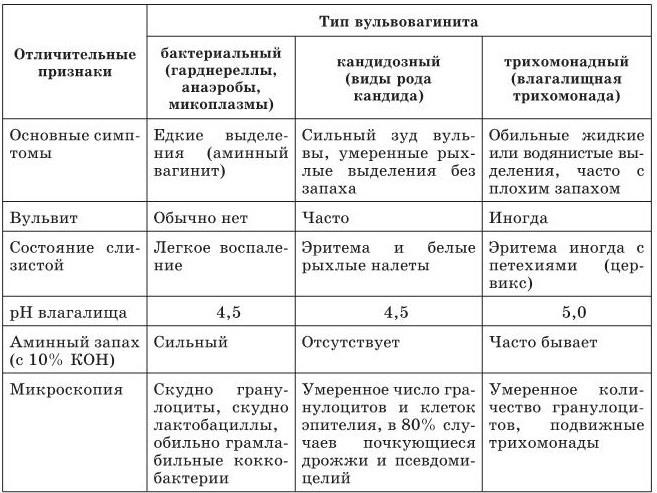
Усилением выделений, нетипичным их характером: появляются серозно-гнойные, творогообразные, сукровичные (в зависимости от возбудителя инфекции, степени тяжести течения болезни). Так, при инфицировании кишечной палочкой появляются водянистые бели, стафилококком — желтые, при кандидозном поражении — творожистые белые, налет.
В связи с зудом и болями могут наблюдаться раздражительность, бессонница, снижение полового влечения. У девочек могут появляться признаки повышенной нервной возбудимости, нарушения сна.
Классификация вульвитов и симптоматика
Проявления и лечение вульвита во многом зависят от формы патологии. Классификация базируется на разных принципах. По механизму развития вульвит разделяют на первичный и вторичный. Первичный вульвит чаще всего диагностируется у девственниц или женщин в постменопаузе, для него характерно изолированное поражение наружных половых органов. Причиной заболевания могут быть механические повреждения вульвы. При снижении уровня эстрогенов в период климакса возникает первичный атрофический вульвит. Для него характерно истончение и пересыханием слизистой оболочки. На этом фоне вульва легко травмируется, инфицируется и воспаляется.
У здоровых женщин репродуктивного возраста инфекция развивается довольно редко, так как гормоны обеспечивают естественную защиту слизистой гениталий. Во влагалище в норме обитают лактобактерии, которые повышают кислотность и противодействуют развитию патогенной и условно патогенной флоры. Потому в молодом возрасте первичный вульвит – довольно редкое явление. Чаще всего у таких женщин возникает вторичный процесс, связанный с воспалениями во влагалище (вагинит) и канале шейки матки (цервицит). Заболевания могут спровоцировать уретриты и циститы разной этиологии. В зависимости от особенностей течения, вторичный вульвит бывает:
Острым и подострым. Развивается очень быстро, на протяжении недели, симптомы ярко выражены.
Хроническим. Чаще всего возникает на фоне неправильной терапии или ее полного отсутствия при остром вульвите. Хронический процесс может длиться годами, ремиссии чередуются с периодами обострения. Во время ремиссии признаки патологии практически не выявляются, а при обострении они бывают слабыми или умеренно выраженными.
Патология может вызываться разными возбудителями, чаще всего диагностируют бактериальные либо грибковые вульвиты. Во втором случае причиной инфекции, в большинстве случаев, является кандида. Патология может быть одним из проявлений аллергии. У девочек подростков нередко развивается неспецифический вульвит, спровоцированный резкими гормональными изменениями в организме.
В зависимости от морфологических изменений в слизистых оболочках различают такие формы вульвита:
- Язвенный. На половых органах появляются эрозии и язвы, которые часто инфицируются.
- Атрофический. Развивается в период климакса, особенно часто у женщин с ожирением, сахарным диабетом.
- Слипчивый. Связан с гормональными нарушениями, проявляется слипанием и даже сращиванием половых губ.
- Лейкоплакический. При этой форме возникает ороговение клеток слизистых оболочек.
- Гнойный. Является инфекционным осложнением любой другой формы вульвита.
- Плазмоклеточный. В подслизистом слое скапливаются плазматические клетки. Причина состояния неизвестна, диагностируется при гистологическом исследовании.
Ниже в таблице представлены симптомы вульвита, в зависимости от его формы.
ФОРМЫ ПАТОЛОГИИ | СИМПТОМАТИКА |
Острый вульвит. | Жжение и зуд в области гениталий, боли при движении. На осмотре выявляют отек тканей, покраснение в области паховых складок, обильные слизистые либо гнойные выделения. При острой форме могут увеличиваться паховые лимфатические узлы. В подострой стадии иногда наблюдается патологическое разрастание тканей. |
Хроническая. | При хроническом вульвите также возникает жжение, зуд, дискомфорт при движениях, но эти симптомы не так ярко выражены, как при острой форме. Основным признаком является зуд. При осмотре выявляется диффузная гиперемия, через некоторое время она переходит в локальную (крупные красные пятна). Поверхность слизистой оболочки шероховатая, иногда с мелкими желтыми узелками. |
Атрофическая форма. | При атрофическом вульвите у женщин возникает сильный зуд, жжение при мочеиспускании, ходьбе, половом акте, в момент трения белья. На осмотре выявляют отек, гиперемию тканей, увеличение лимфатических узлов. В некоторых случаях отмечается локальное повышение температуры. |
Практически при каждой форме вульвита пациентки жалуются на зуд и жжение, а на осмотре выявляется гиперемия. Половые губы и клитор могут увеличиваться в размерах, даже во время обычного подмывания возникает дискомфорт. При хроническом процессе у некоторых женщин появляются головные боли, общая слабость и недомогание.
При подостром и хроническом вульвите очень часто наблюдаются бели разного цвета и консистенции. Если гинекологическое заболевание вызвано кишечной палочкой, выделения обретают желто-зеленый оттенок и неприятный запах. При инфицировании стафилококком выделения густые, бело-желтого цвета. При грибковых поражениях на внешних половых органах и во влагалище появляется белый налет.
Про витаминки
Кроме лекарственной терапии, направленной на уничтожение возбудителя инфекции, стоит отметить, что в комплекс лечения обязательно входят витамины в виде синтетических форм или продуктов, обогащённых витаминами (фрукты, овощи, бобовые). Ну и, конечно же, заболевание считается излеченным при восстановлении микробиоценоза влагалища.
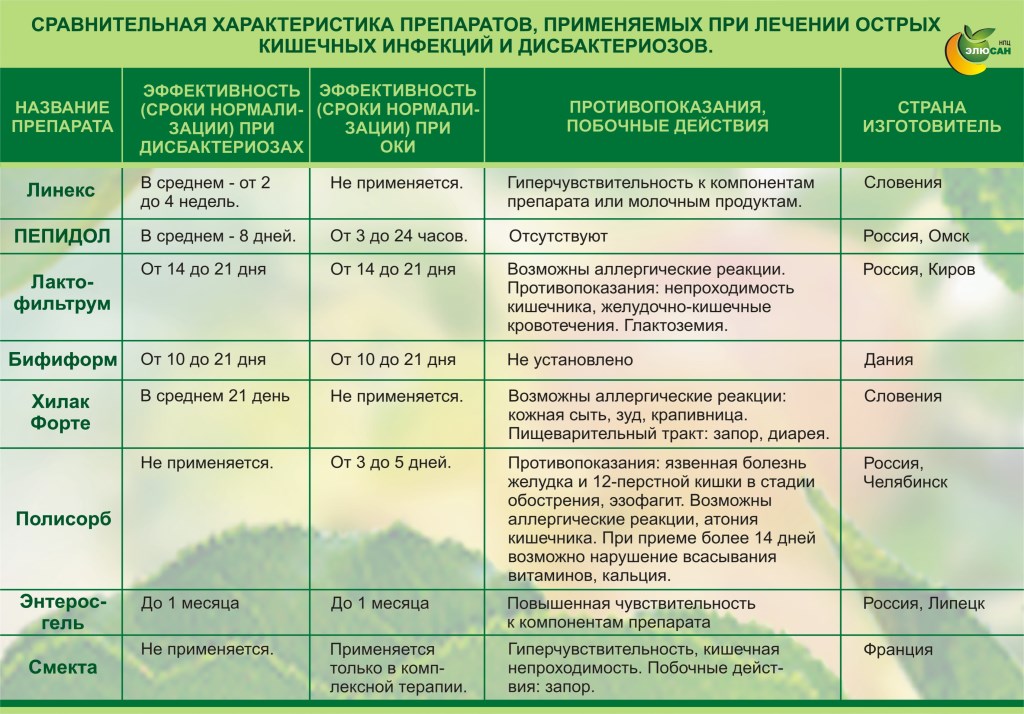
 Восстановление микрофлоры производится при приёме пробиотиков (1-го, 2-го, 3-го, 4-го поколений), пребиотиков (Хилак–Форте), эубиотиков или кисломолочных продуктов (йогурты, кефир линии Activia).
Восстановление микрофлоры производится при приёме пробиотиков (1-го, 2-го, 3-го, 4-го поколений), пребиотиков (Хилак–Форте), эубиотиков или кисломолочных продуктов (йогурты, кефир линии Activia).
Пробиотики назначаются в зависимости от возраста. Детишкам до 6 лет желательно принимать жидкие формы. К пробиотикам относятся Бифидумбактрин, Лактобактерин, Бифиформ, Линекс, Кипацид. Новорождённым малышам предпочтительнее давать пробиотик Биогайю в каплях (5 капель 1 раз в день, его можно смешать с молоком или водой).
Детишкам старшего возраста назначается Линнекс:
- детям до года по по 1 капсуле 3 раза в день;
- детям от 2 до 12 лет по 1-2 капсуле 3 раза в день;
- детям старше 12 лет по 2 капсуле 3 раза в день.
Хилак-Форте также разрешён детям грудного возраста. Препарат назначается по 5-10 капель с разбавлением в грудном молоке или кипячённой воде грудничкам и по 20 — 30 капель разрешён к применению детям старше 2-х лет.
Лечение
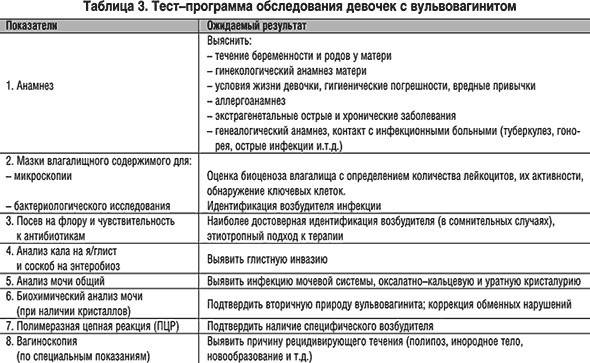
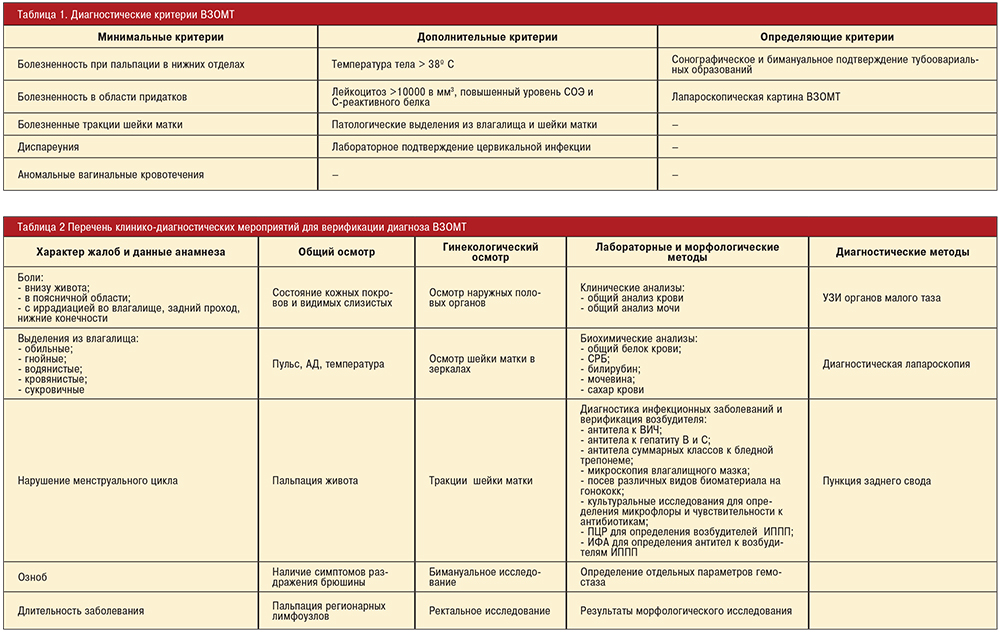
Лечению Вульвовагинита предшествует тщательное обследование с целью выявления сопутствующих заболеваний.
Большое значение имеет санация инфекционных очагов (тонзиллит, пиелонефрит), борьба с экссудативным диатезом (диетотерапия, десенсибилизирующие средства, витамины и др.). Лечение сопутствующих заболеваний способствует повышению сопротивляемости организма и является важным условием, определяющим успех терапии В.
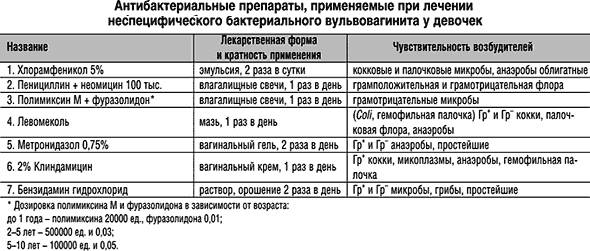
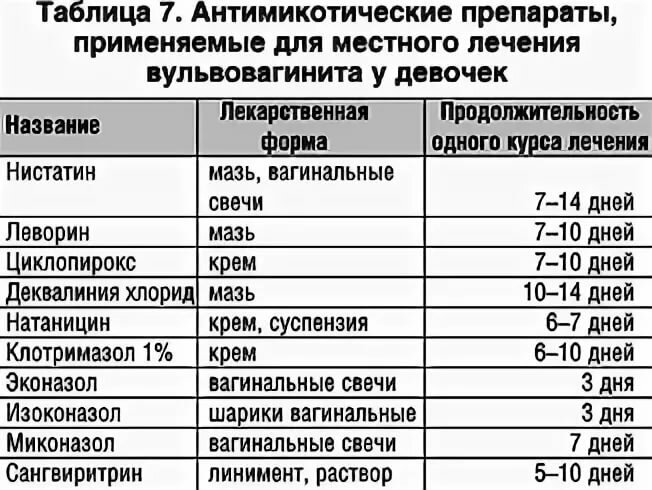
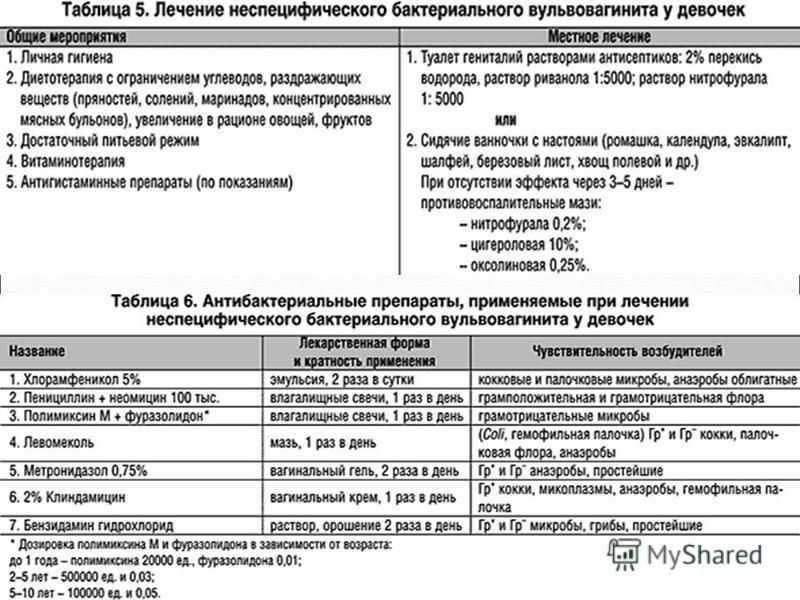
Лечение неспецифического вульвовагинита у детей
Особое внимание уделяется лечению сопутствующих заболеваний (экссудативного диатеза, хронического тонзиллита, пиелонефрита).. Местное лечение сводится к обмыванию наружных половых органов настоем ромашки или слабым раствором перманганата калия (1 : 10 000); применяют также сидячие ванны с указанными растворами
После обмывания наружных половых органов полезно смазывание вульвы и паховых складок витаминизированным рыбьим жиром, персиковым или облепиховым маслом
Это особенно важно при наличии признаков экссудативного диатеза
Местное лечение сводится к обмыванию наружных половых органов настоем ромашки или слабым раствором перманганата калия (1 : 10 000); применяют также сидячие ванны с указанными растворами. После обмывания наружных половых органов полезно смазывание вульвы и паховых складок витаминизированным рыбьим жиром, персиковым или облепиховым маслом
Это особенно важно при наличии признаков экссудативного диатеза.
Применяют спринцевание влагалища (с помощью тонкого катетера) настоем ромашки, раствором этакридина лактата (риванола) 1 : 1000 или 1% раствором танина. Введение антибиотиков во влагалище (в палочках, растворах) дает хороший, но непостоянный эффект.
При рецидивирующем неспецифическом В. можно применять эстрогены вместе с сульфаниламидными препаратами в виде палочек (Norsulfasoli 0,5 г, Folliculini 250 ЕД, Ac. borici 0,05 г, But. Cacao 10,0 г). Палочки вводятся во влагалище после спринцевания дезинфицирующим раствором 1 раз в 2—3 дня, всего 5—7 раз.
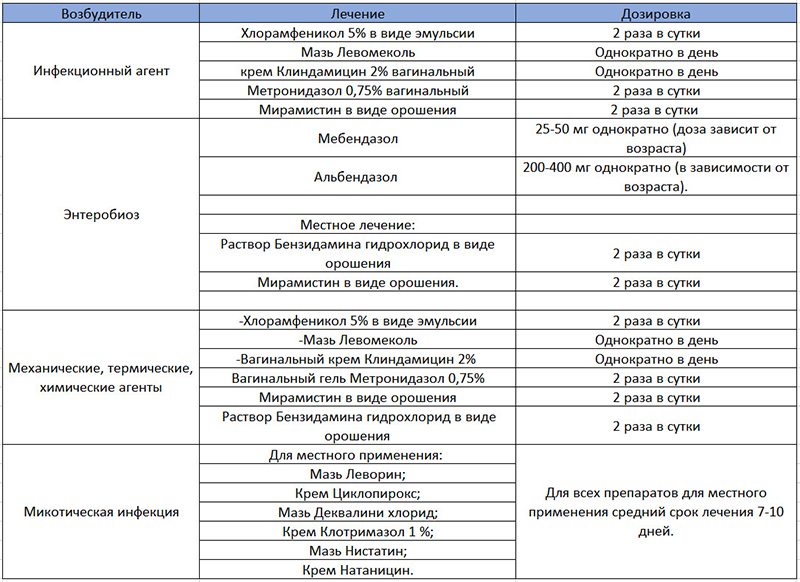
При Вульвовагините, вызванном инородными телами, после их извлечения проводится спринцевание влагалища дезинфицирующими растворами (раствор фурацилина 0,002%, перекиси водорода 2—3%) в течение 4—5 дней. В случае глистной инвазии (острицы) лечение В. проводится одновременно с противоглистным лечением (см. Энтеробиоз).
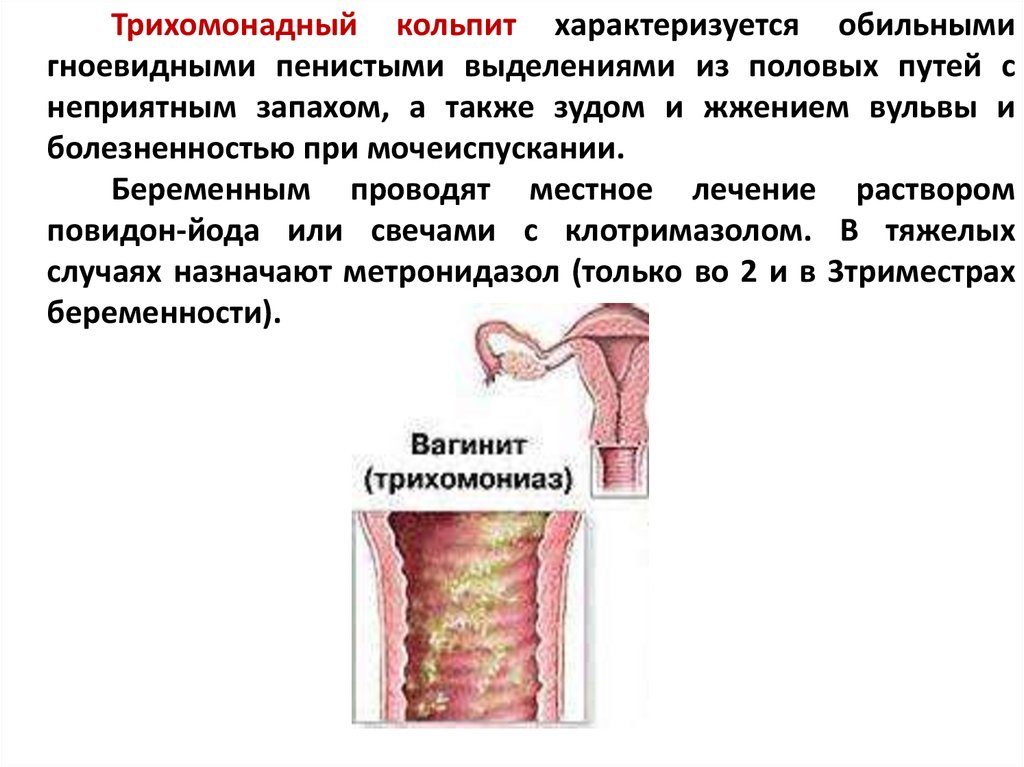
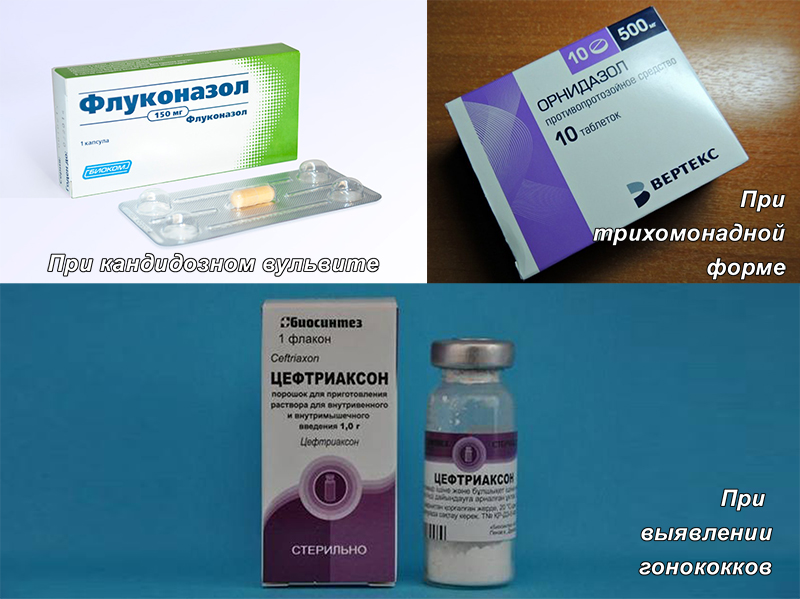
Лечение гонорейного и трихомонадного Вульвовагинита — см. Гонорея, Трихомоноз.
Лечение неспецифического вульвовагинита у взрослых проводится при одновременной терапии сопутствующих заболеваний и функциональных нарушений. Имеет большое значение коррекция эндокринных нарушений (особенно гипофункции яичников), гиповитаминоза, нарушений питания.
Местное лечение сводится к тщательному туалету наружных половых органов и последующему спринцеванию влагалища настоем ромашки или дезинфицирующими средствами (раствор перманганата калия 1:6000, 1 % раствор этакридина лактата и др.). При В. применяют сидячие ванны или обмывание наружных половых органов настоем ромашки или слабым раствором перманганата калия (1 : 6000; 1 : 8000), этакридина лактата (1%). После исчезновения гиперемии, отека и обильных выделений полезно применить для спринцевания раствор молочной к-ты (1 чайн. л. на 5 стаканов воды).
При необходимости применяют антибиотики или сульфаниламидные препараты в виде эмульсий (1% синтомициновая, 20—30% сульфацил-натриевая). При гипофункции яичников рекомендуется местное применение эстрогенных препаратов (эстрон, этинилэстрадиол по 0,2—0,3 мг ежедневно в течение 10—15 дней, в последующем 0,1 — 0,2 мг 2 раза в неделю в течение 1,5—2 мес.). По показаниям проводят циклическую гормонотерапию (эстрогены, прогестерон) под контролем тестов функциональной диагностики.
После окончания курса лечения рекомендуется диспансеризация с целью закрепления результатов лечения и профилактики рецидивов.
Успеху лечения содействует одновременное обследование и лечение полового партнера.
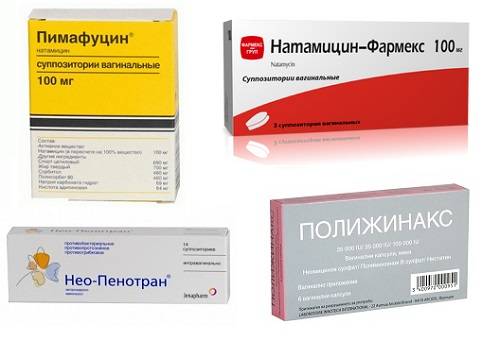
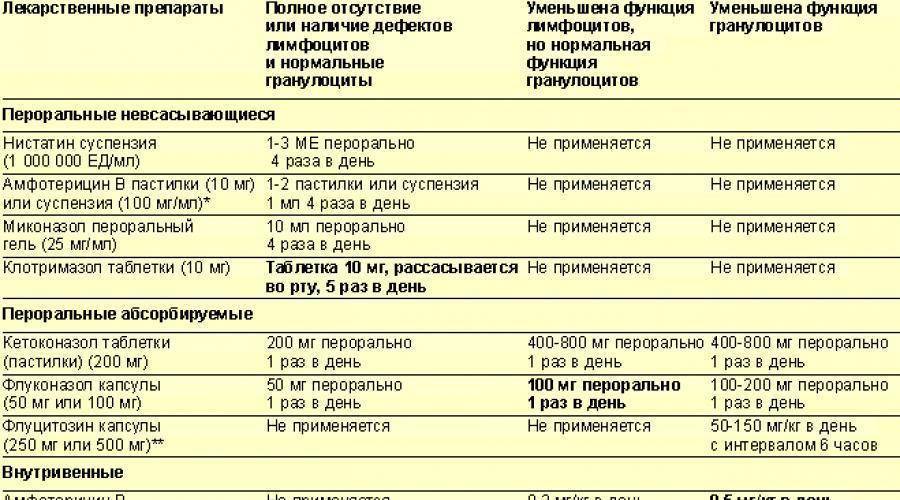
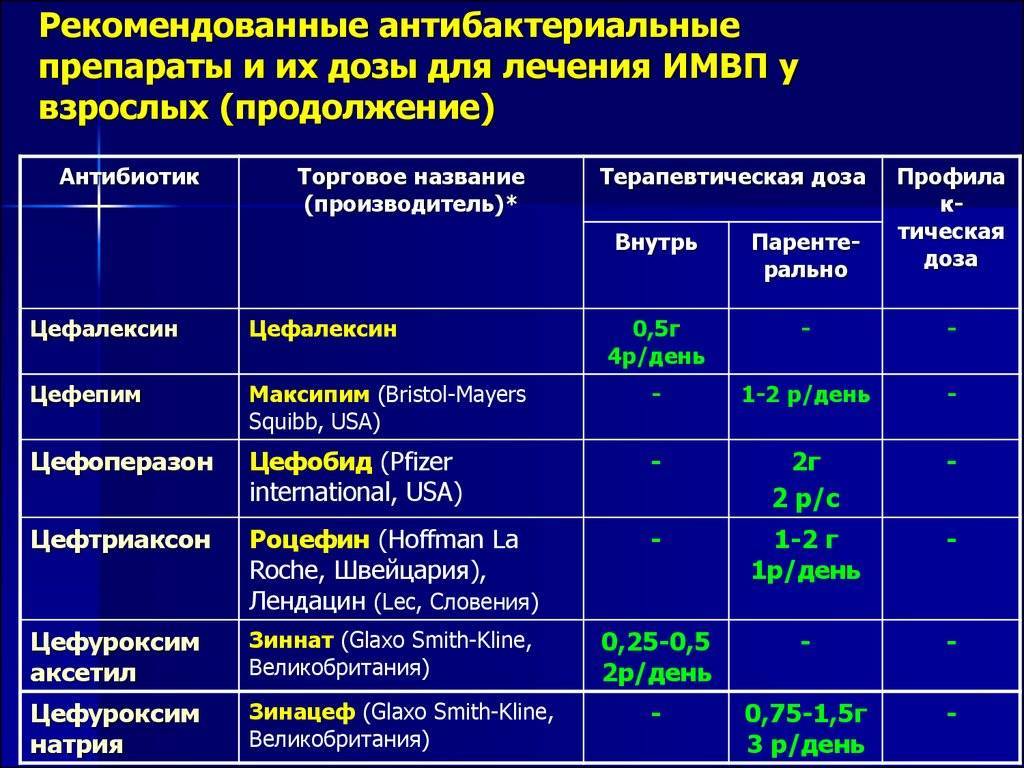
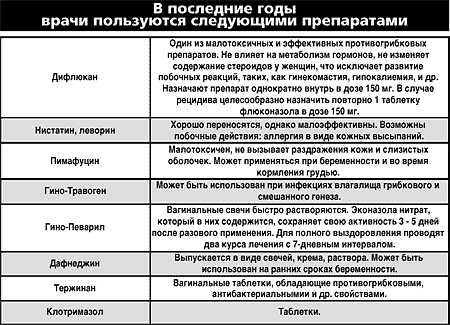
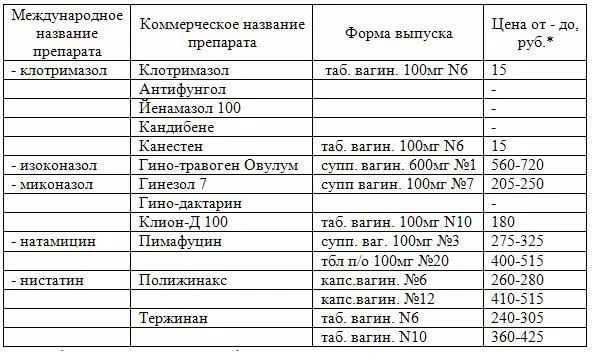
Лечение микотического вульвовагинита. Применяют нистатин (микостатин) или леворин. Нистатин вводят во влагалище в виде свечей и глобулей (по 250 000 — 500 000 ЕД препарата 2 раза в день в течение 10—12 дней) или внутрь (по 250 000 ЕД 6—8 раз или по 500 000 ЕД 3 раза в день). Детям дозы снижают соответственно возрасту.
Леворин применяют в виде водной взвеси (1 : 1000), к-рой пропитывают тампон и вводят его во влагалище. Курс лечения 10 —15 дней.
Хорошие результаты дает лечение бороглицерином (20% раствор), смазывание раствором (2%) метиленового синего, генцианвиолета (0,5—1 %), бриллиантового зеленого (0,5% ).
См. также Кольпит.
Как лечить вульвовагинит
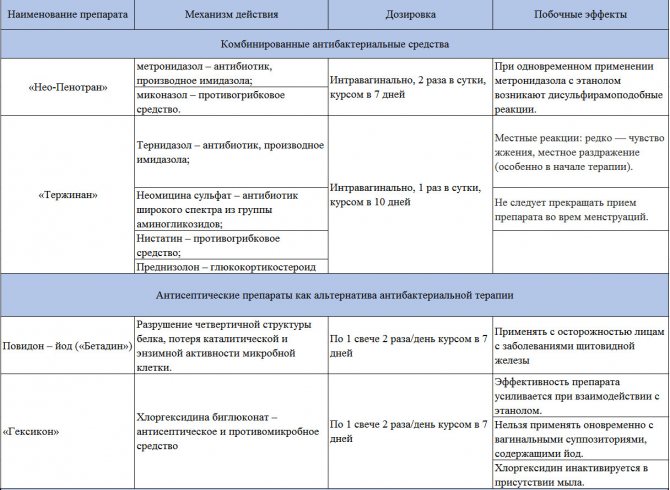
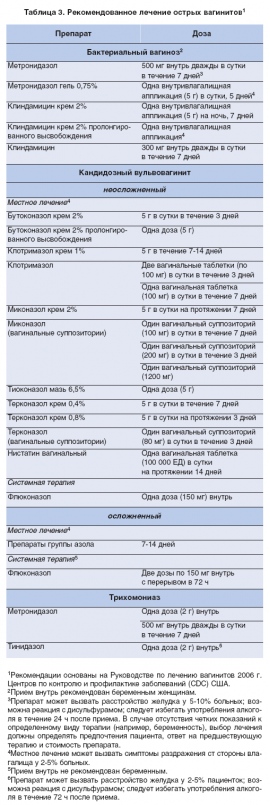
Терапия данного заболевания обязательна, поскольку самоизлечение не приходит, а в запущенных стадиях есть большой риск развития осложнений. Поэтому независимо от этиологического фактора, формы, течения или клинических проявлений обязательно требуется посещение гинеколога. В комплексное лечение входит этиотропная терапия (воздействие на причинные факторы и их устранение), местная терапия (обработка пораженных зон антисептическими и дезинфицирующими средствами), устранение интеркуррентных заболеваний, восстановление естественной микрофлоры влагалища.
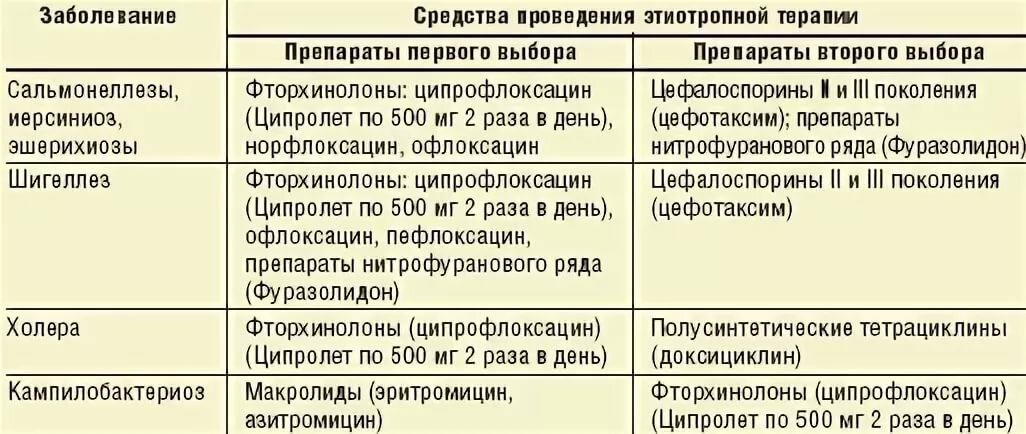
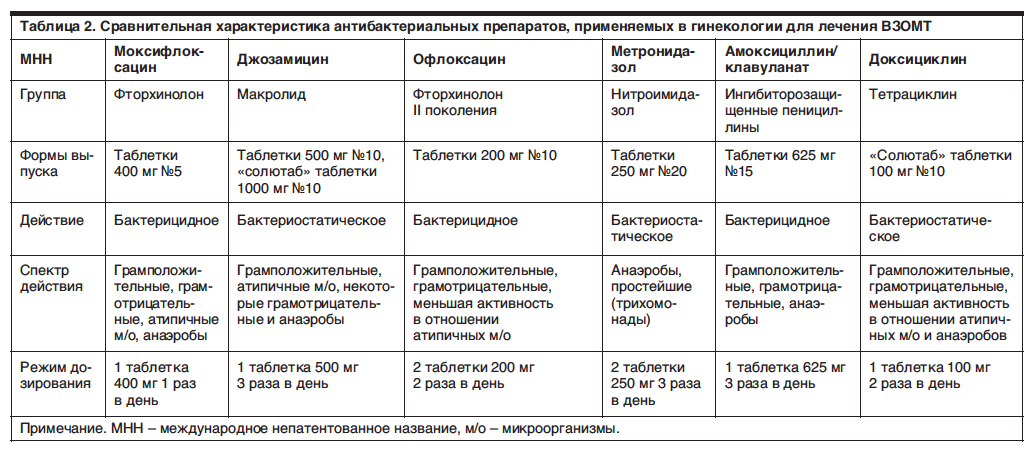
Этиотропная терапия направлена на причину возникновения заболевания. С этой целью применяются, как местные лекарственные средства (крема, вагинальные суппозитории, они же свечи, или таблетки), так и антибиотики системного действия. Антибактериальная терапия назначается обязательно исходя из выделенной патогенной микрофлоры и определения ее чувствительности
Так как достаточно сильно распространены полиэтиологические неспецифические вульвовагиниты, то важно использование многокомпонентных средств.
После полного курса терапии проводят заселение и восстановление естественной микрофлоры влагалища с использованием пробиотиков для перорального приема и внутривлагалищного применения.
Для снижения интенсивности симптоматики применяются сидячие ванночки.
Терапия интеркуррентных (сопутствующих) заболеваний предполагает нормализацию иммунной деятельности, устранение аллергических факторов, нормализация уровня гликемии (сахара) при сахарном диабете, санация участков воспаления, дегельметизацию и устранение прочих причин, которые могут помешать скорому выздоровлению.
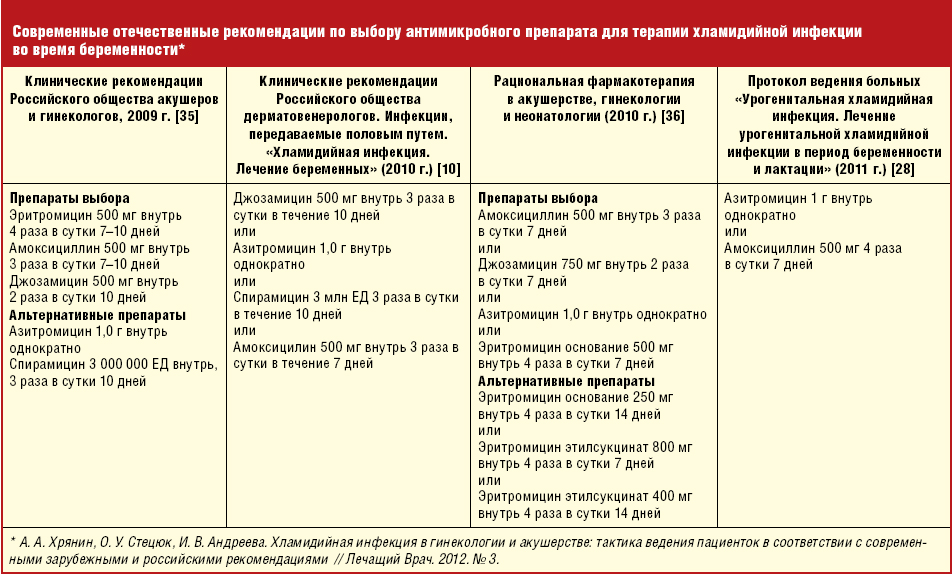
В случае определения специфического вульвовагинита немаловажно лечение полового партнера больной для исключения повторного заражения. На момент прохождения курса терапии следует удержаться от половой активности.
Немаловажным также является коррекция питания, отказ от вредных привычек, создание культуры гигиены. Чаще всего отсутствие этиологического фактора приводит к полному излечению без рецидивов в будущем. Для проверки состояния микрофлоры и достоверности излеченности проводят контрольную лабораторную диагностику материалов слизистой .
Профилактика заболевания
Вульвовагинит у женщин – это заболевание, которое трудно поддается лечению. Чтобы полностью избавиться от патологии, требуется проведение длительного курса терапии. Поэтому лучше предупредить развитие патологии. Для этого нужно выполнять такие требования:
Тщательное соблюдение личной гигиены. Лучше применять гигиенические средства без красителей и ароматизаторов, чтобы не вызывать раздражение слизистой.
Нельзя проводить рутинные спринцевания. Без рекомендаций врача такие процедуры не рекомендуется проводить. Потому как в результате их выполнения можно вымыть нормальную микрофлору влагалища.
Подбирать правильное белье. Нужно носить нижнее белье из натуральных, воздухопроницаемых тканей, подходящее по размеру.
Применять барьерные контрацептивы
Важно чтобы каждый сексуальный контакт был безопасным. Так можно обезопасить себя не только от инфекционной патологии, но и от заболеваний, передающихся половым путем, иммунодефицитов.
Каждая представительница женского пола должна посещать гинеколога 1 раз в год, даже если у нее нет признаков какого-либо заболевания. Так можно выявить самые первые признаки болезни и вовремя назначить качественное лечение.

Виды вульвовагинита
По длительности патология протекает в трех формах.
- Острая форма длиться 3–4 недели. Характеризуется ярко выраженной симптоматикой – сильным зудом и болью в области влагалища и половых губ, раздражением и расчесами на коже. Могут появиться слизисто-гнойные выделения из влагалища.
- Подострая форма протекает от 1 до 3 месяцев. Симптомы менее выражены.
- Хроническая форма длится более 1–3 месяцев. Характеризуется вялотекущим характером, неявной или отсутствующей симптоматикой.
В зависимости от возраста пациентки различают вульвовагинит младенческий (первые 12 месяцев), детский (от года до 8 лет), допубертатный (предменструальный) и пубертатный (в период полового созревания).
В зависимости от возбудителя, вызвавшего воспаление у девочки, вульвовагинит может быть:
- Неспецифическим. Воспаление возникает при инвазии кишечной палочки, стафилококков, стрептококков и др.
- Специфическим, возникающим при заражении хламидиями, трихомонадами, гонококками и др.
Причиной первичного воспаления становится патологическое действие внешних факторов – нарушений правил личной гигиены, при попадании инородного тела, инвазии патогенных микроорганизмов и глистов.
Вторичный вульвовагинит возникает вследствие распространения инфекции из имеющегося инфекционного очага в организме ребенка (воспаление зубов, ЛОР органов, мочевого пузыря или почек) или как осложнение хронических заболеваний – сахарного диабета, гормональных нарушений и др.