Осложнения ОРЗ (ОРВИ)
Простудные заболевания, за исключением гриппа, редко вызывают осложнения, тем не менее иногда инфекция распространяется на органы грудной клетки, уши или носовые пазухи.
Синусит — инфекция околоносовых синусов — пазух, заполненных воздухом. Это осложнение развивается у 1 из 50 взрослых и детей старшего возраста с симптомами простуды. Проявления синусита включают:
- боль или повышенную чувствительность вокруг носа, глаз, лба;
- заложенность носа и отделяемое из носовых ходов;
- температура до 38оС и выше.
Как правило, синусит проходит спонтанно, однако если симптомы выражены значительно или не исчезают спустя неделю, обратитесь к врачу.
Средний отит — инфекция среднего уха — развивается приблизительно у одного из пяти детей в возрасте 1-5 лет с симптомами простуды. Признаками поражения уха является:
- сильная боль в ухе;
- температура до 38оС и выше;
- гриппоподобные симптомы, такие как выраженное общее недомогание, тошнота и рвота.
Специального лечения средний отит обычно не требует и проходит за несколько дней. Если ребенок проявляет симптомы среднего отита повторно, потребуется обратиться к врачу.
Инфекция грудной клетки — бронхит и пневмония могут возникнуть после простуды, так как в этот период иммунная защита организма временно ослаблена. О развитии этих осложнений можно обычно судить по появлению постоянного кашля с мокротой и одышки (затрудненного и учащенного дыхания). Легкие инфекции проходят самостоятельно в течение нескольких недель, однако нужно обратиться к врачу, если:
- есть сильный кашель;
- держится высокая температура;
- появляются периоды дезориентации или расстройства сознания;
- есть острая боль в груди;
- наблюдается кровохарканье;
- симптомы длятся больше 3 недель.
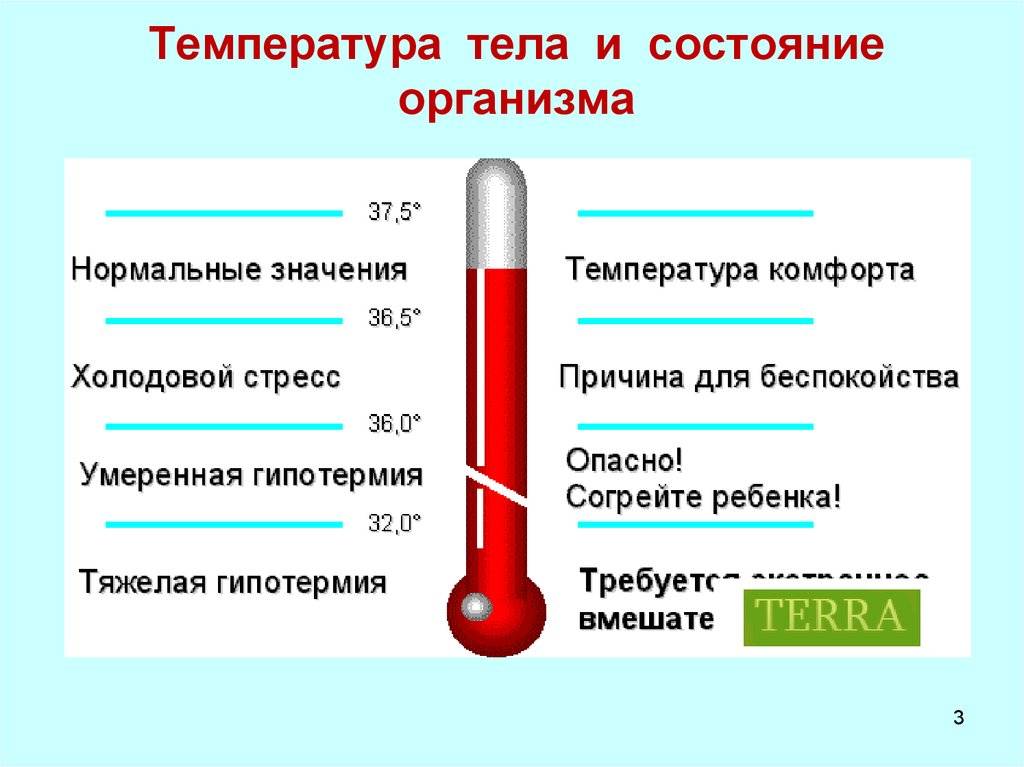
Отчего повышается температура и почему ее не всегда надо сбивать
В основе температурной реакции лежит защитный механизм, борющийся с инфекциями, воспалением или другими патологическими состояниями. Лихорадку вызывают вещества пирогены, что в переводе с латинского означает «создающие жар», которые бывают двух видов:
- Внешние (экзогенные) – попадающие в организм с ядами или чужеродными микроорганизмами. К ним относятся токсины, вырабатываемые возбудителями инфекционных болезней и паразитами.
- Внутренние (эндогенные) – вещества, образующиеся в организме в результате болезней – воспалений, опухолей, нарушений работы иммунной системы.
Пирогены, попадая в кровь, воздействуют на головной мозг, в котором находится особая структура – преоптическое ядро, являющееся терморегулятором тела. При получении сигнала мозг запускает целую серию иммунологических реакций, повышающих температуру до оптимальной величины. В результате в организме происходят:
- Усиление обменных процессов – начинает усиленно работать сердце, увеличивается кровоток, ткани лучше снабжаются кислородом. Организм мобилизуется для противодействия болезни.
- Увеличение концентрации Т-лимфоцитов, усиливающих иммунитет, уничтожающих чужеродные микроорганизмы и поврежденные клетки.
- Разложение токсинов, попавших в организм, и создание условий, не дающих размножаться патогенным микроорганизмам.
Поэтому, увидев на градуснике 37,5, не надо срочно принимать жаропонижающие средства. Таблетки только ухудшат общее состояние, прервав защитный процесс и дополнительно нагрузив организм химическими компонентами.
Виды аллергического отека гортани
Различают острый и хронический аллергический отек.
Острый аллергический отек
В этом случае необходимо вызывать экстренную помощь. Затруднения дыхания явные и внезапные, состояние стремительно ухудшается. Человек дышит прерывисто и часто, в дыхание вовлекаются мышцы плеч, головы и спины, западают надключичные ямки, втягиваются межреберные промежутки. Кожа бледнеет, синеет, пульс растет, у больного может начаться паника. При отсутствии медицинской помощи просвет гортани закрывается полностью, что вызывает асфиксию и смерть.
До прибытия медицинских работников находящихся рядом с больным должны консультировать по телефону, что следует делать. Советы для оказания неотложной помощи при проблемах с дыханием:
- прервать контакт человека с веществом, которое вызвало такую реакцию (если это возможно определить);
- при отравлении продуктами – промыть желудок;
- освободить человека от сдавливания одеждой;
- обеспечить приток свежего воздуха;
- дать антигистаминное средство.
Хронический аллергический отек
В таком случае дискомфорт в горле и сбои дыхания происходят периодически, не усугубляясь, но доставляя человеку очень неприятные ощущения. Такое состояние является следствием некоторых болезней или систематического контакта с аллергеном (например, с плесенью или шерстью животных, находящимися в доме). Его симптомы следующие:
- опухание и покраснение миндалин, язычка и неба;
- сложности при вдохе сильнее, чем при выдохе;
- учащенное дыхание;
- одышка;
- ощущение инородного тела в горле;
- невозможность физических нагрузок из-за усугубления проблем с дыханием.
При этих симптомах обязательно обратитесь к врачу-отоларингологу, чтобы вылечить основное заболевание или убрать аллерген из своего окружения.Хронический аллергический отек гортани опасен тем, что он может резко и внезапно развиться в отек Квинке – когда нарастание клинических проявлений происходит в течение нескольких минут. Отек Квинке характеризуется сильным опуханием шеи и лица, может перейти на слизистую оболочку гортани, вызывая сильный стеноз. При появлении признаков отека Квинке нужно срочно вызвать скорую медицинскую помощь.В случаях хронических аллергий человек обычно в курсе своего состояния, поэтому должен всегда держать под рукой антигистаминные средства, которые остановят прогрессирование состояния
Такие препараты выписывает врач индивидуально – есть разные виды антигистаминных препаратов, и важно подобрать подходящие вам
Можно ли сбивать температуру 37,3 °С и чем это делать?
Показания термометра 37,3 °С – не повод для активного использования различных лекарств и немедикаментозных мер для борьбы с повышенной температурой. Такое «лечение» не обязательно пойдет на пользу, хотя и может на время улучшить самочувствие. Так что принимать жаропонижающие препараты не стоит, лучше дать организму возможность по максимуму использовать естественные защитные механизмы.
Сбивать температуру 37,3 °С можно при выраженной интоксикации, риске развития сердечных и неврологических осложнений, тенденции к быстрому ухудшению состояния с развитием субъективно плохо переносимой лихорадки4. Все эти состояния требуют скорейшего обращения к врачу и получения комплексного лечения, одним из компонентов которого и будет прием препаратов с жаропонижающим и противовоспалительным эффектами. По согласованию с врачом можно использовать немедикаментозные меры.
Нередко требуется не только снизить температуру, но и уменьшить выраженность катаральных симптомов и интоксикации. В этой ситуации можно применять средства комплексного действия, одним из которых является РИНЗА.
Диагностика
Субфебрилитет не возникает на пустом месте, и часто является предвестником достаточно серьезного заболевания. Чтобы выяснить причины возникновения постоянно повышенной температуры, необходимо обязательно обратиться к доктору. Диагностика субфебрилитета начинается со сбора анамнеза и жалоб на состояние здоровья. Врач изучит историю болезни пациента, расспросит о ранее перенесенных и существующих ныне заболеваниях. Наличие таких болезней, как туберкулез, сахарный диабет, ВИЧ, различные виды заболеваний крови и печени, а также перенесенные операции – одна из причин стойкого повышения температуры. При диагностике субфебрилитета необходимо выявить и возможность заражения бактериальным эндокардитом и гепатитом во время медицинских процедур, посещения стоматолога, переливании крови, незащищенных половых контактах. Также проводится эпидемиологический опрос – врач задаст вопросы о том, какие страны посещал человек в последнее время, не выезжал ли он в районы, для которых характерны те или иные инфекционные и паразитарные заболевания.
Далее следует визуальный осмотр пациента. Врач проводит исследование кожных покровов, слизистой, суставов, лимфатических узлов, делает пальпацию брюшной полости, молочных желез у женщин, аускультацию грудной полости, осматривает ЛОР-органы, урогенитальные органы и прямую кишку. Для выяснения всех причин возникновения субфебрилитета назначаются лабораторные исследования, к которым относятся общий анализ мочи крови, серологический и биохимический анализы, исследования мокроты и спинномозговой жидкости.
В обязательном порядке проводится и приборная диагностика: УЗИ, рентгенография, КТ, эхокардиография. Назначаются консультации различных специалистов: гинеколога(для женщин), невролога, онколога, гематолога, инфекциониста, фтизиатра – все пациенты, мужчины, женщины, дети, беременные с субфебрилитетом, должны пройти проверку на туберкулез.
Какую температуру следует сбивать
Сбить высокую температуру у ребенка первых двух месяцев жизни нужно, если отметка термометра достигла 38 °С3,6. Детям старшего возраста при относительно нормальном самочувствии снижать температуру следует при 39-39,5 °С3,6. Если у малыша ранее случались судороги, жаропонижающее стоит дать уже при 37,5 °С. Перед тем как быстро сбить высокую температуру у ребенка в домашних условиях, оцените состояние больного. Если малыш плохо себя чувствует и тяжело переносит лихорадку, не стоит ждать, когда отметка термометра достигнет 38 °С3. В этом случае целесообразно облегчить состояние больного, дав жаропонижающее.
Повышенная температура у ребенка
У детей первым симптомом ОРВИ зачастую становится именно гипертермия1,7,8. При этом дети часто не ощущают температуру 38°С: у них ничего не болит, их ничего их не беспокоит. Головная боль, насморк, першение в горле и кашель появляются позже, и они досаждают малышу больше, чем сама гипертермия.
Зачастую взрослые, ориентируясь на свои ощущения при лихорадке и дискомфорт, который они при этом испытывают, торопятся сбить ребенку температуру. Этого делать не нужно. Согласно общепринятым нормам, использовать жаропонижающие препараты следует только в том случае, если столбик термометра поднимается отметки «39». При этом достаточно снизить температуру на 1°С, а не добиваться ее полной нормализации8.
Сбивать температуру 38°С врачи настоятельно рекомендуют у грудничков менее трех месяцев отроду и детей с сопутствующими заболеваниями сердца и нервной системы, с предрасположенностью к судорожным припадкам4,7,8. Для остальных малышей она не представляет опасности.
Если состояние ребенка ухудшается, его кожа и губы выглядят бледными, руки и ножки становятся холодные на ощупь, дать жаропонижающий препарат имеет смысл. Это поможет предупредить дальнейшее развитие лихорадки.
Появление фебрильных судорог в виде подергивания отдельных мышечных волокон/мышц и тем более – общего судорожного припадка, когда тело малыша выгибается дугой, должно стать поводом для немедленного использования жаропонижающих средств и вызова бригады скорой помощи7,8.
Формы
В зависимости от изменений температурных показателей, субфебрилитет классифицируется следующим образом.
Перемежающаяся лихорадка – температура сначала немного понижается, а затем снова повышается, и такое чередование длится на протяжении нескольких дней.
- Ремитирующая – температура в течении суток колеблется больше, чем на 1°C.
- Волнообразная лихорадка – у пациента наблюдается чередование нормальной температуры с постоянным и ремитирующим состоянием.
- Постоянная лихорадка – о ней говорят, когда температура постоянно повышена, и, практически, не изменяется в течении суток.
Есть еще лихорадка неясного происхождения(генеза), причины которой выяснить врачам не удается. В этом случае отмечается повышение температуры до 38°C в период от трех неделях и более при неустановленных причинах.
Лихорадку неясного происхождения(генеза) подразделяют на следующие виды:
- так называемая, лихорадка “классическая” невыясненного генеза – к ней относят все случаи инфекционных болезней, тяжело поддающиеся диагностике, абсолютно непривычные для местности, в которой проживает пациент, или имеют атипичные формы;
- резкое снижение в крови специальных элементов, которые отвечают за иммунитет человека, также может привести к лихорадке неясного генеза;
- лихорадка госпитальная – она возникает у пациента после госпитализации в течении суток;
- цитомегаловирусную инфекцию, гистоплазмоз, микобактериоз относят к ВИЧ-ассоциированной лихорадке.
Почему она повышается?
Температура от 39 до 41°С (гипертермия) считается высокой и возникает она в результате выраженной разбалансировки процессов теплопродукции и теплоотдачи в организме. Причиной повышенной теплопродукции выступают особые вещества пирогены1, которые действуют на центр терморегуляции, расположенный в головном мозге и выводят его на новый более высокий уровень.
Науке известно два вида пирогенов4 и, соответственно, два типа гипертермии:
- инфекционная,
- неинфекционная.
Инфекционная связана с деятельностью вирусов, бактерий, простейших микроорганизмов, грибов или паразитов1,4. Самый частый случай – повышение температуры до 39°С и выше у взрослых и детей при гриппе и ОРВИ1,2. Несколько реже жар возникает при неинфекционном воспалении различных органов2.
Неинфекционная лихорадка1,2,4 может сопутствовать разным болезням:
- аллергическим,
- аутоиммунным,
- иммунодефицитным,
- опухолевым,
- эндокринным и т.д.
Жар нередко появляется после травмы или на фоне приема некоторых лекарственных препаратов1,2,4 – все это следует учитывать во время лечения.
Как мерить температуру новорожденному
Очень важно правильно померять температуру у ребенка, потому что от этого зависит результат, а от результата, — предпринимаемые действия
Измерение температуры в подмышечной впадине или паховой впадине
Это измерение можно проводить ртутным термометром, и электронным термометром. О видах термометров – ниже.
- Ребенка нужно успокоить, после плача должно пройти не менее 20 минут.
- Проверяем, сухо ли подмышкой. Если там пот, то нужно протереть его насухо салфеткой.
- Сбиваем термометр. Чтобы он не показался ребенку слишком холодным, можно слегка нагреть его в своей ладони.
- Ставим термометр так, чтобы кончик его полностью был подмышкой. Прижимаем ручку ребенка к телу, и носим его в этом положении 8-10 минут. После этого, можно смотреть результат.
Измерение температуры в прямой кишке
Это измерение проводят электронным термометром.
- Ребенка нужно успокоить, положить себе на колени, головой к себе.
- Развести ножки в стороны.
- Смазать анальное отверстие детским кремом, и кончик термометра тоже смазать детским кремом (предварительно сбить ртуть). Термометр ввести в задний проход на 2 см, и подержать в таком положении (и термометр, и малыша, и его ножки) до 3 минут.
Измерение температуры во рту
Это измерение проводят электронным термометром.
Нужно ввести термометр под язык ребенка и подержать 1 минуту (или до сигнала).
Как измерить температуру у новорожденного ртутным градусником
Ртутный градусник дает самые точные показания. Применяется для измерения температуры в подмышечной впадине и паховой впадине. Ребенка нужно успокоить, после плача должно пройти не менее 20 минут. Проверяем, сухо ли подмышкой. Если там пот, то нужно протереть его насухо салфеткой. Сбиваем термометр. Чтобы он не показался ребенку слишком холодным, можно слегка нагреть его в своей ладони. Ставим термометр так, чтобы кончик его полностью был подмышкой. Прижимаем ручку ребенка к телу, и носим его в этом положении 8-10 минут. После этого, можно смотреть результат.
Как измерить температуру новорожденному электронным градусником
Применяется для измерения температуры в подмышечной впадине, паховой впадине, во рту и в прямой кишке. Длительность – до сигнала термометра. Есть специальная разновидность электронных термометров для измерения температуры в ушном проходе, длительность 4-5 секунд.
Примечание. В зависимости от модели электронного градусника, в инструкции к нему могут рекомендовать держать термометр еще 15-30 секунд после сигнала (для повышения точности измерений)
Обратите внимание на требования инструкции касательно вашего градусника
Как измерить температуру новорожденному температурным индикатором
Температурный индикатор (полоска с квадратиками) сейчас применяется редко, так как не дает точных результатов. Температурный индикатор просто прикладывается к лбу ребенка. Длительность — до проявления результата.
В каких случаях необходима консультация врача
Лечить любое простудное заболевание у ребенка, сопровождающееся жаром и насморком, рекомендуется под наблюдением и в соответствии с рекомендациями врача1. Экстренно вызвать на дом педиатра необходимо в следующих случаях:
- повышение температуры сопровождается рвотой, поносом, появлением сыпи;
- при температуре малыш несколько часов отказывается от питья;
- температура выше 38 °C держится более трех суток;
- у ребенка появляются судороги, нарушения сознания;
- у малыша имеются хронические заболевания (почек, сердца и др.).
Информация в данной статье носит справочный характер и не заменяет профессиональной консультации врача. Для постановки диагноза и назначения лечения обратитесь к квалифицированному специалисту.
Литература
- В.М.Делягин. Лихорадка (новые штрихи на древней картине). / Consilium Medicum. Педиатрия. (Прил.) 2018; №2: с. 89-93.
- Н.А. Коровина. Лихородка многообразие причин и сложность решения. / Н.А. Коровина, И.Н. Захарова // Медицинский совет. №2 2013; с. 82-90.
- И.Н. Захарова. Лихорадка у детей: от симптома к диагнозу / И.Н. Захарова, А.Л. Заплатников // Медицинский совет. №1, 2017; с 212-218.
- В.М.Делягин. Лихорадка как отправная точка в диагностическом поиске. Выбор жаропонижающего препарата. Consilium Medicum. Педиатрия. (Прил.) 2015; 01: с. 80-85.
- Делягин В. М. Лихорадка. Многообразие причин и сложность решения На допомогу педiатру. №1 2013, с. 80-83.
- И.Н. Захарова. Лихорадка у детей: Диагностическая значимость, критерии, тактика врачапедиатра. Как правильно назначить антипиретики? / И.Н. Захарова, А.Н. Горяйнова // Медицинский совет. №2 2018, с. 206-210.
- Инструкция по применению препарата РИНЗАсип с ВИТАМИНОМ С. Регистрационный номер: ЛС-002579.
Система оценки безопасности лекарств
Все лекарства, рекомендуемые Минздравом РФ, проходят необходимый цикл клинических и доклинических исследований, в соответствии с чем и определяется их эффективность и безопасность, в том числе, для беременных
Поэтому, перед тем как начать прием того или иного препарата, важно внимательно ознакомиться с инструкцией, где должно быть указано с какой недели беременности можно принимать это лекарство
Какие препараты можно применять беременным для лечения гриппа и ОРВИ?
Антивирусное лечение следует начинать как можно раньше в первые-вторые сутки от начала заболевания, основываясь на клинические проявления болезни. Некоторые противовирусные средства относятся к категории «С» поэтому их назначают только при письменном согласии пациентки.
При ОРЗ с целью профилактики или лечения с первого дня беременности можно наносить в носовые ходы мазь или гель ВИФЕРОН (действующее вещество – интерферон альфа 2b обладает противовирусной, иммуномодулирующей активностью). Указанные препараты оказывают только местное действие. Начиная с 14-й недели, в качестве противовирусного средства можно применять свечи ВИФЕРОН.
Схема применения препарата ВИФЕРОН Свечи для лечения гриппа и ОРВИ при беременности
Суппозитории ректальные 500 000 МЕ применяют по одному суппозиторию 2 раза в сутки через 12 часов ежедневно в течение 5 суток, начиная с 14-й недели беременности. По клиническим показаниям терапия может быть продолжена.
При ректальном использовании препарата печень и желудок не испытывают избыточной нагрузки, что позволяет избежать многих побочных эффектов. Мазь и гель не всасываются в кровь, действуют локально в месте нанесения.
Следует учитывать, что антибиотики не оказывают воздействия на вирусы, поэтому их применение в лечение вирусных заболеваний не обосновано. В случае бактериального осложнения, например тонзиллита, отита или пневмонии, может быть назначен антибиотик. Включение препарата ВИФЕРОН в комплексную терапию ОРВИ и гриппа у беременных женщин способствует уменьшению риска преждевременного прерывания беременности в 3,54 раза (1), а также способствует достоверному сокращению длительности симптомов интоксикации.
Справочно-информационный материал
Автор статьи
Врач общей практики
- Малиновская В.В., Баранов И.И., Выжлова Е.Н., Шувалов А.Н. «Лечение острых респираторных инфекций у беременных», Акушерство и гинекология, 2019
https://ru.wikipedia.org/
https://www.who.int/
https://www.rosminzdrav.ru/
https://www.rmj.ru/
Как и когда снижать температуру у детей
При терапии ОРЗ и гриппа важно, понимать, что наличие того или иного симптома само по себе не является обязательным критерием для назначения лекарств. Врачу, наблюдающему ребенка, еще до назначения лекарственных средств предстоит оценить риски и понять, насколько то или иное проявление болезни затрудняет жизнедеятельность пациента
По некоторым данным до 95% детей с ОРВИ получают жаропонижающие, из которых подавляющее большинство (92%) имеют не высокую температуру в пределах 37-38°С. Лихорадка является частью воспалительной реакции организма на инфекцию, носит во многом защитный характер, поэтому тактику бездумного и скорейшего приведения температуры в норму вряд ли можно оценивать как рациональную. Возвращаясь к интересующей нас теме, стоит отметить, что столь популярные при ОРВИ жаропонижающие средства не влияют на причину болезни, а напротив могут маскировать заболевание и даже привести к его удлинению.
Иногда даже у здорового ребенка может подниматься температура, что связано с гиперактивностью, незрелостью системы терморегуляции, перегревом и другими не связанными с болезнью факторами. Проверкой состояния будет повторное измерение температуры через 20 минут после того, как вы переодели и успокоили малыша.
У детей старше 2-3 месяцев показанием для снижения является температура выше 39°. Обычно, чтобы наступило улучшение самочувствия, бывает достаточно понизить ее на 1–1,5°. Показания для принятия жаропонижающих мер:
- > 39,0°–39,5° у детей (ранее здоровых) старше 3 мес и/или при ломоте в мышцах и головной боли.
- > 38°–38,5° пациентам с судорогами в анамнезе, тяжелыми заболеваниями сердца и легких, а также в раннем периоде от 0 до 3 мес жизни
По назначению врача для снижения температуры у детей может применяться парацетамол и ибупрофен при воспалительных процессах и боли. При ОРЗ у детей не применяются ацетилсалициловая кислота (аспирин), анальгин, амидопирин, антипирин, фенацетин, нимесулид.
Что делать при температуре без симптомов у ребенка
Чаще поите больного. При высокой температуре вместе с потом организм теряет большое количество жидкости. Ее дефицит нужно восполнять. Вот почему при температуре без симптомов ребенку необходимо обильное питье. Малышу можно давать обычную воду, компот, ягодный морс. Желательно, чтобы напитки были теплыми, но не горячими. Если температура очень высокая, поить детей необходимо маленькими порциями (с ложки) каждые 10 минут.
Обеспечьте оптимальные условия для больного. Если у ребенка без симптомов поднялась температура, оденьте его в легкую домашнюю одежду, чтобы избежать перегрева. Каждый час проветривайте комнату, где находится малыш. Обеспечьте ему постельный режим и полный покой, особенно если он чувствует себя плохо. Не накрывайте ребенка теплым одеялом – это может привести к перегреву.
Сбивайте высокую температуру. Если показатели термометра держатся на отметке 38–39 °С, целесообразно применение подходящих по возрасту жаропонижающих препаратов. Например, для малышей с 3-х месяцев можно использовать МАКСИКОЛД для ДЕТЕЙ1. При наличии в истории болезни фебрильных судорог или некоторых патологий нервной системы нужно сбивать даже невысокую температуру. При температуре 37 °С без симптомов у ребенка, давать ему жаропонижающее ненужно.
Вызовите врача. При высокой температуре без симптомов у ребенка необходимо проконсультироваться с педиатром. При осмотре специалист может заметить начальные признаки заболевания, которые бывает трудно определить без соответствующих знаний и подготовки.
Беременность и хронический тонзиллит.
Здоровье будущей мамы и малыша требует пристального внимания. Осложнения, вызванные заболеванием, могут привести к опасным последствиям вплоть до выкидыша или спровоцировать преждевременные роды. Самолечение в данном случае опасно: необходимо пройти лечение у ЛОРа в клинике. Врач назначит промывания миндалин, обработку их ультразвуком и полоскания горла антисептиками, безопасными для будущей мамы. Физиопроцедуры беременным противопоказаны.
Если вы только планируете беременность, стоит для профилактики провести плановую терапию, чтобы снизить негативное влияние патогенов на гланды. На стадии планирования беременности рекомендуется пройти осмотр обоим родителям, чтобы снизить риск появления этого недуга у ребёнка.
Как определяется степень тяжести COVID-19
! Легкое течение
– температура < 38 °C, кашель, слабость, боли в горле;
– частота дыхания ≤ 22;
– сатурация ≥ 95%.
! Среднетяжелое течение
– температура > 38 °C
– частота дыхания > 22/мин
– одышка при физических нагрузках
– изменения при КТ/рентгенографии: объем поражения минимальный или средний (КТ 1-2)
– уровень С-реактивного белка в крови >10 мг/л
! Тяжелое течение
– частота дыхания > 30/мин
– сатурация ≤ 93%
– нестабильная гемодинамика: систолическое (верхнее) артериальное давление менее 90 мм рт.ст. или диастолическое (нижнее) давление менее 60 мм рт.ст.)
– объем поражения легких значительный или субтотальный (КТ 3-4)
– снижение уровня сознания, ажитация.
7. Как решается вопрос о проведении компьютерной томографии легких?
Необходимость такого обследования определяет врач. При этом должны учитываться возраст пациента, наличие сопутствующих хронических болезней, жалобы, объективное состояние и клиническая картина развития пневмонии (по итогам «прослушивания» легких, измерения сатурации, частоты дыхания и т.д.).
Методичка Минздрава рекомендует назначать КТ, если есть признаки среднетяжелой формы COVID-19 (см. выше «Справку «КП»). Порядок и сроки проведения КТ определяются возможностями региональной системы здравоохранения, говорится в документе.
8. При каких симптомах больного должны госпитализировать?
Согласно Рекомендациям Минздрава, если больному поставлен диагноз COVID-19 и он лечится дома, ему полагается госпитализация при сохранении температуры ≥ 38,5 °C в течение 3 дней.
Также должны госпитализировать пациентов в состоянии средней тяжести, у которых есть любые два из следующих показателей:
* сатурация < 95%;
* температура ≥ 38 °C;
* частота дыхания > 22;
* признаки пневмонии с распространенностью изменений в обоих легких более 25% (при наличии результатов КТ легких).
Кроме того, госпитализируются вне зависимости от тяжести ковида пациенты, относящиеся к группе риска, а именно:
* старше 65 лет;
* с сопутствующими заболеваниями и состояниями: артериальной гипертензией; хронической сердечной недостаточностью; онкологическими заболеваниями; гиперкоагуляцией; ДВС-синдромом; острым коронарным синдромом; сахарным диабетом; болезнью двигательного нейрона; циррозом печени; длительным приемом ГК и биологической терапии по поводу воспалительных заболеваний кишечника; ревматоидным артритом; пациенты, получающие гемодиализ или перитонеальный диализ; иммунодефицитными состояниями, в том числе с ВИЧ-инфекцией без антиретровирусной терапии; получающие химиотерапию);
* пациенты, проживающие в общежитии, многонаселенной квартире, с лицами старше 65 лет, с лицами, страдающими хроническими заболеваниями бронхолегочной, сердечно-сосудистой и эндокринной систем.
9. В каком порядке госпитализируют больных с коронавирусом и можно ли выбрать больницу?
Госпитализация происходит по направлению участкового врача или врача “скорой”. Медик запрашивает по телефону наличие свободных мест в ближайших ковидных стационарах и принимает решение, куда направить больного. Права выбора у пациента в данном случае нет.
Человека с подозрением на коронавирус или подтвержденной covid-инфекцией должны везти в больницу на машине Скорой или специальным медицинским транспортом (если направление дает участковый).
10. Что делать, если нарушаются перечисленные правила?
Можно звонить на единую «горячую линию» по коронавирусу: 8-800-2000-112; на «горячие линии», работающие в каждом регионе.
В то же время, как показывает практика, один из наиболее действенных способов – обращение к своему страховому представителю по ОМС. Напомним, страховые компании, выдающие нам полисы ОМС, занимаются бесплатным консультированием и защитой прав пациентов. Сейчас работа страховых представителей «заточена» на помощь больным, столкнувшимся с проблемами при заражении коронавирусом, рассказали «КП» во Всероссийском союзе страховщиков. Звонить в свою страховую медицинскую организацию можно в любое время суток, телефон найдете на полисе или через поиск в Интернете по названию компании.
Почему может не быть других симптомов?
Гипертермия нарушает самочувствие. Обычно ей сопутствуют не только ощущение разбитости и усталости, сонливость, головная боль и ломота в мышцах2,4, но и проявления заболевания, ставшего ее причиной. Так, при ОРВИ буквально сразу закладывает нос, появляются водянистые выделения из носовых ходов, начинает першить горло. Но бывает, что жар выступает единственным признаком неблагополучия организма.
Температура 39°С без симптомов бывает1 в таких случаях:
- В первые двое суток от начала гриппа, когда вирус активно размножается и вызывает интоксикацию, влияющую на работу центра терморегуляции.
- При вирусной пневмонии, которая нередко протекает без явных признаков поражения легких.
- При эндокринной патологии: токсическом зобе, сопровождающемся повышенной продукцией гормонов щитовидной железы (тиреотоксикозом), опухоли коры надпочечников, феохромоцитоме, вырабатывающей гормоны стресса (катехоламины).
- При опухолях головного мозга, затрагивающих центр терморегуляции.
- При злокачественных опухолях лимфоидной ткани, раке почки и печени и других3 .
Основной вывод: если лихорадит больше 2-3 суток, а другие симптомы не появляются, лучше, не откладывая, обратиться к врачу1,3. Это необходимо, чтобы не пропустить серьезную болезнь.
Опасна ли температура 37,3 °С?
Повышение температуры тела является универсальной защитной реакцией организма в ответ на инфекцию и развитие воспаления любого происхождения и локализации4. Она создает неблагоприятные условия для развития и жизнедеятельности некоторых микроорганизмов, вредных для человека.
При этом такое состояние обычно не является опасным для нашего организма. Температура 37,3 °С не приводит к дезактивации ключевых ферментов, не способствует деформации белковых молекул и не вызывает гибели клеток. И хотя она достаточно часто сопровождается чувством недомогания, жизненно важные органы при этом не страдают. Не повреждаются даже чувствительные и нежные нервные клетки головного мозга. Поэтому ошибочно считать, что температура 37,3 °С всегда представляет какую-то опасность для заболевшего человека, даже если он испытывает недомогание.