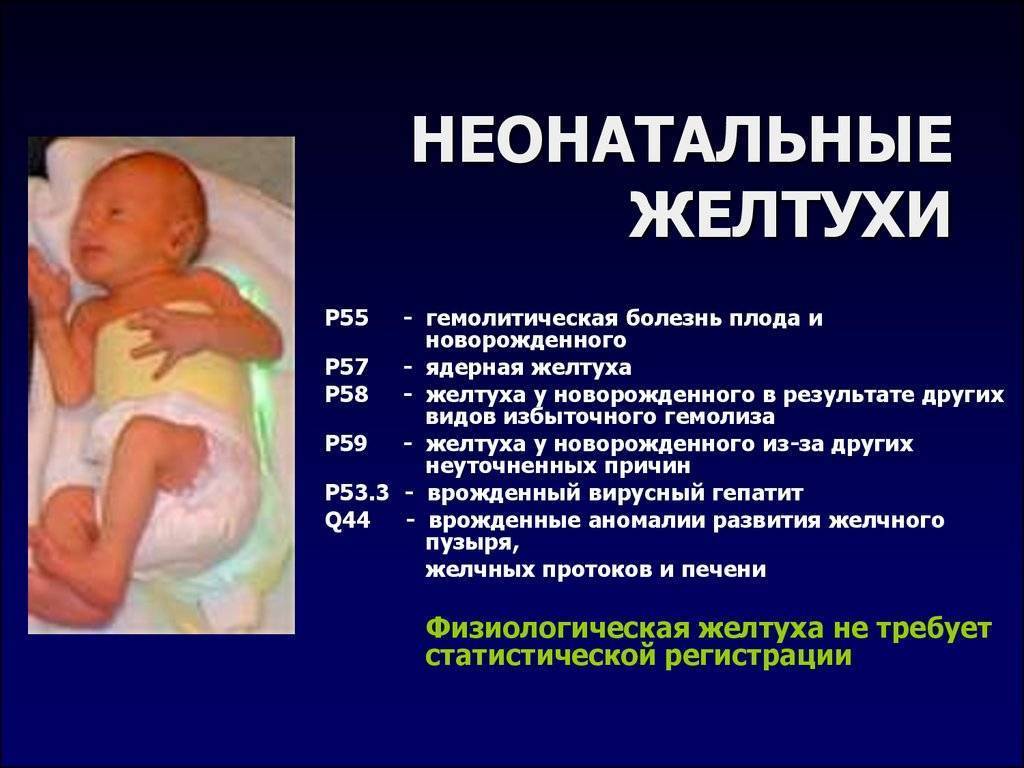
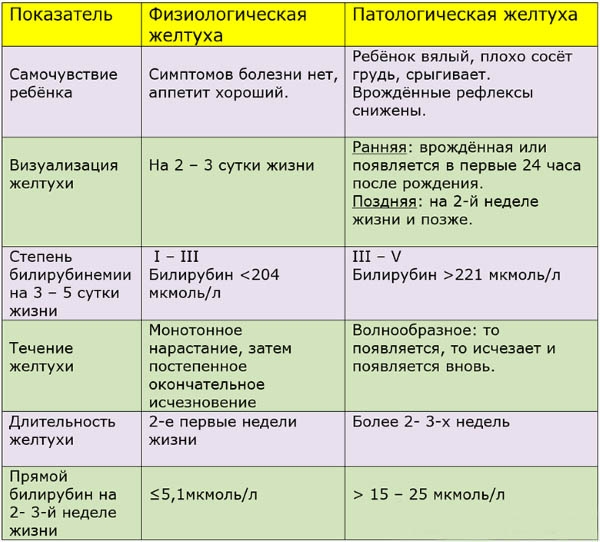
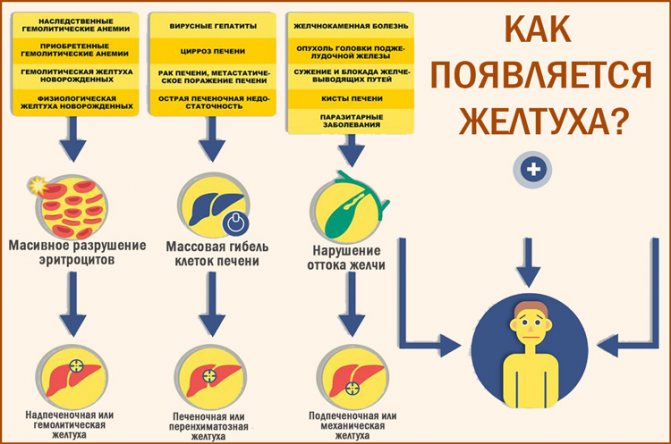
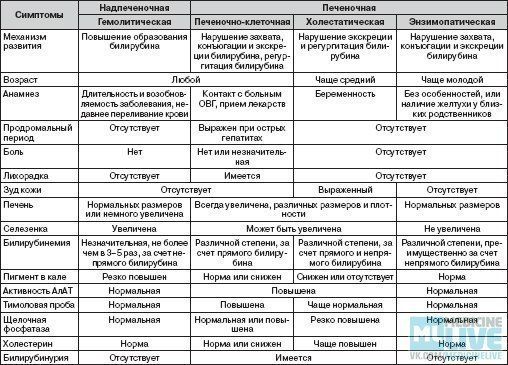
3.Виды желтухи и пути заражения
Виды желтухи
Результатом диагностики всегда становится выявление причин симптома и идентификация типа желтухи:
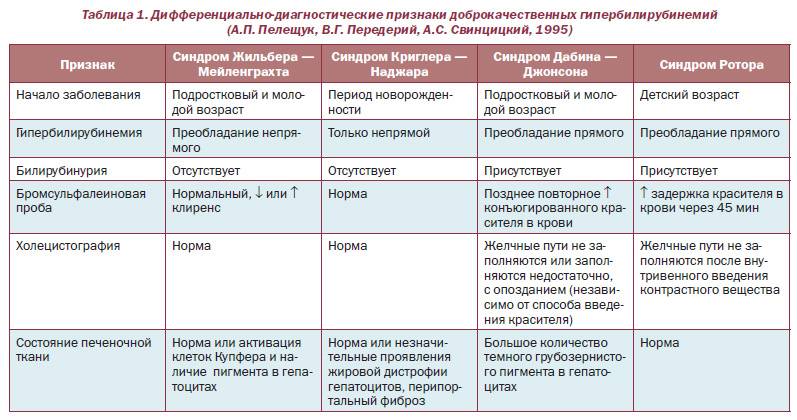
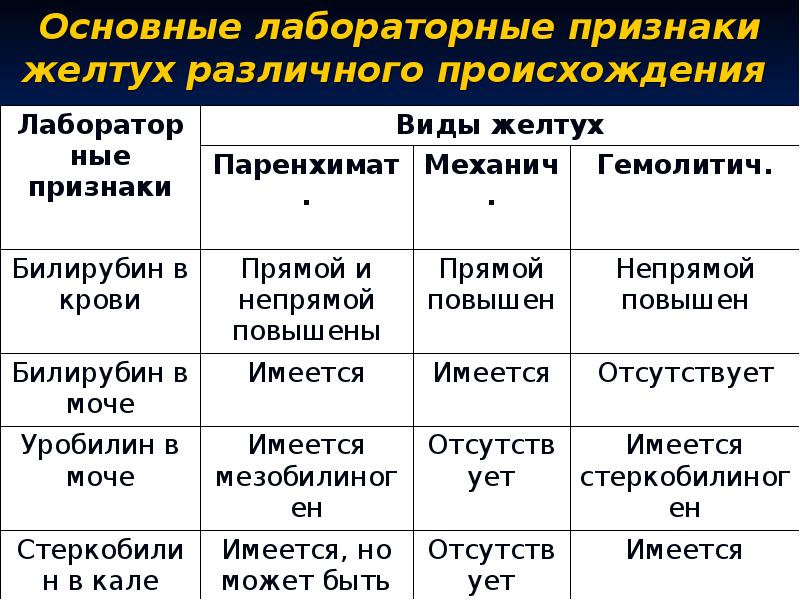
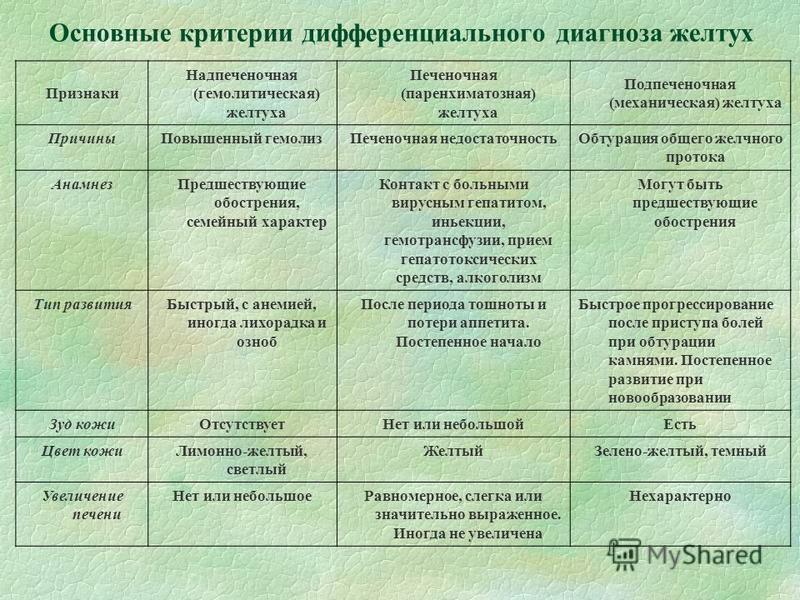
Надпечёночная желтуха. Этот вид нарушений в организме проявляется желтухой вследствие болезней крови (гемолитические анемии), отравлений ядами, сепсисе, инфаркте лёгкого, переливаниях несовместимой крови. Его характерный признак – очень тёмный кал.
Печёночная (паренхиматозная) желтуха является следствием нарушений в работе печени. Затрудняется переработка билирубина. Чаще всего при поражениях печени диагностируется печёночно-клеточная желтуха. Это признак сопровождает гепатиты, рак печени, цирроз. Моча становится тёмной, а кал обесцвечивается.
Подпечёночная (обтурационная) желтуха. Этот вид желтухи обусловлен нарушением вывода желчи из организма. Обычно для клинической картины характерно постепенное нарастание желтушности, иногда она периодически появляется и пропадает. Причиной сдавливания и непроходимости желчевыводящих путей могут бить опухоли, паразиты, камни, воспалительные процессы, кисты.
Отдельно нужно отметить детскую желтуху. Она несколько отличается от таковой во взрослом состоянии. Желтуха новорожденных обусловлена незрелостью билирубинового обмена, слабой активностью фермента глюкуронилтрансферазы, усиленным разрушением эритроцитов под влиянием антител матери. Обычно эти состояния проходят у новорожденных в течение месяца. Однако нужно помнить, что билирубин токсичен для головного мозга. Если не наблюдается общая положительная динамика и снижение желтушности кожи, нужна медицинская помощь. Новорожденного обследуют и принимают меры для вывода билирубина из крови.
Пути заражения
Одна из самых частых причин желтухи у взрослых – гепатит А. Это инфекционное заболевание, передающееся при бытовых контактах. Вирус гепатита довольно устойчив и живёт в водной среде до трёх месяцев. Заражение может произойти при контакте с больным человеком, использовании его посуды, при поцелуе. Дети чаще всего заражаются из-за несоблюдения правил гигиены: (не вымытые перед едой руки, грязные фрукты, поднятая с пола еда).
Гепатиты В и С передаются только через кровь или половым путём.
Заболевания, связанные с механической непроходимостью желчевыводящих путей, разрушением эритроцитов, попаданием в организм ядов, не заразны.
Диагноз
Предположение о возможности развития Гемолитической болезни новорождённых должно возникнуть при обследовании беременной в женской консультации. Резус-отрицательная кровь у матери и резус-положительная у отца, указания в анамнезе матери на переливание крови без учета резус-фактора должны вызвать предположение о возможности Г. б. н. у ожидаемого ребенка. Наличие отягощенного акушерского анамнеза (мертворождения, самопроизвольные выкидыши, рождение детей с Г. б. н., отставание в психическом развитии старших детей) заставляет подумать о возможности более тяжелого течения Г. б. н. у ожидаемого ребенка, т. к. последующие беременности ведут к усилению сенсибилизации у изоиммунизированных женщин.
В таких случаях можно до рождения ребенка исследовать на антитела околоплодные воды, полученные с помощью амниоцентеза (см.). Наличие неполных антител в околоплодных водах говорит о конфликте средней тяжести или тяжелом, но отрицательный результат анализа не исключает возможности развития Г. б. н.
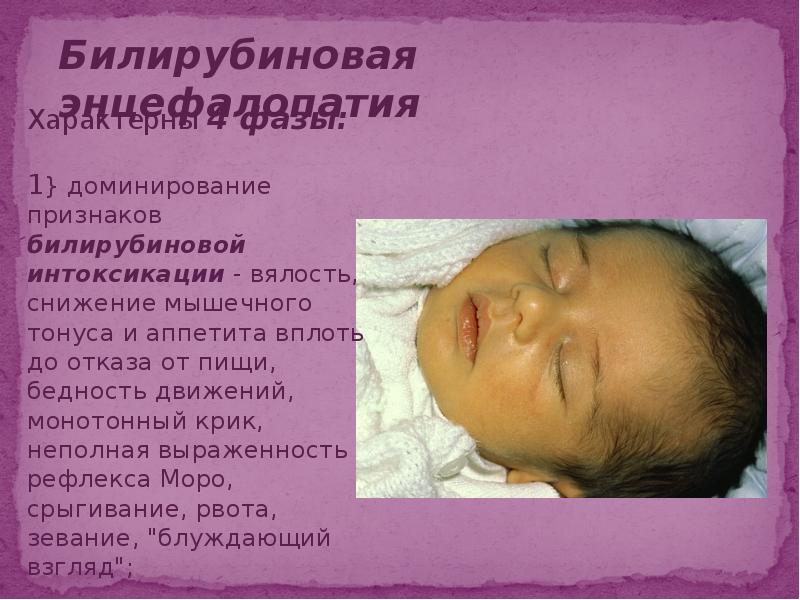
Ранний диагноз Г. б. н. и оценка тяжести заболевания должны быть проведены сразу после рождения ребенка. Наличие резус-отрицательной крови у матери и резус-положительной крови у новорожденного (при групповой несовместимости — наличие 0(I) группы у матери и А(II) или B(III) — у ребенка) и наличие резус-антител в сыворотке крови матери указывают на возможность развития Г. б. н. Для выяснения тяжести заболевания необходимо определить титр резус-антител (при высоком титре — начиная с 1 : 16 и выше — чаще имеют место тяжелые формы заболевания ребенка). При групповой несовместимости следует учитывать наличие высокого титра иммунных а- и (3-агглютининов (см. Группы крови). Как правило, в случае тяжелого течения диагноз не вызывает затруднений даже при отсутствии анамнестических данных: околоплодные воды и родовая смазка окрашены в желтый или зеленый цвет, ребенок отечный, желтушный или бледный, увеличены печень и селезенка. В неясных случаях имеет значение клин, анализ крови новорожденного, особенно пуповинной, т. к. изменения со стороны крови при Г. б. н. выявляются значительно раньше, чем другие клин, признаки заболевания. Диагностическое значение имеет снижение гемоглобина ниже 16,6 г%, наличие в крови нормобластов и эритробластов (больше чем 10 на 100 лейкоцитов), содержание билирубина в пуповинной крови выше 3 мг% по Ван-ден-Бергу, положительная проба Кумбса (см. Кумбса реакция) при резус-конфликте (при конфликте по системе AB0 — проба Кумбса отрицательная).
Рис. 2. Таблица Полачека для определения показаний к обменному переливанию крови в соответствии с динамикой билирубина у детей в первые дни жизни при гемолитической болезни новорожденных. При содержании билирубина выше верхней кривой показано обменное переливание крови, нише нижней кривой — обменное переливание крови не показано. При содержании билирубина, соответствующем промежутку между верхней и нижней кривыми, обменное переливание крови производится в зависимости от клинических данных.
Трудно бывает поставить диагноз, если Г. б. н. вызвана другими антигенами. В таких случаях проводят исследования сыворотки крови на наличие антител и определение их титра. Ранняя диагностика Г. б. н. имеет значение для срочного проведения заменного переливания крови. Если же сразу при рождении сложно решить вопрос о тяжести Г. б. н., то можно провести оценку по таблице Полачека (К. Polacek) (рис. 2) или вычислить почасовой прирост билирубина по формуле В. А. Таболина:
Bt = (Bn2 – Bn1) / (n2-n1) мг%,
где: Bt — почасовой прирост билирубина; Bn1 — уровень билирубина при первом определении; Bn2 — уровень билирубина при втором определении; n1 — возраст ребенка в часах при первом определении билирубина; n2 — возраст ребенка в часах при втором определении билирубина.
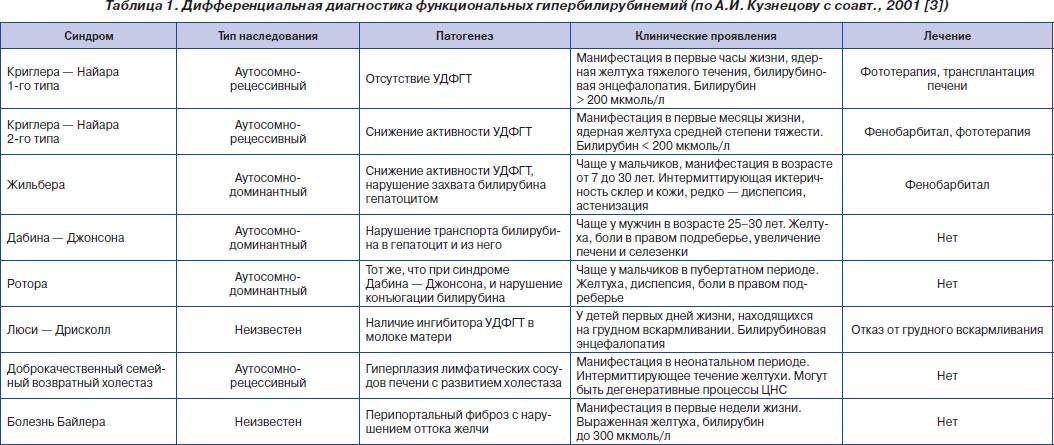
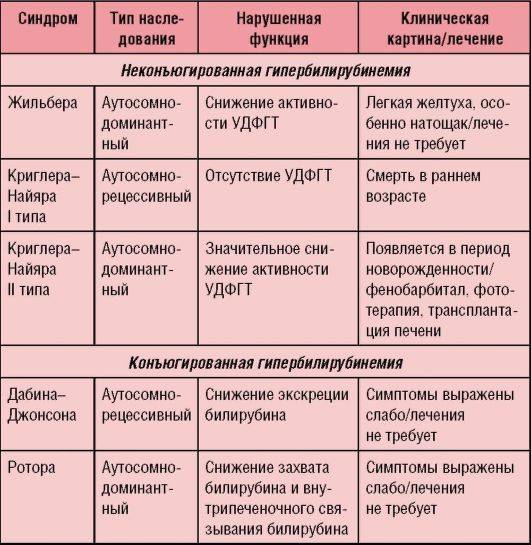
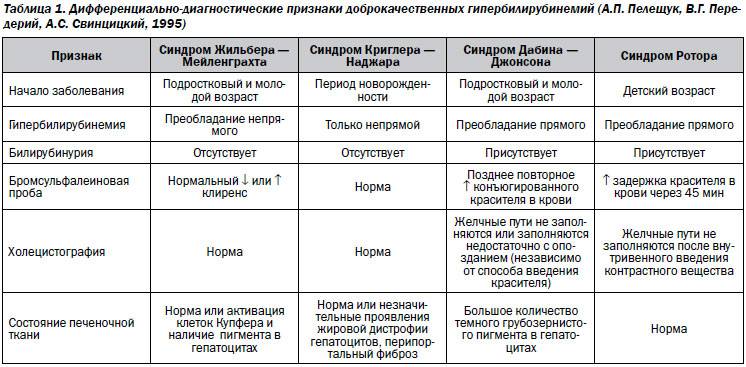
Дифференциальный диагноз: надо исключить затянувшуюся физиологическую желтуху новорожденных (см. Желтуха, у детей), транзиторную негемолитическую гипербилирубинемию (см.), наследственные гемолитические анемии — сфероцитарную Минковского — Шоффара и несфероцитарную (см. Гемолитическая анемия, Энзимопеническая анемия), желтухи вследствие дефицита глюкуронилтрансферазы или семейную негемолитическую гипербилирубинемию с ядерной желтухой — так наз. синдром Криглера — Найярра (см. Гепатозы), желтуху и анемию при сепсисе (см.), цитомегалии (см.), токсоплазмозе (см.), врожденном сифилисе (см.) и других инфекционных заболеваниях, анемии при кровотечениях и кровоизлияниях и др.
Лечение желтухи
Если желтуха у новорожденных проходит без критического повышения билирубина и относится к физиологическому типу, лечение может не потребоваться во все. При незначительных отклонений от нормы в анализах рекомендуется стандартный уход за ребенком, кормление по требование. Материнское молоко обладает всем необходимым для нормализации обмена веществ малыша. За 2-3 недели все симптомы должны исчезнуть сами по себе.
При диагностировании патологической желтухи без медицинской помощи не обойтись. Точные назначения может дать только лечащий врач, изучив анамнез и лабораторные анализы. Лечение желтухи у новорожденных содержит:
Фототерапию. Во время светолечения на кожу малыша воздействуют с помощью специальных ламп. Длина их световых волн специально подобрана так, чтобы они спровоцировали распад билирубина. Фермент расщепляется на нетоксичные вещества, которые легко выводятся из организма вместе с продуктами жизнедеятельности. Процедура полностью безопасна для малыша и не влияет на другие функции организма.
Инфузионную терапию. Она применяется в том случае, если фототерапия не дала желаемых результатов или анализы выявили критический уровень содержания билирубина в крови. При помощи капельниц в кровь вводятся специальные препараты, расщипляющие фермент и запускающие процес детоксикации организма. Объем терапии зависит от тяжести болезни и особенностей пациента.
Переливание крови. Иногда необходимо проводить операцию по заменному переливанию крови. Обычно это связано с патологическим изменением структуры билирубина.
В большинстве случаев желтуха у новорожденных побеждается современными методами лечения в течение нескольких дней. При раннем выявлении заболевания все необходимые меры будут предприняты еще в роддоме. Если потребуется более долгое лечение, ребенка перенаправят в стационар.
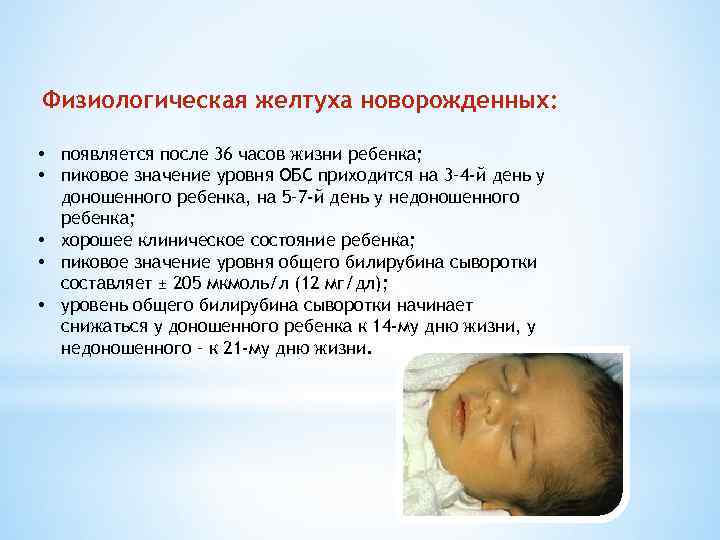
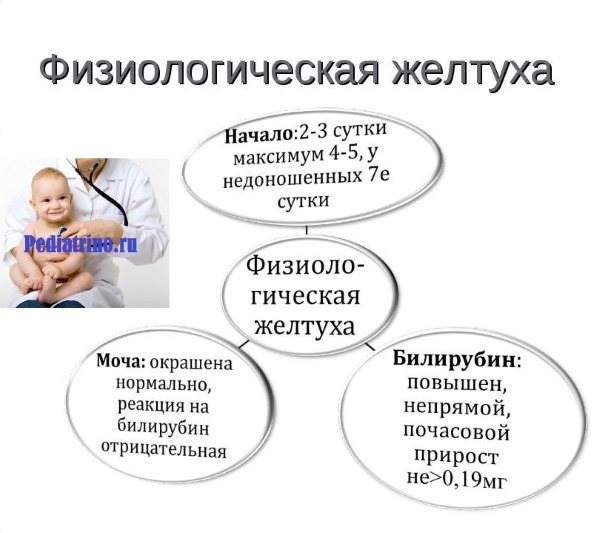
Физиологическая желтуха
Физиологическую желтушку делят по нескольким критериям:
- наследственная (например, синдром Жильбера);
- у детей на грудном вскармливании (так называемая прегнановая);
- вызванная медикаментозным лечением (при назначении левомицетина, больших доз витамина К и некоторых других лекарственных препаратов).
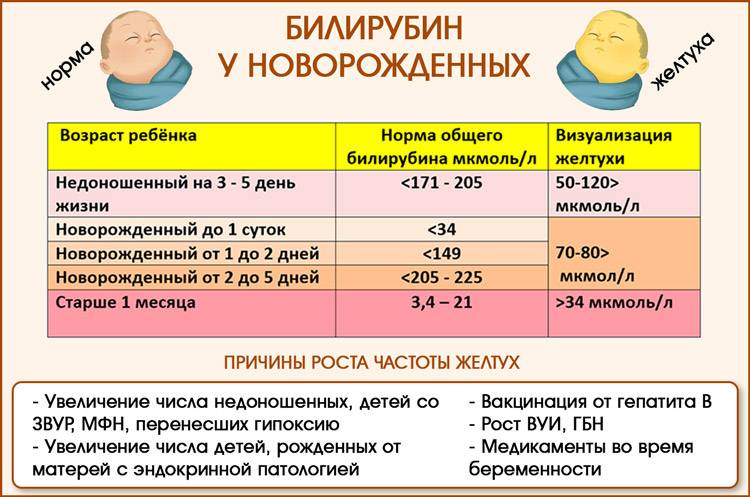
Важно: У детей, родившихся в срок, и у недоношенных новорожденных разные нормы содержания билирубина в крови
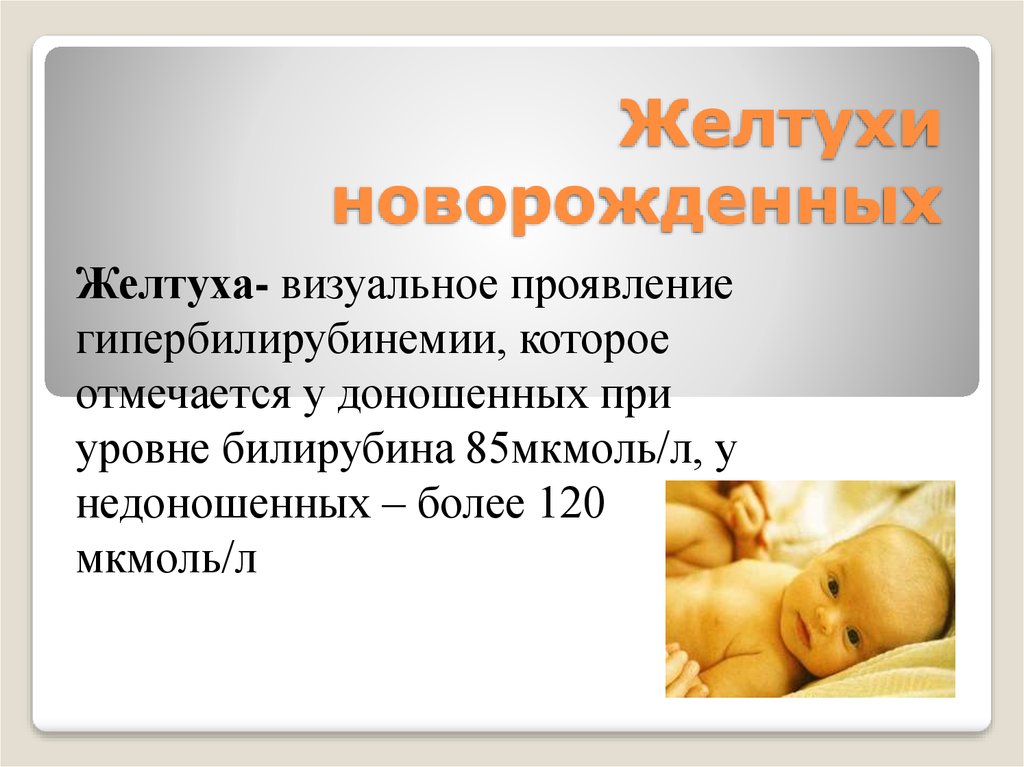
Неонатальная желтуха
Самый распространённый вид, встречается в большинстве всех случаев и связан с физиологическими особенностями организма новорожденного.
В крови только появившегося на свет ребенка преобладает фетальный (или плодный) гемоглобин. После того как малыш начинает дышать легкими, меняется состав крови, фетальный гемоглобин разрушается, заменяясь так называемым живым гемоглобином. В результате расщепления белков крови образуется билирубин, который попадает в желчь и выводится из организма.

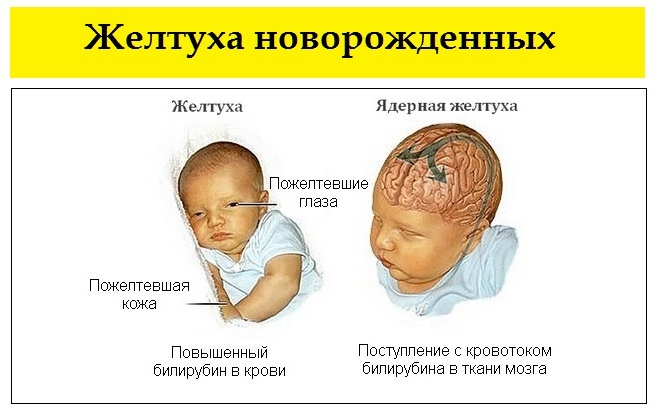
Ферментная система ребенка не развита в достаточной степени, поэтому часто происходит накопление билирубина, что выражается в пожелтении кожных покровов, видимых слизистых и склер глаз. Такое состояние не относится к заболеваниям и не требует лечения, а только постоянного наблюдения со стороны родителей и педиатра, регулярного контроля уровня билирубина в крови, чтобы не допустить осложнений в виде гипербилирубинемии.
Прегнановая желтуха
Развивается у 1-2% новорожденных в первые 7 дней жизни или на второй неделе, сохраняется до 6 недель. Считается, что подобный вид желтухи возникает только у детей на грудном вскармливании и связан с присутствием женских гормонов эстрогенов грудном молоке.
Малыш спокоен, аппетит и сон не нарушены, наблюдаются прибавки веса. Такая желтуха для новорожденного неопасна, проходит самостоятельно. До полного исчезновения признаков врачи контролируют содержание билирубина в крови новорожденного.
Внимание: Самой распространенной ошибкой является отлучение ребенка от груди, когда мама узнает, что причиной желтухи стало ее молоко. Делать этого не нужно. Когда материнские гормоны будут выведены организмом, все придет в норму
Когда материнские гормоны будут выведены организмом, все придет в норму.
Лечение патологической желтухи
Патологическая желтуха не проходит за 7-8 дней, обычно она имеет затяжной характер. Каждый вид желтухи требует обязательного дополнительного обследования для поиска истинной причины, после чего назначается адекватное лечение — консервативное или хирургическое.
Довольно часто детям при лечении патологических видов желтухи назначают такой серьезный препарат, как «Фенобарбитал». Евгений Комаровский говорит, что ничего необычного в этом нет, этот препарат действительно обладает способностью активизировать ферменты, ускоряющие связывание билирубина в печени. Однако нигде в мире этот медикамент не используется для лечения маленьких детей, так как побочное действие, которое оказывает «Фенобарбитал» на нервную систему ребенка, настолько разрушительное, что его иные свойства теряют актуальность. Современная медицина доподлинно установила, что использование «Фенобарбитала» в раннем возрасте всегда ведет к снижению интеллекта, способности к обучению в более старшем возрасте.

Причины появления желтушки новорожденных
Главной причиной появления желтухи у новорожденного является билирубин, а точнее его повышенная концентрация. Эритроциты малыша содержат фетальный гемоглобин. После родов эти эритроциты начинают интенсивно разрушаться. И происходит замена фетального незрелого гемоглобина на взрослый тип. Идет физиологическая послеродовая перестройка.
Одним из продуктов распада эритроцитов является билирубин, который выводится печенью. И, поскольку, у новорожденного малыша этот орган работает не в полную силу, определенная часть накапливается в организме, вызывая такие симптомы:
- пожелтением кожных покровов;
- пожелтение белка глазных яблок.
Патологические причины желтухи у новорожденных:
- несовместимость по группе крови между матерью и ребенком;
- резус-конфликт (мама резус-отрицательна, а плод резус-положительный);
- нарушение обмена веществ, связанное с генетической наследственностью;
- поражение печени различными вирусными заболеваниями;
- нарушение гормонального баланса;
- травмы печени и желчевыводящих путей;
- наследственные заболевания.
Какие анализы проводятся, чтобы выяснить причину желтухи?
Как и при любом медицинском осмотре, врач сначала опрашивает пациента и проводит физическое обследование
Эти этапы имеют важное значение, так как помогают определить дальнейший ход обследования. . Затем требуется подтвердить, действительно ли желтая окраска кожи и глаз является желтухой, и найти ее причину
Для этого проводятся:
Затем требуется подтвердить, действительно ли желтая окраска кожи и глаз является желтухой, и найти ее причину. Для этого проводятся:
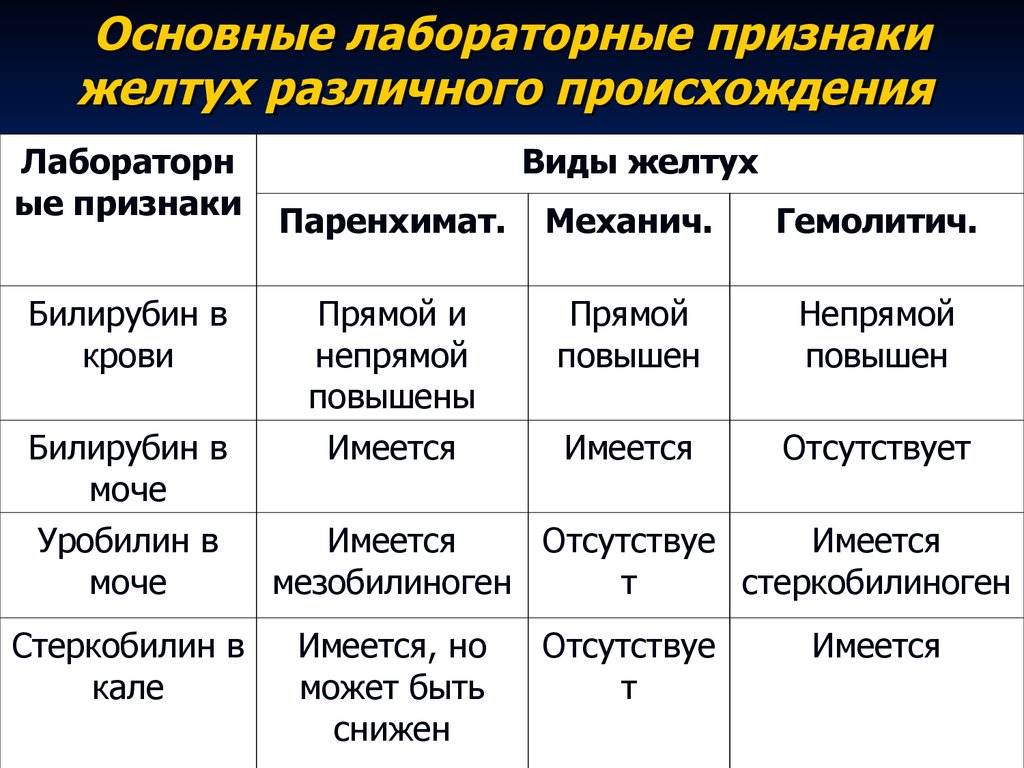
- Анализы на билирубин. Концентрация билирубина определяется с помощью анализа крови, выявляющего содержание общего билирубина и его фракцию, связанную и несвязанную.
- Анализы на печеночные ферменты и маркеры гепатита. Позволяют подтвердить или исключить вирусную инфекцию или воспалительную этиологию. Эти анализы неоценимы в случае холестаза или желтухи.
- Анализы на гемолиз. Если преобладает несвязанная концентрация билирубина, что указывает на увеличение выработки билирубина, проводятся анализы крови для проверки гипотезы гемолиза, то есть повышенного распада эритроцитов.
Анализ на билирубин
Из инструментальной диагностики в первую очередь проводится УЗИ брюшной полости. Оно может показать расширение желчных протоков и иногда подтверждает наличие камней (отложений), то есть механический фон желтухи. Также УЗИ может указывать на диффузное повреждение печени, так называемый стеатоз или цирроз, и демонстрировать его отдаленные последствия.
Другие исследования – компьютерная томография или магнитно-резонансная томография требуются гораздо реже. Их назначают при значительных повреждениях печени, неопределяемых с помощью ультразвука.
Лечение желтух новорожденных
Лечение непрямой гипербилирубинемии воздействует на этиологические и патогенетические факторы. Снижению высоких концентраций неконьюгированного билирубина эффективно способствует фототерапия. Методика основана на способности световой энергии синего цвета изменять химическую структуру билирубина, превращая его в нетоксические фотоизомеры. При токсическом поражении ЦНС проводится операция обменного переливания крови. При синдроме холестаза применяют желчегонную терапию, жирорастворимые витамины Д, А и Е. При билиарной атрезии проводится хирургическая коррекция.
Основные лекарственные препараты
Имеются противопоказания. Необходима консультация специалиста.
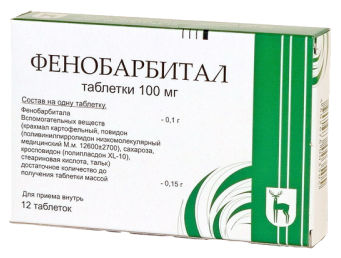
- Фенобарбитал (индуктор микросомальных ферментов печени). Режим дозирования: Фенобарбитал принимается внутрь. Лечение фенобарбиталом проводят новорожденному с нерезкой гипербилирубинемией в дозе 5 мг/кг/сут. в течение 4-6 дней.
- Зиксорин (индуктор микросомальных ферментов печени). Режим дозирования: при желтухе новорожденных дают со 2-го дня жизни по 10 мг/кг каждый день на протяжении 3-5 дней. Для профилактики желтухи новорожденных беременной дают за 1-3 дня до ожидаемых родов 0,4 г (4 капсулы) единомоментно.
- Смекта (противодиарейный препарат). Режим дозирования: детям в возрасте до 1 года — 1 пакетик/сут. Рекомендуется курс лечения 3-7 дней. Содержимое пакетиков растворяют в детской бутылочке (50 мл) и распределяют на несколько приемов в течение дня или перемешивают с каким-либо полужидким продуктом (каша, пюре, компот, детское питание).
- Урсодезоксихолевая кислота (Урсофальк) — гепатопротектор, оказывает желчегонное действие. Режим дозирования: начальная доза суспензии для приема внутрь составляет 15-20 мг/кг веса ребенка в сутки. Дозу можно увеличивать до 40 мг/кг. Если лечение длительное, то доза должна составлять 10 мг/кг/сут. Препарат необходимо принимать ежедневно вечером, перед сном, запивая небольшим количеством жидкости.