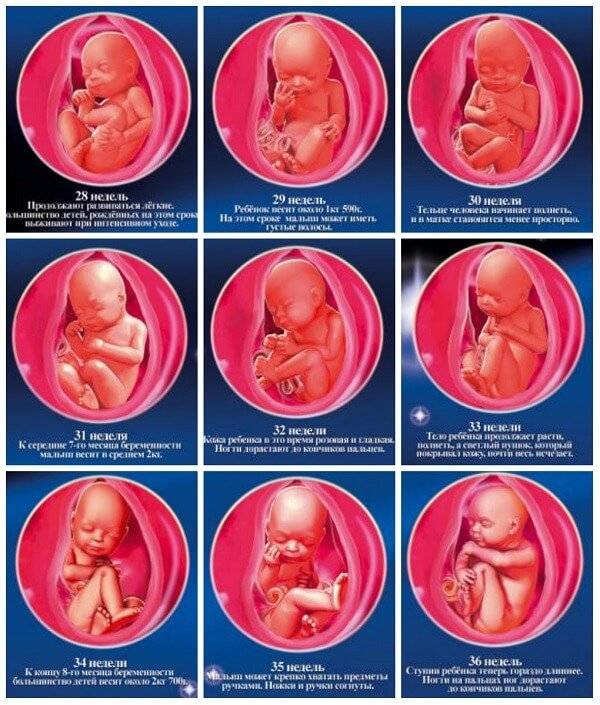
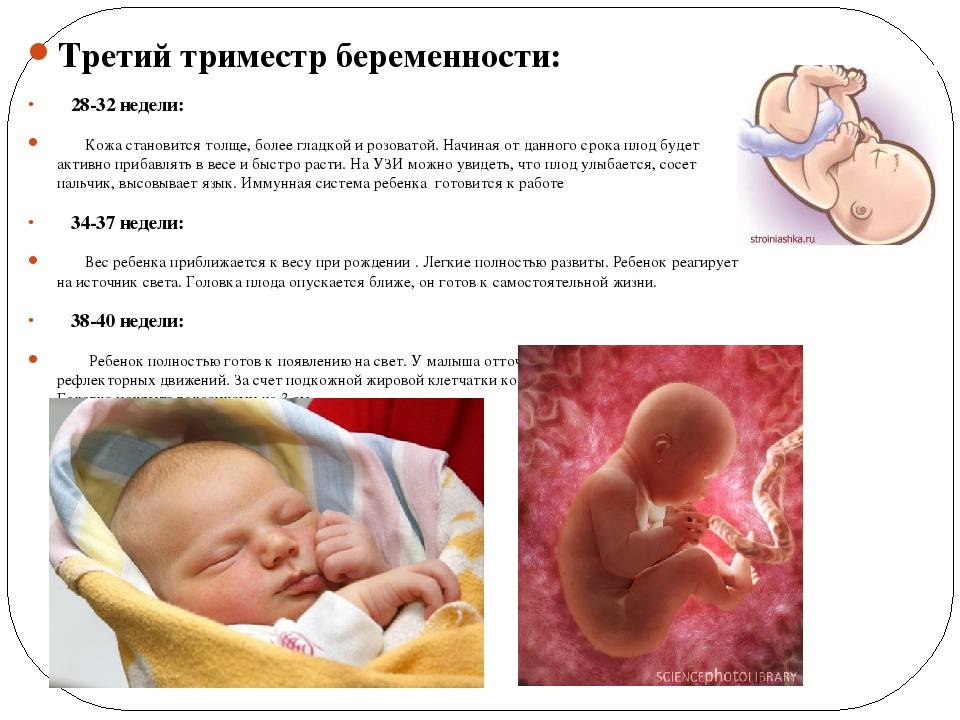
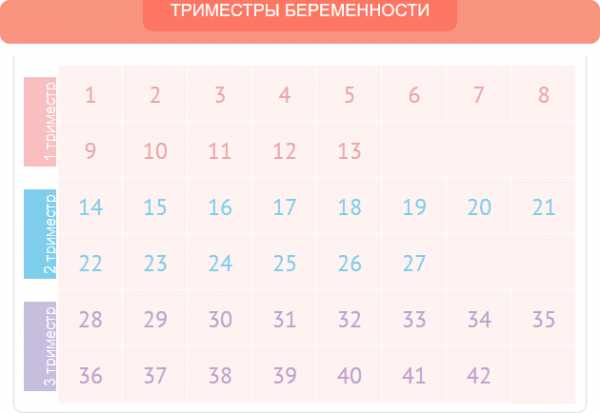
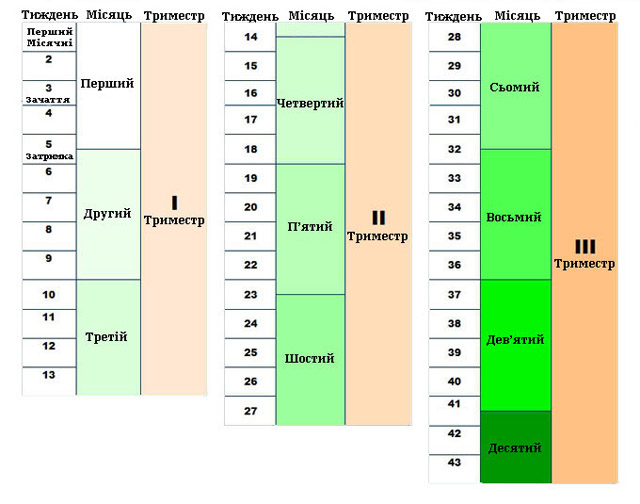
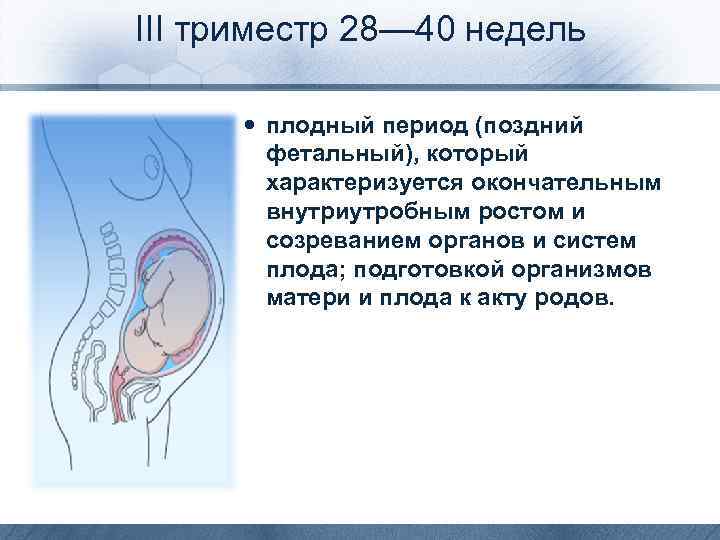
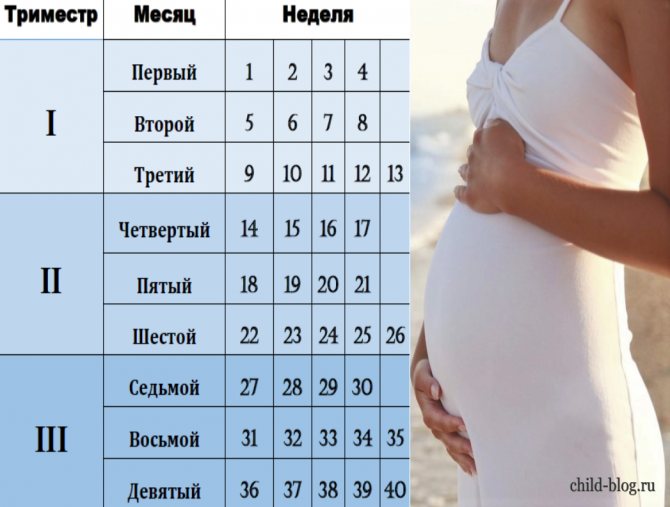
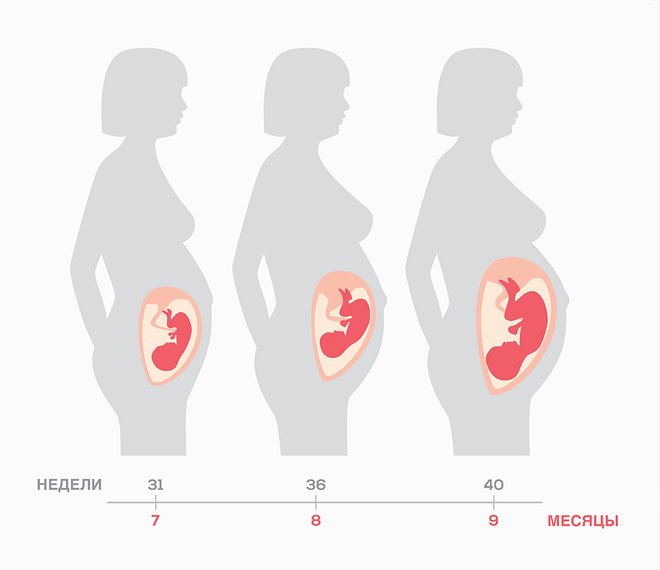
Ощущения будущей мамы
За последний триместр беременности вы можете набрать до 4-5 кг. Живот быстро округляется, прибавляя в окружности 2-3 см в неделю. Из-за матки, которая занимает почти все внутреннее пространство брюшной полости, сдвигая другие внутренние органы, вы испытываете одышку, изжогу, иногда легкую тошноту по утрам. Чтобы помочь себе, питайтесь небольшими порциями, не переедайте.
Сложнее даются привычные действия: уже не так просто наклониться, обуться, встать с кровати. Не стесняйтесь просить помощи у окружающих и запасайтесь терпением.
Из-за смещения центра тяжести возникают боли в пояснице, походка становится более медленной, похожей на утиную. Советуем вам использовать дородовой бандаж, чтобы снизить нагрузку на спину, особенно во время длительного пребывания на ногах.
Предвестники родов
В третьем триместре беременности возникают симптомы приближающейся родовой деятельности:
Тренировочные схватки.
Появляются с 35-36 недели беременности. Это сокращения матки, когда вы вдруг испытываете тянущую боль внизу живота. Не имеют периодичности и проходят самостоятельно. Чтобы снизить дискомфорт, попробуйте подышать с удлиненным выдохом или покачаться на фитболе.
Опущение живота.
К концу 3 триместра беременности плод переворачивается головкой вниз и постепенно смещается в область малого таза. Вы можете почувствовать, что дышать стало легче, исчезнет и изжога.
Отхождение слизистой пробки.
Может произойти одномоментно непосредственно перед родами или постепенно в течение недели. Это светлая или розоватая желеобразная масса иногда с коричневыми прожилками, закрывавшая цервикальный канал на протяжении беременности. Отхождение часто сопровождается дискомфортом внизу живота.
Снижение веса.
Вы заметите, как потеряли вдруг 1-2 кг. Это происходит за счет избавления от лишней жидкости – отечность также исчезнет. Может разжижаться стул вплоть до поноса.
Питание и витамины
То, что питание беременной должно быть здоровым и сбалансированным, уже давно не секрет. Но зачастую женщинам съесть ту или иную «вредность», которая может вызвать расстройство, запор или метеоризм. Эти симптомы на последних сроках беременности могут сильно усложнить жизнь будущей маме, на организм которой и так осуществляется огромная нагрузка.
Поэтому индивидуальную диету обычно составляет врач. Исходя из результатов анализов и особенностей организма пациентки. В основном в диету входят:
• овощи;
• фрукты;
• зелень и салаты;
• крупы (гречка, пшено или перловка);
• сыр, сметана, кефир йогурты и молоко;
• нежирные сорта мяса и рыбы;
• ягодные морсы, фруктовые соки и кисели.
Лучше всего желудок вынашивающей ребенка женщины усваивает блюда, приготовленные на пару. Острой и очень соленой пищи лучше избегать, поскольку их употребление может привести к возникновению изжоги и сильных отеков у беременной. Любительницам кофе на время придется отказаться от любимого напитка и заменить его на чай.
И конечно же витамины. Беременным они просто необходимы, но сразу хотим отметить, что лучше не вестись на уловки маркетологов и не покупать в аптеке первые попавшиеся препараты. Прием всех лекарств и БАДов должен прописывать исключительно лечащий врач.
Можно выделить несколько самых полезных витаминов для будущей мамы и малыша:
• для поддержания иммунитета отлично подойдут витамины С, Е, а также цинк и селен;
• омега-3 жирные кислоты помогут правильному развитию нервной системы и мозга малыша;
• йод поддержит здоровье щитовидной железы и поспособствует правильном обмену веществ;
• витамины К, D и кальций необходимы для поддержания костей;
• все витамины группы В помогут обмену белков, жиров и углеводов;
• железо, витамин В12, а также фолиевая кислота нужны для роста клеток, создания новых кровяных телец и развития внутренних органов ребенка;
• магний поможет избежать возникновения судорог и укрепит мышечный каркас малыша.
Особенности питания в 3 триместре
Когда опускается живот, уходит тяжесть в животе и изжога, у женщины улучшается аппетит, возникает желание съесть «что-то вредное и запрещенное». Советуем вам не увлекаться, дополнительная нагрузка на печень и поджелудочную железу сейчас совсем ни к чему. Нет, одно пирожное не навредит вам и малышу, но стоит знать меру.
Питайтесь, как и прежде, небольшими порциями. Чтобы получить необходимые витамины и минералы, включайте в свой рацион следующие продукты:
- свежие овощи и фрукты, листовая зелень;
- кисломолочные продукты и яйца;
- орехи, сухофрукты, растительные масла;
- нежирное мясо и рыба;
- овсянка, коричневый рис, пшено, гречка и другие крупы.
Ограничьте употребление картофеля, кондитерских и мучных изделий – источников простых углеводов. Откажитесь от алкоголя, газированных напитков, жареного и копченого.
Мясо, рыба и яйца должны пройти достаточную кулинарную обработку. Откажитесь от яиц всмятку или стейка слабой прожарки. Это убережет вас от листериоза – инфекции, имеющей тяжелые последствия для плода.
Заболевания
Из-за большой нагрузки на организм иммунитет будущей матери заметно слабеет. Поэтому женщина легко может подхватить простуду, которая будет сопровождаться такими неприятными симптомами, как головная боль, кашель, насморк и общее состояние простуды.
Паниковать не стоит, ведь на третьем триместре беременности она уже не так страшна, как в первые недели вынашивания ребенка. Однако стоит заметить, что покупать себе лекарства самостоятельно не стоит. Лучше сразу обратиться за помощью к врачу, который назначит правильное и безопасное лечение.
Однако все же существуют несколько довольно опасных ситуаций, к которым ведет обычная простуда. К примеру сильная заложенность носа может спровоцировать кислородное голодание на внутриутробном уровне, а сильный кашель и вовсе способен вызвать преждевременные роды из-за непроизвольного сокращения матки. Поэтому с лечением лучше не затягивать и обратиться к специалисту.
Но что же делать беременной женщине, которая столкнулась с таким неприятным явлением как молочница? По словам врача, ее последствия для ребенка могут оказаться весьма неприятными.
Поскольку женщинам в таком деликатном состоянии нельзя принимать сильнодействующие препараты, пациенткам прописывают бифидобактерии и молочнокислые бактерии. Нормальное лечение путем санации, по его словам, может проводиться только с 37 недель.
pixabay.com  / 
Лечение
Что может сделать врач?
Врач-аллерголог может с помощью специальных тестов выяснить, на что у будущей мамы аллергия, и таким образом, предотвратить обострения. Аллерголог для выявления аллергена проводит специальные обследования: кожные скарификационные тесты и, если необходимо, определяет содержания в крови IgE-антител, специфичных для определенных аллергенов.
И хотя избавиться от предрасположенности к аллергическим заболеваниям невозможно, но облегчить симптомы аллергии вполне можно. Для снятия симптомов в период беременности врач может порекомендовать антигистаминные препараты местного действия, такие как мази, гели, спреи. При необходимости аллерголог может прописать и препараты для приема внутрь, но только во время второго и третьего триместров.
Делают ли 3 скрининг при нежелании женщины
Выполнение медицинских обследований при беременности — дело добровольное. Но выполнение рекомендаций врача и следование протоколу скринингов многократно повышает шансы пройти этот непростой период в жизни каждой женщины без осложнений, выносить и родить здорового младенца.
Окончательное решение об этом врач принимает на основании полученных данных о положении плаценты, количестве и качестве околоплодных вод, вероятности риска позднего токсикоза. Если состояние беременной женщины вызывает опасения, специалист порекомендует госпитализацию. И последние недели беременности будущая мама проведет под наблюдением врачей, чтобы здоровый малыш родился в срок.
Аллергия при беременности
Сегодня даже бронхиальная астма не считается противопоказанием для беременности
Самое важное – постоянный контроль лечащего врача и соблюдение всех его рекомендаций, а также разумная профилактика перед наступлением беременности и во время 9 месяцев ожидания малыша. Кроме того, есть ряд препаратов, которые при необходимости применяют во втором и третьем триместрах во время беременности
Если у женщины есть предрасположенность к аллергии, можно выделить три типа влияния беременности на аллергию:
- беременность не влияет на течение аллергии;
- во время беременности наблюдается улучшение течения аллергических заболеваний;
- во время беременности наблюдается обострение аллергических заболеваний.
В первом случае симптомы аллергии не усиливаются от беременности, а возникают, так же, как в обычное время от контакта с аллергенами. Если вы знаете, на что у вас аллергия, будьте очень осторожны и внимательны и избегайте контакта с аллергенами. Если вам неизвестно, на что у вас аллергия, и вы планируете беременность, обратитесь к аллергологу. Проведение специальных тестов с высокой долей вероятности поможет установить аллергены и, таким образом, предотвратить приступы аллергии. При планировании беременности учитывайте также время года – чаще всего обострения аллергии приходятся на апрель-май, время цветения большинства растений.
Второй вариант течения беременности тоже достаточно распространен. Ученые доказали, что во время беременности у женщины увеличивается выработка гормона кортизола, который обладает противоаллергическим эффектов. Поэтому у беременных женщин аллергии могут протекать в более мягкой форме, и даже проявления бронхиальной астмы и сенной лихорадки могут стать значительно слабее. После родов уровень кортизола в крови постепенно нормализуется, и проявления аллергии возобновляются. В течение последних 4 недель перед родами практически у всех женщин течение любых аллергических заболеваний значительно улучшается.
Возможен и более тяжелый вариант, когда беременность негативно влияет на аллергию. По статистике, наиболее распространенными аллергическими симптомами являются насморк и заложенность, которые возникают обычно с 12 недели беременности. Аллергический ринит, даже если раньше вы не страдали от него, может быть связан с цветением растений, домашней пылью или шерстью животных. В таком случае нужно постараться по возможности избегать контакта с аллергеном.
Другое аллергическое заболевание — бронхиальная астма — встречается у 2% беременных. Если женщина никогда не страдала от астмы, вероятность, что во время беременности она вдруг появится, очень мала. Если же бронхиальная астма есть, то ее обострения следует ждать с 24 по 36 неделю беременности. Разумеется, если у вас есть бронхиальная астма, вам необходимы регулярные консультации с аллергологом при планировании беременности и во время нее. В течение последних 4 недель перед родами течение астмы почти всегда улучшается.
Существуют ряд кожных проявлений аллергии (например, крапивница), которые часто встречаются как раз при первой беременности. Не стоит паниковать: если проявления крапивницы незначительны, они, скорее всего, пройдут самостоятельно. Если же аллергия вас беспокоит, не принимайте самостоятельно никаких мер и обратитесь к аллергологу.
Если установить аллерген не удается, врачи иногда говорят об аллергии на саму беременность. Существует предположение (хотя и спорное), что причиной обострения аллергических реакций может быть гормональный всплеск, сопровождающий беременность. По статистике, аллергия «на беременность» чаще возникает у женщин, ожидающих появления на свет сыновей. В таком случае остается только ждать, когда гормональный фон несколько нормализуется, организм привыкнет к новому положению и проявления аллергии, равно как и токсикоз, стихнут и исчезнут. Как правило, облегчение наступает на 12-14 неделе, когда формируется плацента.
Что должно насторожить будущую маму?
Второй триместр характеризуется большим количеством выделений. В норме они имеют светлый белый или желтоватый оттенок, однородную консистенцию, а запах отсутствует. Выделения становятся обильнее в связи с тем, что организму труднее поддерживать нормальную микрофлору, запускаются компенсаторные механизмы.
Однако появление описанных ниже выделений нехарактерно для нормально протекающей беременности:
- Коричневые. Опасны риском позднего выкидыша, преждевременными родами и проблемами с плацентой.
- Зеленоватые, серые. Указывают на инфекционные процессы гнойного характера.
- Белые творожистые. Нарушена микрофлора и, как следствие, возникла молочница.
При появлении любых необычных выделений необходимо обратиться к врачу.
Возможные осложнения
Чтобы предупредить и вовремя диагностировать патологии третьего триместра беременности, не пропускайте плановых визитов к гинекологу.
Необычные выделения
В норме вагинальный секрет должен быть прозрачным или светлым. В третьем триместре их объем естественно увеличивается. Однако если выделений становится слишком много, они прозрачны и напоминают больше жидкость, следует немедленно обратиться к врачу. Возможно, речь идет о подтекании околоплодных вод. Состояние требует наблюдения в стационаре. В зависимости от срока принимается решение о сохранении беременности или досрочных родах.
Творожистые выделения – симптом молочницы, которая часто возникает на поздних сроках из-за общего снижения иммунитета
Важно пройти лечение кандидоза до родов, чтобы новорожденный, проходя по родовым путям, не заразился
Кровянистые выделения в третьем триместре – всегда опасный симптом, требующий срочного обращения в стационар. Его возможные причины – отслойка плаценты, преждевременные роды.
Цели проведения обследования на поздних сроках
Благодаря УЗИ в третьем триместре можно получить следующую информацию о течении беременности:
- соответствует ли развитие плода сроку беременности;
- наличие пороков развития, которые не могут быть определены на более ранних обследованиях;
- размер внутренних органов ребенка (печень, почки, половые органы, головной мозг, сердце, желудок, легкие, селезенка, вены полости черепа);
- рост, масса плода, окружность головы и живота, длина трубчатых костей, лобно-затылочный и бипариентальный размеры;
- примерная дата родов;
- количество и качество околоплодных вод;
- состояние сердечно-сосудистой и мочеполовой систем;
- зрелость плаценты и её толщина, качество плацентарного кровотока;
- состояние шейки матки и маточных стенок, уровень кровотока в маточных артериях;
- степень развития пуповины;
- частота дыхания плода, его двигательные функции;
- соразмерность родовых путей и головы ребенка.