Лечение дакриоцистита
Острый дакриоцистит лечится стационарно. До размягчения инфильтрата проводят системную витаминотерапию, назначают УВЧ-терапию и сухое тепло на область слезного мешка. При появлении флюктуации абсцесс вскрывают. В дальнейшем проводят дренирование и промывание раны антисептиками (р-ром фурацилина, диоксидина, перекиси водорода). В конъюнктивальный мешок закапывают антибактериальные капли (левомицетин, гентамицин, сульфацетамид, мирамистин и др.), закладывают противомикробные мази (эритромициновую, тетрациклиновую, офлоксацин и т. д.). Одновременно при дакриоцистите проводится системная антибактериальная терапия препаратами широкого спектра действия (цефалоспоринами, аминогликозидами, пенициллинами). После купирования острого процесса в «холодном» периоде выполняется дакриоцисториностомия.
Лечение дакриоцистита у новорожденных проводится поэтапно и включает выполнение нисходящего массажа слезного мешка (в течение 2-3 нед.), промывание слезно-носового канала (в течение 1-2 нед.), проведение ретроградного зондирования слезного канала (2-3 нед.), зондирование носослезных путей через слезные точки (2-3 нед.). При неэффективности проводимого лечения по достижении ребенком возраста 2-3 лет проводится эндоназальная дакриоцисториностомия.
Основным методом лечения хронического дакриоцистита служит операция – дакриоцисториностомия, предполагающая формирование анастомоза между полостью носа и слезным мешком для эффективного дренажа слезной жидкости. В хирургической офтальмологии получили широкое распространение малоинвазивные методы лечения дакриоцистита – эндоскопическая и лазерная дакриоцисториностомия. В некоторых случаях проходимость носослезного канала при дакриоцистите можно попытаться восстановить с помощью бужирования или баллонной дакриоцистопластики – введения в полость протока зонда с баллоном, при раздувании которого внутренний просвет канала расширяется.
Во избежание образования гнойной язвы роговицы, пациентам с дакриоциститом запрещается использовать контактные линзы, накладывать повязки на глаза, проводить любые офтальмологические манипуляции, связанные с прикосновением к роговице (тонометрию, УЗИ глаза, гониоскопию и др.).
Диагностика дакриоцистита
Распознавание дакриоцистита производится на основании типичной картины заболевания, характерных жалоб, данных наружного осмотра и пальпаторного обследования области слезного мешка. При осмотре пациента с дакриоциститом выявляется слезотечение и припухлость в области газа; при пальпации воспаленного участка определяется болезненность и выделение из слезных точек гнойного секрета.
Исследование проходимости слезных путей при дакриоцистите проводится с помощью цветовой пробы Веста (канальцевой). Для этого в соответствующий носовой ход вводится тампон, а в глаз закапывают раствора колларгола. При проходимых слезных путях в течение 2-х минут на тампоне должны появиться следы красящего вещества. В случае более длительного времени прокрашивания тампона (5-10 мин.) в проходимости слезных путей можно усомниться; если колларгол не выделился в течение 10 мин. проба Веста расценивается как отрицательная, что свидетельствует о непроходимости слезных путей.
Для уточнения уровня и протяженности поражения проводится диагностическое зондирование слезных каналов. Проведение пассивной слезно-носовой пробы при дакриоцистите подтверждает непроходимость слезных путей: в этом случае при попытке промывания слезно-носового канала жидкость в нос не проходит, а струей вытекает через слезные точки.
В комплексе офтальмологической диагностики дакриоцистита используют флюоресцеиновую инстилляционную пробу, биомикроскопию глаза. Контрастная рентгенография слезоотводящих путей (дакриоцистография) с р-ром йодолипола необходима для четкого представления об архитектонике слезоотводящих путей, локализации зоны стриктуры или облитерации. Для идентификации микробных возбудителей дакриоцистита исследуют отделяемое из слезных точек путем бактериологического посева.
С целью уточняющей диагностики пациент с дакриоциститом должен быть осмотрен отоларингологом с проведением риноскопии; по показаниям назначаются консультации стоматолога или челюстно-лицевого хирурга, травматолога, невролога, нейрохирурга. Дифференциальная диагностика дакриоцистита проводится с каналикулитом, конъюнктивитом, рожей.
Схема проведения при закупорке носослезного протока
Если массаж мама ребенка проводит самостоятельно, значит она обязана в полной мере владеть техникой этой процедуры, ведь на ней лежит ответственность за здоровье ребёнка и возможные осложнения, в противном случае массаж не гарантирует положительных результатов.
Самый правильный массаж при дакриоцистите предполагает действия по строго определенной схеме:
- Из слезного мешка крайне аккуратно извлекается жидкость, путём легкого давления на нижний уголок слёзного мешочка. Периодически нажимайте на него, чтобы жидкость выходила порциями.
- В глаз капают теплый раствор фурацилина, затем ждут пару минут, пока раствор начнёт действовать.
- При помощи чистого ватного тампона удаляют гнойные массы. Вытирать нужно аккуратно, не оказывая сильного давления.
- Проводят непосредственно массаж. Чистыми руками (а ещё лучше – в перчатках) установите палец возле внутреннего уголка глаза и совершите несколько круговых движений, как бы «растирая» это место. Повторите процедуру на втором глазу.
 Цель процедуры — спровоцировать прорыв желатиновой пленки. Необходимо совершать вибрационные движения короткой амплитуды, при помощи пальцев, оказывая лёгкое переменное давление. Направление движений — сверху вниз. Как правило, начинают от внутреннего верхнего уголка глаза. Давление, которое образуется, прорвёт плёночку эмбриона.
Цель процедуры — спровоцировать прорыв желатиновой пленки. Необходимо совершать вибрационные движения короткой амплитуды, при помощи пальцев, оказывая лёгкое переменное давление. Направление движений — сверху вниз. Как правило, начинают от внутреннего верхнего уголка глаза. Давление, которое образуется, прорвёт плёночку эмбриона.
Одна массажная процедура состоит из 11 движений, 10 из которых совершаются сверху вниз затем проводится одно движение вибрационного характера в обратном направлении). Потом закапывают дезинфекционные капли: «Левомицетин» или «Витабакт». Такую процедуру нужно проводить по 5 раз в сутки, с перерывами полтора-два часа. Длительность курса составляет около 14 дней.
ВАЖНО!
Если вы не освоили технику до конца или сомневаетесь в своих силах, лучше довериться специалисту, ведь проблема касается органов зрения и может спровоцировать серьёзные проблемы в будущем. Смотрим видео на тему «Массаж носослезного канала»:. Смотрим видео на тему «Массаж носослезного канала»:
Смотрим видео на тему «Массаж носослезного канала»:
Прогноз и профилактика дакриоцистита
Обычно прогноз при неосложненном дакриоцистите благоприятный. Исходом язвы роговицы может являться бельмо, которое приводит не только к косметическому дефекту, но и стойкому снижению зрения; при перфорации язвы происходит развитие эндофтальмита и субатрофии глаза.
Течение дакриоцистита может осложниться флегмоной орбиты, тромбофлебитом орбитальных вен, тромбозом кавернозного синуса, воспалением мозговых оболочек и ткани мозга, сепсисом. В этом случае высока вероятность инвалидизации и гибели пациента.
Профилактика дакриоцистита требует адекватного и своевременного лечения заболеваний ЛОР-органов, избегания травм глаз и лицевого скелета.
Лечение дакриоцистита новорождённых
В зависимости от причины, вызвавшей развитие дакриоцистита, лечение может быть консервативным или оперативным. Консервативное, более щадящее, лечение заключается в закапывании капель, проведении специального массажа и зондировании. При оперативном проводится эндоназальная дакриоцисториностомия.
Следует помнить, что самолечение, использование советов и рецептов народной медицины при данном заболевании не рекомендуется, так как угроза распространения инфекционного процесса, вплоть до развития флегмоны слёзного мешка, слишком высока.
Своевременная консультация врача-офтальмолога позволит не допустить хронизации процесса и, следовательно, сохранить функциональное состояние слезовыводящих органов.
Капли
Капли, назначаемые при дакриоцистите, имеют антибактериальный противовоспалительный эффект. Для новорождённых обычно используют макролиды (Тобрекс).
Объясняется это более низким процентом побочных реакций и достаточно широким действием на бактериальные агенты.
Простое закапывание глазных капель не устранит причину, а только приостановит распространение воспалительного процесса.
Очень полезная и подробная статья врача-офтальмолога, описывающая, как капать капли в глаза новорождённому.
Также обязательно прочитайте о том, какие бывают глазные капли для детей для лечения аллергических состояний и бактериальных инфекций.
Важная информация для всех родителей о том, как распознать и лечить основные виды снижения зрения у маленьких детей.
Физиотерапия
Из физиотерапевтических методов при дакриоцистите используют УВЧ. Однако это тоже является методом симптоматической терапии.
Массаж
Массаж при дакриоцистите новорождённых является одним из методов лечения, направленным на устранение причины заболевания. Он эффективен в том случае, если вся проблема заключается в наличии желатиновой плёночки, разрыв которой должен был произойти при первом крике ребёнка.
Прежде чем проводить массаж самостоятельно, проконсультируйтесь с врачом-офтальмологом, попросите продемонстрировать методику.
Полезная информация от педиатра о том, как правильно нужно выполнять массаж для новорождённых в домашних условиях.
Оперативное лечение
В случае отсутствия эффекта от массажа и антибактериальных капель рекомендовано провести ретроградное эндоназальное зондирование с целью промывания слёзного канала, а затем провести зондирование слёзных точек зондами Боумена (№ 0 или № 1) с целью промывания носослёзного канала.
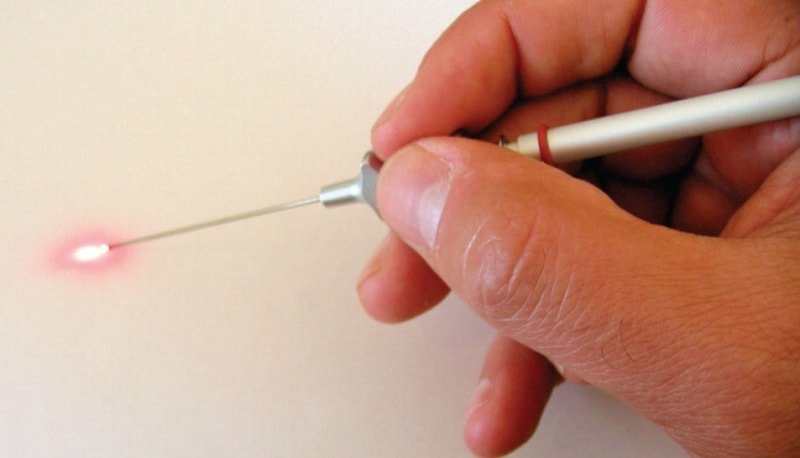
В зависимости от состояния ребёнка и его поведения, зондирование могут провести как под местной анестезией, так и под наркозом.
Эндоназальное ретроградное зондирование проводят с возраста 2 месяцев. Оправдано проведение трёхкратного зондирования до достижения ребёнком полугода. Затем, в случае отсутствия эффекта, проводят зондирование слёзных точек с дальнейшим промыванием носослёзного канала антибактериальными или антисептическими растворами с помощью специальных тупоконечных канюль.
Если желаемый эффект не наступил или имеет место врождённое недоразвитие носослёзного канала, с 2-летнего возраста ребёнку можно проводить оперативное лечение — дакриоцисториностомию, направленную на формирование пути оттока.
В настоящее время развитие эндоскопических методов исследования и лечения становится всё более распространённым. Эндоскопическая дакриоцисториностомия – более щадящий метод оперативного вмешательства, позволяющий создать или вернуть функциональное состояние слезоотводящим органам.
Какие специальные методы исследования позволяют установить правильный диагноз?
Как ставят диагноз?

Существует несколько специальных методов офтальмологического исследования, позволяющих установить диагноз:
- Проба, позволяющая определить проходимость носослёзного канала путем прохождения по нему красящего вещества (проба Веста). В нос ребёнку вводят очень тонко скрученный кусочек ваты, после чего в глаз закапывают специальное красящее вещество. Краска, используемая в этом исследовании, нетоксична. Оценивать пробу начинают через 2 минуты. Если в этот момент вата начала окрашиваться, то результат считают положительным. Дакриоцистита нет, проходимость носослёзного канала не нарушена. В том случае, если вата не окрасилась через 10 минут, результат считают отрицательным, а диагноз дакриоцистита подтверждённым.
- Ещё одним методом, позволяющим определить данное заболевание, является пассивная слёзно-носовая проба. Грудничку промывают слезоотводящие пути антибактериальными или антисептическими растворами, используя специальные тупые канюли и местноанестезирующие препараты. Оценивают метод подобно вышеописанному.
- Зондирование. Метод, позволяющий провести как диагностику, так и лечение. Эндоназальное ретроградное зондирование делается малышам с возраста 2 месяцев. С помощью зондов удается расширить носослёзный канал и устранить препятствие, которое мешает прохождению слезы. Несмотря на великое множество других методов как исследования, так и лечения, в случаях, когда причина кроется в желатиновой пробочке, именно зондирование позволяет устранить её.
- Контрастная рентгенография слезоотводящих путей. Использование специального вещества-контраста позволяет определить проходимость всего слезовыводящего пути, а также определить уровень, на котором произошла «закупорка». У маленьких детей данный метод используют в тех случаях, когда остальные методы оказались неинформативными, а проводимое лечение неэффективным или когда врач-офтальмолог может заподозрить недоразвитие носослёзного канала.
- Эндоскопическая риноскопия, проводимая оториноларингологами (ЛОР-врачами). Также может быть методом диагностики. Однако данное исследование возможно провести не в каждой больнице и поликлинике.
Как делать?
Чтобы пробить слезной проток у грудничков, важно понять, как правильно массировать глаза и нос, а также удалять слизь с гнойным содержимым. Поэтому первый массаж глазного канала у новорожденного должен выполнять опытный специалист. Последовательность выполнения действий такая:
Последовательность выполнения действий такая:
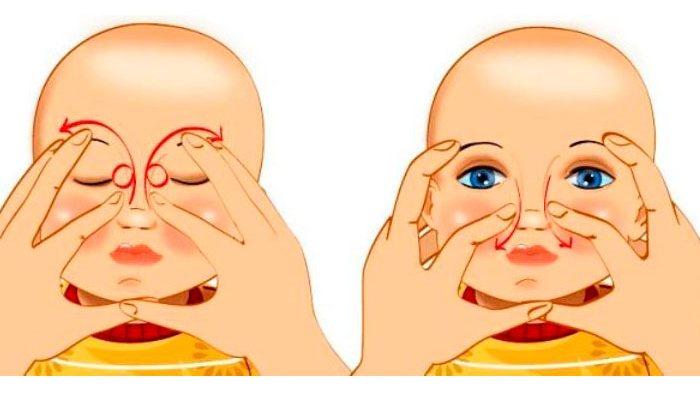
- Аккуратными, выталкивающими движениями выдавить из слезного мешочка патологическое содержимое.
- В глаз, где канальчик забит, закапать раствор «Фурацилина», разогретый до температуры тела.
- С помощью стерильного ватного тампона убрать выделившийся гнойный экссудат.
- Далее необходимо массажировать область между внутренним уголком глаза и крыльями носа.
- Кончиками пальцев выполнять осторожные, толчкообразные движения, одновременно надавливая на забитые железы. Движения выполняются сверху-вниз — начиная от внутреннего уголка слезных точек и направляясь к крыльям носа. Количество таких манипуляций — 10.
- Затем выполнить одно вибрирующее движение, только в противоположном направлении — снизу-вверх.
- В конце процедуры в глазик, который забился, закапать бактерицидные капли, например, «Витабакт» либо «Левомицетин».
Чтобы желатинообразная пленка прорвалась, массаж носослезного канала рекомендуется делать не реже 4-5 раз на день. Продолжительность курса терапии зависит от индивидуальных особенностей ребенка, однако в среднем занимает 1,5-2 недели. За этот период у ребенка нормализуется функционирование железы и дакриоцистит отступает
Важно постоянно наблюдать за крохой, следить за его самочувствием, так как при начавшемся гноении могут возникнуть осложнения
Слезотечение для грудничка чрезвычайно важно: от увлажнения зависит правильное функционирование глаз. При закупорке слезного канала слеза перестает омывать глаза, и формируется воспаление, нередко сопровождающееся инфекцией. При появлении таких проблем у родителей возникает вопрос: как делать массаж слезного канала у новорожденных?
При появлении таких проблем у родителей возникает вопрос: как делать массаж слезного канала у новорожденных?
В утробе матери у малыша слезный канал перекрыт эмбриональной тонкой пленочкой, чтобы околоплодные воды не попадали внутрь. Когда ребенок рождается, то эта пленка разрывается, и глаза начинают функционировать, как положено. Однако у 5-6% грудничков эта рудиментарная пленка остается целой, и спустя короткий промежуток времени начинают возникать проблемы.
К первым признакам появления дакриоцистита относятся:
- малыш не может плакать, а в глазах стоят слезы;
- веки припухают и становятся отечными;
- создается вид усталых покрасневших глаз;
- прозрачная слеза превращается в мутную;
- слипание век;
- при нажатии на веки начинает появляться гнойная жидкость.
Такие признаки возникают, когда у новорожденного забит носослезный канал, и поэтому надо немедленно обращаться за помощью к детскому педиатру, ЛОРу, офтальмологу.

Веки у ребёнка припухают и становятся отечными.
Причины дакриоцистита
В основе патогенеза дакриоцистита любой формы лежит непроходимость носослезного канала. В случае дакриоцистита новорожденных это может быть связано с врожденной аномалией слезоотводящих путей (истинной атрезией носослезного канала), нерассосавшейся на момент рождения желатинозной пробкой или наличием плотной эпителиальной мембраны в дистальном отделе носослезного канала.
У взрослых приводящий к дакриоциститу стеноз или облитерация носослезного канала может возникать в результате отека окружающих тканей при ОРВИ, хроническом рините, синусите, полипах полости носа, аденоидах, переломах костей носа и орбиты, повреждениях слезных точек и канальцев в результате ранения век и др. причин.
Застой слезной жидкости приводит к потере ее антибактериальной активности, что сопровождается размножением в слезном мешке патогенных микроорганизмов (чаще стафилококков, пневмококков, стрептококков, вирусов, реже – туберкулезной палочки, хламидий и другой специфической флоры). Стенки слезного мешка постепенно растягиваются, в них развивается острый или вялотекущий воспалительный процесс – дакриоцистит. Секрет слезного мешка теряет свою абактериальность и прозрачность и превращается в слизисто-гнойный.
Предрасполагающими факторами к развитию дакриоцистита служат сахарный диабет, снижение иммунитета, профессиональные вредности, резкие перепады температур.
Какие специальные методы исследования позволяют установить правильный диагноз?
Как ставят диагноз?

Существует несколько специальных методов офтальмологического исследования, позволяющих установить диагноз:
- Проба, позволяющая определить проходимость носослёзного канала путем прохождения по нему красящего вещества (проба Веста). В нос ребёнку вводят очень тонко скрученный кусочек ваты, после чего в глаз закапывают специальное красящее вещество. Краска, используемая в этом исследовании, нетоксична. Оценивать пробу начинают через 2 минуты. Если в этот момент вата начала окрашиваться, то результат считают положительным. Дакриоцистита нет, проходимость носослёзного канала не нарушена. В том случае, если вата не окрасилась через 10 минут, результат считают отрицательным, а диагноз дакриоцистита подтверждённым.
- Ещё одним методом, позволяющим определить данное заболевание, является пассивная слёзно-носовая проба. Грудничку промывают слезоотводящие пути антибактериальными или антисептическими растворами, используя специальные тупые канюли и местноанестезирующие препараты. Оценивают метод подобно вышеописанному.
- Зондирование. Метод, позволяющий провести как диагностику, так и лечение. Эндоназальное ретроградное зондирование делается малышам с возраста 2 месяцев. С помощью зондов удается расширить носослёзный канал и устранить препятствие, которое мешает прохождению слезы. Несмотря на великое множество других методов как исследования, так и лечения, в случаях, когда причина кроется в желатиновой пробочке, именно зондирование позволяет устранить её.
- Контрастная рентгенография слезоотводящих путей. Использование специального вещества-контраста позволяет определить проходимость всего слезовыводящего пути, а также определить уровень, на котором произошла «закупорка». У маленьких детей данный метод используют в тех случаях, когда остальные методы оказались неинформативными, а проводимое лечение неэффективным или когда врач-офтальмолог может заподозрить недоразвитие носослёзного канала.
- Эндоскопическая риноскопия, проводимая оториноларингологами (ЛОР-врачами). Также может быть методом диагностики. Однако данное исследование возможно провести не в каждой больнице и поликлинике.
Клиническая картина
Острый дакриоцистит (флегмона слезного мешка) чаще является осложнением хронического и обусловлен переходом воспаления на клетчатку, окружающую слезный мешок. Реже острый Дакриоцистит возникает без предшествующего хронического. При этом гнойное воспаление переходит на клетчатку со слизистой оболочки носа или его пазух.
Рис. 1. Глаза ребенка, страдающего правосторонним острым дакриоциститом: выражен отек подкожной клетчатки и выбухание правого слезного мешка.
Заболевание начинается остро и характеризуется быстрым возникновением очень болезненного отека и гиперемии области слезного мешка (рис. 1). Отек может распространяться на веки, спинку носа и щеку. Конъюнктива гиперемирована и отечна. При выраженном отеке век глазная щель сужена или сомкнута. Клиническая картина напоминает рожистое воспаление, но отличается от него отсутствием резкой границы между пораженными и здоровыми участками кожи. В течении острого Дакриоцистита возможно самопроизвольное регрессирование с последующими рецидивами. Чаще образуется абсцесс, который вскрывается на кожу лица. При этом острые явления стихают, однако остается фистула, из к-рой периодически выделяется слизь и гной. В отдельных случаях гной прокладывает путь в полость носа с образованием внутренней фистулы.
Хронический дакриоцистит возникает вследствие нарушения проходимости слезно-носового протока, обусловленного заболеваниями слизистой оболочки носа и анатомотопографическими особенностями слезоотводящих путей (см. Слезные органы). При нарушении проходимости слезно-носового протока слеза в слезном мешке застаивается и теряет свои антибактериальные свойства. Патогенные микроорганизмы (пневмококки, стафилококки, стрептококки и др.), проникая из конъюнктивального мешка в слезный, размножаются в слезной жидкости и вызывают воспаление слизистой оболочки. Причиной хронического Д. могут быть сифилитические поражения костей носа или туберкулез слезного мешка. При туберкулезе слезного мешка проходимость слезно-носового канала частично сохраняется.
Больные хроническим Д. жалуются на упорное слезо- и гноетечение. Нередко присоединяется блефарит (см.) и конъюнктивит (см.). У части больных на коже внутреннего угла глаза соответственно местоположению слезного мешка отмечается припухлость. При надавливании на эту область из слезных точек выделяется слизь или гной. При длительном течении заболевания наступает растяжение слезного мешка (ectasia sacci lacrimalis), слизистая оболочка атрофируется, мешок заполняется прозрачной жидкостью; возникает водянка слезного мешка (hydrops sacci lacrimalis). Увеличенный слезный мешок просвечивает через истонченную кожу синеватым цветом. При возникновении непроходимости слезных канальцев слезный мешок превращается в замкнутую кистовидную полость, заполненную жидким содержимым.
Хронический Дакриоцистит представляет серьезную опасность для глаза. Вирулентные микроорганизмы, гнездящиеся в слезном мешке, могут вызвать гнойную язву роговицы с последующим образованием бельма (см.).
Лечение острой формы дакриоцистита
Если возник острый дакриоцистит у взрослых, лечение его должно проходить стационарно. Проводится системная витаминотерапия, УВЧ-терапия, а на область слезного мешка накладывают сухое тепло. При образовании гноя необходимо вскрыть абсцесс, после чего рану промывают антисептиками. Это может быть перекись водорода, раствор диоксидина, фурацилина.

В конъюнктивальный мешок врач закапывает антибактериальные капли или закладывает противомикробные мази. Одновременно с этим осуществляют системную антибактериальную терапию препаратами, имеющими широкий спектр действия (пенициллины, цефалоспорины, аминогликозиды).
Диагностика Дакриоцистита у детей:
Для диагностики необходима типичная клиническая картина, характерные для дакриоцистита жалобы, наружный осмотр, пальпация области слезного мешка. Врачи при осмотре обнаруживают симптомы, отписанные выше.
Необходимо провести исследование проходимости слезных путей. Для этого ставят цветовую пробу Веста, известную больше как канальцевая проба. Процедура состоит в том, что тампон вводится в носовой ход, в глаз закапывается раствор колларгола. Если слезные пути проходимы, на протяжении двух минут на тампоне видно красящее вещество. Если тампон окрашивается за 5-10 минут, проходимость слезных путей нарушена. Если за 10 минут на тампоне не видны следы красящего вещества, проба Веста отрицательная, что говорит о том, что проходимости в слезных путях нет.
Чтобы уточнить протяженность и уровень поражения, проводят диагностическое зондирование слезных каналов. Подтвердить непроходимость слезных путей при дакриоцистите у детей можно при помощи пассивной слезно-носовой пробы. Процедура состоит в том, что жидкость не проходит в нос при промывании слезно-носового канала – она вытекает струей через слезные точки.
При диагностике дакриоцистита применяют в том числе биомикроскопию глаза и флюоресцеиновую инстилляционную пробу. Чтобы иметь представление о структуре слезоотводящих путей, делают контрастную рентгенографию слезоотводящих путей с растворомром йодолипола. Тем же путем выясняют локализацию зоны стриктуры или облитерации.
Чтобы уточнить микробных возбудителей болезни, следует провести исследование из слезных точек – применяют бактериологический посев. Если диагностика усложнена, ребенка может осмотреть отоларинголог и провести риноскопию. Также к диагностике могут привлечь травматолога, челюстно-лицевого хирурга, нейрохирурга, невролога. Дакриоцистит отличают при диагностике от конъюнктивита, рожи и каналикулита.
Лечение хронического дакриоцистита
Если острая форма заболевания перешла в хронический дакриоцистит (у взрослых), лечение проводят в основном оперативным методом, называемым «дакриоцисториностомия», с помощью которого происходит формирование дополнительного сообщения между слезным каналом и полостью носа. Это необходимо для того, чтобы гной перестал скапливаться и нормализовался отток жидкости.
Иногда проходимость носослезного канала восстанавливают при помощи бужирования или баллонной дакриоцистопластики.
Бужирование — это операция (дакриоцистита лечение проводят таким образом достаточно часто), благодаря которой слезные каналы очищают с помощью специального инструмента, что приводит к восстановлению проходимости протоков. Такой способ используют при частых рецидивах заболеваниях.
Во время баллонной дакриоцистопластики в полость протока вводят зонд с баллоном, при раздувании которого начинает расширяться внутренний просвет канала.
Чтобы не образовалась гнойная язва роговицы, больным запрещено использование контактных лиц, накладывание повязок на глаза, проведение любых офтальмологических процедур, которые связаны с непосредственным прикосновением к роговице.
Как правильно делать?
Массаж при дакриоцистите новорожденных заметно ускоряет выздоровление. Действия направлены на устранение закупорки слезного канала. Перед самостоятельным выполнением следует попросить педиатра или офтальмолога показать правильную технику массажа.
Будет лучше, если первый раз массаж сделает специалист, обучив приемам родителей. Основные правила:
- проводить массаж регулярно, 5–6 раз в день перед кормлением;
- движения должны быть уверенными и аккуратными, так как у младенцев тонкая хрящевая ткань носа;
- с возрастом малыш ощущает дискомфорт при процедуре, поэтому начинать нужно с месячного возраста;
- следить за гигиеной.
Подготовка мамы и ребенка
Чтобы добиться максимального эффекта, необходимо приобрести следующие средства:
Перед проведением массажа необходимо тщательно вымыть руки с мылом и коротко подстричь ногти. Малыш должен лежать на удобной высоте на твердой поверхности (пеленальном столике). Следует запеленать грудного ребенка или зафиксировать его положение. Это необходимо, так как ребенок не может контролировать движения своих рук. Считается, что процедуру лучше делать при плаче малыша, потому что в этот момент его слезные каналы напряжены и удалить пленку будет проще
Дожидаться плача не стоит, важно выполнять правильные движения и следить за чистотой
Техника проведения и приемы
Подготовительные действия перед массажем (обработка):
- аккуратно выдавите жидкость из слезного мешочка;
- закапайте 1–2 капли «Фурацилина» комнатной температуры в каждый глаз;
- протрите глазки стерильным ватным диском от внешнего края к внутреннему (каждый глаз протирать чистым диском).
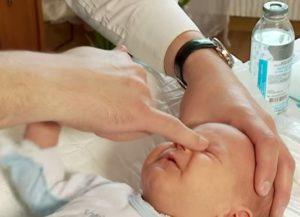 Техника проведения (подробнее на видео в конце статьи):
Техника проведения (подробнее на видео в конце статьи):
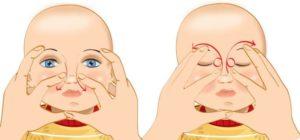
- Найдите слезный мешок – он маленький и плотный. Находится во внутреннем углу глаза. Движения должны выполняться подушечкой указательного пальца от надбровной дуги к уголку глаза.
- Помассируйте слезный мешок, двигаясь сверху вниз (от внутреннего угла до крыльев носа). Наиболее эффективны вибрирующие и толчкообразные движения с умеренным давлением.
- Необходимо выполнить 10 движений по направлению сверху вниз, последнее – от крыльев носа к слезному мешочку.
- Закапать дезинфицирующие капли («Витабакт» или «Левомицетин») (рекомендуем прочитать: ). Закапывать нужно в оба глаза, даже если непроходимость только у одного органа зрения.
При лечении необходимо внимательно следить, чтобы вытекающая жидкость не попадала в другие органы. Для этого надо своевременно чистить глаза ватным диском.
Дакриоцистит
Дакриоцистит составляет 5-7% от всей патологии слезных органов, диагностируемой в офтальмологии. У женщин слезный мешок воспаляется в 6-8 раз чаще, чем у мужчин, что связано с более узким анатомическим строением каналов. Дакриоциститом преимущественно заболевают лица в возрасте 30-60 лет; в отдельную клиническую форму выделяется дакриоцистит новорожденных. Опасность дакриоцистита, особенно у детей, состоит в высокой вероятности развития гнойно-септических осложнений со стороны подкожной клетчатки век, щек, носа, мягких тканей глазницы, головного мозга (гнойного энцефалита, менингита, абсцесса мозга).
В норме продуцируемый слезными железами секрет (слезная жидкость) омывает глазное яблоко и оттекает к внутреннему углу глаза, где имеются, так называемые, слезные точки, ведущие в слезные канальцы. Через них слеза поступает сначала в слезный мешок, а затем через носослезный канал оттекает в полость носа. При дакриоцистите ввиду непроходимости носослезного канала нарушается процесс слезоотведения, что приводит к скоплению слезы в слезном мешке – цилиндрической полости, расположенной в верхней части носослезного канала. Застой слезы и инфицирование слезного мешка приводит к развитию в нем воспаления – дакриоцистита.
По клиническим формам различают хронический, острый дакриоцистит (абсцесс или флегмону слезного мешка) и дакриоцистит новорожденных. В зависимости от этиологии дакриоцистит может быть вирусным, бактериальным, хламидийным, паразитарным, посттравматическим.
Лечение новорожденных
Если возникает дакриоцистит у новорожденных, то часто встревоженные родители начинают самостоятельно лечить воспаление, промывая глаза малыша отварами различных трав, делая чайные примочки, приобретая в аптеке специальные капли, которые посоветовал фармацевт.

Такие методы могут приносить результат, но на короткое время. После прекращения лечения глаза у малыша опять начинают слезиться, иногда даже выделяется гной. Объясняется это тем, что болезнь возникает из-за физиологической патологии, выражающейся в непроходимости слезных протоков, и устранить ее только примочками и каплями невозможно. Поэтому, как только возник дакриоцистит глаза, при его первых признаках малыша обязательно следует показать врачу.
Если у ребенка выявлено такое заболевание, то обычно проводят специальную терапию, которая заключается в проведении массажа, применении антибактериальных капель и промывании глаза дезинфицирующими растворами.







