7 ДПП пятидневок
В случае экстракорпорального оплодотворения наблюдается поздняя имплантация бластомеров, так как эмбрион попадает в непривычные условия и ему требуется какое-то время на адаптацию. Окончательное внедрение диплоидных клеток в эндометрий наблюдается на 5-й день после ЭКО.
Согласно статистике, вероятность успешной имплантации эмбрионов-трехдневок ниже, чем при использовании более зрелых бластомеров. Однако в условиях искусственного культивирования до пятидневного срока доживает не более 45% зародышей. Из них отбираются только самые качественные эмбрионы, которые впоследствии подсаживаются в матку.
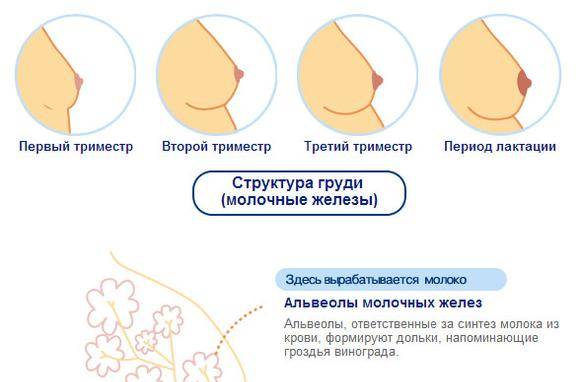
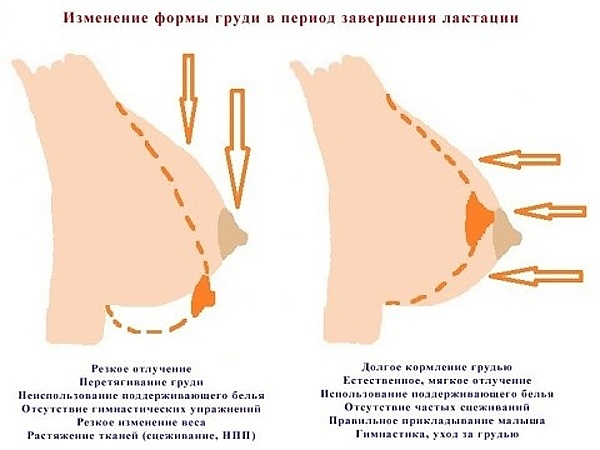
Внутренняя и внешняя «перестройка» груди
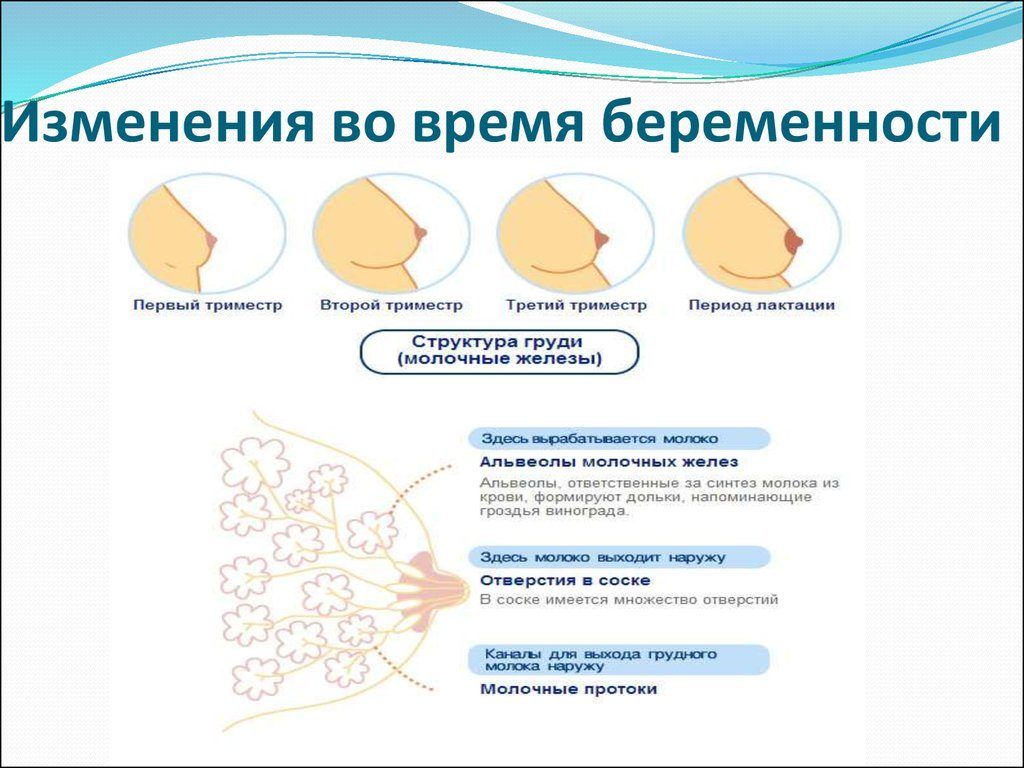
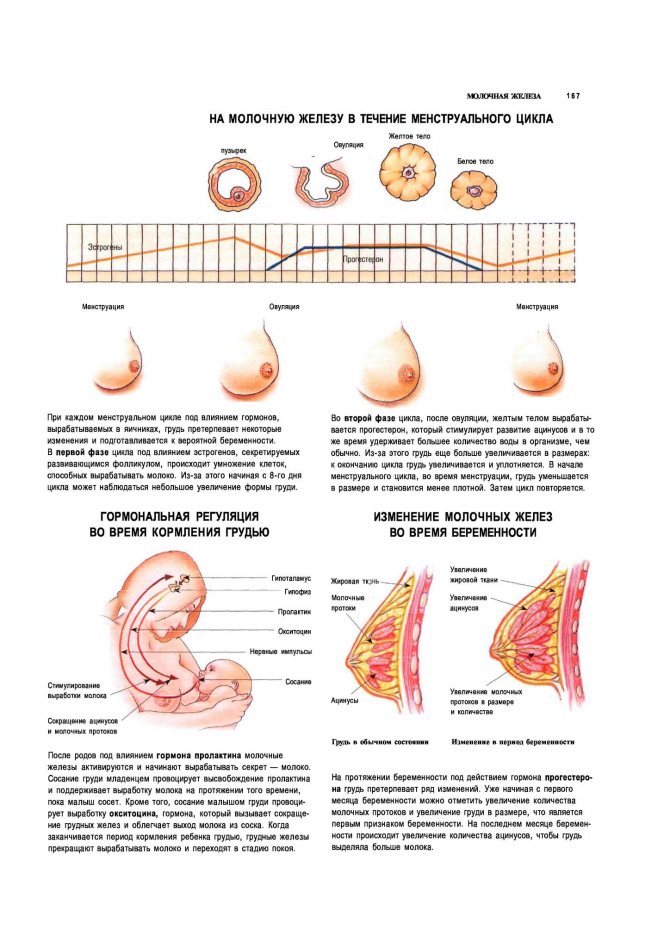
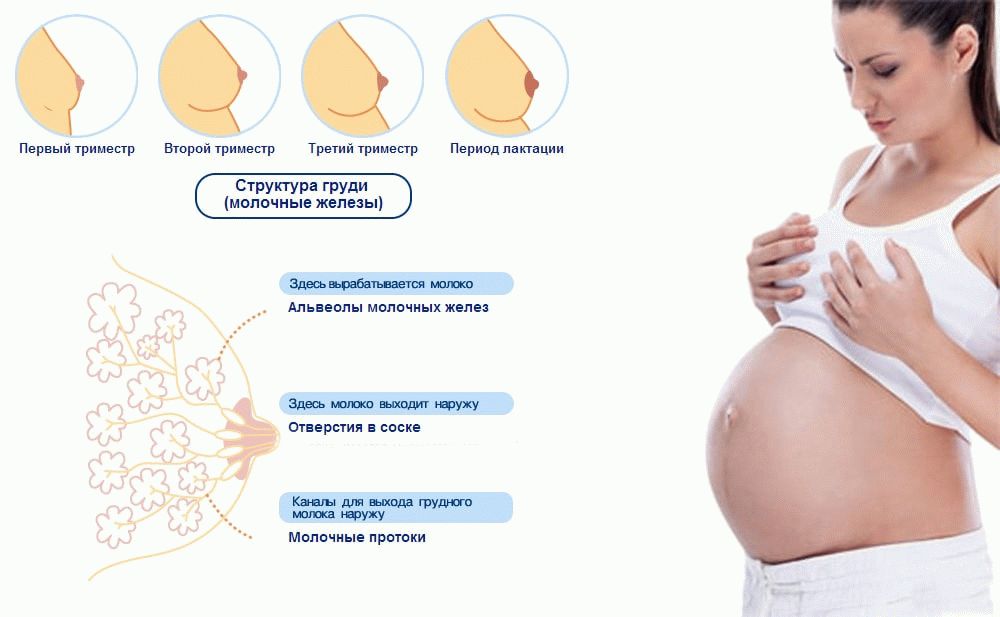
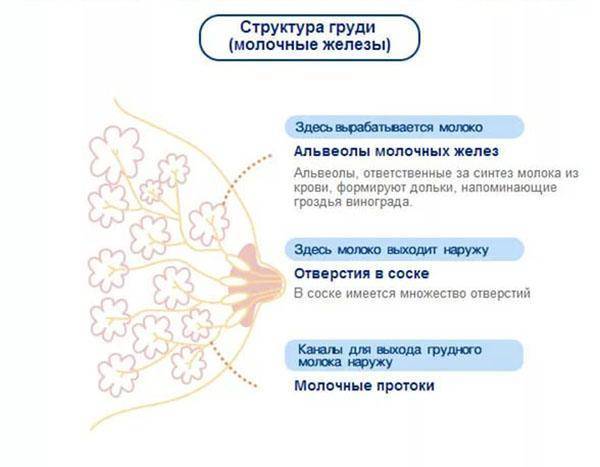
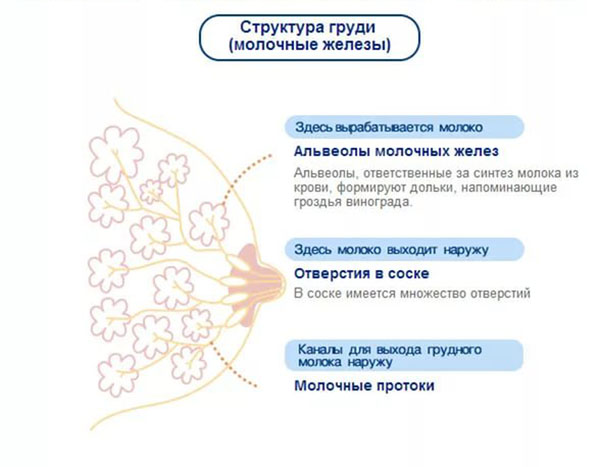
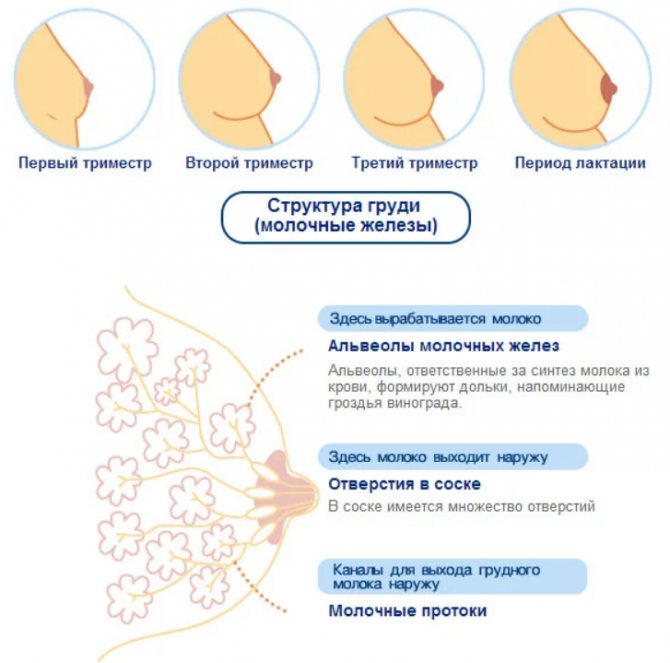
Внутренняя структура молочных желез неоднородна. Она состоит из 15-20 отдельных долей с множеством молочных протоков. Большие доли в свою очередь делятся на несколько долек меньшего размера. Плюс в женской груди имеются особые клетки, на которых лежит ответственность за выработку молока.
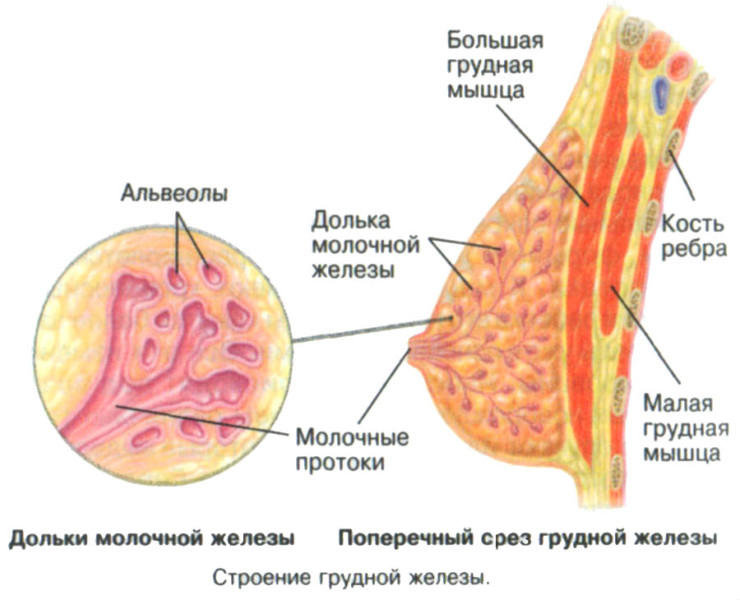 Строение женской груди
Строение женской груди
Под действием половых гормонов объем долей увеличивается, начинают расти молочные протоки и повышается количество вырабатывающих молоко клеток. Естественно, все эти внутренние преобразования приводят к увеличению груди во время беременности в несколько раз.
Но это ещё не все изменения, происходящие с прекрасной женской грудью в период вынашивания ребенка. Венозная сеточка проявляется под нежной кожей груди более отчетливо. Фактором, объясняющим данные проявления, является то, что в период вынашивания ребенка значительно увеличивается приток крови к молочным железам женщины. Причем нужно заметить, что процесс «наливания» молочных желез в начале беременности проходит столь стремительно, что кожа иногда «не успевает» растянуться и на груди могут появиться не слишком эстетичные растяжки.
Внешние изменения происходят также и с сосками. Во-первых, под действием гормонов они становятся сверхчувствительны и остро реагируют на любое прикосновение. Во-вторых, меняется пигментация сосков и околососковых кружков, ареол, которые под действием меланоцитов становятся намного темнее. В-третьих, на околососковых кругах появляются своеобразные «прыщики», настораживающие некоторых мнительных женщин.
Пугаться по этому поводу нет никакой причины, поскольку это не что иное, как обычные потовые железы, которые также увеличиваются во время беременности. С течением времени бугорки Монтгомери (потовые железы на ареолах) сглаживаются и в большинстве случаев приобретают свой первоначальный вид и размер. Точно так же после долгожданного рождения малыша восстанавливается привычная пигментация сосков и ареол.
Ещё одним проявлением изменений, происходящих с молочными железами во время беременности, является появление молозива. Обычно оно начинает выделяться во втором триместре беременности при легком сдавливании соска. Отличие молозива от молока заключается в том, что оно практически полностью состоит из белка, имеет более густую консистенцию и прозрачно-желтоватый оттенок.
Ни волноваться, ни переживать из-за подобных выделений женщине нет никакой причины. Наоборот, появление молозива служит хорошим признаком того, что все внутренние предварительные процессы лактации проходят нормально, а молочные железы активно готовятся к кормлению будущего малыша.
У некоторых беременных женщин может наблюдаться обильное выделение молозива. Отклонением от нормы это не является, так что никаких действий предпринимать не нужно. Единственное, что следует сделать, – это вкладывать в бюстгальтер специальные прокладки, которые защитят одежду от появления неприятных пятен. А вот пытаться сцеживать молозиво не рекомендуется, так как никакого смысла в этом нет абсолютно.
Что может беспокоить на текущей неделе беременности?
В 19 недель, как и на любом другом сроке беременности, могут возникать различные тревожные симптомы, которых не было ранее. Во 2 триместре растущая матка давит всё сильнее на внутренние органы, в том числе на мочевой пузырь, отчего учащаются призывы к мочеиспусканию. Параллельно увеличивается нагрузка на позвоночник, возникают боли в спине. Всё это отнюдь не располагает к хорошему настроению. Рассмотрим самые часто встречающиеся жалобы на данном сроке.
Изжога
Во втором триместре изжога образуется из-за увеличения матки и внутрибрюшного давления на сфинктер пищевода. Также причиной может быть повышенная кислотность желудочного сока. Избежать изжоги можно, уменьшив количество съедаемой за прием порции. При постоянном жжении в области пищевода можно пить слабую щелочную воду, молоко, либо вместе со специалистом подобрать препарат для снижения кислотности в желудке.
Геморрой
Одно из самых частых осложнений беременности это геморрой. Причин его возникновения множество: регулярные проблемы со стулом (запор), лишний вес, малоподвижный образ жизни, повышение внутрибрюшного давления и т.д. Геморрой необходимо лечить, а подбор лекарственного средства должен сделать лечащий врач. На 1-2 стадиях болезни используются мази, крема, суппозитории; т.е. консервативное лечение. При 3-4 стадиях рекомендовано оперативное вмешательство (прижигание лазером или склеротерапия).
Частые мочеиспускания
Частые позывы «по-маленькому» на этом сроке можно объяснить давлением, которое оказывает малыш и матка на мочевой пузырь. Предпринимать меры стоит лишь в том случае, если при посещении туалета женщина испытывает боли внизу живота, либо порции мочи слишком маленькие, а позывы повторяются часто. Такая ситуация говорит о наличии цистита или другой бактериальной инфекции, которую необходимо срочно лечить.
Икроножные судороги
Спазм икроножных мышц – очень неприятный симптом, который часто проявляется во втором триместре. Причиной его возникновения чаще всего бывает недостаток кровообращения в мышцах. Иногда спазмы в ногах сигнализируют о заболеваниях нервной системы. Также судороги, особенно в ночное время суток, могут «подсказывать» о дефиците кальция в организме.
Варикозное расширение вен на ногах
Варикоз вен на сроке в 19 недель часто вызван давлением, которое оказывает увеличенная матка на вены таза. Образуется застой в венозной системе. Вены в этом случае меняются, на ногах появляются выпирающие «ниточные» сплетения синего оттенка. Для профилактики и лечения венозной болезни нужно подобрать компрессионные чулки
Также важно следить за весом (не допускать быстрых прибавок), отказаться от напитков с кофеином, не сидеть и не стоять долгое время, чаще менять положение ног в течение дня.
Отеки ног и лодыжек
Опухание ног на этом сроке может возникать из-за давления, оказываемого на подвздошные вены. Симптом проявляет себя в жару, после долгого стояния на ногах, особенно ближе к вечеру, при этом самочувствие женщины не ухудшается
Отеки опасны развитием гестоза, поэтому при их обнаружении нужно обратиться к врачу, чтобы проверить, справляются ли почки со своей работой.
Увеличение выделений
Влагалищные секреции могут увеличиваться в середине второго триместра, что совершенно нормально, если они не меняют цвет, запах, и не сопровождаются иными симптомами (тянет низ живота, появился зуд, ощущаются боли, возникли высыпания). Часто обильные выделения во время беременности бывают при наличии эрозии шейки матки. Лечение в этом случае назначает врач, наблюдающий беременность.
Поясничные боли
Сакральные боли на 19 неделе – нередкое явление, вызванное перемещением центра тяжести из-за увеличения объёма живота женщины. Боли могут усиливаться при ходьбе на неудобной обуви, обуви на высоких каблуках, длительном стоянии на ногах и т.д. Уменьшить неприятные ощущения можно с помощью специального бандажа, предназначенного для поддержки подросшего животика.
Обратите внимание! Любое состояние, причиняющее женщине во время вынашивания ребенка дискомфорт, требует обращения к врачу, даже если оно не доставляет много хлопот. Помните, что легче предотвратить развитие заболевания на ранней стадии, чем лечить его в самый разгар острого периода со всеми вытекающими осложнениями.
Что делать при острой боли в спине
Болевой синдром в области спины периодически возникают у 60-80% населения. Это вторая по частое причина временной нетрудоспособности после острых респираторных вирусных инфекций. Острая боль в спине может начаться внезапно и так же внезапно закончиться, но может слегка стихать и переходить в хроническую. Это не стоит терпеть, лучше сразу же обращаться за медицинской помощью.
Только без паники
Появление сильных болей в спине не означает, что человеку нельзя помочь, в большинстве случаев все это успешно лечится, а значит, не стоит впадать в панику
Но важно знать, как оказать самому себе помощь и уменьшить болевые ощущения, после чего сразу же обратиться к врачу. Обращение к специалисту необходимо, так как болевые ощущения в спине вызывают многие заболевания и они требуют разного подхода к лечению
Как облегчить свое состояние самостоятельно
Иногда болевой синдром настолько сильный, что человек остается в том положении, в котором его застал приступ. В этом случае нужно:
Лечь на спину на твердой поверхности, можно на полу, подстелив одеяло; если не получается распрямить спину, то нужно принять позу, которая доставляет минимум боли.
Попросить близких дать таблетку любого обезболивающего препарата (Анальгин, Парацетамол, Диклофенак, Ибупрофен, Найз и др.), все их можно купить в аптеке без рецепта:
Диклофенак – самый эффективный препарат из группы нестероидных противовоспалительных средств (НПВС); в экстренных случаях лучше использовать ректальные свечи по 100 мг – препарат мгновенно всасывается в прямой кишке и начинает действовать; противопоказан при заболеваниях желудочно-кишечного тракта (ЖКТ), так как подавляет действие веществ, защищающих слизистую ЖКТ от любых нежелательных воздействий;
Найз (нимесулид) – более современный препарат из группы НПВС, практически не оказывает отрицательного воздействия на ЖКТ, но менее эффективен, чем Диклофенак; при острой боли можно принять таблетку 100 мг;
Анальгин (метамизол) – обезболивающее средство; при сильной боли можно принять таблетку 500 мг; осторожно: принимать это лекарство часто нельзя, оно дает много побочных эффектов.
На кожу над болезненным участком нанести любое обезболивающее лекарственное средство для наружного применения: раствор для растирания Меновазин, мазь Диклофенак, гель Пенталгин, эмульгель Вольтарен и др. препараты безрецептурного отпуска:
Меновазин – раствор для растирания содержит два вещества с местным обезболивающим действием (прокаин, бензокаин) + местное раздражающее и сосудорасширяющее средство ментол; раствор наносят на кожу и втирают 2 – 3 раза в сутки;
мазь Диклофенак и эмульгель Вольтарен – содержат активное вещество диклофенак, оказывающее местное обезболивающее действие; наносят на кожу над болезненным местом 2 – 3 раза в день;
гель Пенталгин с активным действующим веществом кетопрофеном из группы НПВС – вспомогательные вещества оказывают раздражающее и сосудорасширяющее действие; наносится на кожу 2 – 3 раза в день.
Вызвать скорую помощь; врач сделает обезболивающий укол (обычно это инъекционные растворы НПВС) и посоветует, как лучше поступить: вызвать врача на дом или обратиться сразу в специализированную клинику
Когда при болях в спине нужно срочно обращаться к врачу
В клинику следует срочно обращаться, если сильный болевой синдром в области спины:
- появился после травмы;
- сопровождается высокой температурой тела, недомоганием;
- на его фоне появилось нарушение мочеиспускания и дефекации;
- сопровождается нарушением двигательной функции конечностей и их онемением;
- имеет опоясывающий характер, охватывая не только спину, но и живот (подозрение на острый панкреатит);
- отдает в левую руку (подозрение на инфаркт миокарда);
- нарастает, не снимается таблетками и мазями.
Самостоятельно помочь себе в таком состоянии невозможно. Чтобы избежать тяжелых осложнений, нужно обращаться к врачу.
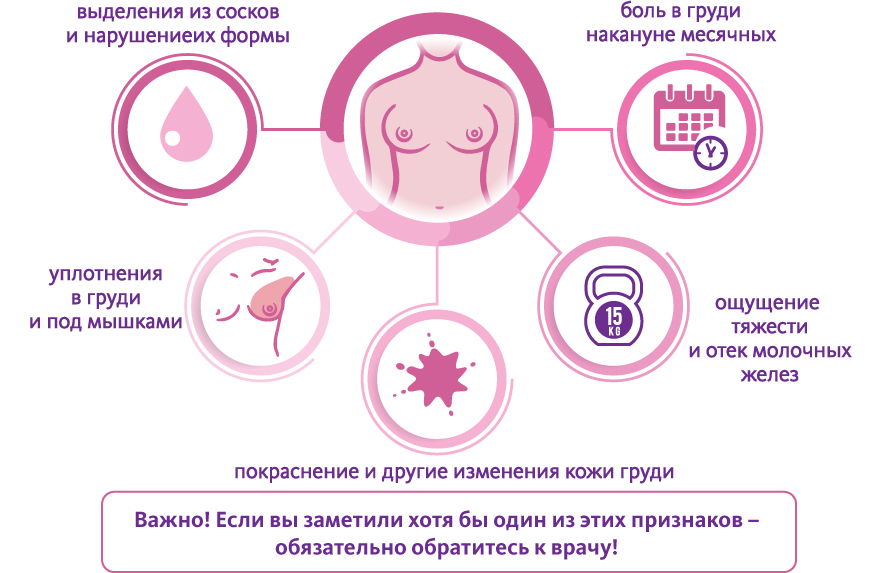
Перестала болеть грудь при беременности: возможные причины
К сожалению, резкое исчезновение дискомфорта в грудях может свидетельствовать об осложнении беременности. Первые 12-13 недель являются решающими, ведь риск потери малыша в этот период очень высокий. Порой своевременно определить замирание эмбриона или угрозу выкидыша сложно и резкое изменение состояния грудей может быть единственным симптомом. Ниже рассмотрим патологические причины, почему перестает болеть грудь на ранних сроках беременности.
Почему больше не болит грудь ― замершая беременность
В результате присоединения инфекции, неполадок в гормональной системе или развития генетических пороков, может произойти замирание эмбриона. В этой ситуации организм, который уже начал меняться, получает сильный стресс. В итоге все запущенные процессы по подготовке к вынашиванию малыша резко останавливаются. Также прекращается выработка прогестерона, а вместе с этим пропадет и дискомфорт в груди.
Почему больше не болит грудь при беременности ― угроза выкидыша
Если на 3 или 4 недели беременности перестала болеть грудь, можно заподозрить недостаточность желтого тела, которое обеспечивает синтез прогестерона. В такой ситуации возникает угроза прерывания беременности. Из-за нехватки гормона, эмбрион не может полноценно закрепиться на стенке матки и часто располагается очень низко ближе к зеву.
В большинстве случаев это можно заметить не только по отсутствию чувствительности грудей, но и по сильным болевым ощущениям в проекции матки или поясничного отдела. Если вы заметили схожие симптомы, лучше обратиться к врачу. Своевременное назначение гормональных средств помогает сохранить беременность.
Важно! Если у вас перестала болеть грудь на 6 неделе беременности, но внешние ее характеристики не изменились (размер, чувствительность, затвердение), скорее всего, поводов для беспокойства нет. Но если грудь потеряла упругость и уменьшалась, нужно сходить к врачу
Почему больше не болит грудь при беременности ― гипофизарная недостаточность
Большинство гормонов, за исключением прогестерона, вырабатывается в гипофизе. Для беременности особенно важен тиреотропный гормон, отвечающий за полноценную работу щитовидной железы, и пролактин, который обеспечивает будущую лактацию. Если у женщины имеются нарушения в работе гипофиза, у нее ближе ко второму месяцу беременности может пропасть болезненность в груди.
Сбой в выработке гормонов гипофизом может привести к выкидышу, многочисленным патологиям у малыша, тяжелым родам и кровотечению. Поэтому, если у вас на 5, 6 или на 7 неделе беременности перестала болеть грудь, обратитесь к гинекологу и эндокринологу за консультацией.
Почему больше не болит грудь при беременности ― приближающиеся роды
Женщина, испытывающая дискомфорт в грудях всю беременность, может насторожиться, если боль вдруг исчезнет перед родами. Но тут нет абсолютного никакого риска. Дело в том, что грудь всю беременность претерпевает изменения, чтобы полностью подготовиться к полноценной выработке молока. Но перед родами она уже готова к лактации, поэтому чувствительность сосков и боль пропадает.
Женская грудь ― особый орган с повышенной чувствительностью, который может подсказать женщине о ее новом «деликатном» положении, о возможных проблемах со здоровьем или, наоборот, о том, что с беременностью все отлично
Важно прислушиваться к своим ощущениям и здраво оценивать полученную информацию от знакомых. Всегда помните, что у всех женщин грудь перестает болеть на разных сроках гестации
И если у вас перестала болеть грудь на 5 неделе беременности, а не на 12, это не означает, что ваша беременность замерла или под угрозой срыва. Скорее всего, у вас все хорошо, но сходить к врачу все же не помешает.
Советы акушеров-гинеколога
Если набухает и болит грудь, можно взять на заметку такие простые советы:
Подобрать себе комфортное белье. Бюстгальтер должен быть изготовлен из натуральных тканей. Стоит отдать предпочтение моделям с минимальным количеством декора (любые рюши, бантики, отделка будут только доставлять дискомфорт), широкими лямками и без косточек
Во время примерки нужно обращать внимание, не натирает ли белье кожу, не давит ли. Также нужно проследить, чтобы грудь была чуть приподнята в целях улучшения кровотока и снятия дискомфорта
Можно сразу купить специальные модели с креплениями, которые после родов можно будет использовать и во время грудного вскармливания.
Носить белье все время. Если боль беспокоит круглосуточно, то лифчик не стоит снимать даже на время ночного отдыха, но в таком случае лучше отдать предпочтение спортивным моделям или топам.
Правильно ухаживать за этой областью тела. Мыть только не жесткой водой с детским мылом, регулярно применять питательные крема для защиты от растяжек и пересыхания кожного покрова.
Закаляться. Уже с 5 − 6 месяца можно принимать воздушные ванны и проводить обливания с использованием теплой и прохладной воды. Это поможет улучшить кровообращение, обмен веществ и общее состояние кожи.
Выполнять простые упражнения для рук, шеи и грудной клетки. Это необходимо делать в целях улучшения лимфатического оттока.
Правильно питаться. В рацион необходимо включить листовую зелень, фасоль, горох, орехи (убирают излишнюю чувствительность), корешок имбиря и семя льна (улучшают кровообращение), лимон (повышает тонус сосудов). Также рекомендуется пить достаточное количество чистой воды и сократить потребление соли. Полезно пить чай из имбиря и ромашки (не более 2 чашек в день), теплое молоко с медом.
Соблюдение этих правил, возможно, не уберет дискомфорт полностью, но однозначно поможет улучшить самочувствие. Боль в груди во время вынашивания ребенка – вполне естественна, ровно так же, как и ее отсутствие. Но это совсем не означает, что неприятные ощущения нужно изо всех сил стараться терпеть. Эту проблему необходимо обсудить с врачом, который подскажет, как убрать дискомфорт.
Болит ли грудь при замершей беременности
На протяжении 1 триместра высока вероятность замирания плода, хотя бывают случаи этого и на завершающих сроках. Причины разные, к самым распространённым относятся всевозможные инфекции, сбой гормонов и генетические особенности эмбриона. Но бывает, когда все эти факторы встречаются вместе.
Замершая беременность — это огромное потрясение для женского организма, так как начавшиеся процессы по вынашиванию и родам внезапно прекращаются. Перестаёт болеть грудь, а на 3 сутки она становится мягкой и не чувствительной, это говорит о том, что плод погиб и следует срочно идти в больницу.
Если же боль резко возвращается, также необходимо сходить к врачу и проверить на УЗИ сердцебиение плода.
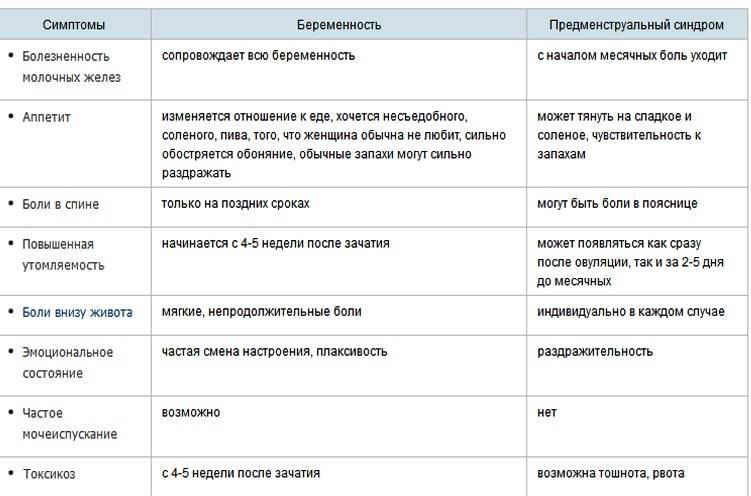
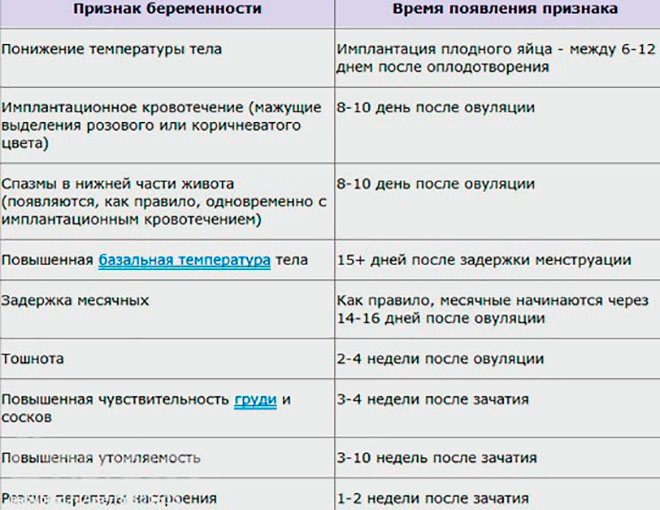
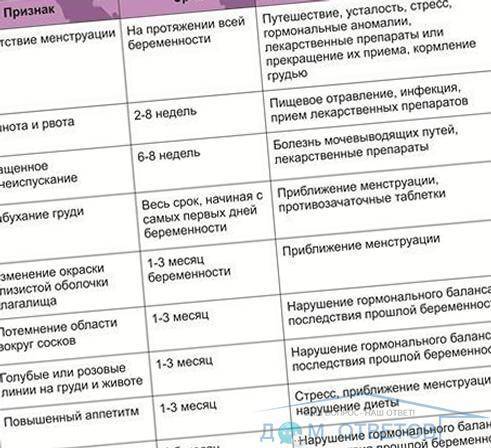
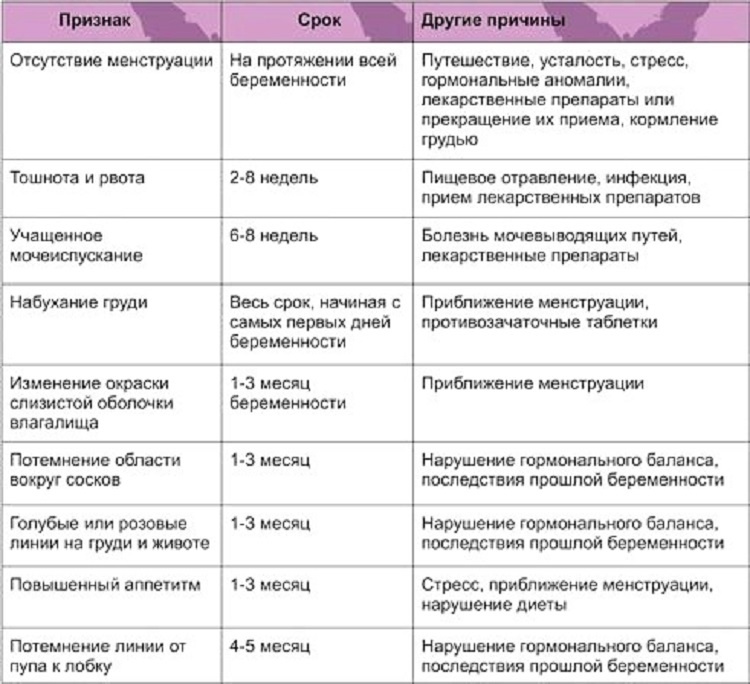
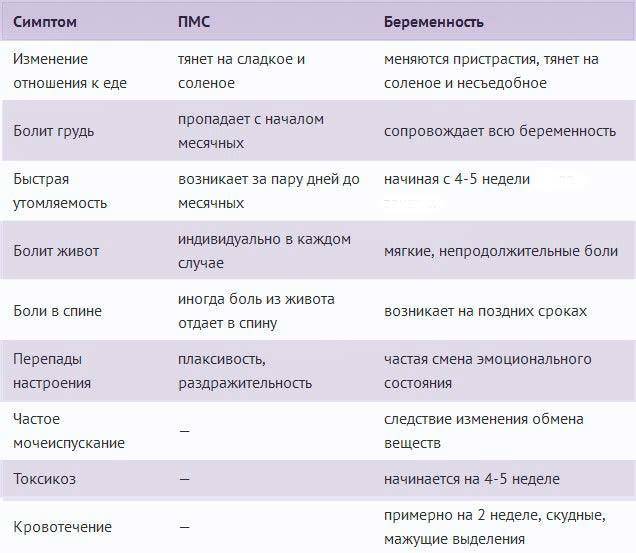
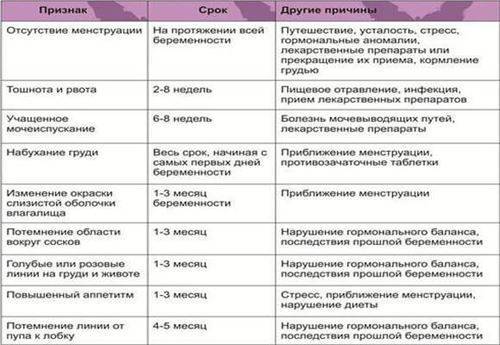
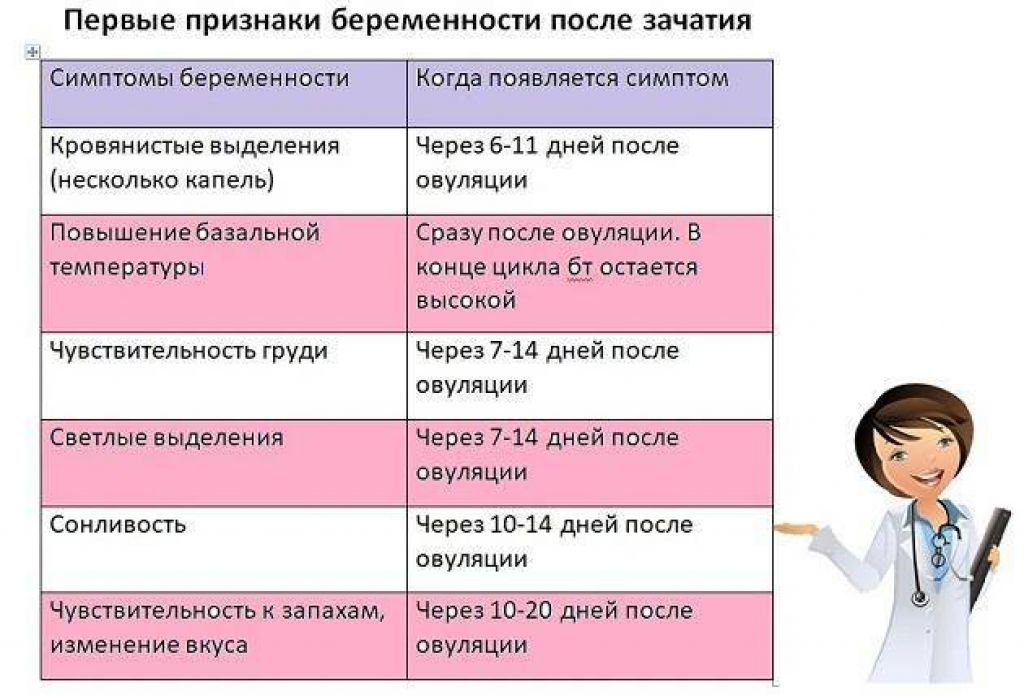
Ранние симптомы беременности
Зачатие приносит множество изменений в организм женщины, развивающаяся беременность стимулирует перестройку многих систем и это влияет на появление первых признаков беременности:
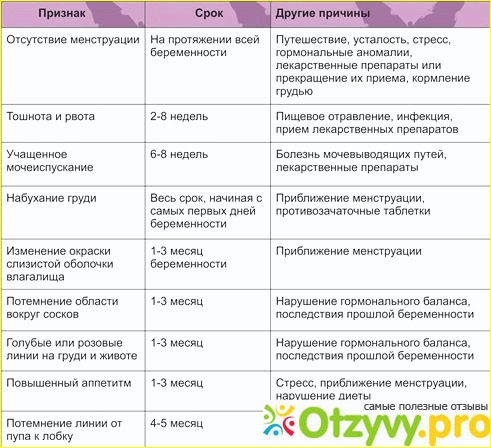
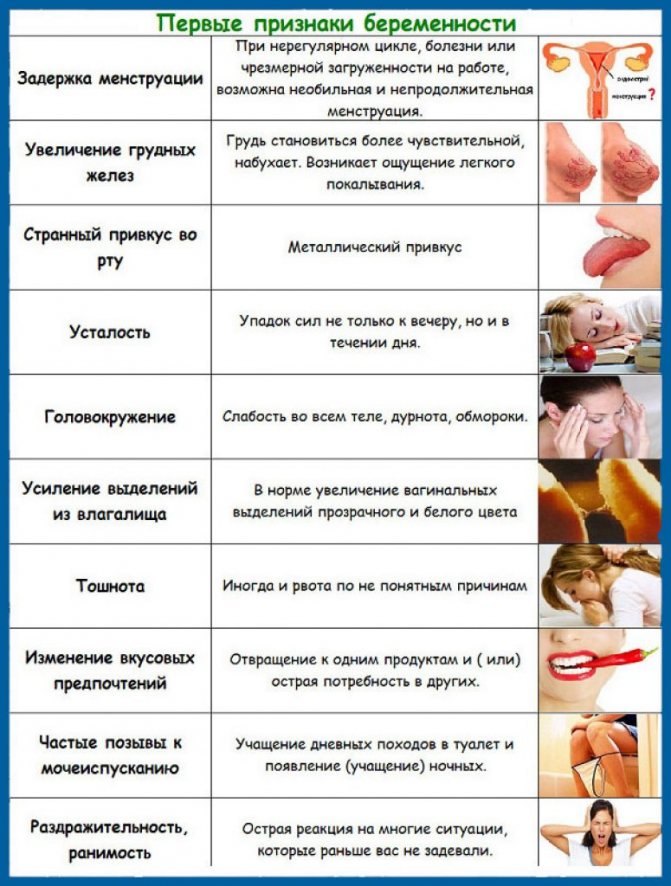
- 1-4 неделя — небольшие боли внизу живота и мажущие кровянистые выделения;
- 4 неделя — отсутствие месячных;
- 4-5 неделя — усталость;
- 4-6 неделя — тошнота и рвота;
- 4-6 неделя — набухание груди;
- 4-6 неделя — частое мочеиспускание;
- 4-6 неделя — запоры и вздутие живота;
- 5-6 неделя — головокружения при движении;
- 6 неделя — перепады настроения;
- 6 неделя — изменения температуры;
- 8 неделя — высокое кровяное давление.
Частое мочеиспускание
Данный признак появляется в середине первого триместра. Женщина может ощущать постоянную потребность в мочеиспускании даже, если мочевой пузырь не наполнен. Это приводит к постоянной беготне в туалет, непроизвольным выделениям небольшого количества жидкости во время смеха, кашля, чихания и т. д.
Хотя частое мочеиспускание нормальное явление и связано на первом этапе опять-таки с перестройкой гормонального фона, симптом можно облегчить. Постарайтесь употреблять меньше кофе, чая и других мочегонных напитков, чтобы избежать постоянного желания опорожнить мочевой пузырь.
Но не стоит снижать количество выпитой воды, думая, что это поможет выйти из ситуации. Жидкость для здоровья и нормального развития ребенка в любом случае нужна, а такой подход может привести к обезвоживанию.
Также стоит обратить внимание на свои ощущения при мочеиспускании. Возможно, причина заключается совсем в другом
Необходимо незамедлительно обратиться к врачу, если мочеиспускание сопровождается симптомами:
- жжение;
- боли и дискомфорт;
- кровь в моче.
Такие признаки могут указывать на заболевания выделительной системы. А несвоевременное обращение за помощью к специалисту иногда заканчивается и выкидышем.
Запор
Беременность часто сопровождается проблемами с процессом дефекации. На это, в первую очередь, влияет уровень прогестерона в организме, кишечник медленнее проталкивает пищу из-за расслабленных мышц его стенок, что приводит к частым запорам. Также данный признак может появиться в связи с употреблением витаминных комплексов и железа.
Чтобы облегчить опорожнение включите в рацион продукты, богатые клетчаткой, большое количество воды и не забывайте о физических упражнениях. Зарядка непосредственно влияет на механическую обработку пищи.
Перепады настроения
В первом триместре из-за перестройки организма, тело испытывает сильный стресс. Нервная система становится более уязвимой, и любое неприятное событие воспринимается куда серьезнее, чем до беременности.
Данный признак встречается практически у каждой беременной женщины. Но все же старайтесь избегать стрессовых ситуаций, уделять время прогулкам на природе, отдыху, слушать спокойную классическую музыку. На ранних сроках беременности формируется нервная система малыша
Важно, чтобы ничто не повлияло на ее гармоничное развитие
Головные боли и боли в спине
Девушки в положении часто сталкиваются с такой проблемой, как головные боли и боли в спине. Причины те же, что и у других симптомов. Но также на боль в спине, чаще всего в пояснице, влияет большая нагрузка на почки. В первом триместре организм выводит токсины более тщательно, почки работают куда активнее – это и может приводить к неприятным ощущениям.
Головокружение и обморок
Как было выше сказано, беременность часто сопровождается снижением артериального давления. Девушки, для которых перепады давления более значительные, чувствуют частые головокружения и падают в обмороки.
Хотя и говорят, что ношение малыша под сердцем – один из самых прекрасных периодов жизни, он сопровождается довольно неприятными симптомами. У некоторых встречаются все эти признаки беременности, у некоторых – один-два. Но, если вы чувствуете, что они слишком мешают вашей нормальной жизнедеятельности, обсудите способы решения проблем с врачом.
Сильные боли тазовых костей при беременности
Несмотря на то, что расширение тазовых костей при беременности является естественным, в некоторых случаях данный процесс может принимать патологическую форму, выраженную в чрезмерном (более 20 мм) расширении родового канала и выраженной подвижности лонных костей. Это обычно сопровождается чувством дискомфорта или сильной болью, особенно обостряющейся при движении (ходьбе, беге) или смены положения тела. Такой патологический процесс называется симфизиопатией или симфизитом. В зависимости от степени расхождения костей выделяется 3 стадии этого состояния:
- I степень – расхождение на 5–9 мм;
- II степень – на 10–20 мм;
- III степень – более 20 мм.
Помимо непосредственных симптомов симфизиопатии у женщины могут наблюдаться сопутствующие нарушения, связанные, прежде всего, с недостатком кальция в организме:
- разрушение зубной эмали, ломкость ногтей, повышенная утомляемость;
- парестезии онемение или покалывание в коже, ослабление конечностей;
- непроизвольные сокращения (тик) отдельных мышц;
- судорожные движения в икроножной мускулатуре в ночное время.
Симфизиопатия может проявляться небольшой или сильно выраженной, подчас нестерпимой болью. В большинстве случаев это ограничивает подвижность беременной женщины, мешает ей совершать привычные бытовые действия, гулять, заниматься спортом. Помимо этого, повышенная подвижность тазовых костей и ослабленность хрящевой связки может привести к травматическому поражению матери во время родов – разрыву симфиза. Такие повреждения тазовых костей не просто вызывают сильнейшие боли, но способны привести к дисфункции опорно-двигательного аппарата или репродуктивной системы.
Как облегчить боль внизу живота перед самыми родами?
Большинство беременных женщин подготавливают себя к тому, что придется терпеть боли во время рождения ребенка. Они могут быть различными. Так, некоторые женщины испытывают сильнейшие боли-предвестники родов, другие – вообще не чувствуют «симптомов» процесса. Чтобы немного снять симптомы родовой боли, нужно больше ходить, заниматься йогой, правильные физические упражнения, слушать расслабляющую музыку и учиться отвлекаться.
Только важно помнить, что проводимая зарядка должна быть не опасной для вашего ребенка, и не очень долгой по времени. Кроме того, следует заранее поговорить со своим врачом о том, следует ли вам начинать заниматься спортом, безопасно ли это для вас, а лучше всего – совместно разработать упражнения от боли в животе. Что делать, если перед родами сильно болит живот?
Что делать, если перед родами сильно болит живот?
Ложные схватки – это кратковременные, практически безболезненные и нерегулярные сокращения матки, длящиеся по 10 — 15 секунд. Отличить их от настоящих родовых схваток очень легко, они не меняют свою интенсивность и частоту. Такие сокращения могут длиться несколько часов. Успокоить боли перед родами можно теплой ванной с валерьяной, наложением на живот теплых рук, определенным типом дыхания – брюшным.
Распространенными предвестниками родов является появление на 32 — 33 неделе тянущих болей. Это происходит процесс растяжения связок. Для снятия напряжения хорошо помогает легкий массаж с медной мазью или маслом арники.
Болезненные ощущения в пояснично-крестцовом отделе позвоночника. Здесь также может помочь массаж с использованием вышеуказанных средств, а также занятия плаванием, аквааэробикой для беременных и йогой для беременных.
Могут появиться ноющие, а иногда и ломящие боли перед родами в лонном сочленении, что говорит об увеличении таза, обеспечиваемом расхождением лонных костей. Неплохо помогает при этом коленно-локтевая поза, бандаж, теплые ванны и плавание.
С 35-й, 37-й недели беременности перед родами появляется дискомфорт в области бедер. Ребенок также начинает тренировки и крутит головкой по сторонам. Может помочь легкое и нежное поглаживание живота и общение с Вашим малышом.
Во время вынашивания малыша с грудными железами происходят изменения, что причиняет дискомфорт. Грудь перед родами наливается, увеличивается в объеме, появляются не приятные ощущения. У женщин выделяется в период беременности желтоватая густая жидкость. Это молозиво, которым будет питаться ребенок первые дни.
Организм женщины с момента зачатия начинает перестройку на гормональном уровне. Произошло оплодотворение, запускается подготовка к рождению малыша, грудному вскармливанию. Процесс длится до начала родовой деятельности.
Признаки:
- распирание, дискомфорт;
- вены становятся заметными;
- увеличение объема;
- растет болевой синдром;
- окситоцин вызывает повышенную чувствительность;
- цвет сосков меняется;
- молозиво выделяется.
Неприятные ощущения вызывают расширяющиеся молочные каналы. Начинает болеть грудь до родов, раздражаются нервные окончания. Дискомфортное состояние вызвано приливом крови.
Вены сильно выделяются перед родовым процессом. Сказывается прилив кровяных частиц. Молочные железы, детородный орган тесно взаимосвязаны. С приближением схваток ускоряется кровообращение по всему организму.
Наливается грудь перед родами из – за прибытия молока. Наблюдается активный рост, становится твердой, плотной. Во время вынашивания плода болевые ощущения появляются от сдавливания тканей расширенными протоками, растяжения кожного покрова, поэтому сильнее болит грудь. Сосуды наполняются кровью, молозивом, вызывая яркие ощущения.
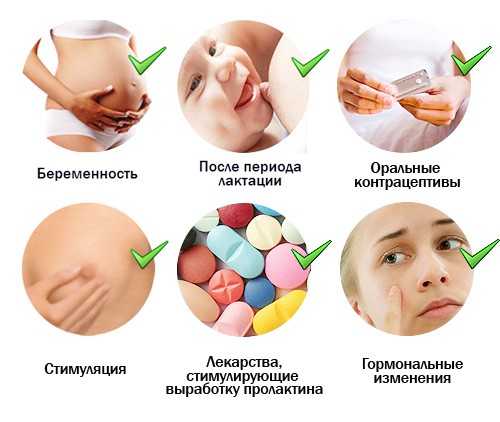
Начало выделений приходится на 3 триместр. Перед родовой деятельностью процесс усиливается. Не всегда нужно надавливать на орган, чтобы получить выделения. Постепенно секрет густеет, меняется цвет, увеличивается объем.
Грудь до родов изменяется под воздействием гормонов. Пролактин регулирует прилив молока. Окситоцин обеспечивает выход секрета наружу. Мышечные волокна сокращаются, выделяемая жидкость продвигается по каналам. Женщина чувствует покалывание, легкое напряжение.
Как облегчить боль в груди при беременности
Уменьшить болезненность молочных желез при беременности можно несколькими способами: диетой, физической активностью и правильным нижним бельем.
Питание от боли в груди
Листовая зелень, бобовые и орехи снижают чувствительность сосков. А льняные семена и свежий имбирь улучшают кровообращение в молочных железах и успокаивают боль. Молотые семена можно употреблять с водой, йогуртом или фруктовыми соками. А имбирь добавлять в салаты и супы в небольшом количестве.
Полезен беременным лимон и фенхель. Цитрус тонизирует сосуды и помогает при венозной сетке, а также уменьшает токсикоз в первом триместре. Теплую воду с лимонным соком можно пить по утрам, чтобы убрать тошноту и снизить чувствительность груди.
При отеках молочных желез стоит сократить количество соли в рационе. Она задерживает в мягких тканях лишнюю жидкость и усиливает дискомфортные ощущения. Чистая вода, наоборот, уменьшает отеки и улучшает самочувствие беременной.
Физическая активность
Не стоит отказываться от спорта даже на поздних сроках, если нет противопоказаний. Умеренные физические нагрузки тонизируют сосуды и нормализуют кровообращение в молочных железах. Беременным полезна скандинавская ходьба и прогулки на свежем воздухе, утренняя разминка и специальные упражнения для тренировки грудных мышц. Можно записаться на фитнес или плавание для будущих мам.
При дискомфортных ощущениях в груди рекомендована йога или медитация. Восточные практики расслабляют нервную систему, защищают от хронического стресса, гормонального дисбаланса и уменьшают боль в молочных железах.
Правильное белье
Обычные бюстгальтеры с косточками и декоративными элементами стоит заменить специальными бесшовными топами. Нижнее белье для беременных шьют из натуральных и очень мягких тканей, чтобы они не раздражали кожу и не натирали соски.
У бюстгальтеров для беременных широкие бретели, которые поддерживают отекшую грудь, а вместо косточек – широкие и эластичные ленты. Они хорошо фиксируют молочные железы, но не нарушают кровообращение и отток лимфатической жидкости.
Бюстгальтеры бывают нескольких типов:
- для повседневной жизни;
- для спорта;
- для сна.
Спортивные топы более жесткие. Они защищают молочные железы от лишнего трения и уменьшают дискомфортные ощущения. Бюстгальтер для сна должен быть более мягким и дышащим. На поздних сроках стоит покупать белье со внутренними карманами для одноразовых вкладышей, впитывающих молозиво.
Правильный бюстгальтер должен соответствовать размеру груди. Тесное белье, которое слишком сжимает молочные железы, только усилит дискомфортные ощущения и отеки.
Водные процедуры
Уменьшить боль помогает теплый душ. Горячая вода расширяет сосуды и улучшает кровообращение в молочных железах. Теплый душ можно заменить ванной с морской солью, но процедуру стоит обсудить с гинекологом.
Если горячая вода только усиливает неприятные симптомы, можно попробовать холодные компрессы. Лед, завернутый в ткань, прикладывают к молочным железам на 10–30 минут по 2–3 раза в сутки. Холод сужает сосуды и молочные протоки, уменьшает отеки и снижает чувствительность нервных окончаний. Компрессы со льдом стоит использовать очень аккуратно, чтобы они не спровоцировали мастит.
Бороться с чувствительностью сосков поможет правильный уход. Грудь нужно мыть только мягкими гелями или детским мылом, вытирать махровым полотенцем, а после купания втирать в кожу питательный крем. Увлажняющие средства защищают от сухости и трещин, уменьшают риск растяжек.
Питательный крем можно дополнить масками из голубой глины. Она снимает отеки, сухость, воспаление и обладает легким анестезирующим эффектом. Маски из глины накладывают толстым слоем на молочные железы на 15–25 минут и смывают теплой водой. Процедуру повторяют 1–2 раза в неделю. Голубую глину можно принимать внутрь и добавлять в ванну во время купания, но эти способы лучше обсудить с гинекологом.
Боль в груди при беременности, как и ее отсутствие, вполне естественна, но это не значит, что ее нужно терпеть. Лучше обсудить эту проблему с гинекологом и вместе с врачом подобрать методы, которые уменьшат неприятные симптомы, повысят настроение и укрепят здоровье будущей мамы.