Также в разделе
| Легочное кровотечение Легочное кровотечение — персистирующее или повторяющееся кровотечение в легких, которое известно также как синдром диффузного альвеолярного… | |
| Лейомиоматоз: причины, диагностика, лечение Лейомиоматоз — доброкачественная пролиферация гладкомышечных клеток во всех отделах легкого, в том числе легочных кровеносных, лимфатических сосудов и… | |
| Пневмоторакс: симптомы, лечение Пневмоторакс — попадание воздуха в плевральную полость, из-за чего происходит частичный или полный коллапс легкого. Развитие пневмоторакса спонтанное или… | |
| Сухой плеврит Сухой плеврит — заболевание, известное такое как фибринозный плеврит, характеризующееся реактивным воспалением париетальной и висцеральной плевры, и… | |
| Рецидивирующий обструктивный бронхит Рецидивирующий обструктивный бронхит – проявившееся повторно обострение обструкции бронхов, которое возникают несколько раз за сезон, в основном при… | |
| Респираторный дистресс-синдром взрослых Респираторный дистресс-синдром взрослых (РДСВ) — острая дыхательная недостаточность, причиной которой могут быть осторые повреждения легких разной природы,… | |
| Обструктивный бронхит у взрослых Обструктивный бронхит — обширный сложный воспалительный процесс в бронхах, который протекает как острая форма или как хроническая форма с обострениями…. | |
| Легочное сердце: симптомы, лечение Легочное сердце — дилатация правого желудочка, которая возникает на фоне болезней легких, при которых развивается гипертензия легочной артерии. Происходит… | |
| Рак легких: симптомы, стадии, лечение Рак легких — злокачественная или доброкачественная опухоль в легком, которая зачастую классифицируется как мелкоклеточный или немелкоклеточный рак…. | |
| Гипоксия Гипоксия — недостаток кислорода для организма. Состояние может возникать при едостаточном поступлении кислорода к тканям организма, а также при нарушении… |
Диагностика микоплазменной инфекции
Диагноз микоплазменной инфекции ставится на основании клинической картины, эпидемиологической обстановки
и данных лабораторных методов исследования. Групповая вспышка пневмонии среди детей в замкнутом коллективе всегда должна натолкнуть врачей на мысль о возможности микоплазменной инфекции.
Так как клиническая картина не имеет специфических и характерных только для микоплазменной инфекции проявлений,
диагноз ставится на основании лабораторных исследований. Используют методы обнаружения самого возбудителя в
смывах с ротоглотки или обнаружения антител в парных сыворотках крови, которые берут с промежутком в 2 недели.
При наличии микоплазмоза концентрация специфических антител во второй сыворотке больше, чем в первой.
Отличить клиническую картину микоплазменной пневмонии от другой бактериальной пневмонии бывает трудно.
От сутствие эффекта от пенициллинотерапии, изнурительный кашель и отсутствие или скудность данных
при выслушивании являются типичными признаками микоплазменной пневмонии.
Микоплазмоз, диагностика и лечение
В настоящее время главным методом диагностики генитальной микоплазменной и уреаплазменной инфекции является посев отделяемого из половых органов на специальные диагностические среды с последующим выделением микоплазм на культуре клеток. Этот метод за его высокую эффективность и информативность называют принятым в медицине термином – «золотой стандарт» диагностики микоплазмоза.
Выявление большинства видов микоплазм в посеве не является обязательным показанием к лечению. По современным данным, при выявлении у девочек воспалительных заболеваний, таких как уретрит, эндометриоз и другие заболевания матки и придатков, возбудителями которых могут быть данные микоплазмы и уреаплазмы при обнаружении их в результате посева, должна проводиться специфическая антибактериальная терапия.
У взрослых женщин ситуация несколько иная: при наличии хронических урогенитальных заболеваний, таких как угроза прерывания беременности, токсикоз, многоводие следует провести обследование на наличие микоплазменной инфекции как самой женщины, так и ее новорожденного ребенка, а в случае выявления микоплазмоза или уреаплазмоза, принять необходимые меры по ее лечению.
В целом же, обнаружение генитальных микоплазм при отсутствии жалоб и патологических изменений, как правило, расценивают как носительство мико- и/или уреаплазм. При этом сохраняется риск повторного инфицирования на фоне развития других инфекций, например, герпетической, снижения иммунитета, вызванного стрессом, вредными привычками, нехваткой витаминов. Кроме того, у взрослых женщин, ведущих активную половую жизнь, сохраняется возможность инфицирования половых партнеров.
Важно помнить, что для качественной профилактики повторного инфицирования и предотвращения осложнений уреа- и микоплазмоза необходимо проходить обследование и лечение обоих половых партнеров, включающее обязательное бактериологическое исследование мазка из половых органов через 3 и 6 месяцев после курса проведенного лечения.
Что такое микоплазмоз?
Микоплазмоз — инфекционное заболевание, вызываемое микоплазмами, протекает по типу
инфекции верхних дыхательных путей (фарингит, ларингит, трахеит) или нижних дыхательных путей
(бронхит или острая микоплазменная пневмония).
К сведению. Возбудитель микоплазмоза также вызывать инфекцию мочеполовой системы, но только если инфицирование произошло половым путем. Мочеполовой микоплазмоз вызывается возбудителем, отличным от респираторного микоплазмоза.
Cлучаи мочеполового микоплазмоза у детей рассматривать не имеет практического смысла, поэтому в данной статье речь пойдет о микоплазменной инфекции дыхательных путей.
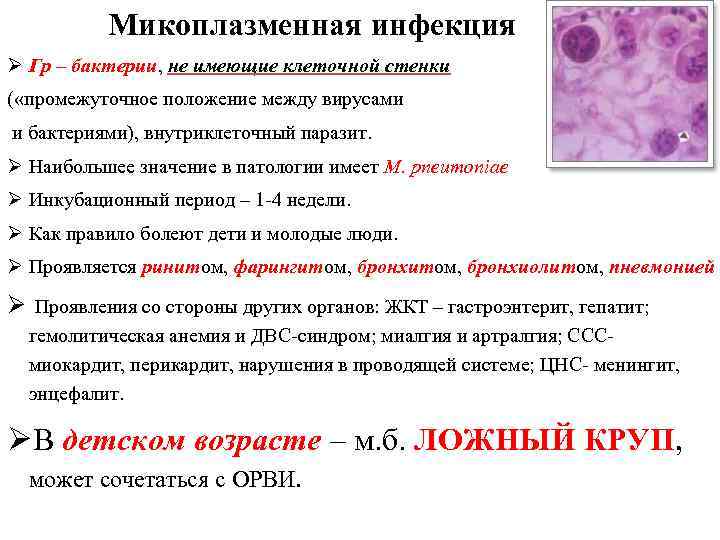
Микоплазмоз вызывается возбудителем из рода Mycoplasma. Возбудитель микоплазмы не относится
ни к вирусам, ни к бактериям и занимает промежуточное место. Возбудитель относительно
неустойчив во внешней среде, разрушается при нагревании до 40°С в течение 20 минут.
Передается воздушно-капельным путем. Инфицированный человек выделяет вирус при разговоре, чихании или кашле. Возбудитель проникает в организм человека с вдыхаемым воздухом и фиксируется на слизистой трахеи и бронхов. Возбудитель также способен достигать ткани легкого и вызывать поражение альвеол.
Для распространения инфекции имеет значение скученность коллектива, что встречается часто в осенне-зимний период, плохая циркуляция воздуха в непроветриваемых помещениях. Чаще болеют ослабленные дети.
Внедрение микоплазм в организм имеет несколько сценариев развития. Возбудитель может длительно находиться
внутри организма, не вызывая болезнь, – ребенок становится здоровым носителем инфекции.
Возбудитель может вызывать типичный бронхолегочный процесс или инфекцию верхних дыхательных путей.
В неблагоприятном случае возникает генерализованная инфекция с развитием таких явлений, как артрит,
энцефалит или менингит.
Диагностика
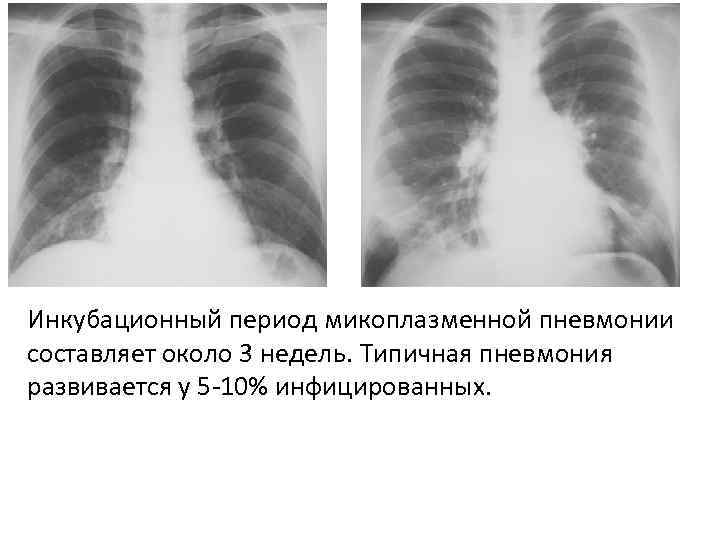
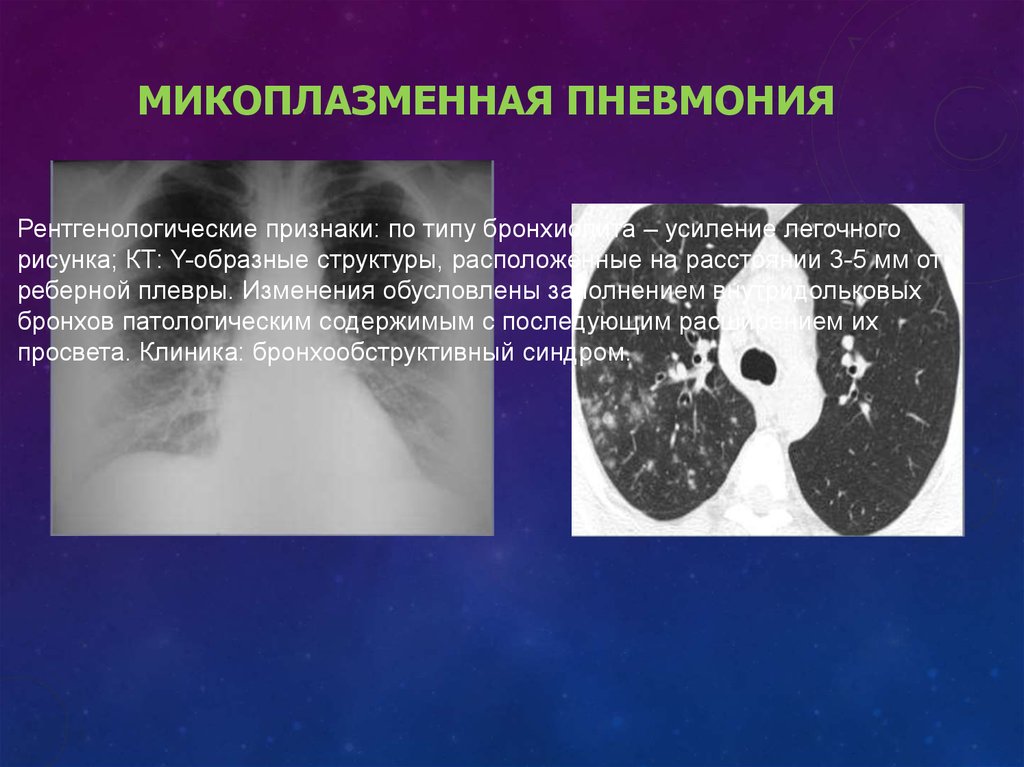
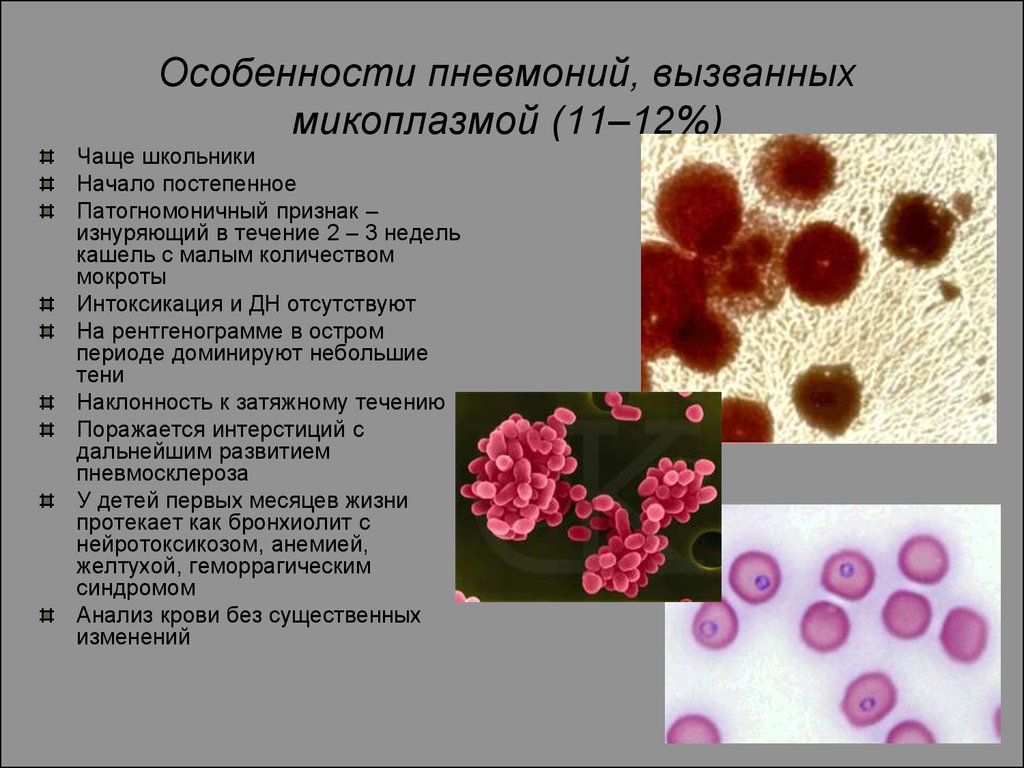
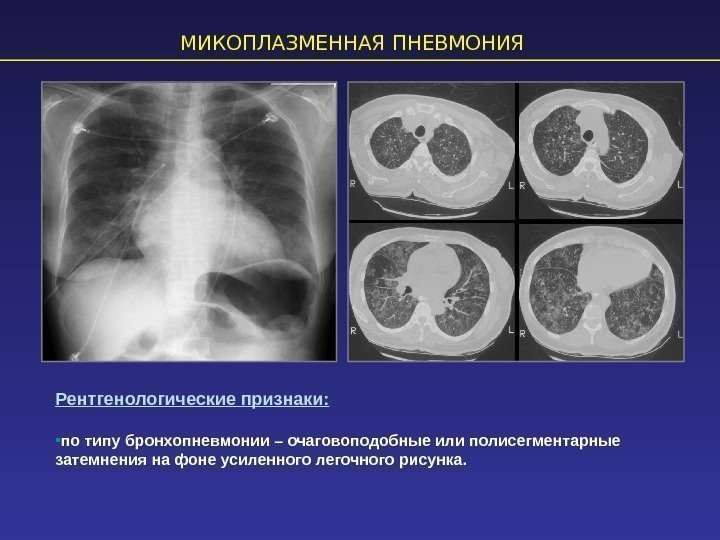
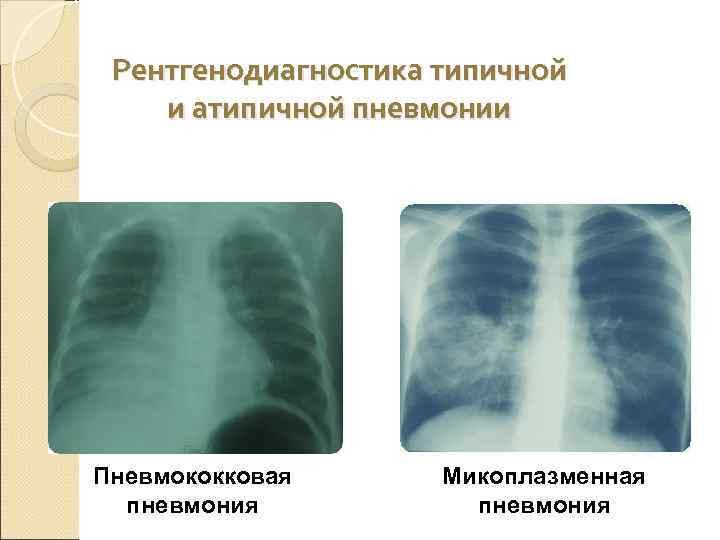
Рентгенологические проявления пневмонии, вызванной микоплазмами:
- сегментарная и очаговая инфильтрация легочной ткани наблюдается в трети случаев, инфильтрат находится в основном в нижних легочных полях, но может быть обнаружен и в средней или верхней долях правого легкого, в базальных сегментах. Инфильтраты характеризуют как негомогенные и неоднородные, не имеют ясных границ, в 10-140 случаях из 100 обнаруживают двусторонние инфильтраты
- усиление и сгущение легочного рисунка, в половине случаев это в основном интерстициальные изменения
- обширная лобарная инфильтрация (редко)
Лабораторная диагностика
При подозрении на пневмонию обязательно назначение пациенту общего анализа периферической крови. В ней при микоплазменной пневмонии находят лейкоциты в количестве 8 х 109/л и менее. В меньшинстве случаев анализ обнаруживают лейкоцитоз или лейкопению. Увеличивается количество лимфоцитов в крови, лейкоцитарная формула не сдвинута влево, скорость оседания эритроцитов превышает норму.
В частых случаев присоединяется бактериальная микрофлора (это могут быть пневмококки), тогда пневмония характеризуется как микоплазменно-бактериальная или смешанная. В основном это поздние пневмонии. Первичные микоплазменные пневмонии развиваются в первые дни заболевания. Течение болезни долгое, но в большинстве случаев не тяжелое. Редко отмечается тяжелое течение, которое может иметь связь с появлением нереспираторных проявлений микоплазменной инфекции.
Диагностические критерии
В пользу диагноза микоплазменной пневмонии свидетельствуют такие положения:
- короткий продромальный период
- постепенное начало
- трахеит, ринит, острый фарингит
- длительный кашель, при котором трудно выделяется вязкая мокрота слизистого характера
- внереспираторные проявления: миокардит, гемолитическая анемия, гепатит, перикардит, высыпания на кожных покровах и пр.
- физикальные признаки пневмонии выражены слабо
- положительные результаты серологической диагностики
С целью подтверждения диагноза определяют в крови антитела к микоплазмам, применяя реакцию связывания комплемента, исследуют парные сыворотки с интервалом 15 суток. Болезнь диагностируется при возрастании титра антител в 4 раза, минимум 1:64. При микоплазменной пневмонии врачи почти никогда не назначают посев мокроты, потому что метод имеет малую информативность и необходимость применения высокоселективных сред.
Для диагностики важно обнаружить антитела микоплазмы в мокроте с помощью моноклональных антител с использованием метода иммунофлуоресценции или иммуноферментного анализа. В последнее время применяют метод полимеразной цепной реакции
Микоплазмы не обнаруживаются при проведении стандартной бактериоскопии мазка мокроты.
Симптомы
Mycoplasma pneumoniae вызывает у человека заболевания респираторного тракта инфекционной природы. Данный возбудитель был выделен при изучении атипичной пневмонии в 1930 году. Спустя 32 года Mycoplasma pneumoniae была зафиксирована в медицинской литературе как отдельный вид бактерий.
Микоплазменную пневмонию чаще всего фиксируют у детей и лиц до 35 лет. Наибольшая заболеваемость — у детей до 5 лет жизни и 11-13 лет. Путь передачи болезни: воздушно-капельный.
Исследователь В. И. Покровский предложил сгруппировать симптоматику микоплазменной пневмонии в такие категории:
1. Респираторные
- верхние дыхательные пути (бронхит, трахеит, фарингит)
- легочные (плевральный выпот, пневмония, абсцесс легких)
2. Нереспираторные
- желудочно-кишечные (панкреатит, гепатит, гастроэнтерит)
- гематологические (тромбоцитопеническая пурпура, гемолитическая анемия)
- сердечно-сосудистые (перикардит, миокардит)
- мышечно-скелетные (полиартрит, артралгия, миалгия)
- неврологические (мозжечковая атаксия, периферические и черепно-мозговые невриты, менингоэнцефалит, менингит)
- дерматологические (полиморфная эритема, высыпания)
- генерализованные инфекции (септикопиемия, полилимфоаденопатия)
При микоплазменной инфекции инкубационный период может длиться около трех недель. Если в организм попало сразу большое количество возбудителя, или организм ослаблен, то инкубация сокращается. Если же защитные силы организма очень активны, инкубационный период может быть больше 3-4 недель, но такое бывает крайне редко. Сначала появляются симптомы-предвестники, связанные с поражением верхних дыхательных путей. Болезнь начинается постепенно с таких проявлений:
- головные боли
- слабость в теле
- сухость и «першение» в горле
- насморк
- кашель (в начале болезни без мокроты, а потом начинает отделяться слизистая и вязкая мокрота)
Кашель длительный, имеет пароксизмальный характер. Во время приступа характеризуется как интенсивный. Задняя стенка глотки, язычок и мягкое небо во время болезни постоянно красный. Если инфицирование микроплазмами вызывает бронхит, врач выслушивает сухие хрипы, дыхание становится жестком. Легкое течение острого респираторного вирусного заболевания, вызванного микоплазмами, характеризуется зачастую фарингитом и катаральным ринитом.
Среднетяжелое течение характеризуется сочетанием поражения нижних и верхних дыхательных путей, вследствие чего развиваются такие болезни:
- ринофарингобронхит
- фарингобронхит
- ринобронхит
Болезнь проходит с субфебрильной температурой. При латентном течении или стертой симптоматике температура тела может оставаться нормальной или повышаться, но периодически.
Перечисленные выше проявления микроплазменной пневмонии становятся более явными на пятый-седьмой день. В этот период температура достигает отметки 39-40°С, и является такое на протяжении 5-7 суток. Далее она может опускаться до субфебрильных значений, и держится в этом промежутке от 7 до 12 суток, в некоторых случаях может быть повышенной и более долгое время.
Для пневмонии, спровоцированной микоплазмамами, типичны долго непроходящий и сильный кашель, при котором отходит слизистая мокрота в небольшом количестве. Кашель не проходит на протяжении 10-15 суток. В большинстве случаев врачи фиксируют такое проявление болезни как боль в грудной клетке, которая становится сильнее при вдохе и выдохе.
Физикальные проявления микоплазменной пневмонии появляются в большинстве случаев на 4-6 сутки от начала заболевания:
- крепитация
- ослабленное везикулярное дыхание
- укорочение перкуторного звука (редко)
- мелкопузырчатые хрипы
Данные признаки не обнаруживаются в 20 случаях из 100, а патологический процесс в легких можно обнаружить только на рентгенограмме. В части случаев развивается умеренно выраженный экссудативный или, чаще, фибринозный плеврит.
Что провоцирует / Причины Респираторной микоплазменной инфекции у детей:
Исторические сведения. М. pneumonia, возбудитель респираторной микоплазменной инфекции, был открыт в 1944 году ученым М. D. Eaton и его командой. Для выделения М. pneumonia использовали мокроту заболевших атипичной пневмонией. Сначала выдвигались предположения, что агент относится к вирусам, потому что была отмечена его способность к росту на культуре тканей и куриных эмбрионах. Но через 22 года была доказана способность М. pneumonia жить и размножаться на искусственных средах – благодаря исследователям во главе с R. Chanock. Потому М. pneumonia был отнесен к таким прокариотным одноклеточным как микоплазмы.
Mycoplasma pneumoniae приводят к поражениям бронхолегочной (дыхательной) системы. Существует около 40 видов микоплазм, которые приводят к заболеваниям глаз, мочеполовойсистемы, сустатов и т. д. Например, это М. hominis, Т-микоплазмы и пр. Инфекционисты часто сталкиваются с микоплазменной инфекцией, которая поражает дыхательную систему человека. Такая инфекция называется микоплазменной.
М. pneumoniae может расти на культурах клеток человека и животных. Очень мелкие колонии от 0,5 до 1 мм образует М. pneumoniae на поверхности плотных питательных сред. Диаметр клеток М. pneumonia составляет 100-600 нм, они имеют изменчиво круглую форму. Они чувствительны к ультрафиолетовому излучению, а также к температуре. Разрушаются под воздействием дезинфицирующих средств, которые обычно применяются для нейтрализации вирусов, поражающих респираторные органы.