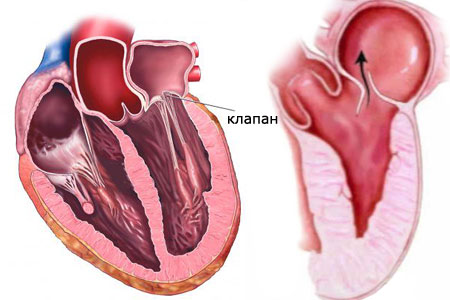
Врожденный порок сердца
Примерно 1 ребенок из 100 рождается с врожденным пороком сердца. Врожденный порок сердца – результат нарушений эмбриогенеза.
Вот причины врожденных пороков сердца:
- генетические факторы: плохая наследственность, локальные генные изменения и хромосомные мутации;
- синдром Марфана;
- экологические факторы, или мутагены: ионизирующее излучение, нитраты, фенолы, избыточное употребление алкоголя, бензпирен у курильщиков, антибиотики, нестероидные противовоспалительные средства, пр.;
- болезни матери: краснуха, сахарный диабет, системная красная волчанка, катаракта, пр.
Врожденные пороки сердца делят на 2 группы: белые и синие.
При белых, или бледных, порока сердца, не происходит смешивание артериальной и венозной крови. К белым порокам относят: дефект межпредсердной перегородки, дефект межжелудочковой перегородки, АВ-коммуникацию, сужение (стеноз) легочной артерии, аортальный стеноз, коарктацию аорты, пр.
Белый порок сердца у новорожденных, как правило, ничем себя не проявляет. По мере взросления у детей с белыми пороками сердца появляются клинические симптомы: бледность кожи, повышенная утомляемость, одышка, отставание в физическом развитии.
Испытывая постоянные перегрузки сердечная мышца с годами изнашивается – сердечная недостаточность прогрессирует: появляются отеки ног, увеличивается печень, пр. Без операции продолжительность жизни у людей с белым пороком сокращается на 20-25 лет.
Следует подчеркнуть, что наличие белого врожденного пороки не всегда провоцирует хроническую сердечную недостаточность. Чтобы порок проявил себя, он должен быть гемодинамически значимым – дефект сердечной структуры должен быть весьма значительным. Например, дефект межпредсердной перегородки менее 1 см (гемодинамически незначимый) в большинстве случаев не проявляет себя в течение всей жизни.
При синих пороках сердца происходит смешивание артериальной и венозной крови. Примеры синих врожденных пороков сердца: комплекс Эйзенменгера, полная транспозиция магистральных сосудов, тетрада Фалло, аномалия Эбштейна, пр.
Типичный симптом синего порока сердца – голубовато-серый, или синюшный, цвет кожи (цианоз кожи)из-за дефицита кислорода в крови. Все синие пороки сердца гемодинамически значимые; цианоз кожи хорошо виден сразу после рождения ребенка.
Из-за выраженной гипоксии органов и тканей синие врожденные пороки сердца значительно опаснее белых пороков – без хирургической коррекции ребенок может умереть в первые дни и месяцы после рождения. Пациенты с синими пороками без операции живут на 30-50 лет меньше, чем здоровые люди.
Важнейшее условие сохранения здоровья и жизни ребенка с врожденным пороком сердца – своевременная диагностика и хирургическое устранение дефекта.
Врожденные пороки сердца диагностирует неонатолог (порок сердца у новорожденных), семейный врач, педиатр (порок сердца у детей), терапевт (врожденный порок сердца у взрослых), детский кардиолог, кардиолог, специалист по ультразвуковой диагностике, эндоваскулярный хирург, кардиохирург. Самый доступный, безопасный и при этом очень информативный инструментальный метод диагностики – ЭхоКГ с допплерографией. Для диагностики сложных врожденных пороков сердца применяют рентген контрастное исследование (вентрикулографию, ангиографию), КТ и МРТ, в том числе с контрастированием.
Врожденный порок сердца диагностируют не только после рождения, но и внутриутробно с помощью ЭхоКГ с допплерографией
Это важно при сложных и несовместимых с жизнью дефектах. В первом случае беременность и роды ведут с учетом наличия порока; планируют кардиохирургическое вмешательство в первые дни и месяцы жизни
При несовместимых с жизнью пороках предлагают искусственное прерывание беременности.
В последние десятилетия почти все врожденные пороки сердца успешно устраняют хирургическим путем. Применяют малоинвазивное вмешательство (эндоваскулярную процедуру) или большое открытое вмешательство, в том числе с использованием искусственного кровообращения. В последнем случае сердце останавливают и разрезают, обнажая дефект. При этом организм обеспечивают кровью и кислородом с помощью механического насоса.
Послеоперационная смертность при большинстве белых и синих пороков не превышает 1%. При сложных синих пороках, в частности, при полной транспозиции магистральных сосудов, послеоперационная смертность колеблется от 5% до 50% в зависимости от уровня кардиохирургического центра, в котором проводят оперативное вмешательство.
Причины ВПС
 В качестве основных ведущих причины в формировании пороков, чаще всего, выступают структурные и количественные хромосомные аномалии, и мутации, т.е. первичные генетические факторы.
В качестве основных ведущих причины в формировании пороков, чаще всего, выступают структурные и количественные хромосомные аномалии, и мутации, т.е. первичные генетические факторы.
Также необходимо уделять внимание потенциально тератогенным факторам внешней среды: различные внутриутробные инфекции (вирусы краснухи, цитомегаловирус, коксаки, инфекционные заболевания у матери в первом триместре), лекарственные препараты (витамин А, противоэпилептические средства, сульфазалазин, триметоприм), постоянный контакт с токсичными веществами (краски, лаки). Кроме того, нужно помнить, что отрицательное влияние на внутриутробное развитие оказывают как материнские факторы: предшествующие данной беременности репродуктивные проблемы, наличие сахарного диабета, фенилкетонурии, алкоголизма, курение, возраст, но также, и факторы со стороны отца – возраст, употребление наркотических средств (кокаин, марихуана).. Ведущая роль принадлежит мультифакториальной теории развития врожденных пороков сердца (до 90%).
Ведущая роль принадлежит мультифакториальной теории развития врожденных пороков сердца (до 90%).
Виды врожденных пороков сердца
Дефект межпредсердной перегородки (ДМПП) или открытое овальное окно – диагностируется при выявлении одного либо нескольких отверстий в межпредсердной перегородке. Один из часто встречающихся врожденных пороков сердца. В зависимости от расположения дефекта, его величины, силы тока крови определяются более или менее выраженные клинические признаки. Часто ДМПП сочетается с другими аномалиями сердца и определяться при синдроме Дауна.
Дефект межжелудочковой перегородки (ДМЖП) – диагностируется при недоразвитии межжелудочковой перегородки на различных уровнях с формированием патологического сообщения между левым и правым желудочками. Может встречаться как изолированно, так и вместе с другими аномалиями развития. При малом дефекте – чаще нет выраженного отставания в физическом развитии. ДМЖП опасен тем, что может приводить к развитию легочной гипертензии, и потому, должен своевременно корректироваться оперативным путем.
Коартация аорты – сегментарное сужение просвета аорты с нарушением нормального кровотока из левого желудочка в большой круг кровообращения. Выявляется до 8% всех случаев ВПС, чаще у мальчиков, нередко сочетается с другими аномалиями.
Открытый артериальный проток – диагностируется при не заращении Баталлова протока, определяемого у новорожденных и зарастающего в последующем. В результате, происходит частичный сброс артериальной кровь из аорты в легочную артерию. При данном ВПС чаще не бывает тяжелых клинических проявлений, однако, патология требует хирургической коррекции, поскольку сопряжена с высоким риском внезапной сердечной смерти.
Атрезия легочной артерии – диагностируется недоразвитие (полное либо частичное) створок клапана легочной артерии с развитием обратного заброса крови из легочной артерии в полость правого желудочка. В последующем приводит к недостаточному кровоснабжению легких.
Стеноз клапана легочной артерии – аномалия, при которой диагностируют сужение отверстия клапана легочной артерии. В результате патологии, чаще всего, створок клапана, нарушается нормальный кровоток из правого желудочка в легочный ствол.
Тетрада Фалло – сложный сочетанный ВПС. Объединяет дефект межжелудочковой перегородки, стеноз легочной артерии, гипертрофию правого желудочка, декстрапозицию аорты. При данной патологии происходит смешение артериальной и венозной крови.
Транспозиция магистральных сосудов – также сложный ВПС. При данной патологии аорта отходит от правого желудочка и несет венозную кровь, а легочный ствол отходит от левого желудочка и несет артериальную кровь, соответственно. Парок протекает тяжело, сопряжен с высокой летальностью новорожденных.
Декстрокардия – аномалия внутриутробного развития, арактеризующаяся правосторонним размещением сердца. Зачастую, наблюдается «зеркальное» расположениее других непарных внутренних органов.
Аномалия Эбштейна – редко встречающийся врожденный порок сердца, диагностируется при изменении месторасположения створок трехстворчатого клапана. В норме – от предсердно-желудочкового фиброзного кольца, при аномалии – от стенок правого желудочка. Правый желудочек имеет меньшие размеры, а правое предсердие удлинено, вплоть до аномальных клапанов.
Как не умереть на физкультуре?
- Игорь Воробьёв, Екатеринбург:
- – В последнее время в разных городах были случаи внезапной смерти детей на уроках физкультуры. Почему это происходит? Как уберечь ребёнка от такого несчастья?
– У нас спорт и занятия физкультурой обычно ассоциируются со здоровьем. Но есть статистика, которая остаётся неизменной на протяжении многих лет: в мире на 200 тысяч спортсменов (и взрослых, и детей) приходится один-два смертельных случая в год. Американцы посчитали, что две трети этих внезапных смертей приходятся на футболистов и волейболистов. Причинами чаще всего становятся невыявленные пороки сердца, нарушение сердечного ритма, изменения сердца воспалительного характера. Чтобы предотвратить такие случаи, прежде всего, нужно оценить наследственность. Если в семье кто-то умирал по непонятным причинам или вследствие сердечной недостаточности, необходимо пройти полное обследование у кардиолога, простой электрокардиограммы (ЭКГ) будет недостаточно. Однако стопроцентную гарантию, что ничего с ребёнком не случится, никто, конечно, не даст. Возникновение внезапных аритмий во время тренировки не всегда можно предсказать, даже если ребёнок прошёл обследование у кардиолога. Если говорить о детях, которые серьёзно занимаются спортом, в Екатеринбурге все они два раза в год проходят обследование в физкультурном диспансере. Ни в одном другом городе Свердловской области физкультурных диспансеров нет. Но родители должны знать: перед тем, как отдать ребёнка в спортивную секцию, следует провести тщательное обследование. Если ребёнок занимается в секции три раз в неделю или чаще, при этом посещает уроки физкультуры, раз в полгода необходимо делать ЭКГ с физической нагрузкой.
А в заключение хотела бы пожелать всем читателям «ОГ» и всем родителям: берегите своих детей, следите за их сердцем. Другого не будет — пересадку сердца детям в России пока не делают.
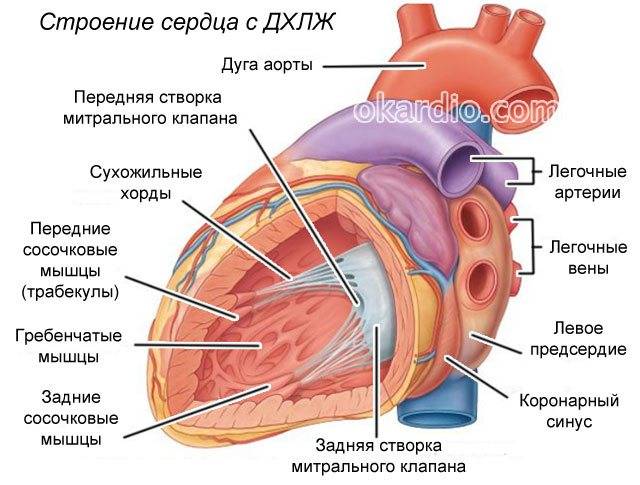
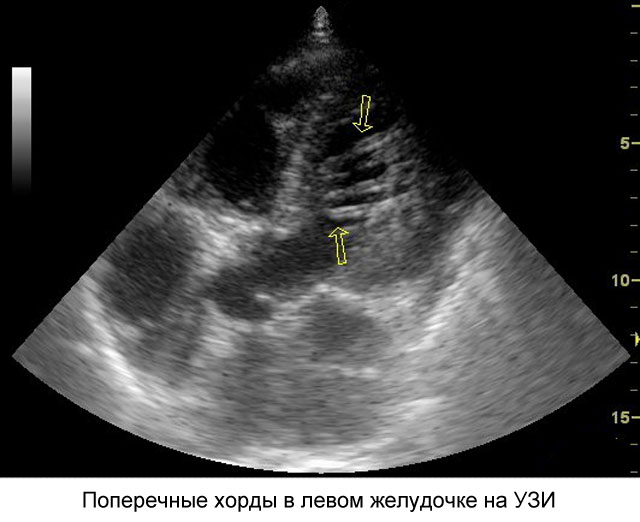
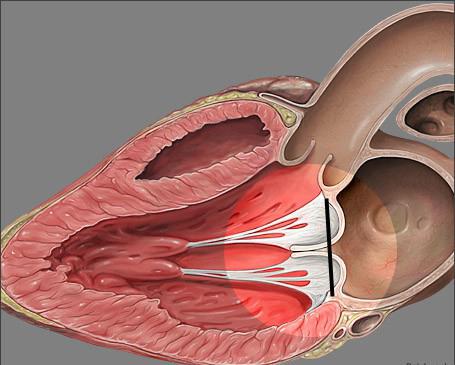
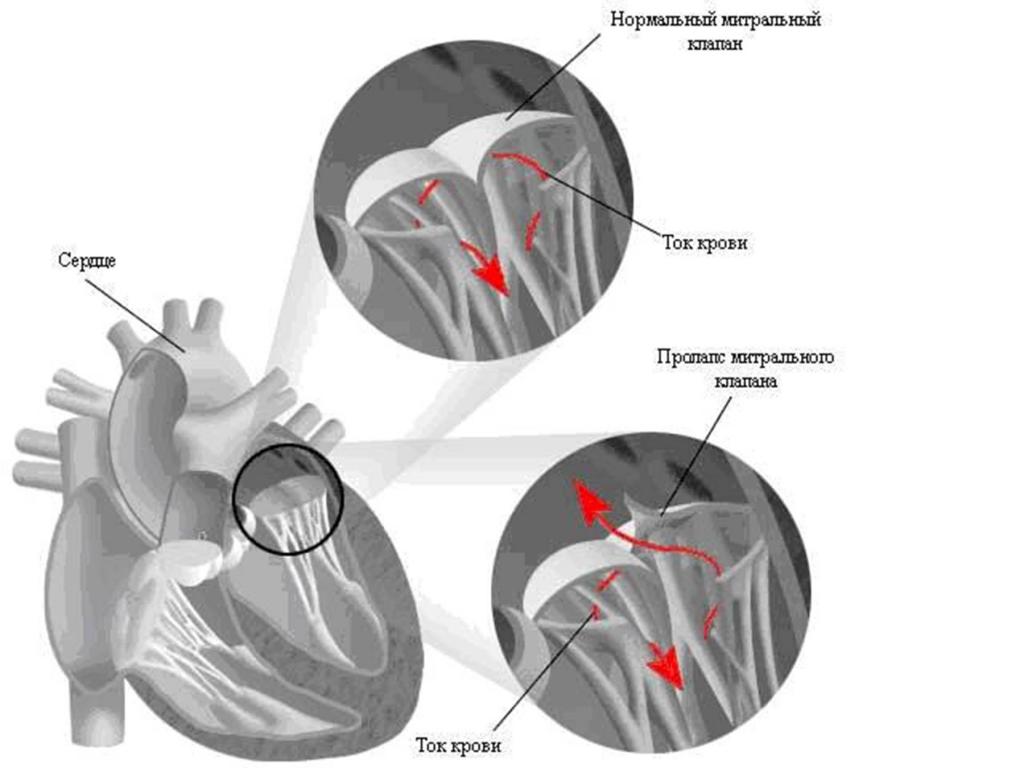
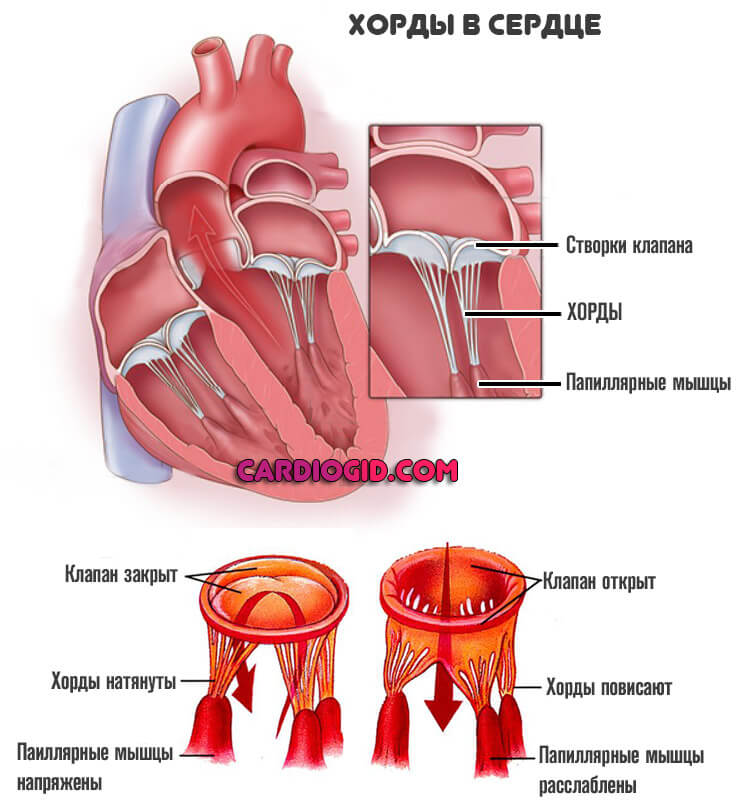
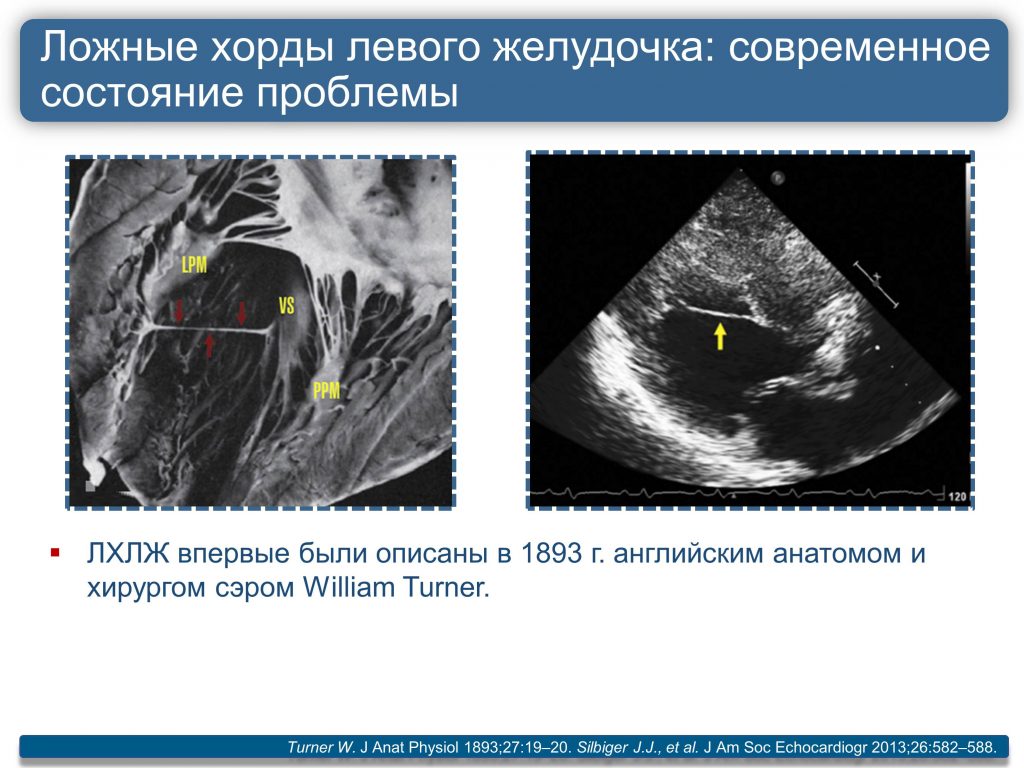
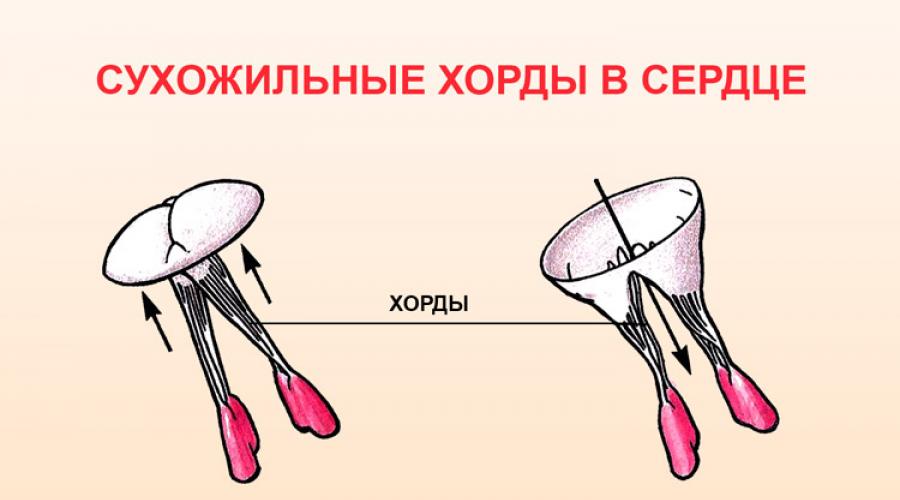
Что такое хорда
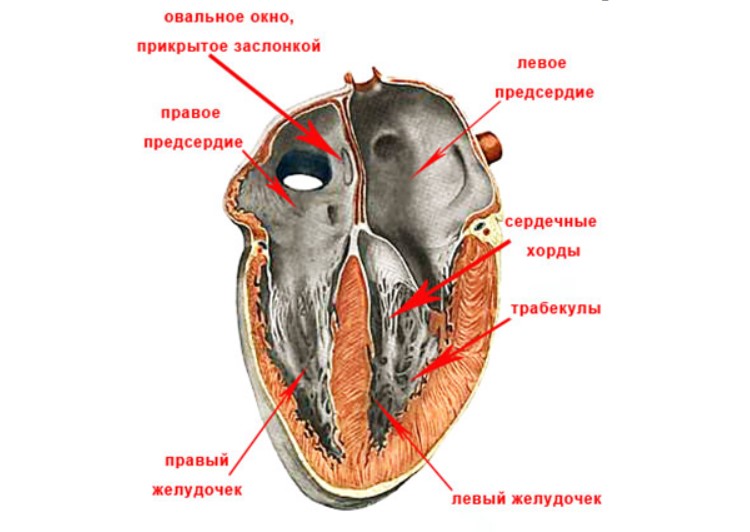
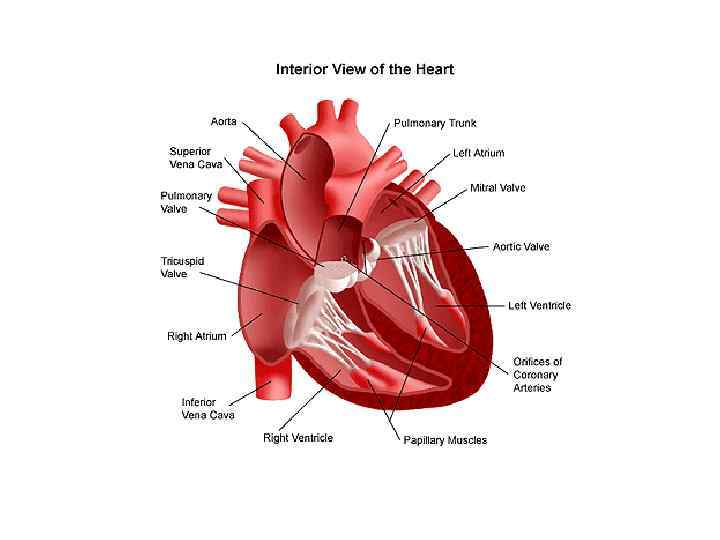
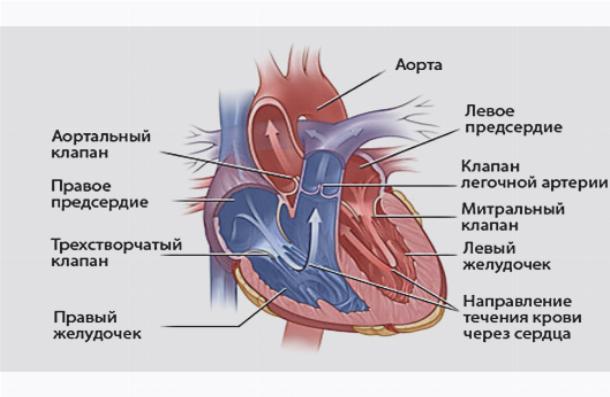
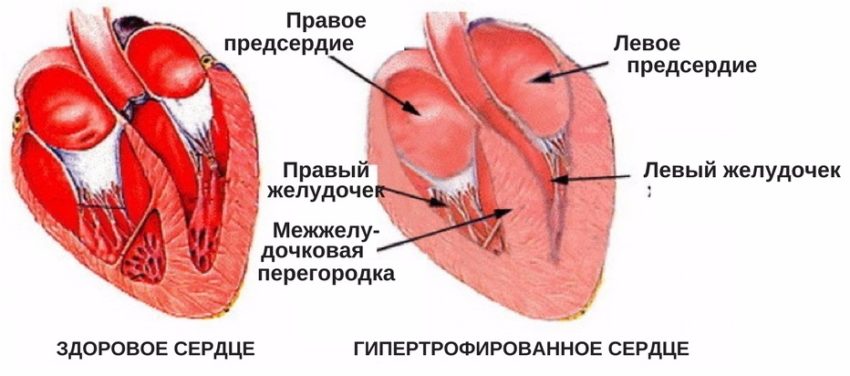
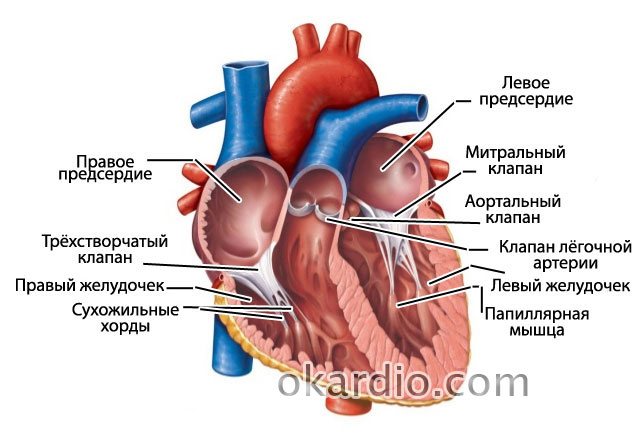
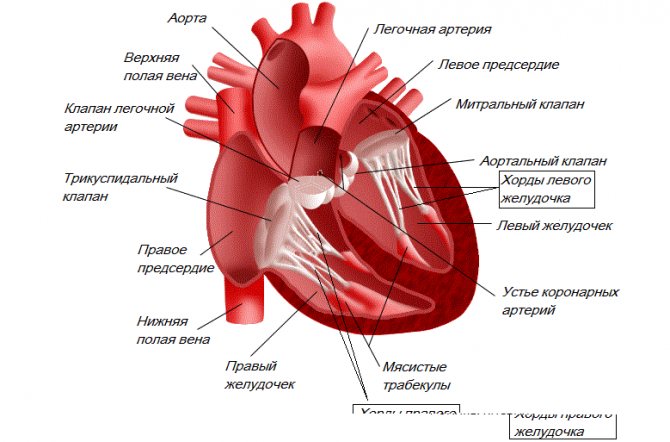
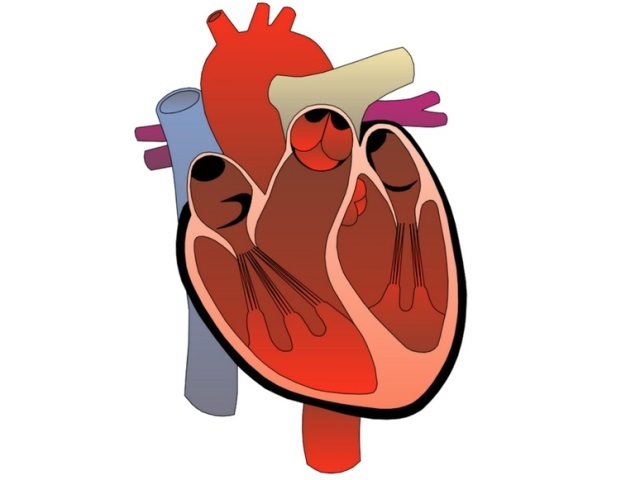
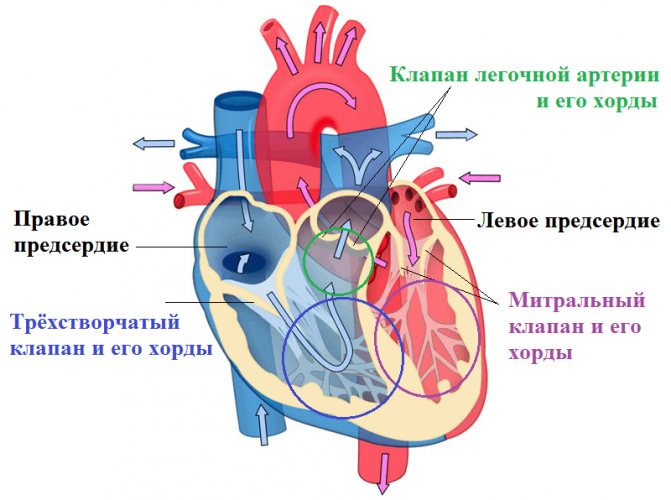
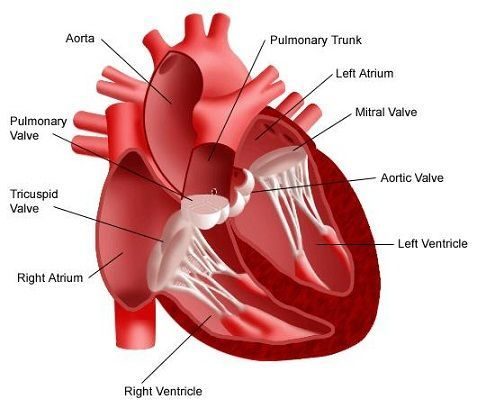
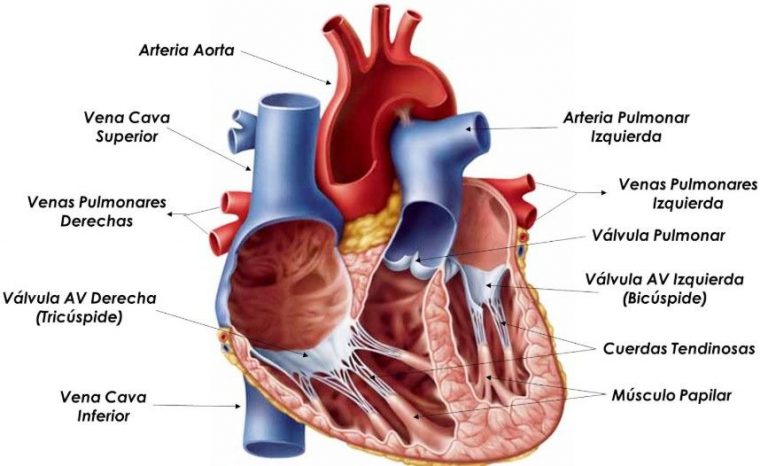
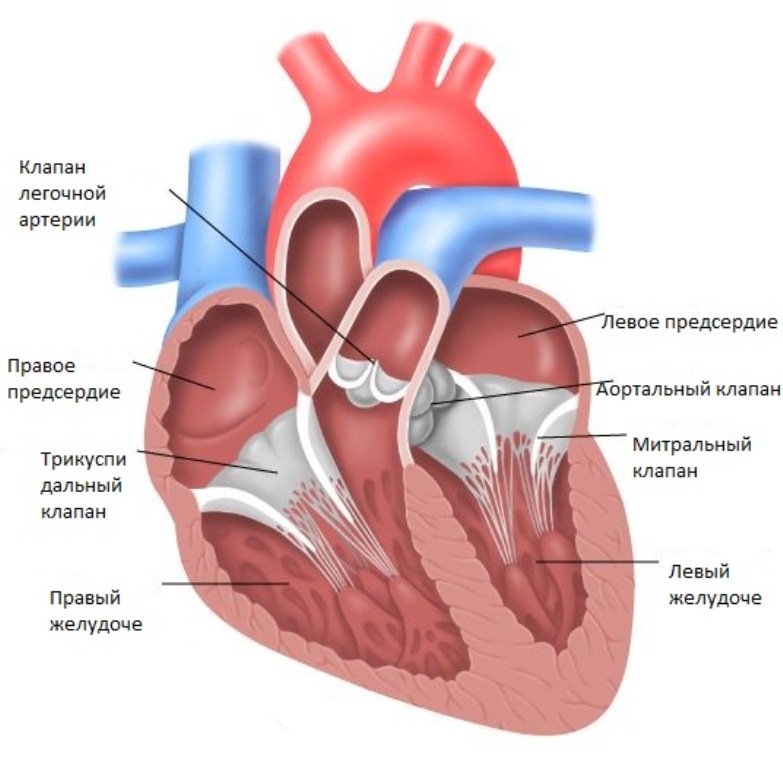
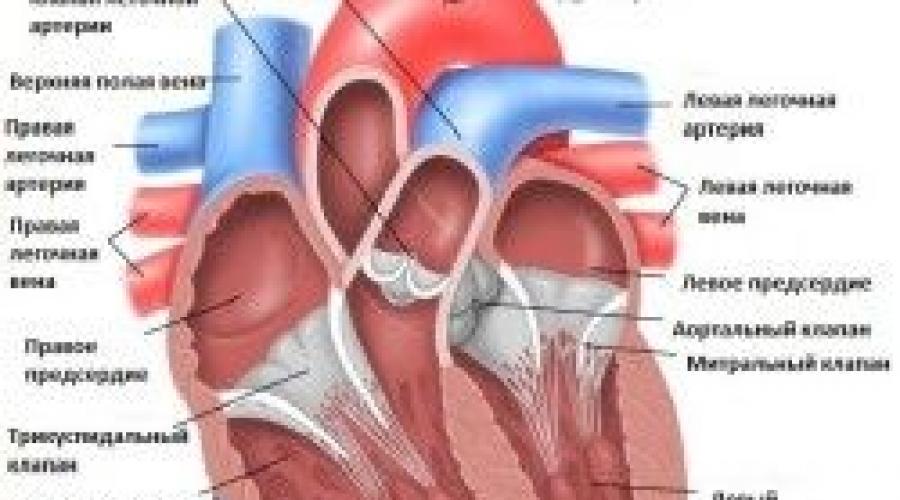
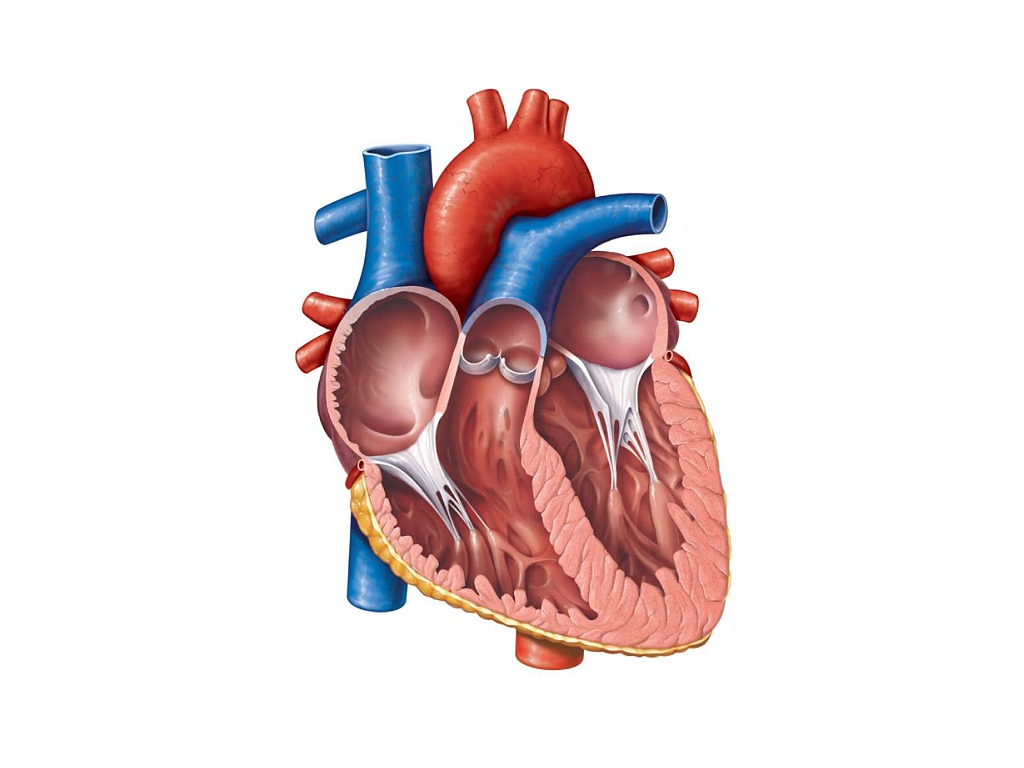
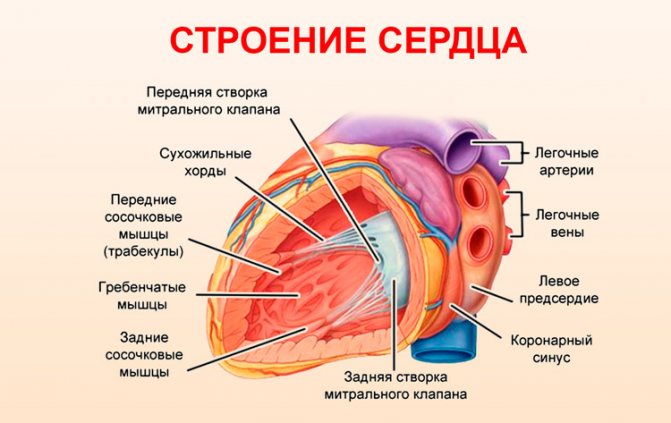
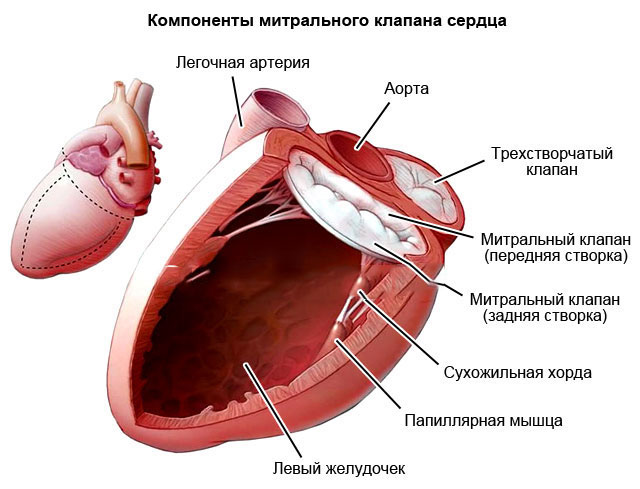
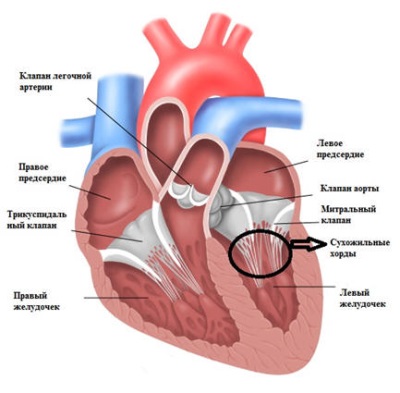 Строение сердца человека
Строение сердца человека
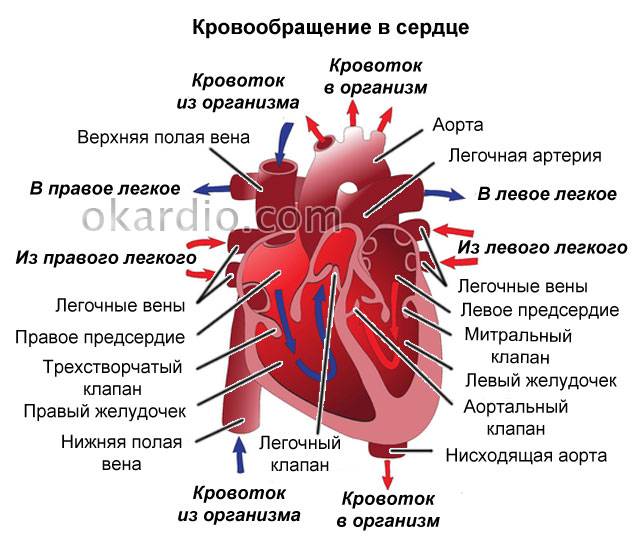
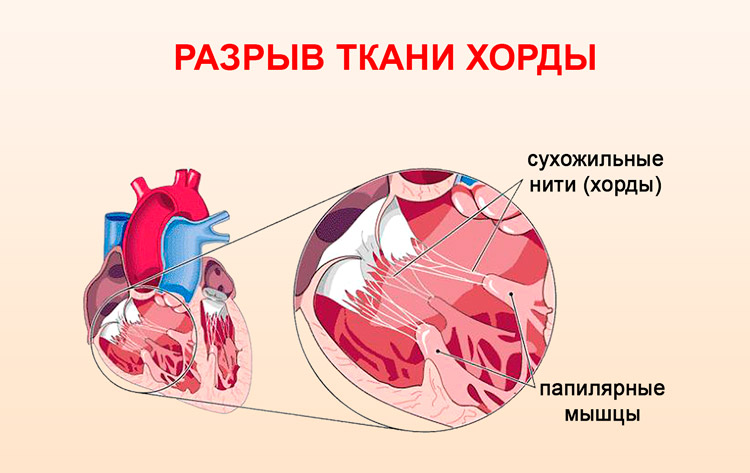
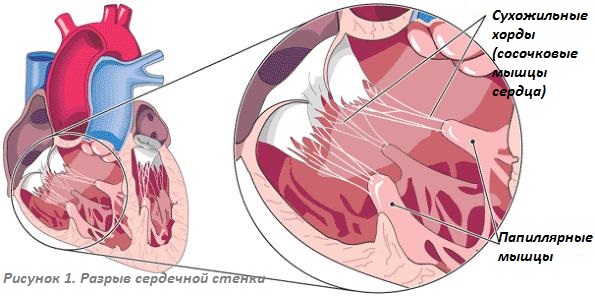
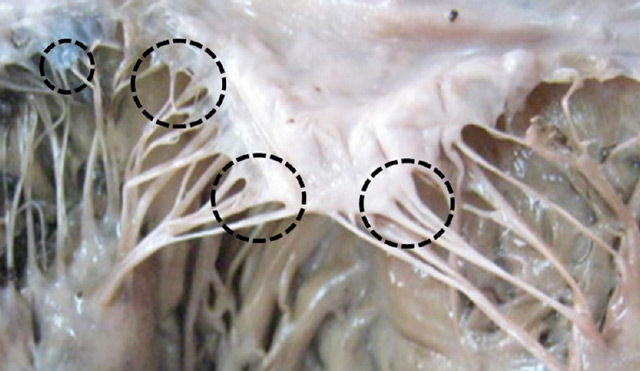
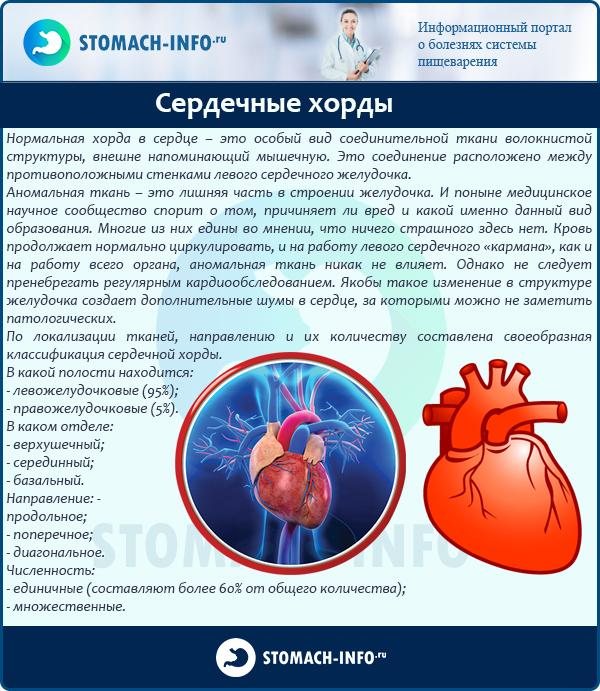
Сердце в организме является важным органом, необходимым для перекачивания крови и обеспечения ее циркуляции по всему организму. В норме кровь перемещается в желудочки из предсердий, при этом данный процесс контролируется особыми клапанами. Эти клапаны открываются и закрываются за счет сокращения тонких сухожилий, напоминающих нити или связки. Эти «нити» и называются хордами. Также можно встретить название «сердечные струны».
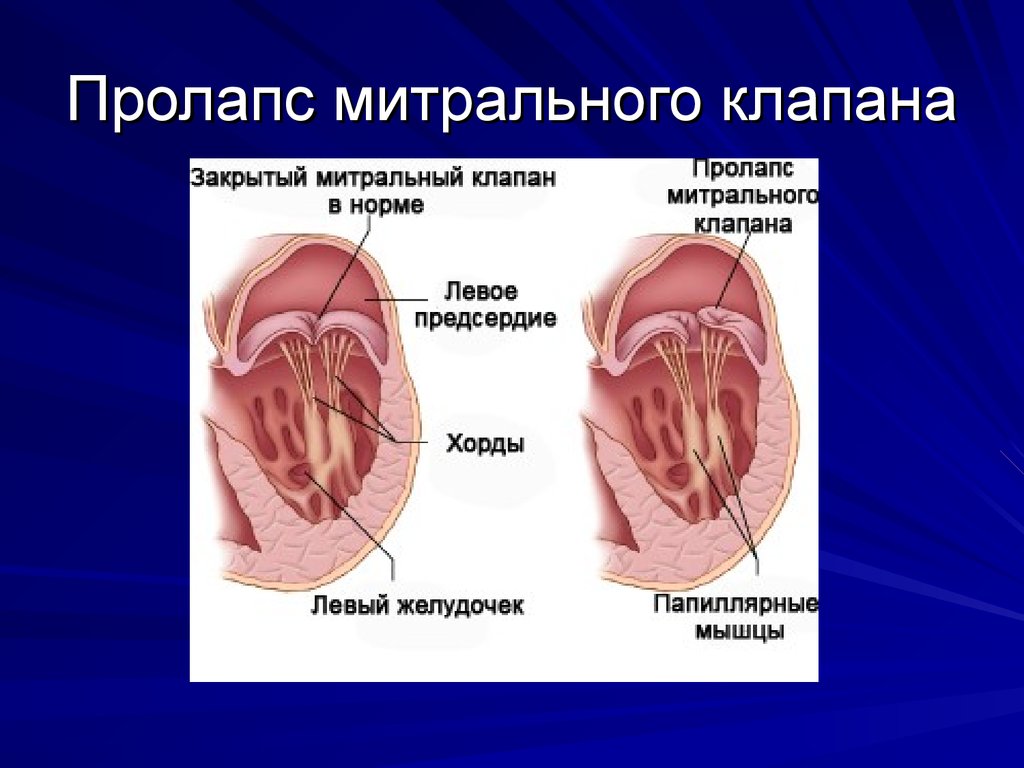
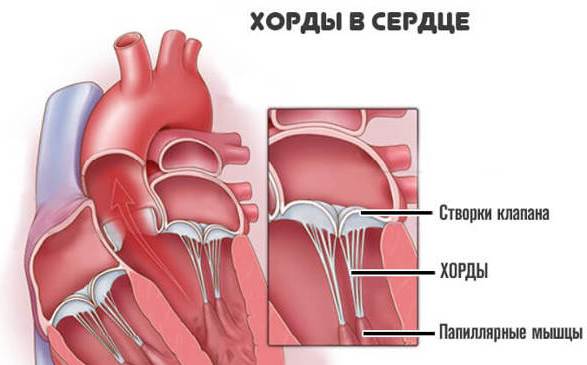 Хорда
Хорда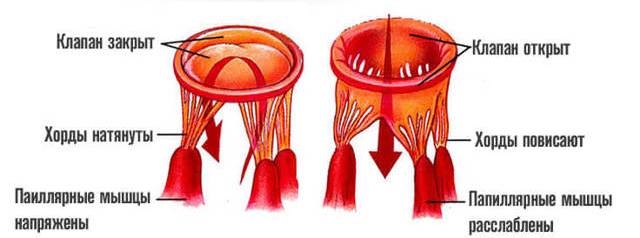 Открытие и закрытие клапана сердца
Открытие и закрытие клапана сердца
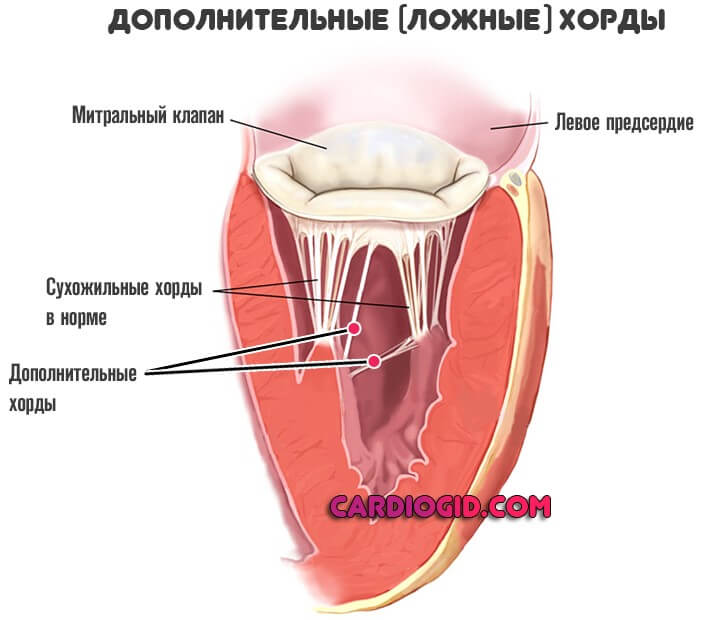
Примечание: В норме сердечные хорды обладают одинаковым размером и структурой, в то время как дополнительные хорды отличаются от них как структурой, так и длиной и толщиной.
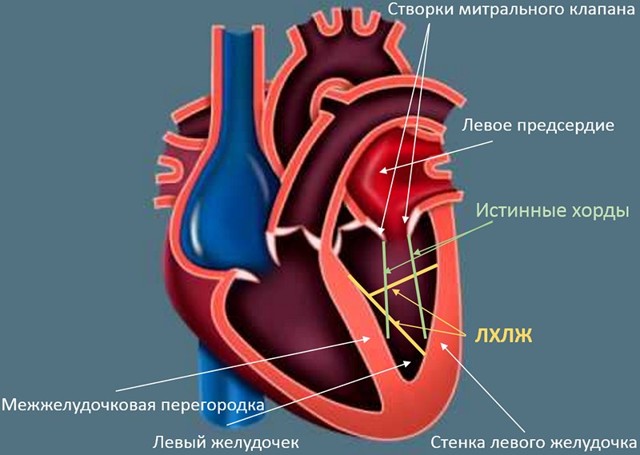
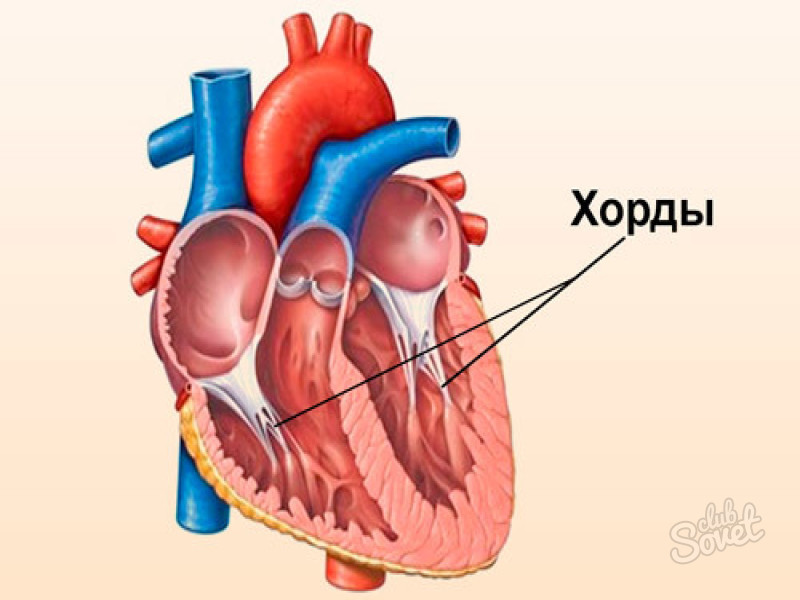
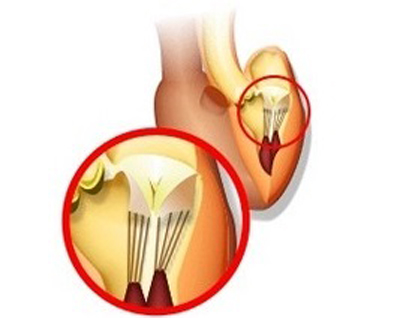
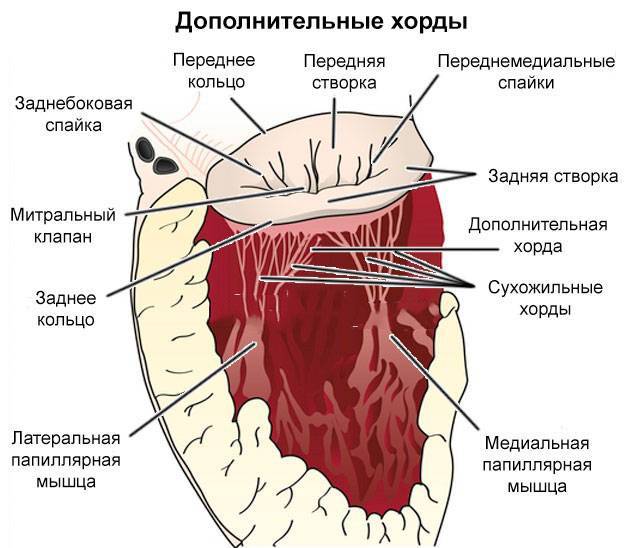
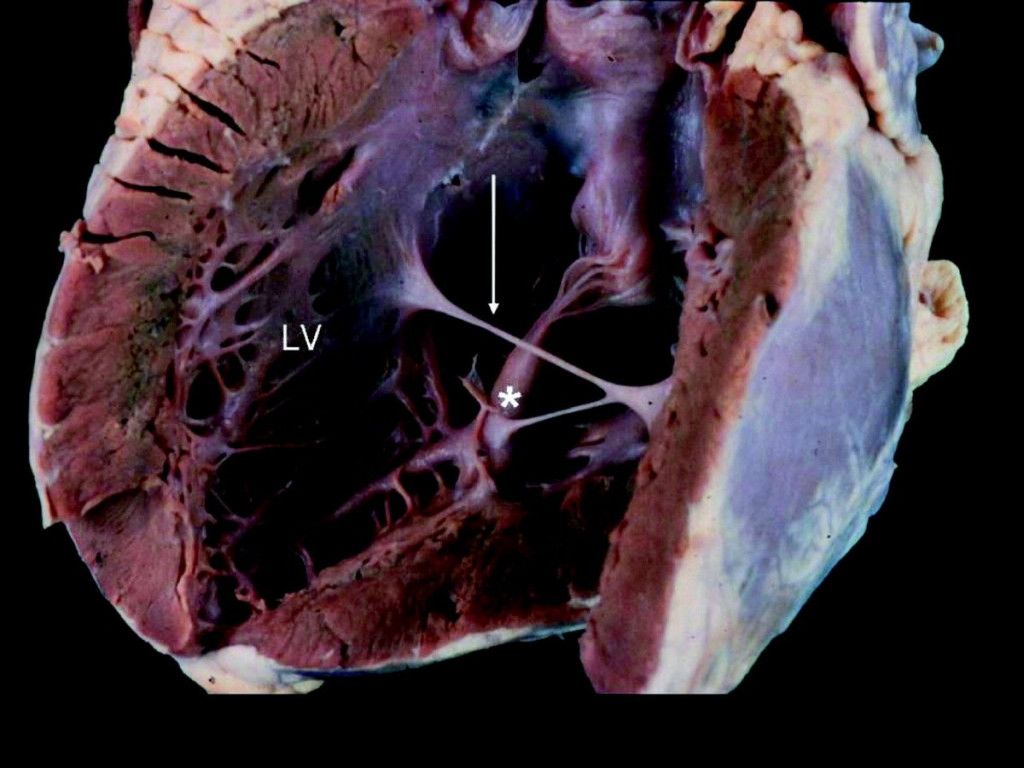
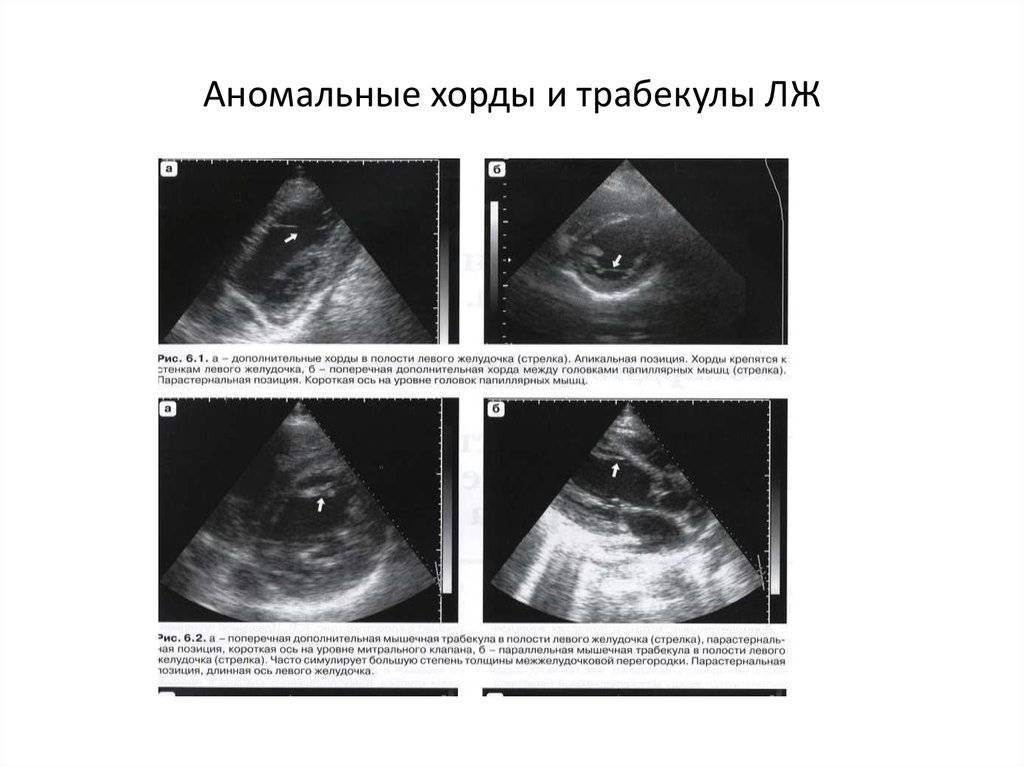
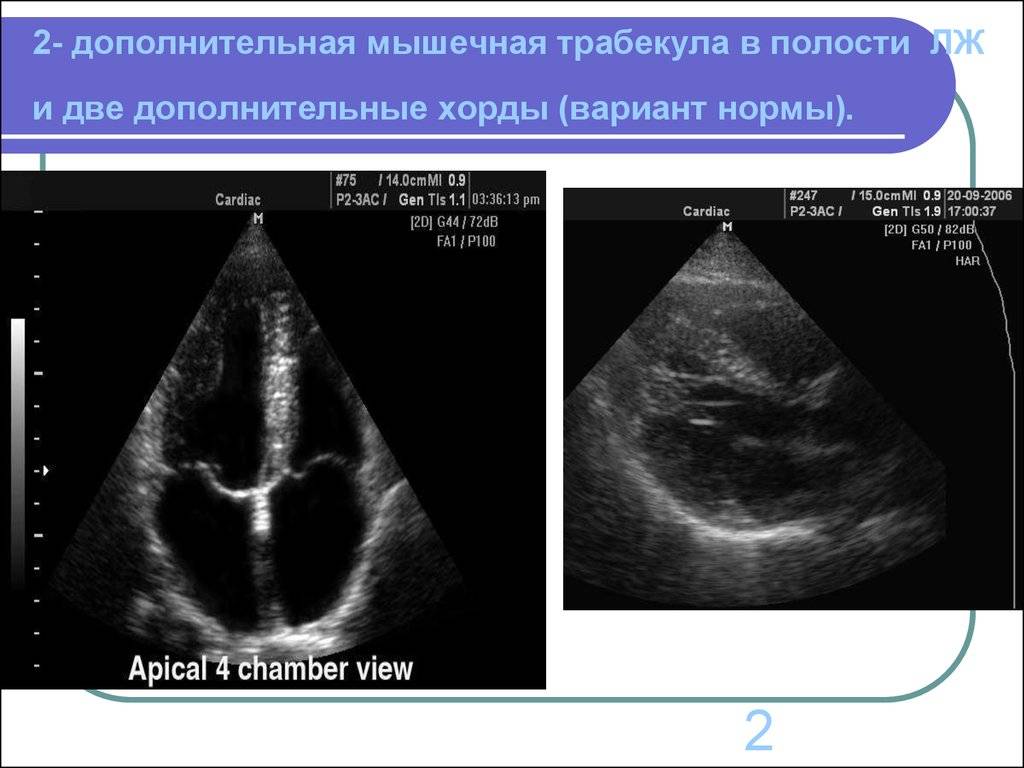
Что такое дополнительная хорда
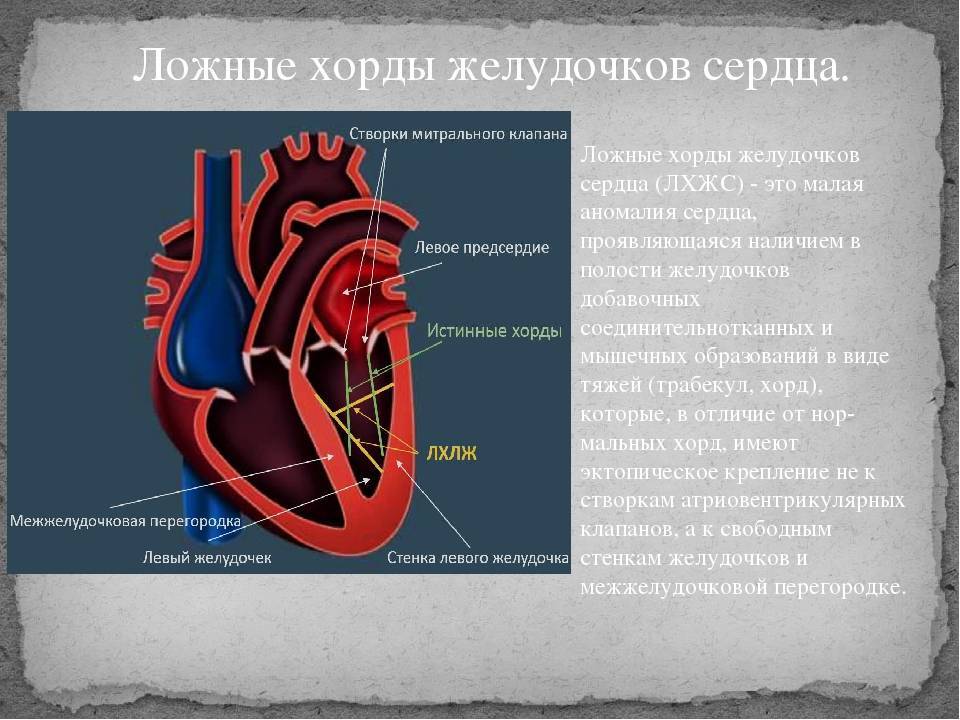
В некоторых случаях в сердце образуются нетипичные связки, которые могут быть как в правой, так и в левой части сердца. В большинстве случаев встречаются именно в левом желудочке (ДХЛЖ).
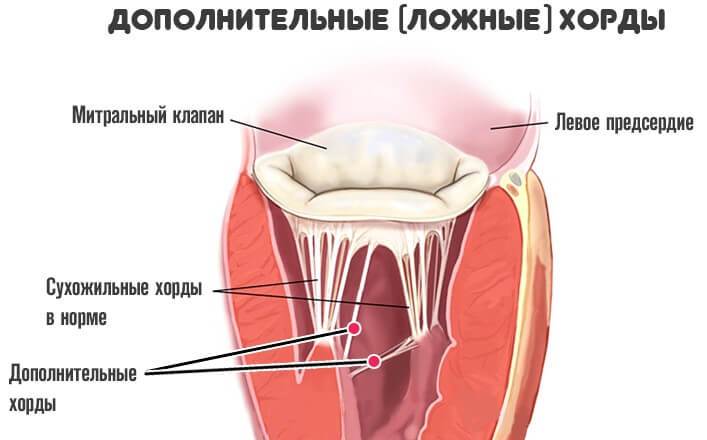 Дополнительная хорда в сердце
Дополнительная хорда в сердце
Примечание: Дополнительные (или лишние, ложные, аномальные) хорды не участвуют в открытии/закрытии клапана и в процессе перекачивания крови в целом.
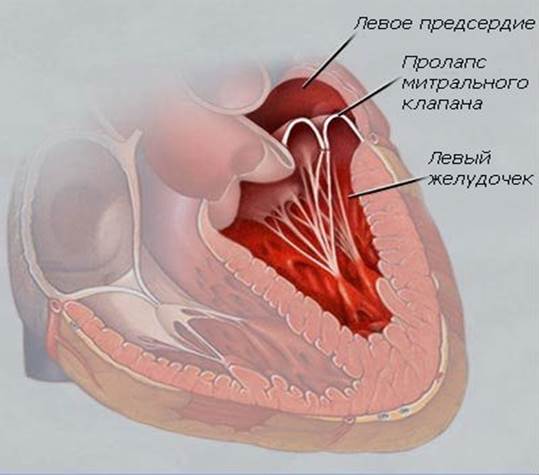
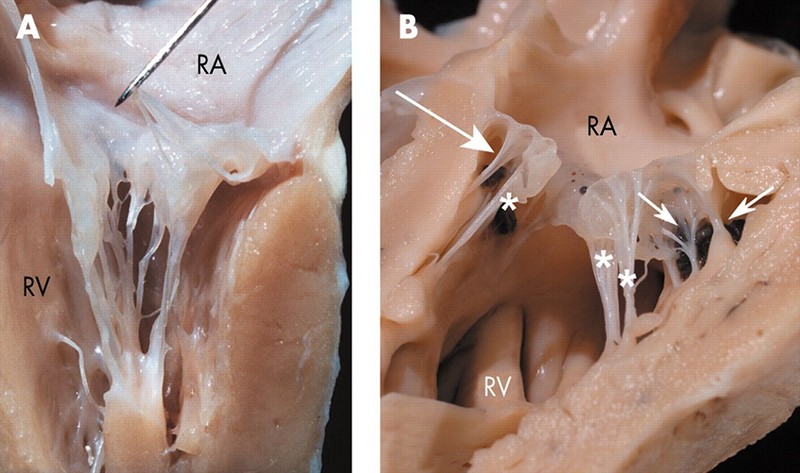
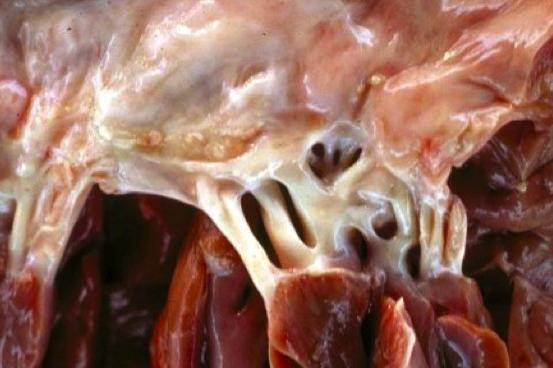
Дополнительная хорда в сердце у ребенка
Наличие одной аномальной хорды в сердце малыша, особенно в левом желудочке, заметить довольно трудно, так как видимых симптомов обычно нет. В то же время, если хорд несколько или они находятся в правом желудочке, то у малыша могут наблюдаться следующие признаки:
- утомляемость и постоянная слабость;
- частый пульс;
- покалывания в области сердца;
- головокружения;
- аритмия.
Стоит отметить, что данные признаки обычно проявляются у детей в дошкольном или даже в подростковом возрасте.
 Ложная хорда у малыша
Ложная хорда у малыша
Примечание: Раньше ложные хорды обнаруживались только после смерти человека на вскрытии. При этом большинство из умерших не жаловались на сердце. В настоящее время с развитием технологий появилась возможность определения данной аномалии еще в детском возрасте.
Часто задаваемые вопросы
Среднее время пребывания в стационаре 3-4 дня. Как правило, в день поступления утром вы проходите обследование, включающее в себя клинический и биохимический анализ крови (приезжать нужно натощак), делаете рентгеновский снимок, ЭКГ, ультразвуковое исследование сердца и консультацию кардиолога и кардиохирурга. Если все показатели в норме, на следующий день проводится операция по устранению порока. На третий день мы проводим контрольные исследования и выписываем Вас.
Для госпитализации в наш стационар вам понадобится паспорт или свидетельство о рождении ребенка.
Если пациент детского возраста, нужна справка о санэпидокружении (о том, что в последнее время ребенок не контактировал с инфицированными больными), которую вы получите в поликлинике по месту жительства.
Желательно иметь при себе предыдущие консультативные заключения, ЭКГ и рентгеновский снимок органов грудной.
Направление от кардиолога по месту жительства НЕ ТРЕБУЕТСЯ. Вы можете приехать на консультацию и последующее лечение в порядке самообращения. Если Вам более 30 лет или вы ощущали перебои в работе сердца, желательно провести холтеровское мониторирование по месту жительства. Такое исследование можно провести и у нас, но это увеличит Ваше время пребывания в стационаре на 1-2 дня.
Если вы страдаете хроническим гастритом, язвенной болезнью желудка или двенадцатиперстной кишки необходимо сделать фиброгастродуоденоскопию. В случае подтверждения заболевания, Вам необходимо пройти курс лечения по месту жительства. Такое исследование можно провести и у нас, но это увеличит Ваше время пребывания в стационаре на 1-2 дня в случае отсутствия язв и эррозий.
Как правило, длительность операции в пределах 1-1,5часа. Но при сложных анатомических вариантах время операции может увеличится.
Всем взрослым пациентам операция проводится под местной анестезией. Пациент может наблюдать за ходом операции и общаться с персоналом. Исключение составляют пациенты с дефектом межпредсердной перегородки, которым во время операции требуется контроль транспищеводного УЗИ и для комфорта пациента операция проводится в состоянии медикаментозного сна. Все эндоваскулярные операции у детей и мнительных пациентов проводятся под общей анестезией.
Самый неприятный момент – это укол местного анестетика в паховую область. Затем болевая чувствительность полностью исчезает.
Через 3-6 месяцев имплантированные устройства полностью прорастают своими клетками – покрываются эндотелием и их уже не отличить от внутренней поверхности сердца. Все устройства выполнены из высокотехнологичного медицинского сплава, который не вызывает реакций отторжения или аллергических реакций.
Нет, установленные устройства не ощущаются.
Да, на КТ ограничений нет. На МРТ производители имплантов гарантируют безопасность при 1,5 и 3 Тесла. Перед обследованием обязательно сообщите радиологу о том, что у Вас установлен внутрисердечный имплант.
Необходимо ограничить сильную физическую нагрузку на 6 месяцев. Необходима профилактика респираторных инфекций, тонзиллита, кариеса. В случае, если заболевание начало развиватьс я, в схему лечения нужно включить антибактериальные препараты, после консультации с врачом. В течении первого месяца после операции необходимо также ограничить половую жизнь.
Немедленно вызовите скорую помощь, указав по телефону какой вид операции Вы перенесли. Затем перезвоните врачу, который делал операцию.
Часто задаваемые вопросы
Среднее время пребывания в стационаре 3-4 дня. Как правило, в день поступления утром вы проходите обследование, включающее в себя клинический и биохимический анализ крови (приезжать нужно натощак), делаете рентгеновский снимок, ЭКГ, ультразвуковое исследование сердца и консультацию кардиолога и кардиохирурга. Если все показатели в норме, на следующий день проводится операция по устранению порока. На третий день мы проводим контрольные исследования и выписываем Вас.
Для госпитализации в наш стационар вам понадобится паспорт или свидетельство о рождении ребенка.
Если пациент детского возраста, нужна справка о санэпидокружении (о том, что в последнее время ребенок не контактировал с инфицированными больными), которую вы получите в поликлинике по месту жительства.
Желательно иметь при себе предыдущие консультативные заключения, ЭКГ и рентгеновский снимок органов грудной.
Направление от кардиолога по месту жительства НЕ ТРЕБУЕТСЯ. Вы можете приехать на консультацию и последующее лечение в порядке самообращения. Если Вам более 30 лет или вы ощущали перебои в работе сердца, желательно провести холтеровское мониторирование по месту жительства. Такое исследование можно провести и у нас, но это увеличит Ваше время пребывания в стационаре на 1-2 дня.
Если вы страдаете хроническим гастритом, язвенной болезнью желудка или двенадцатиперстной кишки необходимо сделать фиброгастродуоденоскопию. В случае подтверждения заболевания, Вам необходимо пройти курс лечения по месту жительства. Такое исследование можно провести и у нас, но это увеличит Ваше время пребывания в стационаре на 1-2 дня в случае отсутствия язв и эррозий.
Как правило, длительность операции в пределах 1-1,5часа. Но при сложных анатомических вариантах время операции может увеличится.
Всем взрослым пациентам операция проводится под местной анестезией. Пациент может наблюдать за ходом операции и общаться с персоналом. Исключение составляют пациенты с дефектом межпредсердной перегородки, которым во время операции требуется контроль транспищеводного УЗИ и для комфорта пациента операция проводится в состоянии медикаментозного сна. Все эндоваскулярные операции у детей и мнительных пациентов проводятся под общей анестезией.
Самый неприятный момент – это укол местного анестетика в паховую область. Затем болевая чувствительность полностью исчезает.
Через 3-6 месяцев имплантированные устройства полностью прорастают своими клетками – покрываются эндотелием и их уже не отличить от внутренней поверхности сердца. Все устройства выполнены из высокотехнологичного медицинского сплава, который не вызывает реакций отторжения или аллергических реакций.
Нет, установленные устройства не ощущаются.
Да, на КТ ограничений нет. На МРТ производители имплантов гарантируют безопасность при 1,5 и 3 Тесла. Перед обследованием обязательно сообщите радиологу о том, что у Вас установлен внутрисердечный имплант.
Необходимо ограничить сильную физическую нагрузку на 6 месяцев. Необходима профилактика респираторных инфекций, тонзиллита, кариеса. В случае, если заболевание начало развиватьс я, в схему лечения нужно включить антибактериальные препараты, после консультации с врачом. В течении первого месяца после операции необходимо также ограничить половую жизнь.
Немедленно вызовите скорую помощь, указав по телефону какой вид операции Вы перенесли. Затем перезвоните врачу, который делал операцию.
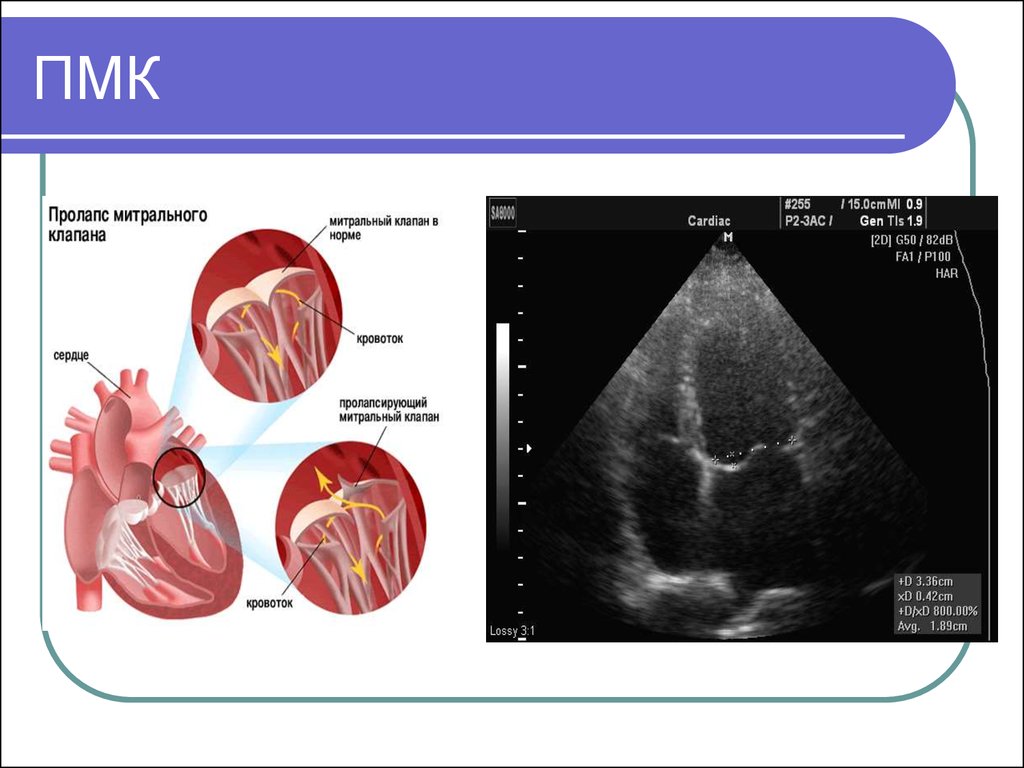
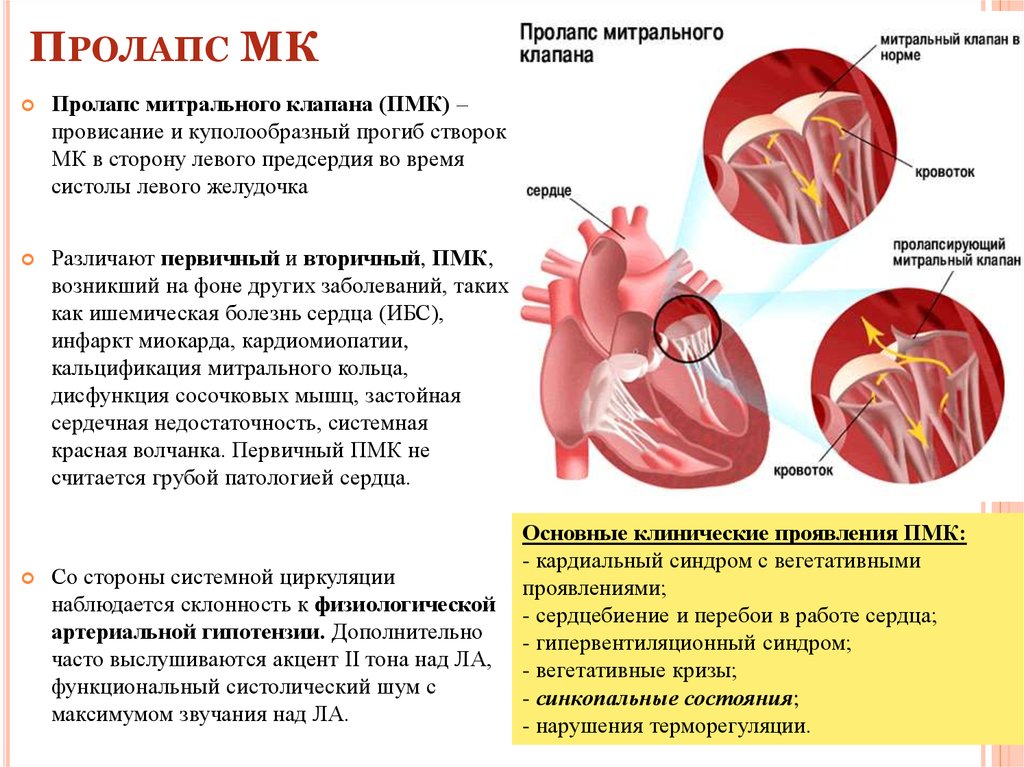
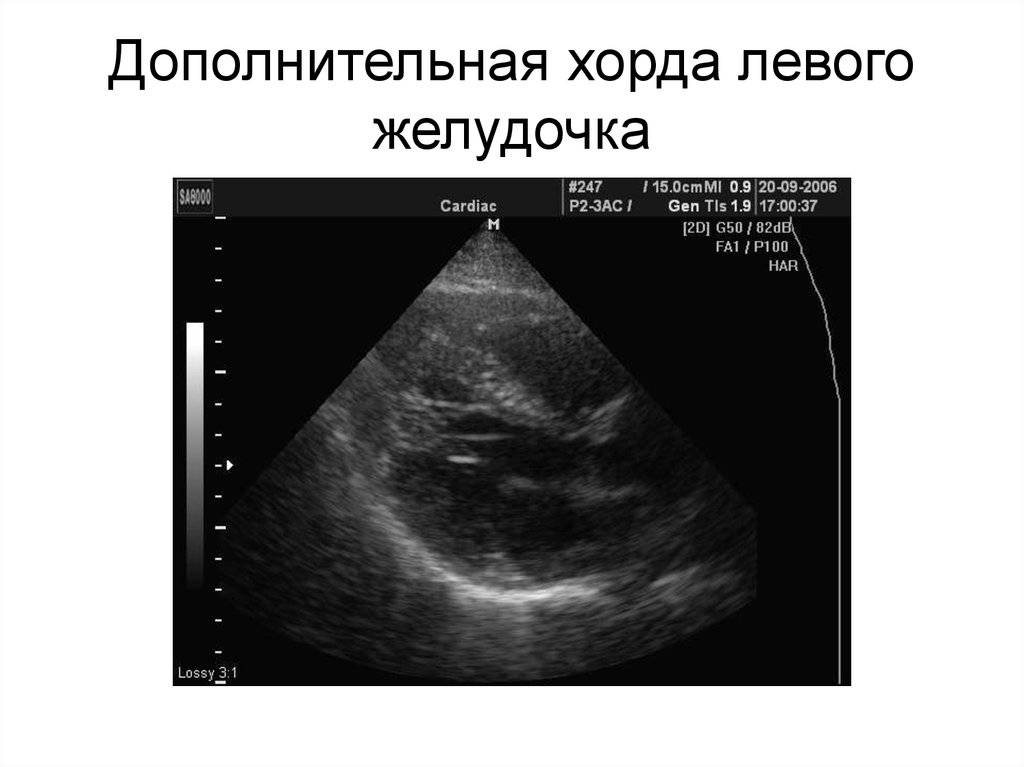
Дополнительная хорда в сердце – что это такое?
Дополнительная хорда в сердце у ребенка формируется еще на стадии беременности, когда закладывается сердечная мышца. Зачастую они бывают единичные и не доставляют дискомфорта. Она не является серьезной патологией, которая требует врачебного вмешательства, однако, после обнаружения требуется периодическое наблюдение у специалиста.
Дополнительная хорда имеет следующие характеристики:
- Не имеет влияния на гемодинамику – такие хорды являются доброкачественными образованиями в сердечной мышце, которые никак не влияют на ее нормальную деятельность и не требуют лечения.
- Влияет на гемодинамику – в данном случае хорда тем или иным способом влияет на сердечную деятельность, особенно это касается поперечных хорд, и требует периодического наблюдения у специалиста с возможным назначением лечения.
Не всегда аномальное образование внутри сердца может быть выявлено, бывают случаи, когда люди годами живут, ничего не подозревая.
Покажитесь кардиологу
- Марина Васильевна, Каменск-Уральский:
- – Какими сердечными заболеваниями чаще всего страдают дети? Какие внешние симптомы должны насторожить родителей?
– Сердечно-сосудистых заболеваний, которые характерны для взрослых, к примеру ишемической болезни сердца или атеросклероза сосудов, у детей не бывает. У них другие болезни, прежде всего, это врождённые аномалии (пороки) сердца и сосудов, нарушения сердечного ритма и проводимости, воспалительные заболевания сердца, артериальная гипертензия. Дети чаще взрослых болеют простудными заболеваниями,осложнением которых может стать миокардит — воспалительное заболевание мышцы сердца. Миокардит опасен тем, что на его фоне зачастую развивается аритмия, которая может угрожать жизни ребёнка. Все эти заболевания, как и у взрослых, требуют медикаментозного лечения. Если говорить о симптомах, которые должны обеспокоить родителей, то к ним относятся: одышка, снижение переносимости физической нагрузки, частые головокружения, приступы учащённого сердцебиения, обмороки и предобморочные состояния, слабость, повышенная утомляемость, задержка физического развития. В этих случаях нужно пройти обследование у детского кардиолога. Даже один эпизод потери сознания – серьёзный повод обратиться к врачу-детскому кардиологу. Если замечаете посинение или бледность кожи, одышку, а это можно заметить даже у новорожденных детей: ребёнок прерывается во время кормления, чтобы отдышаться, также необходимо обратиться к детскому кардиологу.
- Елена Кирилловна Мальгина, Екатеринбург:
- – Внучке в декабре исполнится четыре года, она очень сильно потеет. Мы волнуемся по этому поводу. Хотелось бы с ранних лет приучить девочку к спорту, но, может быть, ей противопоказан спорт?
– Повышенная потливость чаще всего связана с вегетативными нарушениями. У детей с такими нарушениями очень часто бывает пониженное артериальное давление и частота сердечных сокращений. Вам нужно обязательно сделать электрокардиограмму и показаться детскому кардиологу в своей районной поликлинике. При необходимости врач назначит медикаментозное лечение. В любом случае, таким детям показано закаливание, контрастные процедуры , но смена температуры воды не должна быть очень резкой. На пользу девочке могут пойти такие виды спорта как плавание, танцы, фигурное катание, но к занятиям нужно приступать только после консультации с врачом.
- Наталья Владимировна Вишневская, Екатеринбург:
- – Моей дочке 16 лет. Месяц назад она пришла из школы с давлением 140/90, пульс был 102 удара в минуту. С тех пор мы измеряем давление и пульс. Скажите, какие показатели считаются нормальными для 16-летнего возраста?
– Давление у детей зависит от пола, возраста и роста. Если девочка среднего роста, давление в этом возрасте не должно превышать показатель 120/70 мм рт. ст., а пульс должен быть не больше 80 ударов в минуту в состоянии покоя. У маленьких детей сердце бьётся чаще и дыхание более учащённое, так как у них меньше объём крови. С учётом того, что сердцебиение, как и давление, у вашей девочки повышенное, я рекомендую пройти обследование: сделать электрокардиограмму и УЗИ сердца. Причин для повышения артериального давления и учащения сердцебиения может быть много. Иногда это случается после простудных заболеваний, иногда в результате заболевания почек или вегетативной дисфункции, нередко причиной служит нарушение функции щитовидной железы. Советую вам вести дневник артериального давления: измерять его, а также пульс, регулярно один-два раза в день и записывать данные в дневник. До того, как вы пройдёте обследование и получите результаты, было бы неплохо принимать успокаивающие препараты растительного происхождения и препараты калия и магния.Применения антигипертензивных препаратов, которые снижают артериальное давление, у подростка, до результатов обследования лучше избегать. Немедикаментозное лечение артериальной гипертензии содержит следующие компоненты: нормализация режима дня, труда и отдыха, снижение избыточной массы тела, оптимизация физической нагрузки, рационализация питания.
Как производится лечение?
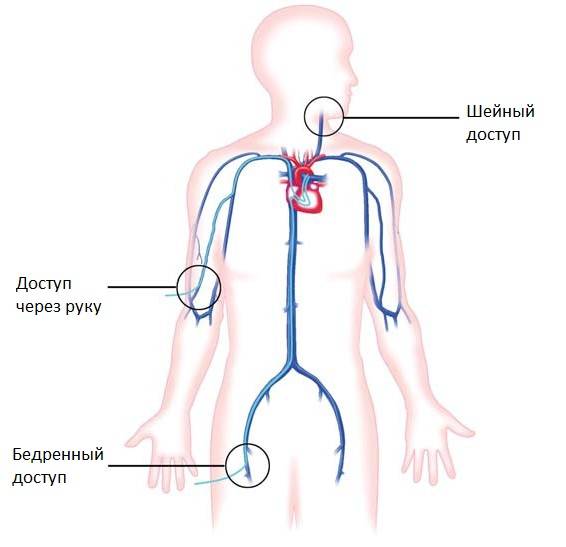
Операции на сердце проводятся доступом через сосуды под контролем рентгеновских лучей специальными миниатюрными инструментами. Благодаря этому методу пороки сердца исправляются без разреза грудной клетки, без применения искусственного кровообращения и остановки сердца, без глубокого наркоза. Для доступа используются сосуды бедра, шеи или руки. После пункции сосуда в отверстие вводятся миниатюрные инструменты (катетеры, баллоны, стенты, спирали, окклюдеры и другие), с помощью которых и проводятся вмешательства.
Читать подробнее
Мы применяем в нашей работе самые современные и эффективные технологии, признанные во всем мире. Поэтому технологии лечения в клинике — это «экспертный класс».
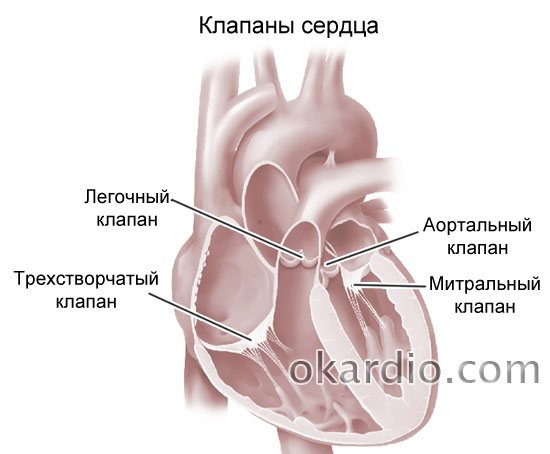
Что такое порок сердца
Порок сердца – это дефект клапанов, стенок сердца, а также отходящих от него крупных кровеносных сосудов. Бывает врожденным и приобретенным. Приводит к формированию хронической сердечной недостаточности, инвалидизации и смерти пациента.
Врожденные пороки сердца встречаются у 1% новорожденных. Причина – генетические и экологические факторы, провоцирующие нарушения закладки соединительной ткани и развития плода (эмбриогенеза). Поэтому врожденные пороки часко сочетаются с другими генетически обусловленными аномалиями, в частности, с , варикоцеле, плоскостопием. Самые частые врожденные пороки сердца: дефект межпредсердной перегородки (ДМПП), дефект межжелудочковой перегородки (ДМЖП), открытый артериальный проток (ОАП), тетрада Фалло, пр.
Приобретенные пороки сердца формируются после рождения вследствие многих причин, прежде всего, ревматизма, септического эндокардита и атеросклероза. Самые частые приобретенные пороки сердца: митральный порок (митральный стеноз, митральная недостаточность, их сочетание) и аортальный порок (аортальный стеноз, аортальная недостаточность, их сочетание) . При одновременном поражение двух и более клапанов ставят диагноз комбинированного порока.
Симптомы порока сердца у новорожденных, детей и взрослых примерно одинаковы: бледность или синюшность кожи, одышка при физической нагрузке и даже в покое, сердечный кашель, тахикардия и сердечная аритмия, симметричные отеки ног, пр.
Порок сердца диагностирует семейный врач, педиатр, неонатолог, терапевт, кардиолог, кардиоревматолог, детский кардиолог, ревматолог, кардиохирург, эндоваскулярный хирург. Диагноз устанавливают на основании опроса, прослушивания сердца (каждый порок имеет характерный сердечный шум) и легких, ЭКГ, ультразвукового исследования сердца (ЭхоКГ) с допплерографией, записи шумов в сердце (фонокардиография), рентгенэндоваскулярного исследования сердца и сосудов (ангиография, вентрикулография, коронарография), рентгенографии сердца и легких, компьютерной томографии (КТ), магнитно-резонансной томографии (МРТ), пр.
Порок сердца можно вылечить только хирургическим путем; оперативное вмешательство выполняет кардиохирург и эндоваскулярный хирург. Для каждого порока разработаны уникальные методики вмешательства на работающем сердце, на “сухом” сердце (с использованием искусственного кровообращения), малоинвазивные эндоваскулярные процедуры. Оперируют не только взрослых, но и детей, даже новорожденных. В хороших клиниках Запада и СНГ смертность после операции по устранению подавляющего большинства пороков сердца не превышает 1%. При своевременной и удачно выполненной операции последствия минимальны или вообще отсутствуют – пациент выздоравливает.
Без хирургического вмешательства развивается хроническая сердечная недостаточность, которая прогрессирует по мере изнашивания дефектного сердца. Консервативное лечение лишь замедляет прогрессирование сердечной недостаточности. Пациенты умирают от последствий хронической сердечной недостаточности: гипоксической энцефалопатии, остановки сердца, почечной и печеночной недостаточности, отека легких, пр.
Гемодинамически значимый порок сердца почти всегда осложняет беременность.
Почти все врожденные пороки сердца можно диагностировать внутриутробно с помощью ЭхоКГ и допплерографии. При обнаружении у плода несовместимого с жизнью врожденного порока сердца в ряде случаев будущей маме рекомендуют избавиться от беременности – сделать аборт или искусственные роды.
Профилактика приобретенного порока сердца сводится к предупреждению и своевременному эффективному лечению ревматизма, септического эндокардита и атеросклероза.