Полезные советы
С раннего детства, когда ребенок начинает делать первые шаги, у него должна быть удобная и правильная обувь, которая фиксирует стопу. Лучше всего, если она имеет закрытые носы и небольшой каблук, а также жесткий задник.
При жалобах на боли в ногах ребенку нужно чаще ходить босиком — и дома, и на улице (если есть свой двор, дача, домик в деревне, где можно погулять по траве, камням, песку босыми ногами). Это способствует правильному формированию свода стопы и уменьшению болевых ощущений при физиологических причинах, при плоскостопии. До них вообще может не дойти, если ребенок с первых шагов приучен ходить босиком — у таких малышей жалоб на ноги обычно нет.
Носить ортопедическую обувь, если ее не назначил врач, нет никакого смысла. Если она изготовлена без учета индивидуальных особенностей стопы, то лечебной пользы от нее нет.
Следует вовремя делать все профилактические прививки, это защитит ребенка от инфекций, которые могут давать осложнения на ноги. Также нужно своевременно лечить грипп, ОРВИ и посещать стоматолога для проведения санации полости рта.
Не стоит пытаться помочь ребенку с болями в ногах народными средствами без консультации с врачом. Это может привести к потере драгоценного времени, которое нужно специалистам, чтобы вовремя прийти на помощь малышу при серьезных заболеваниях.
Подробнее о причинах болей в ногах и что делать, вы узнаете из следующего видео.
Болезнь ребенка — испытание не только для него, но и для родителей. Порой маленькое недомогание превращается в большую проблему. Если ребенок без видимой причины начал жаловаться на боли в ногах, тревога усиливается. Чем скорее найдутся причины патологии и начнется лечение, тем лучше. Боли в ногах порой являются следствием нормальных физиологических процессов, но иногда сигнализируют о необходимости срочного медицинского вмешательства.
Когда ребенок жалуется на боли в ногах, его обязательно необходимо показать опытному специалисту
Что будет, если не лечить аденоиды?
Степень нарушения носового дыхания зависит от величины, формы и строения аденоидов, отношения их объема к размеру полости носоглотки.
Затруднение носового дыхания и сон с открытым ртом ведет к недостаточному увлажнению, очищению вдыхаемого воздуха, оседанию микробов и пылевых частиц на слизистой оболочке гортани, трахеи. Во время сна аденоиды отекают из-за нарушения венозного оттока и вызывают выраженное нарушение дыхания вплоть до апноэ (остановка дыхания во сне). Нередко у таких детей отмечается затекание слизи из носоглотки в глотку и гортань, что приводит к длительному кашлю.
Воспаление распространяется в полость носа, формируя ринит и синусит. Затрудненное носовое дыхание при аденоидитах ведет к нарушению памяти и снижению умственной способности, физической активности. У детей отмечается беспокойный сон с ночными страхами, сновидениями, храпом, с эпизодами двигательного беспокойства, энуреза (повышение содержания углекислоты и недостаток кислорода в крови приводит к расслаблению сфинктеров). Ограничение подвижности мягкого неба из-за аденоидов вызывает нарушение речи: дети с трудом произносят носовые согласные звуки, речь у них глухая, отрывистая. Дети с аденоидами, дышащие ртом, находятся в состоянии постоянного кислородного голодания. При длительном течении заболевания возникают нарушения в развитии лицевого скелета: постоянно отвисшая нижняя челюсть становится узкой и удлиненной, твердое небо формируется высоким и узким, нарушается прикус. Эти изменения придают лицу характерный «аденоидный» вид.
Многие авторы указывают на связь аденоидитов с заболеваниями среднего уха. В основе этой взаимосвязи лежит механическая закупорка слуховой трубы (проход между носоглоткой и ухом) увеличенной аденоидной тканью. Частые средние отиты, причиной которых является хронический аденоидит, могут способствовать снижению слуха.
Симптомы Реовирусной инфекции у детей:
От 1 до 7 дней длится инкубационный период при данном заболевании. Болезнь имеет острое начало, резко поднимается температура. Ребенок может жаловаться на головную боль и отсутствие аппетита. Родители замечают, что ребенок кашляет. Появляется насморк, а также есть случаи рвоты и тошноты. Врач во время осмотра фиксирует гиперемию лица (переполнение сосудов кровью, за счет чего лицо неравномерно красноватое), инъекцию сосудов склер (в народе – «красные глаза»), конъюнктивит, гиперемию слизистой оболочки миндалин, задней стенки глотки, дужек. Также фиксируются выделения из носа слизистого характера.
Большая вероятность того, что будут увеличены лимфатические узлы, печень и селезенка больного. В разгар катаральных явлений (воспаления верхних дыхательных путей) у части заболевших детей возникает кишечный синдром. От ребенка поступают жалобы на боли в животе. Родители могут отмечать урчание в тонкой кишке заболевшего ребенка.
Большинство детей переносит болезнь довольно легко. Лихорадка может продолжаться от одного дня до семи. У совсем маленьких детей могут появиться герпангина, пневмония, миокардит или серозный менингит. Зафиксированы летальные случаи среди детей раннего возраста и новорожденных младенцев. Инфекция проходит без проявления симптомов у детей более старшего возраста. Характерные изменения в крови не наблюдаются.
К каким докторам следует обращаться если у Вас Носовое кровотечение у детей:
ЛОР
Отоларинголог
Педиатр
Вас что-то беспокоит? Вы хотите узнать более детальную информацию о Носового кровотечения у детей, ее причинах, симптомах, методах лечения и профилактики, ходе течения болезни и соблюдении диеты после нее? Или же Вам необходим осмотр? Вы можете записаться на прием к доктору – клиника Eurolab всегда к Вашим услугам! Лучшие врачи осмотрят Вас, изучат внешние признаки и помогут определить болезнь по симптомам, проконсультируют Вас и окажут необходимую помощь и поставят диагноз. Вы также можете вызвать врача на дом. Клиника Eurolab открыта для Вас круглосуточно.
Как обратиться в клинику:
Телефон нашей клиники в Киеве: (+38 044) 206-20-00 (многоканальный). Секретарь клиники подберет Вам удобный день и час визита к врачу. Наши координаты и схема проезда указаны здесь. Посмотрите детальнее о всех услугах клиники на ее персональной странице.
К каким докторам следует обращаться если у Вас Реовирусная инфекция у детей:
Педиатр
Инфекционист
Вас что-то беспокоит? Вы хотите узнать более детальную информацию о Реовирусной инфекции у детей, ее причинах, симптомах, методах лечения и профилактики, ходе течения болезни и соблюдении диеты после нее? Или же Вам необходим осмотр? Вы можете записаться на прием к доктору – клиника Eurolab всегда к Вашим услугам! Лучшие врачи осмотрят Вас, изучат внешние признаки и помогут определить болезнь по симптомам, проконсультируют Вас и окажут необходимую помощь и поставят диагноз. Вы также можете вызвать врача на дом. Клиника Eurolab открыта для Вас круглосуточно.
Как обратиться в клинику:
Телефон нашей клиники в Киеве: (+38 044) 206-20-00 (многоканальный). Секретарь клиники подберет Вам удобный день и час визита к врачу. Наши координаты и схема проезда указаны здесь. Посмотрите детальнее о всех услугах клиники на ее персональной странице.
Причины развития энтеритов
Энтериты могут быть следствием острой кишечной инфекции, отравления токсическими веществами (напр., мышьяком) или ядовитыми продуктами (напр., грибами), злоупотребления жирной пищей или алкоголем, пищевой или лекарственной аллергии, инфицирования гельминтами и др.
Причиной энтерита также может послужить энтеровирусная инфекция. Энтеровирусную инфекцию можно назвать относительно новым заболеванием, поскольку энтеровирусы (их существует более 60 типов) начали выделять лишь в середине 20 века. Наиболее подвержены энтеровирусной инфекции дети до 10 лет. Передача вируса осуществляется как воздушно-капельным, так и пищевым, и контактно-бытовым путями, инкубационный период длится от 1 до 10 дней, поэтому в детском учреждении энтеровирусной инфекцией заражается чуть ли не 2/3 коллектива. Характерные симптомы энтеровирусной инфекции – внезапное повышение температуры тела до 38-40°, слабость, боли в животе, метеоризм, тошнота и рвота, потеря аппетита, налет на языке, боль в горле, с др. Однако заболевание может протекать и бессимптомно. К сожалению, энтеровирусы нередко могут вызвать у больного различные серьезные заболевания, одно из которых – энтерит.
Также энтерит нередко присоединяется к другим заболеваниям органов ЖКТ, возникает после оперативных вмешательств на органах пищеварительной системы.
Среди факторов, способствующих развитию энтерита, можно отметить курение, атеросклероз, почечную недостаточность, склонность к аллергиям, аутоиммунные заболевания и проч.
Куда обращаться?
Если ребенок жалуется на боль в ногах, родителям следует обязательно начать обследование с посещения травматолога. Ребенка осмотрят, при необходимости сделают рентгеновский снимок той части нижней конечности, на которую малыш чаще всего сетует, и сообщат, есть ли у него механические травмы. Если их нет, со снимками на руках нужно отправиться к педиатру.
Детский врач обязательно назначит ребенку лабораторную диагностику: анализ мочи, клинический анализ крови, кровь на лейкоцитарную формулу. Кроме того, доктор должен убедиться, что у ребенка нет инфекционного заболевания, например, такого, как грипп, ведь при нем ноги тоже болят. По результатам анализов педиатр скажет, достаточно ли в организме малыша кальция и фосфора, их дефицит приводит к сильным спазмам икр (то самое состояние, когда «ногу свело»).
С готовыми анализами и рентгеновскими снимками ребенок отправится к неврологу, чтобы убедиться, что нет патологий по части нервной системы, а затем к хирургу-ортопеду, который будет исследовать кости, суставы, позвоночник, ступни на предмет пороков развития, отклонений в строении. Он ответит на вопрос, есть ли плоскостопие, деформация стоп, сколиоз, нарушение осанки, проблемы с суставами и связками. Может дополнительно потребоваться МРТ.?
Если и тут нарушений найдено не будет, а ноги по-прежнему будут болеть, придется посетить детского гематолога, который по анализам крови и дополнительным исследованиям узнает, нет ли у ребенка лейкемии, при которой боль в ногах – один из стартовых симптомов.
Лишь крайне небольшой процент детей с болями в ногах нуждается в оперативном вмешательстве, если речь идет о сосудистых или ортопедических отклонениях. При раннем обращении и своевременном выявлении недуга, более 90% патологий удается исправить консервативными методами.
Чем опасны аденоиды?
Разращение аденоидных вегетаций может привести к проблемам со слухом вплоть до его потери. Слуховой аппарат человека имеет несколько отделов. В среднем отделе есть слуховая труба, она же евстахиева, отвечающая за регуляцию давления внешнего (атмосферного) с давлением в носоглотке. Глоточная миндалина, увеличиваясь в размерах, перекрывает устье евстахиевой трубы, воздух не может беспрепятственно циркулировать между носовой полостью и ухом. В итоге барабанная перепонка становится менее подвижной, а это отрицательно сказывается на способности слышать. В тяжелых случаях подобные осложнения не поддаются лечению.
Когда нормальная циркуляция воздуха невозможна, в ухе развивается инфекция и возникают воспаления (отиты).
Постоянное дыхание ртом приводит, как упоминалось ранее, к деформации лицевого скелета, а также снижению насыщаемости мозга кислородом: ребенок быстро утомляется и не выдерживает школьной нагрузки, работоспособность резко снижается.
Постоянное сосредоточение инфекции в носоглоточной миндалине приводит к общей интоксикации организма и распространению вирусов на другие органы. Малыш подвергается частым бронхитам, ларингитам и фарингитам.
К неприятным последствиям также можно отнести проблемы с ЖКТ, недержание мочи по ночам, кашель.
Частые заболевания глотки и гортани
В области глотки и гортани существует много различных структур и органов – и поэтому настолько различаются возможные жалобы и клинические симптомы. Хрипота и потеря голоса, кашель, боль в горле и проблемы с дыханием могут быть причиной визита к ЛОР специалисту. Ниже представлены наиболее частые патологические состояния в этой области.
Храп
По определению, храп – это громкий звук, возникающий во время сна в верхних дыхательных путях. Это означает, что одна или несколько мягких тканей в этой области вибрируют. Храп (ронхопатия) обычно имеет несколько причин возникновения одновременно, которые часто усиливают друг друга. Следует понимать, что храп не является заболеванием – это симптом при различных патологических состояниях, в основном в области глотки и гортани.
Храп – симптомы, причины, осложнения
Ларингит
Ларингит вызывает воспаление слизистой оболочки гортани. Он может быть острым или хроническим. Заметным симптомом при этом состоянии является хрипота, отсутствие голоса и ощущение сухости. Это может произойти в любом возрасте. Особыми формами или псевдогруппами особенно часто поражаются дети, например воспаление надгортанника (эпиглоттит).
Ларингит
Тонзиллит
Тонзиллит (ангина, тонзиллофарингит и др.) – это болезненное воспаление миндалин или так называемого лимфатического глоточного кольца. Это состояние обычно вызывается бактериями (особенно стрептококками группы Lancefield A), реже вирусами.
Он может произойти как локализованное заболевание или как сопутствующая инфекция, например при скарлатине.
Острый тонзиллит поражает в основном детей школьного возраста, меньше грудных детей и взрослых.
Во многих случаях симптоматическое лечение симптомов является достаточным, но иногда требуется применение антибиотиков или хирургическое вмешательство – особенно при хроническом тонзиллите.
- Ангина
- Хронический тонзиллит
Миндалины и аденоиды
Миндалины расположены в глотке (эпифаринксе) и является частью защитной системы организма. В детстве они часто физиологически увеличиваются – признак того, что иммунная система работает на полной скорости на этом этапе жизни. Однако, чрезмерное увеличение миндалин, может привести к различным заболеваниям и требует хирургического удаления.
Миндалины в разговорной речи иногда упоминаются как “гланды”. Но это в корне не верно, так как эти образования не являются железой (от лат.glandula).
Носоглоточная миндалина является третьей миндалиной, располагающаяся в носоглотке. Аденоиды или аденоидные вегетации – патологическое увеличение носоглоточной миндалины, приводящее к различным осложнениям. В зависимости от степени увеличения и ограничения дыхания назначается хирургическое лечение – эндоскопическая аденотомия.
Аденоиды
Фарингит
Воспаление горла (фарингит) является наиболее распространенной причиной боли в горле. Пусковым механизмом обычно являются вирусы простуды, но также может быть и бактериальная инфекция (особенно со стрептококк группы А).
Это различие важно для правильного лечения: хотя вирусный фарингит обычно проходит через несколько дней, инфекцию стрептококками группы А необходимо лечить антибиотиками. В противном случае, возможны разные осложнения
Фарингит
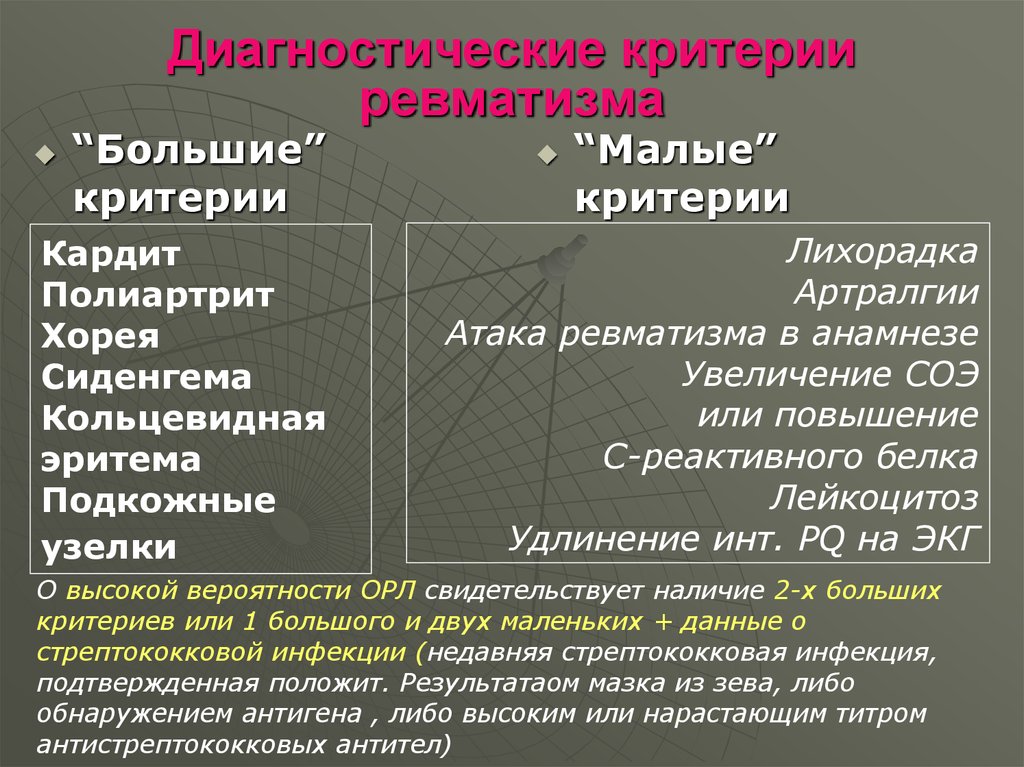
Характеристика симптомов ревматизма
Ревматизм у детей проявляется:
- симптомами общего недомогания, высокой температурой, повышенной утомляемостью (неспецифические симптомы);
- заболеваниями сердца (ревмокардит);
- кожи (ревматические узелки, кольцевидная эритема);
- суставов (ревматический полиартрит);
- нервной системы (малая хорея).
Чаще всего болезнь начинает себя проявлять с поражения суставов на фоне инфекции (ангина, тонзиллит, ларингит и т.д.) через несколько недель после перенесенного заболевания. Именно за эти несколько недель организм вырабатывает антитела, которые начинают уничтожать стрептококковые антигены в соединительной ткани.
Симптомы хронического ринита
- Катаральный. Похож по своим признакам на острый ринит, но протекает с менее ярко выраженной симптоматикой. Характеризуется постоянными выделениями слизи, поочередной заложенностью пазух носа, частым кашлем.
- Вазомоторный. Имеет специфические симптомы: насморк появляется приступообразно, с периодическим облегчением состояния, также проявляется чихание, слезливость глаз, головные боли. В период приступа насморка отмечаются повышенная потливость, покраснение лица, нервное напряжение, повышение температуры, ощущение онемения или покалывания кожи.
- Гипертрофический. Проявляется затруднением свободного дыхания через нос, болью в голове и пазухах, снижением обоняния и слуха, изменением голоса, высокой утомляемостью, что приводит к проблемам со школьной успеваемостью.
- Атрофический. Это не самая распространенная форма у детей. Проявляется в виде озены («зловонного насморка») – выделения в виде вязкой слизи, сухость в носу, появление корочек с неприятным запахом, носовые кровотечения, затруднение носового дыхания.
- Аллергический. Возникает в ответ на присутствие аллергена и сопровождается систематическим многократным чиханием (в виде приступов), жидкими выделениями, зудом в носовой полости, уменьшением обоняния, заложенностью, обостряющейся ночью.
Что такое Реовирусная инфекция у детей –
Реовирусная инфекция у детей — острое заболевание, которое сопровождается катаром (воспалением) верхних дыхательных путей и в частых случаях поражением тонкого кишечника ребенка. Потому вирусы назвали respiratory enteric orphan viruses (респираторно-кишечные вирусы человека, сокращенно – реовирусы).
ECHO-10 – вирус, который был найдет в 1954 году. Он относится к реовирусам, но при открытии был приписан по ошибке в группу энтеровирусов. ECHO-вирусы – это целая группа кишечных вирусов человека, которые могут вызвать, например, диарею, лихорадки, асептический менингит и прочие болезни. В ходе дальнейших исследований разные серотипы были получены от заболевших с ОРВИ, лихорадками, пневмонией и от заболевших с желудочно-кишечной симптоматикой и энцефалитом.
Во всех странах Земли реовирусная инфекция встречается у населения разных возрастов, преимущественно у детей. Ведь к 25-30 годам в организме человека вырабатываются специфические антитела вследствие перенесенных болезней.
Источник реовирусной инфекции – больные люди, а также вирусоносители. У животных возбудители выделяются с фекалиями, потому человек может заразиться и от животных. Инфекция «мигрирует» воздушно-капельным путем, но есть, как и было сказано, вероятность заражения фекально-оральным путем.
Спорадические случаи заболевания фиксируются круглогодично, но эпидемические вспышки также довольно часты. Они случаются в организованных детских коллективах, например, в детсадах. Более всех реовирусной инфекции подвержены дети в возрасте от полугода до 3-5 лет. Практически все дети переносят данную болезнь в раннем возрасте.
Как протекает заболевание COVID-19 у детей?
Согласно данным Американской академии педиатрии, у детей чаще отмечается легкое течение заболевания и меньшая выраженность симптомов. Может быть и бессимптомное течение.
Однако течение COVID-19 зависит в первую очередь от общего состояния ребенка и от сопутствующих заболеваний. Согласно Инструкции Министерства здравоохранения, Беларусь по ведению пациентов от 0 до 18 лет с подтвержденной инфекцией COVID-19 и совершенствованию организации оказания медицинской помощи от 06.04.2020, к факторам риска тяжелого течения заболевания COVID-19 у детей относятся:
- заболевания легких;
- заболевания сердца;
- нейромышечные заболевания;
- энцефалопатия средней и тяжелой степени;
- диабет 1-го типа;
- иммунодефицитные состояния различного генеза;
- коинфекция респираторно-синцитиального вируса и других вирусных инфекций.
Фото с сайта pixabay.com
Американская академия педиатрии выделяет следующие клинические формы COVID-19 у детей:
- Бессимптомное течение: нет клинических признаков заболевания, патологических изменений в легких при рентгенографии и/или компьютерной томографии органов грудной клетки при наличии положительных результатов ПЦР.
- Легкое течение: повышение температуры, утомляемость, боль в мышцах (миалгия), кашель, боль в горле, насморк, чихание (симптомы острой респираторной инфекции верхних дыхательных путей). При прослушивании патологических изменений в легких не выявляется. В некоторых случаях повышения температуры тела может не быть. Также заболевание может протекать исключительно с такими симптомами, как тошнота/рвота, боль в животе, диарея.
- Умеренная степень тяжести: пневмония, повышение температуры, преимущественно сухой кашель, сменяющийся затем кашлем с мокротой. Очевидных признаков понижения кислорода в крови (гипоксемии), например одышки, нет. На КТ отмечается поражение легких.
- Тяжелое течение: повышение температуры и кашель, затем присоединяются симптомы поражения желудочно-кишечного тракта (рвота, диарея). К концу первой недели заболевания развивается одышка, появляется цианоз (синюшная окраска кожи и слизистых).
- Критическая форма: быстрое развитие острого респираторного дистресс-синдрома. Возможно развитие шока, энцефалопатии, повреждение миокарда, сердечная недостаточность, нарушение свертываемости крови и острое повреждение почек.
Очаговая пневмония у детей: признаки болезни
Очаговое воспаление лёгких, или бронхопневмония, чаще всего является осложнением ОРВИ. Оно развивается в течение 5-7 суток после заражения. Болезнь характеризует локализация поражения в ограниченной области лёгкого. Это может быть единичный очаг, минимальный размер которого 10 мм. При инфицированием хламидиями очаги могут быть множественными. Первичные симптомы бронхопневмонии очень похожи на признаки простудного заболевания – это кашель и насморк.
Развитие инфекции приводит к поражению эпитеального покрова бронхов, а затем поражению тканей лёгких. Через 5-7 суток происходит резкое ухудшение состояния, признаки становятся более выраженными:
- сильный кашель, он может быть и сухим и влажным;
- одышка (у грудничков её можно наблюдать даже во время сосания, у детей постарше – при любой, даже незначительной, нагрузке;
- кожные покровы становятся бледными;
- дыхание становится шумным, с явным участием мышц грудной клетки;
- температура тела повышается до 38-39?C и может держаться несколько дней;
- лихорадочное состояние;
- учащение сердечного ритма;
- рвота и тошнота;
- увеличенная печень;
- болевые ощущения в животе.
Основные принципы лечения ревматизма
Лечение этой патологии – это комплексный, непрерывный и долгий процесс.
Медикаментозная терапия направлена на:
Уничтожение стрептококковой инфекции.
Назначают антибактериальные средства: «Бензилпенициллина натриевая соль» (10-14 дней), далее переходят на препараты: «Бициллин – 5» или «Бициллин – 1»
Снижение уровня воспаления в соединительной ткани и уменьшение чувствительности организма к раздражителям (десенсебилизация).
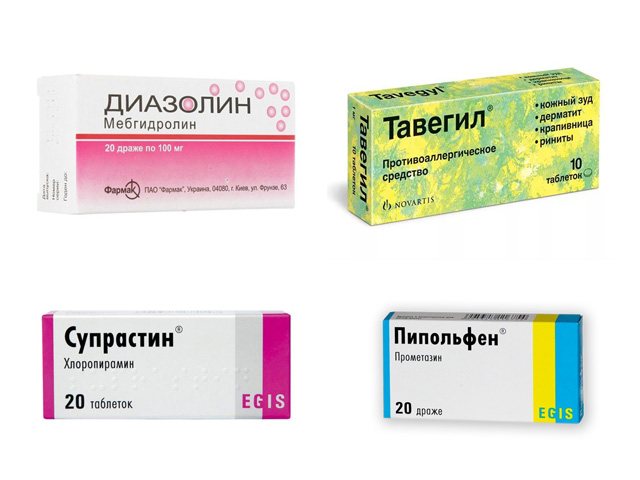
Применяют НПВС (не гормональные противоспалительные средства): индометацин, вольтарен. Назначают антигистаминные препараты (снижение аллергизации организма): супрастин, пипольфен, диазолин, тавегил.
Поддержание адекватной работы сердца.
Поливитамины, препараты калия (панангин, оротат калия), сердечные гликозиды.
Лечение при малой хорее.
Комплекс противоревматической терапии + назначение малых транквилизаторов для снижения гиперактивности: элениум, триоксазин.
После проведения основного курса медикаментозного лечения показано лечение в санатории в течении 3-4 месяцев с физиотерапией. Обязательно должен проводиться регулярный осмотр у ревматолога, профилактика обострений «Бициллином – 5».
Лечение Носового кровотечения у детей:
Обычно лечение требует минимального медицинского вмешательства, только в очень тяжелых случаях (неконтролируемое кровотечение). Доктор оценивает состояние ребенка по результатам риноскопии, его общего состояния, а также на основе показателей пульса, артериального давления и гематокрита.
Основная задача лечения установить первопричину, вызвавшую носовое кровотечение, после чего ребенку назначается:
Введение ватного тампона с перекисью водорода.
- Применение кремов или мазей (вазелин, бацитрацин, неомицин и др.). Смазывающие препараты назначаются с частотой 2 раза в день до полного прекращения при частых кровотечениях. Далее стоит использовать данные средства по мере необходимости. Зона кровотечения чувствительна к рецидивам до полного заживления. Восстановление слизистой может занять от 1 до 5 недель.
- Прижигание перегородки. Данная процедура проводится у детей, страдающих повторяющимися носовыми кровотечениями. Прижигание проводят посредством нитрата серебра, хромовой, трихлоруксусной кислоты. Процедура выполняется после применения местного анестетика.
- Останавливают кровотечение при помощи введения гемостатической губки, тампона с 1% раствором феракрила, эпсилон-аминокапроновой кислоты, консервированного амниона, сухого тромбина.
- Назначают препараты, повышающие свертывание крови: хлорид кальция, викасол, аскорбиновая кислота, гемофобин, глюконат кальция.
- Перевязка артерии.
- Переливание крови (в тяжелых случаях).
- Тампонада носа – заполнение раны тампонами из марли, синтетических или биоматериалов. Тампон удаляют через 24-48 часов. Оставленный на более длительный период тампон может привести к синуситу. Если есть необходимость в более длительном применении, то тампон пропитывают антибиотиками.
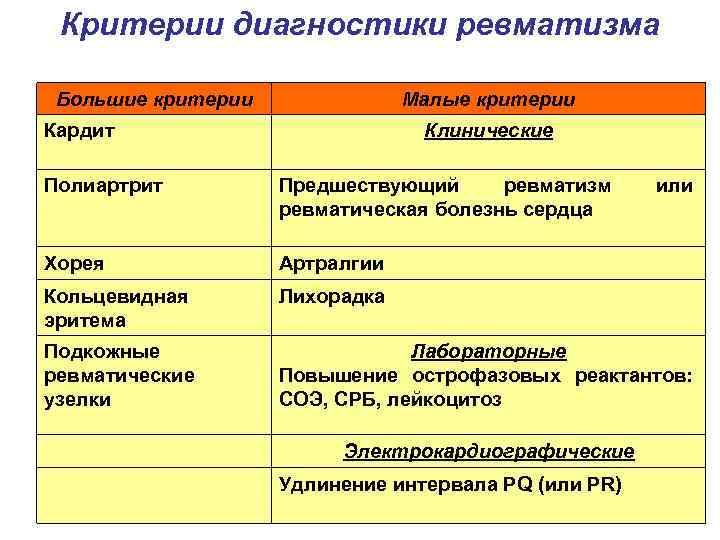
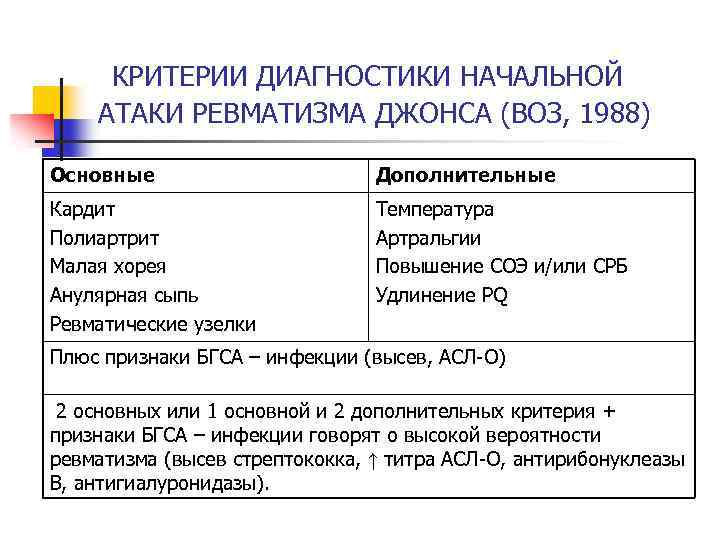
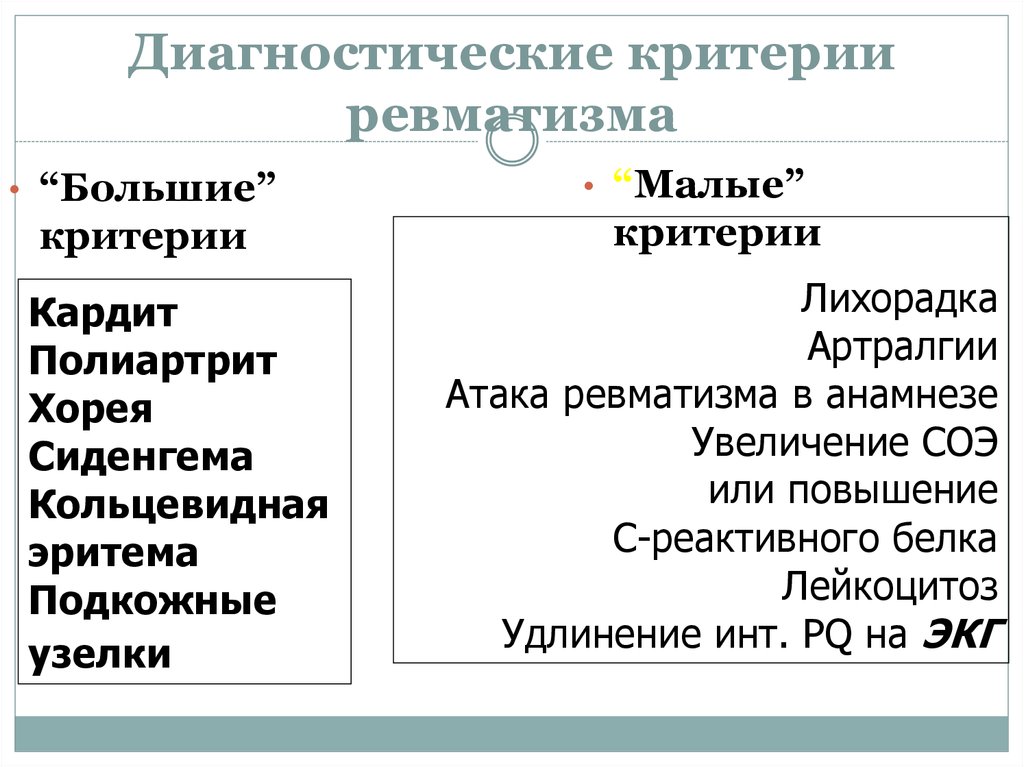
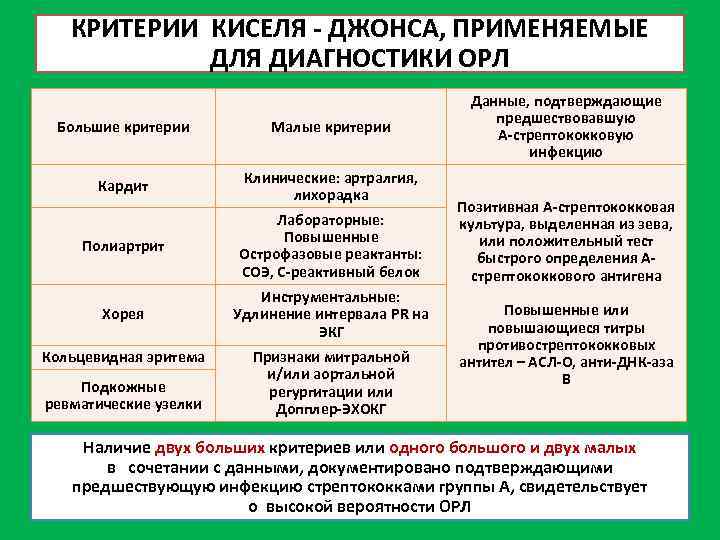
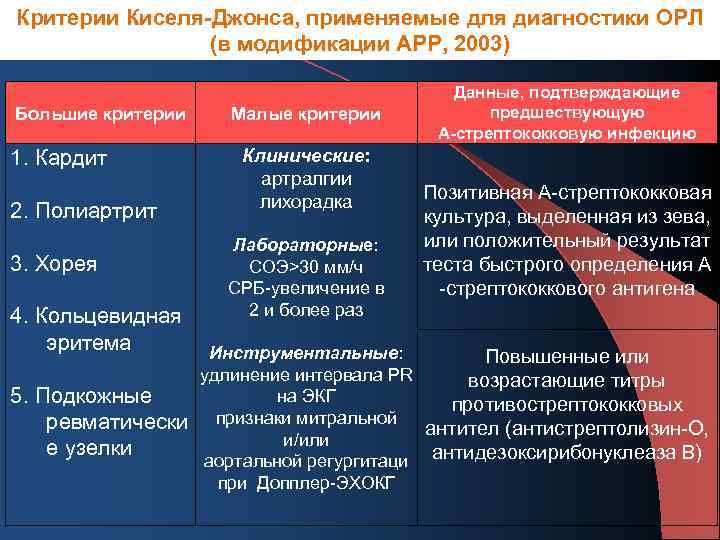
Диагностика Ревматизма у детей:
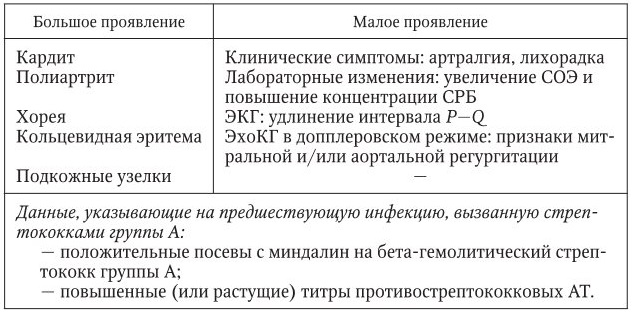
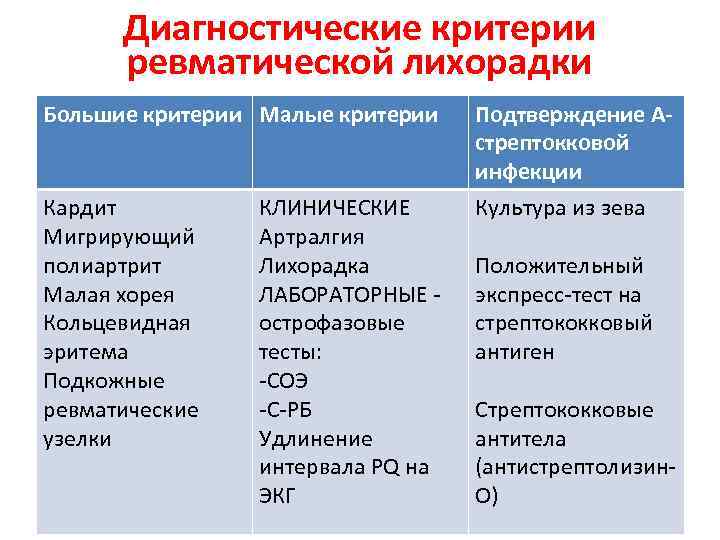
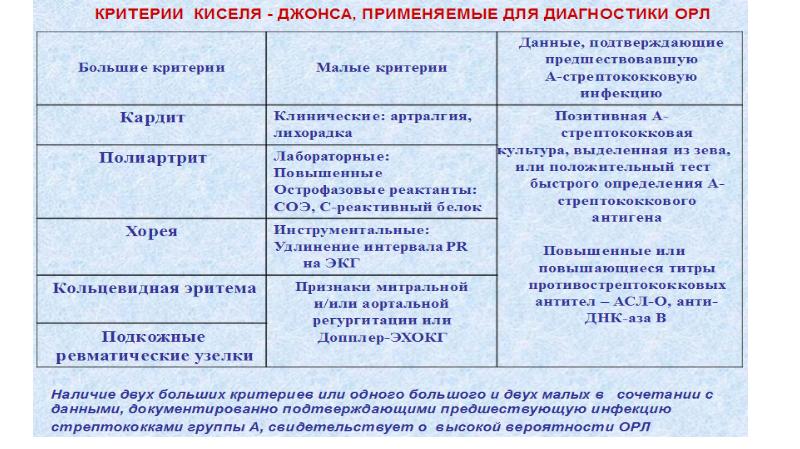
Основными критериями диагностики ревматизма у детей считаются:
- полиартрит
- кардит
- кольцевидная эритема
- хорея
- ревматические подкожные узелки
Дополнительными диагностическими критериями считаются:
- артралгия, лихорадка
- предшествующая ревматическая атака или ревматическое поражение сердца
- боли в животе
- утомляемость
- кровотечения из носа
- повышение проницаемости капилляров
- острые фазовые реакции (лейкоцитоз, С-реактивный белок, повышение СОЭ и уровня сиаловых кислот)
- удлинение интервала P-Q на ЭКГ
Ревматизм у детей жиагностируют, если есть два основные критерия или 1 основной и 2 дополнительных. Лабораторные показатели имеют вспомогательное значение для диагностики этой болезни.
Дифференциальный диагноз в разных случаях проводят с такими болезнями:
- реактивный и ювенильный хронический артрит
- ревматический полиартрит
- инфекционно-аллергическиемиокардиты и состояния, которые могут быть названы тонзиллогенными миокардиодистрофиями
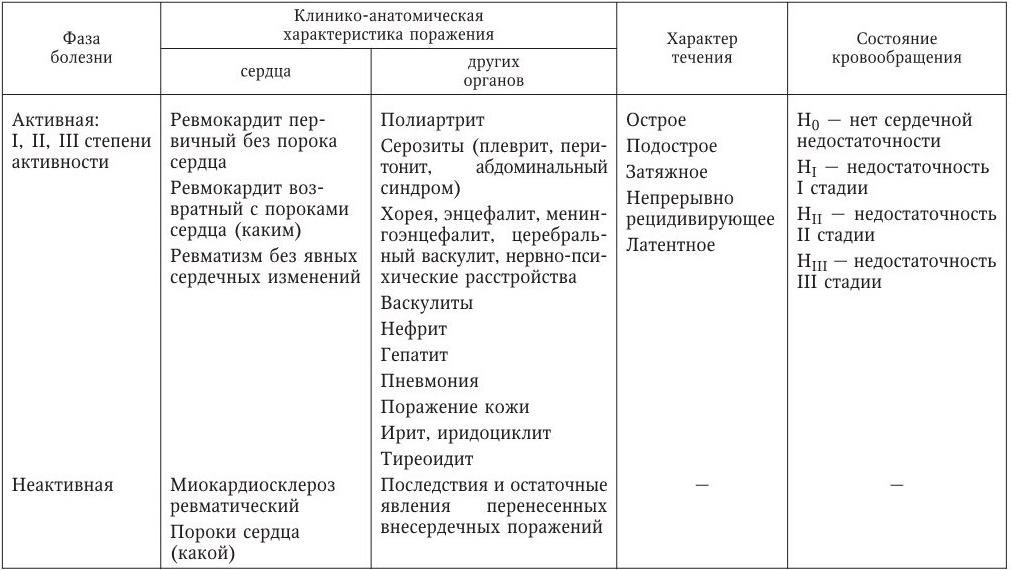
Латентным называют ревматизм, если при самом тщательно собранном анамнезе не удается обнаружить заболевание, которое можно было бы расценить как пропущенную атаку ревматизма. Также не удается современными методами лабораторной диагностики обнаружить даже минимальную активность патологического процесса.
ЭКГ при ревматизме у детей показывает удлинение атриорентрикулярной проводимости и изменение конечной части желудочкового комплекса. Рентгенологические методы показывают уменьшение амплитуды сердечных сокращений, расширение границ сердца. Также в диагностических целях могут проводить ФКГ.
При недостаточности митрального клапана ЭКГ показывает гипертрофию левого желудочка, иногда — и левого предсердия. ФКГ записывает систолический шум, который максимальный на верхушке. Рентгенологические методы позволяют выявить увеличение сердца влево и сглаженность талии. Но типичная картина на рентгенограмме у детей встречается далеко не во всех случаях. УЗИ показывает дилатацию левых отделов сердца, избыточную экскурсию межжелудочковой перегородки и пр.
При стенозе митрального клапана на ЭКГ видна гипертрофия левого предсердия, на более поздних этапах болезни — правых отделов сердца. Для ФКГ характерно увеличение амплитуды I тона. Рентгенологические методы позволяют обнаружить увеличение левого предсердия, позднее правых отделов сердца и признаки застоя в малом круге кровообращения.
Недостаточность клапанов аорты на ЭКГ проявляется признаками гипертрофии левого желудочка. ФКГ записывает диастолический, лентовидный шум, следующий сразу за II тоном.
Что такое Риновирусная инфекция у детей –
Риновирусная инфекция у детей иначе зовется заразным насморком (английский эквивалент: common cold). Это острое вирусное заболевание дыхательных путей, которое преимущественно поражает слизистую оболочку носа и носоглотки больного человека.
Риновирусная инфекция распространена по всему миру, но более всего в тех странах, которые отличаются холодным и умеренным климатом. Осенью, зимой и ранней весной регистрируются эпидемии в городах, особенно крупных. Спорадические случаи – круглогодично.
Источником инфекции могут быть как сами больные (дети, взрослые), так и вирусоносители (здоровый человек, в организме которого содержится вирус). Распространяется риновирусная инфекция воздушно-капельным путем. Нестойкость вируса приводит к тому, что случаи передачи инфекции через предметы обихода и игрушки встречаются очень редко. Заразный период длится около 5 дней.
Все дети имеют восприимчивость к данному виду инфекции, кроме малышей до 6 месяцев (их защищает пассивный иммунитет). Потому большинство случаев заболевания фиксируют среди детей – особенно тех, кто посещает детские организованные группы. Если на территорию занесен новый вирус, заболевает почти 100% тех, кто имел контакт с источником (даже новорожденные и дети до 3 месяцев жизни). Типоспецифический иммунитет (действующий совсем недолго) возникает после перенесения болезни. Предположительно резистентность к инфекции определяется специфическими антителами (IgA) носоглотки, а не сывороточными.